Причины аллергической реакции глаз
Содержание:
- Введение
- Заикание
- Аллергия как психосоматическое заболевание
- Особенности психосоматики
- Боль в горле: когда надо обращаться к врачу?
- Аллергия и психосоматика у взрослых
- Сыпь на нервной почве
- К какому врачу обратиться при аллергии вокруг глаз
- Незаразные причины
- Ждать мальчика или девочку: приметы при беременности
- Как лечить психосоматические заболевания?
- Лечение хронического бронхита
- Вирус папилломы человека во рту, на языке
- Различные формы эпидермолиза
Введение
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс…
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Чаще всего к этому приводят погрешности в питании, когда мы переедаем или едим много жирной, жареной, копченой пищи. У некоторых людей дополнительный вклад в развитие болезней желчного пузыря вносит высокий уровень холестерина, нарушение гормонального фона, прием некоторых лекарств, наследственная предрасположенность. Стрессы, эмоциональное и нервное напряжение также ведет к нарушению функций желчного пузыря. Именно поэтому последней стадией, желчнокаменной болезнью, чаще страдают женщины после критического возраста. Хотя в последние годы болезни желчного пузыря сильно «помолодели» и очень часто выявляются даже у детей!
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Заикание
Психологические факторы являются основными в развитии логоневроза. Начало дефектологического нарушения речи обычно приходится на детский возраст (2–6 лет). В это время формируется характер человека, будущая личность, выстраивается иерархия среди сверстников.
Проявляется заикание однообразным повторением звуков, частей слова, инверсией (заменой или перестановкой слов). При этом голосовые связки и лицевые мышцы находятся в напряжении, непроизвольно сокращаются – спазмируют. Человек волнуется, чувствует себя неловко, лицо краснеет.
Психосоматические обоснования данной патологии таковы:
- Страх высказываться. Ребенку не дают выразить свое мнение по любому вопросу, не слушают, его желания взрослые игнорируют, запрещают говорить, даже бьют по губам. Со временем у малыша формируется установка на остановку речи при попытке что-то сказать.
- Боязнь возражения. Авторитарные родители своим жестким воспитанием подавляют в своем чаде способность отстаивать свое мнение, утверждая свою прерогативу – «взрослый всегда прав». У ребенка развивается чувство неполноценности, уверенности в своей глупости и неспособности рассуждать. Постоянное нахождение в страхе приводит к заиканию в попытке высказаться.
- Критика, осмеяние, опровержение всего, что ребенок говорит, обесценивание его достижений. Это подавляет, не позволяет проявлять инициативу, говорить.
- Резкая смена условий. Избалованное в семье чадо, уверенное в своей исключительности, идет в детский сад. А там, в коллективе сверстников, он оказывается обычным, ничем не выделяющимся, таким как остальные.
- Стрессовая ситуация, сильный испуг.
Страх озвучивать свои мысли, сказать не то и не так, подвергнуться критике, осмеянию приводит в итоге к тому, что ребенка меняется мышление, поведение, отношение к людям. Он испытывает огромный стресс при необходимости речи, а по отношению к собеседнику возникает злость и агрессия. Все это отрицательно сказывается на проговаривании слов. Малышу так тяжело это переносить, что он вообще замолкает на длительное время, обрекая себя на искусственную немоту.
Тут хочется отметить, что ни с какими физиологическими изменениями органов речи заикание не связано. Это чистейшее психосоматическое расстройство, виноваты в котором родители или те, кто находятся рядом с детьми. Им следует очень внимательно относиться к детям и своему воспитательному подходу к ним.
Что касается взрослых, то психолог, философ и автор пользующихся популярностью книг по личностному развитию Лиз Бурбо утверждает, что психологическими причинами логоневроза у них являются:
- неумение отстаивать свою точку зрения права (это родом из детства);
- внутренний запрет на выражение эмоций;
- боязнь того, кто стоит выше по иерархической лестнице, представляет власть.
Логоневроз успешно лечится у детей, но только если терапию начать на первой стадии заболевания. Методов для этого имеется предостаточно, но для каждого пациента подбирается своя тактика. Потребуется помощь одновременно двух специалистов: логопеда и психотерапевта. Первый использует отработанные эффективные программы, а второй – нейролингвистическое программирование и гипноз. Важная функция имеется и у родителей маленького пациента. Кроме любви и воспитания, они должны разнообразить досуг ребенка, оградить от стрессов.
В лечебном процессе взрослого пациента активное участие принимает и он сам. В этом случае логоневроз победить тяжело, ведь у его носителя уже устоявшиеся представления о жизни и характер. Это несколько усложняет выздоровление. Такому индивиду следует, прежде всего, осознать, что все детские страхи далеко позади, реализовать давние мечты, научиться возражать и отказывать, смело высказывать свое мнение.
Аллергия как психосоматическое заболевание
Термин «психосоматическая болезнь» в большинстве случаев применим для обозначения соматического (телесного) заболевания, которое спровоцировано и отягощено нарушениями или дефектами психики. Данный термин также указывает на патологические состояния: когда у человека объективно присутствуют соматические дефекты, развившиеся под действием психогенных факторов, однако при этом не обнаруживаются признаки, характерные для физического недуга. Например, покраснение и зуд на кожном покрове может быть следствием интенсивного стресса, при этом обследование человека не выявляет каких-либо воспалительных, дегенеративных и иных аспектов, характерных для физических заболеваний.
Термин «психосоматический» происходит от греческих слов psyche и soma. «Психея» в прежние времена означала «душу или разум», теперь под этим обозначением также подразумевают поведение личности. «Сома» относится к физическому организму и обозначает феномены со стороны тела.
Доказано, что многие соматические болезни усугубляются психогенными факторами, такими как: длительное психоэмоциональное напряжение, волнения и тревога. В любой момент изменения в психоэмоциональном статусе могут негативно или позитивно повлиять на степень тяжести и выраженность симптомов соматического заболевания. Процесс развития и отягощения физических расстройств (нарушений со стороны тела), вызванных психогенными факторами, также называют соматизацией.
Уже много веков известно, что психологические и эмоциональные факторы связаны со многими физическими заболеваниями. Ранее некоторые ученые и врачи утверждали, что разум (психика) и тело (сома) разделены. Однако направления современной медицины основываются на единстве и четком взаимодействии психики и соматики. Основная концепция психосоматической медицины была четко описана Зигмундом Фрейдом, который использовал термин «конверсионная истерия», представляющий собой не что иное, как изменение экспрессивного поведения, то есть процесс трансформации от неразрешенной эмоции до соматического симптома.
Взаимосвязь между психикой и соматикой объясняется двумя теориями. Специфическая гипотеза предполагает, что проявление заранее определенного заболевания происходит из-за определенного стимула, конфликтов или стрессоров. Это связано с повышенной реакцией организма, которая сохраняется даже после прекращения действия стимула, который вызывает изменения и в конечном итоге приводит к аллергическому заболеванию. Неспецифическая гипотеза утверждает, что генерализованный стресс создает предпосылки для ряда заболеваний, при этом конкретный вид недуга необязательно предопределен. Согласно этой теории, четыре вида реакций происходят из-за стресса, а именно ответ: здоровый (нормальный), невротический, психотический и психосоматический.
Особенности психосоматики
Как уже отмечалось выше, психосоматические нарушения представляют собой набор симптомов, возникающих в ответ на стрессовую ситуацию. Это могут быть единичные проявления, например, слабость, головокружение или боль в области груди. Но часто психосоматика проявляется в виде отдельных заболеваний. К таким можно отнести язвенный колит, ревматоидный артрит, астму бронхиальную и другие патологические состояния. Под влиянием некоторых жизненных обстоятельств психика человека и его нервная система дает сбой, организм не в состоянии приспособиться к окружающей обстановке, и тогда возникают различные заболевания.
Но как именно возникают психосоматические заболевания? Человеческий организм в стрессовой ситуации начинает ускоренную выработку гормонов, отвечающих за экстренное реагирование в момент опасности. Дофамин, адреналин и норадреналин ускоряют все физиологические процессы (усиливается моторика желудка и почек, ускоряется сердцебиение и дыхание становится более частым). Поскольку органам и мышцам в этот момент требуется больше кислорода, то кровоток, а значит и давление, в сосудах значительно увеличивается.
Когда человек оказывается в безопасности, у него должен произойти выплеск эмоций и нормализоваться работа сердечно-сосудистой системы. Но если таковой разрядки не происходит, то спазм сосудов сохраняется, и развивается артериальная гипертензия. В современных условиях человеку приходится часто сдерживать свои эмоции, особенно негативной окраски (агрессию), что неизбежно сказывается на изменениях во внутренних органах.
Боль в горле: когда надо обращаться к врачу?
Если горло вдруг стало Вас беспокоить, но температура не повышается, и других пугающих симптомов нет, имеет смысл попытаться справиться домашними средствами (тёплое питьё, полоскание). Но если за два дня боль в горле победить не удалось, надо обращаться к врачу. Не следует пытаться подменить профессиональную медицину и самому выбирать себе лекарство.
Категорически недопустимо прибегать к антибиотикам без соответствующего назначения врача. Если ваша болезнь вызвана вирусом (а обычная простуда, часто сопровождаемая фарингитом – это, как правило, вирусное заболевание), то антибиотики не помогут, а наоборот, только ослабят организм, истребив полезные бактерии.
В то же время на фоне вирусного поражения могут активизироваться и болезнетворные бактерии. И в этом случае может быть показано применение и антибактериальных препаратов. Только врач может правильно установить причину заболевания, поставить диагноз и подобрать эффективный курс лечения. Так же и становить тот факт, что горло здорово – в тех случаях, когда болевые ощущения в области горла вызваны заболеванием других органов, может только ЛОР-врач.
Обязательно следует обратиться к врачу, если:
- боль в горле не проходит в течение двух дней при домашнем лечении;
- боль очень сильная, трудно глотать или открывать рот;
- боль сопровождается резким повышением температуры;
- боли в горле сопровождаются сыпью на коже;
- дискомфорт в горле и болевые ощущения легко возвращаются. В этом случае пациенты обычно жалуются на то, что горло болит постоянно. Подобные жалобы, как правило, свидетельствуют о наличии хронической формы заболевания – хроническом тонзиллите или хроническом фарингите).
Аллергия и психосоматика у взрослых
Психосоматика аллергии у взрослых чаще всего сопряжена со стрессом. Бурные переживания и серьезные проблемы в жизни могут переходить с уровня нашей психики на уровень нашего тела и вызывать заболевания. Другими словами, при сильном стрессе защитные силы психики некоторых людей срабатывают против них самих.
«Аллергия на нервной почве» – что это?
Кроме хронической аллергии, существует и ситуационная аллергическая реакция
Типичное ее проявление – это “нервный зуд”, который связан с волнением или переживаниями, например, при сдаче экзаменов, важном собеседовании и т.д. Причина такого зуда – это реакция организма на страх провала
«Аллергия на нервной почве» – так именуют ее люди, и, зная, что такое может с ними случиться, всегда носят с собой антигистаминные препараты.
Если пробы и выявляют какой-либо аллерген (домашняя пыль, шерсть животных, пыльца цветов и т.д.), то их выделение – это результат реакции нашего тела на изменения в работе нервной системы.
Сыпь на нервной почве
Стрессы, нервное перенапряжение нередко вызывают кожную сыпь. Под воздействием стрессовой ситуации угнетается иммунитет. Организм тратит свои ресурсы на поддержание нормального состояния внутренних органов. По этой причине обостряются ранее скрытые заболевания. Также ослабление иммунитета провоцирует крапивницу – мелкую сыпь, похожую на реакцию эпидермиса на прикосновение крапивы. По-другому эта патология называется нервной экземой. Она, в отличие от обычной аллергической реакции, сопровождается следующими симптомами:
- сильным зудом, который не снимается антигистаминными препаратами
- учащается пульс, ощущается тремор рук
- беспокойный сон, ночная потливость
- панические атаки, чувство тревоги и опасности
- отёчность лица и конечностей.
Обычно нервная экзема возникает после травмирующей ситуации либо сильного стресса. Лечение кожной сыпи кремами или лекарствами не помогает. Улучшение наступает только после нормализации жизненной ситуации. Зуд крапивницы на нервной почве успокаивают ванны с морской солью, которые также хорошо действуют на нервную систему.
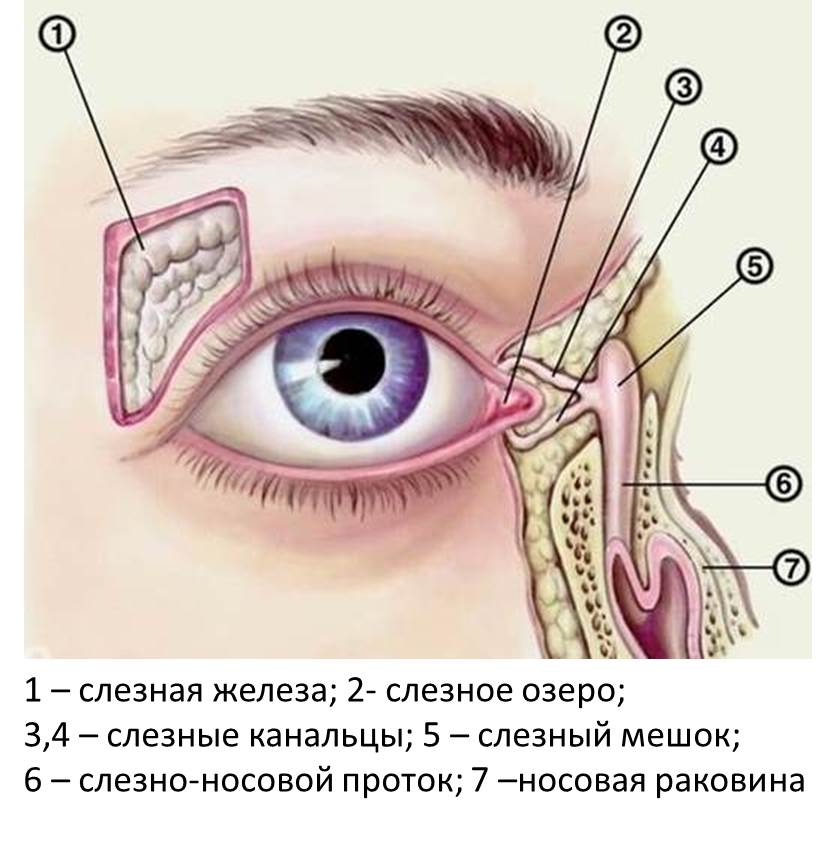
К какому врачу обратиться при аллергии вокруг глаз
Специфическое лечение, направленное на устранение причины аллергических реакций глаз, назначает врач-аллерголог. Тактика лечения основана на определении аллергена, минимизации контакта с ним и подбором индивидуальной лекарственной схемы.
Чтобы установить факт именно аллергии и определить аллерген, назначают диагностические исследования:
- офтальмологический осмотр;
- клинический анализ крови с подсчетом эозинофилов;
- исследование мазка со слизистых;
После подтверждения диагноза и выявления аллергена специалист разработает для вас индивидуальную лечебную схему. Помимо специфических симптоматических и антигистаминных препаратов она может включать иммунокорректирующие средства. В случае присоединения вторичной инфекции, показаны антибиотики.
Незаразные причины
Вызывать зуд и красноту в паху у мужчин также могут и другие причины.
Аллергии
Тонкая кожа паховых складок и мошонки восприимчива ко многим аллергенам. Это могут быть:
- пищевые продукты;
- компоненты моющих средств;
- ткани белья;
- смазка для секса;
- материал презерватива.
При устранении фактора, вызвавшего аллергию, наступает улучшение. Помогают выявить аллергию анализы на иммуноглобулины, иммунный статус крови.
Потница
Сыпь в паху у мужчин и зуд может вызвать ношение тесного или синтетического белья. Усугубляют состояние пребывание в жаркой атмосфере, длительные поездки, когда нет возможности вымыться с мылом и дать телу подышать.
Суть потницы в том, что пот активно выделяется, а потовые железы закупориваются сальными выделениями, чешуйками кожи. В паховых складках появляются белые узелки, красные пятна.
Системные болезни
Провоцировать зуд могут сахарный диабет, болезни печени и жёлчного пузыря, почечная недостаточность, псориаз. Во всех таких случаях имеются другие важные симптомы этих недугов, и чешется по всему телу, а не только в паху. При железодефицитной анемии зуд усиливается во время контакта с водой.
Психологические причины
В некоторых случаях причиной сильного зуда в паху у мужчины может стать общая нервозность, обсессивно-компульсивные расстройства. Расчёсывания травмируют кожу, в царапины попадает стрептококковая инфекция, начинается воспаление.
Ждать мальчика или девочку: приметы при беременности
Как лечить психосоматические заболевания?
Ведущую роль в терапии заболеваний данной группы должны занимать соматологии
Не менее важной является психотерапия, причем она должна осуществляться как в момент лечения, так и в период реабилитации.. Проведение личностно-ориентированный психотерапии в сочетании с точным определением характера личности являются важнейшим моментом профилактики заболеваний психосоматической направленности
Заниматься этим должен доктор-психотерапевт. Семейные психологи должны проводить автогенные тренировки, цель которых – обучение релаксации или мобилизации при мощных стрессах. Данный навык психической саморегуляции является для пациентов крайне полезным.
Проведение личностно-ориентированный психотерапии в сочетании с точным определением характера личности являются важнейшим моментом профилактики заболеваний психосоматической направленности. Заниматься этим должен доктор-психотерапевт. Семейные психологи должны проводить автогенные тренировки, цель которых – обучение релаксации или мобилизации при мощных стрессах. Данный навык психической саморегуляции является для пациентов крайне полезным.
Когда пациенты подвержены заболеваниям, выраженными функциональными соматическими расстройствами, терапией занимается психиатр. В качестве методики лечения наиболее предпочтительными являются психофармакотерапия и психотерапия.
Лечение хронического бронхита
Суть терапии заболевания заключается в устранении провоцирующих факторов и нормализации дыхательной функции. В первую очередь врач предпринимает меры, направленные на уменьшение выработки и улучшение отхождения мокроты, борьбу с возбудителем бронхита при помощи антибиотикотерапии.
Для того чтобы лечение обструктивного бронхита и других форм заболевания проходило быстрее и эффективнее необходимо, чтобы врач и пациент работали в связке и понимали следующие вещи:
- лечение хронического бронхита требует серьезного отношения, в противном случае возможно развитие целого ряда тяжелых осложнений;
- лечение должно быть комплексным, пациент должен неукоснительно соблюдать все рекомендации лечащего врача, принимать назначенные препараты именно в тех дозировках, в которых их назначил доктор;
- лечение назначается индивидуально для каждого пациента, с учетом его возраста, общего состояния, степени выраженности патологических изменений в бронхах;
- прежде, чем начинать народное лечение необходимо обсудить целесообразность такого подхода с лечащим врачом.
Медикаментозное лечение больных с хроническим бронхитом включает в себя прием следующих групп лекарственных препаратов:
- Антибиотики. Применение этих лекарственных средств показано в период обострения хронического бронхита, а также, если наблюдается выделение большого количества гнойной мокроты. Чаще всего доктор назначает антибактериальные препараты из группы пенициллинов, фторхинолонов, макролидов, цефалоспоринов. Выбор препарата зависит от степени чувствительности к нему возбудителя заболевания.
- Отхаркивающие средства. Эффективно разжижают мокроту и способствуют ее выведению из организма.
- Препараты для повышения иммунной защиты организма. Обычно назначают прием элеутерококка и поливитаминных комплексов, настойки женьшеня. Препараты принимают курсом, осенью и весной, так как именно в это время наиболее часто происходят обострения заболевания.
- Бронхолитики. Показаны при появлении первых приступов закупорки бронхов.
- Ингаляции. Самым лучшим вариантом при хроническом бронхите является использование специального прибора — небулайзера, при помощи которого лекарственные средства (антибиотики, муколитики, противовоспалительные) попадают напрямую даже в самые мелкие бронхи.
Если у пациента диагностирован хронический обструктивный бронхит, то показан прием антихолинергических препаратов, которые способны справится не только с самим заболеванием, но и с осложнениями хронического бронхита.
Вирус папилломы человека во рту, на языке
Ротовая полость – это распространенная локализация папилломатоза. Наросты могут возникать не только на языке, но и на слизистых оболочках рта. Они бывают в виде бугорков и продолговатых отростков. Очень часто они формируются на твердом небе, кончике, боковой поверхности и спинке языка, в подъязычной области. Особенность таких кожных дефектов – это повышенный риск их травматизации.
Появление папиллом связано с 1, 2, 3, 16 и 18 генотипом инфекции. Вирус проникает в организм несколькими путями: через микротравмы, при незащищенном оральном сексе или использовании предметов личной гигиены зараженного. Частые стрессы, неправильное питание и хронические заболевания также способствуют HPV.
Чаще всего с проблемой сталкиваются женщины и дети, но встречаются случаи заражения мужчин. Рассмотрим особенности ВПЧ в ротовой полости и основную локализацию наростов:
- Бородавки – измененные ткани в виде плоского округлого бугорка с четко очерченными и немного приподнятыми границами. Имеют более темный окрас, чем здоровые ткани. Могут располагаться на корне и спинке языке, достигая более 2 см в диаметре. Как правило, они не вызывают существенного дискомфорта, но все равно подлежат удалению из-за риска травматизации.
- Кондиломы – остроконечные наросты чаще всего появляются под языком или на нем. Их возникновение связано с бытовым или половым заражением. Без своевременного лечения осложняются грибковой инфекцией, которая усугубляет болезненное состояние.
- Подъязычная область – под языком формируются разрастания в виде тоненьких ниточек, которые свисают с поверхности языка. Размеры новообразования 15-30 мм. Из-за большого количества кровеносных сосудов и активного участия в процесс употребления пищи они легко травмируются, вызывая сильные боли, кровотечения и инфицирование.
- Небо – в данной области растут плоские папилломы больших размеров. Они практически не отличаются от здоровой слизистой, но слегка приподняты и имеют мелкобугристый вид. При разрастании могут поражать миндалины и глотку. Встречаются у детей и людей преклонного возраста.
- Десна – располагаются в визуально недоступном месте, поэтому их сложно диагностировать. Чаще всего выявляются при посещении стоматолога. Размеры папиллом могут превышать 15 мм. Их формирование напрямую связано с заболеваниями зубов и десен, неудобными протезами.
- Внутренняя сторона щеки – дефект может быть в виде бугристой опухоли или нитевидного образования. Последние чаще встречаются у детей. Появление HPV данной локализации связано с постоянными микротравмами слизистой щек при использовании зубной щетки, протезов, скоб, шин.
Лечение чаще всего осуществляет медикаментозным методом. Пациентам назначают препараты для приема внутрь, растворы для тщательной санации ротовой полости и средства для нанесения непосредственно на наросты. Хирургическое вмешательство проводится в редких случаях, когда новообразования приобретают большие размеры и постоянно увеличиваются, доставляя дискомфорт и нарушения нормальный прием пищи.
Различные формы эпидермолиза
Классификация буллезного эпидермолиза основана на возможности появления пузырей на различных уровнях слоев кожи.
Каждая форма разделяется на несколько подвидов в зависимости от следующих факторов:
- генотипа;
- фенотипа;
- принципа наследования.
Выделяют несколько различных форм.
Простой вид
Ему свойственно образование пузырей в верхних слоях кожи. Их локализация — стопы, кисти рук, в тяжелых случаях может быть поражено все тело человека. При легкой степени поражения пузыри проходят без появления рубцов, но из-за чрезмерной чувствительности кожи возможно появление рецидивов.
Среди подтипов простого вида выделяют два основных:
- Локализованный — при котором обострение эпидермолиза происходит в летний период. Пузыри появляются на ладонях, стопах или по всему телу, но с возрастом их количество, как правило, снижается. Болезнь может сопровождать несколько поколений.
- Генерализованный тип Доулинга-Меары — одна из самых тяжелых форм буллезного эпидермолиза. Она характеризуется появлением пузырей уже с самого рождения.
Дополнительными симптомами могут быть:
- гиперпигментация;
- некоторые разновидности гиперкератоза;
- мили (мелкие узелки белого цвета);
- нарушение слизистых оболочек;
- появление рубцов;
- дистрофия ногтевых пластин, сращение пальцев;
- заболевания сердечно-сосудистой системы;
- нарушение развития и задержка роста.
Данная разновидность зачастую имеет неблагоприятный прогноз — высока смертность новорожденных с таким диагнозом.
Дистрофический вид
Характеризуется появлением пузырей на уровне верхних частей сосочкового слоя кожи, но при этом ниже уровня плотной пластины. Локализация пузырей — в основном руки и ноги, иногда все тело. Симптомы в большинстве случаев стандартны — эрозия, пузыри, рубцевание, дистрофия или утрата ногтевых пластин. Часты рецидивы заболевания. В большинстве случаев отличается тяжелым поражением кожных покровов.
Различают два основных подтипа в зависимости от вида наследования:
- доминантный;
- рецессивный.
В зависимости от подтипа диагноза возможны следующие осложнения:
- задержка развития;
- появление контрактуры суставов — ограничение их движения;
- проблемы с функционированием желудочно-кишечного тракта;
- анемия;
- заболевания роговицы глаз;
- высокий риск развития онкологических заболеваний.
Пограничный вид
Для этого вида характерно появление пузырей в слоях кожи, которые соответствуют уровню светлой пластины кожи.
Его особенности:
- повышенная чувствительность и ранимость кожи и слизистых оболочек;
- появление пузырей, которые проходят без образования рубцов или с рубцеванием;
- образование грануляционной ткани — соединительной ткани, которая образуется на месте повреждений при их заживлении;
- повреждение зубной эмали.
Выделяют два подтипа данной формы:
-
Подтип Херлитца, которому свойственно:
- большое количество пузырей;
- наличие эрозий и рубцов;
- заболевание или полное отсутствие ногтевых пластин;
- милии;
- тяжелые заболевания ротовой полости — кариес, воспаление мягких тканей, нарушение эмалевого покрытия зубов.
Дополнительными симптомами запущенной стадии могут быть анемия, пневмония, сепсис, заболевания глаз, нарушения работы желудочно-кишечного тракта, очаги грануляционной ткани на лице и в области подмышек.
-
Подтип Не Херлитца, его симптомами могут быть:
- очаги пузырей и эрозии на коже;
- образование корок и рубцов;
- заболевания ногтей;
- кариес и нарушение эмали.
Симптомы обоих подтипов похожи, но вид Херлитца отличается более тяжелыми поражениями организма.
Синдром Киндлера
Отдельный вид, — при котором появление пузырей возможно на различных уровнях слоев кожи верхних и нижних конечностей. Их образование происходит уже к моменту рождения малыша. Помимо образования пузырей возможны следующие симптомы:
- развитие кариеса, пародонтита и других заболеваний полости рта;
- нарушение работы желудочно-кишечного тракта;
- развитие заболеваний глаз;
- дистрофия ногтей;
- появление проблем в функционировании мочеполовой системы.
По мере роста пациента количество вновь образующихся пузырей снижается, но при этом кожа становится очень тонкой, чувствительной, возможно появление мелких кровеносных сосудов, располагающихся близко к поверхности кожи.