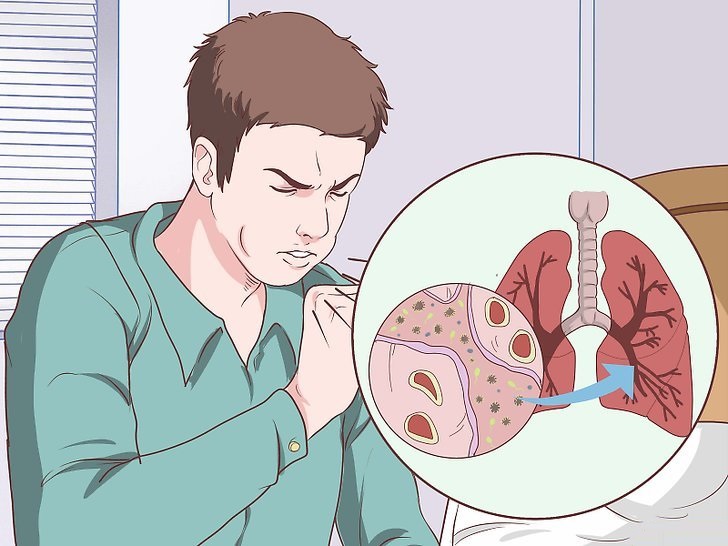
Насколько фатальны для легких последствия коронавируса и есть ли шанс их восстановить: отвечает профессор-пульмонолог
Содержание:
Плевроцентез или торакоцентез
В ходе этих процедур происходит механическое удаление жидкости. Обезболивание производится местной анестезией.
Обычно врач старается перед центезом стабилизировать состояние сердечно-сосудистой и дыхательной систем с помощью симптоматической терапии.
Пациент находится в положении сидя, слегка наклонившись вперед, руки кладет на специальный стол или заводит за голову.
Жидкость откачивается (аспирация жидкости из плевры), вставляются катетеры, через которые еще некоторое время выделяется экссудат. Откачивание жидкости из легких не занимает много времени – около 15 минут.
После этого катетеры изымаются и место прокола опять обрабатывают спиртом. Накладывается стерильная повязка.
Иногда, при необходимости, катетеры оставляют на некоторое время. Проводят контрольную рентгенографию.
Процедура откачивания жидкости должна выполняться исключительно в стерильных условиях. Поэтому откачивание жидкости из легких на дому не проводят.
В зависимости от цели аспирация может быть терапевтической или диагностической.
Процедуру выполняют опытные высококвалифицированные врачи, которые специализируются на лечении различных заболеваний, в том числе и у онкологических больных. После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Наши врачи имеют большой опыт проведения торакоцентеза.
После проведения процедуры у больных восстанавливается дыхательная функция, повышается качество и продолжительность жизни.
Требуется предварительная запись!
Наши врачи высшей квалификационной категории со стажем работы более 20 лет!

и.о. главного врача
Дипломированный врач, и.о. главного врача, председатель лечебной комиссии, реабилитолог

Мокринский Юрий Александрович
Врач специалист
Дипломированный врач, специалист по лечению заболеваний органов дыхания и сердечно-сосудистой системы.

Валл Татьяна Евгеньевна
Врач специалист
Врач-специалист, реабилитолог, функциональный диагност, терапевт, кардиолог, пульмонолог, член научного совета.
Телефон: 8 (495) 648-62-44
Показания к проведению гимнастики Стрельниковой
Лечебная гимнастика Александры Стрельниковой полезна при бронхиальной астме, бронхите, пневмонии, аденоидах, гайморите и рините, аллергии, стенокардии и ишемической болезни сердца, синдроме вегето-сосудистой дистонии и головных болях, гипертонии, остеохондрозе, заикании, храпе, депрессии. Также дыхательные упражнения следует выполнять пожилым, детям, беременным и лицам с избыточным весом.
Рассмотрим подробнее, чем полезна гимнастика А.Н. Стрельниковой при некоторых состояниях и заболеваниях.
Гимнастика Стрельниковой при насморке и аллергии
Носовое дыхание – естественный физиологический процесс, о котором в повседневной жизни мы не задумываемся. Воздух, проходящий через носовую полость, очищается и согревается. При нарушениях такого типа дыхания кислород в недостаточном объеме поступает в легкие, что приводит к серьезным изменениям организма.
Дыхательная гимнастика Стрельниковой позволяет восстановить носовое дыхание при насморке вследствие развития аллергической реакции, гайморите, рините.
Гимнастика Стрельниковой при ларингите, бронхите и астме
Главным условием дыхательной гимнастики является выполнение резких коротких вдохов носом. При этом легкие раскрываются в несколько раз больше, чем во время обычного неосознанного дыхания. К дыханию добавляются динамические упражнения, которые направлены на сжатие грудной клетки. В такой позиции диафрагме и другим дыхательным мышцам приходится приложить больше усилий, чтобы сделать вдох.
Это способствует улучшению газообмена, устранению спаек и отхождению мокроты.
Лечебная гимнастика Стрельниковой показана при ларингите, бронхите, астме, фарингите и других заболеваниях дыхательной системы.
Гимнастика Стрельниковой от заикания
Механизмом заикания является спазм мышц речевого аппарата, мышц гортани и дыхательные судороги. Наряду с психологическими, медикаментозными, психотерапевтическими методами лечения специалисты рекомендуют использовать дыхательную гимнастику и упражнения для пения.
Во время лечения необходимо выполнять максимально глубокий вдох, укреплять голосовые связки и возвращать в тонус диафрагму.
Гимнастика Стрельниковой при гипертонии
Дыхательные упражнения положительно влияют на работу сердечно-сосудистой системы. В последствии главная мышца нашего тела – сердце, перекачивает кровь с меньшими усилиями, что снижает нагрузку на сосуды и, следовательно, артериальное давление.
Гимнастика для беременных
Во время беременности с 4-5 месяца рекомендуется использовать упражнения для дыхания. Гимнастика улучшает насыщение кислородом крови, обменные процессы, повышает иммунитет, является профилактикой ОРЗ.
Выполнять упражнения необходимо в небольшой амплитуде, исключить резкие движения. Перед началом занятий следует проконсультироваться с врачом.
Гимнастика Стрельниковой для детей
С помощью упражнений на дыхание множество заболеваний сводится к минимуму. Если гимнастику начать с раннего возраста, то можно и вовсе искоренить проблему. Лечебные упражнения особенно рекомендуются детям при заикании, астме и аденоидах.
Выполняйте все упражнения друг за другом последовательно. Строго соблюдайте дозировку и наблюдайте за реакцией организма.
Гимнастика Стрельниковой для похудения
Качественное и глубокое дыхание способствует улучшению обменных процессов организма. При выполнении дыхательных упражнений диафрагма массирует органы брюшной полости, вследствие чего функции желудочно-кишечного тракта приходят в норму. Также ускоряются процессы окисления жиров. Одновременно с этим правильное дыхание укрепляет иммунитет и нервную систему, улучшает настроение и придает сил.
Данные эффекты будут способствовать снижению веса без вреда для здоровья. Для похудения следует ежедневно выполнять весь представленный комплекс упражнений. Дозировка определяется индивидуально в зависимости от возраста, физиологических показателей, уровня физической подготовленности и наличия сопутствующих заболеваний и травм. Для этого следует обратиться к специалисту или врачу.
Сочетание дыхательных упражнений с силовыми тренировками позволит достичь результата намного быстрее. Для новичков советуем включить в свои занятия упражнения:
- с мини-петлями;
- эспандером,
- фитболом
- или освоить такое направление, как калланетика.
Патогенез
Конечные отделы дыхательного тракта состоят из бронхиол (терминальных и респираторных), ацинусов и долек. Терминальные бронхиолы — воздухопроводящие, а респираторные участвуют в газообмене, поскольку через поры связаны с альвеолами. Ацинус — это структура легкого, где происходит газообмен, включает несколько респираторных бронхиол. Ацинусы (от 3 до 24) объединяются в легочные дольки. Каркас дольки включает междольковые перегородки, периартериальную, перибронхиальную соединительную ткань, соединительную ткань перегородок альвеол и ацинусов.
Соединительная ткань состоит из коллагеновых, ретикулярных и эластиновых волокон. Переплетения волокон коллагена и эластина имеются вокруг бронхов и в альвеолярных стенках, что обуславливает эластические свойства легких. Коллаген обеспечивает жесткость внутрилегочного каркаса.
Клетки соединительной ткани (гладкомышечные и фибробласты) синтезируют эластин и коллаген. Первостепенная роль его — поддержание тонуса терминальных отделов дыхательных путей. Одновременно клетки соединительной ткани синтезируют и ферменты (протеазы), ответственные за разрушение эластина и коллагена. Ферментная и антиферментная система в обычных условиях находятся в равновесии. В условиях инфекционного воспаления они продолжают оказывать эластолитическое (направленное на разрушение) действие за счет высокой продукции эластазы (фермент, разрушающий эластические волокна, эластин, коллаген). Это вызывает разрушение нормального соединительнотканного матрикса, происходит разрушение альвеолярных стенок и формируются общие полости. Избыточная продукция эластазы либо отсутствие ферментов для ее разрушения отмечается при ряде заболеваний легких (ХОБЛ, эмфизема, муковисцидоз).
Параллельно при воспалительных процессах отмечается активация фибробластов, которые продуцируют коллаген. В результате происходит усиленный процесс развития соединительной ткани в паренхиме легких и формирование фиброза. Развитию фиброзных изменений предшествует отек и инфильтрация легочной ткани. При разрушении мембраны альвеол на этом месте развивается внутриальвеолярный фиброз — разрастания соединительной ткани распространяются внутрь альвеол. Потом в патологический процесс вовлекается соединительная ткань вокруг артерий и бронхов.
В настоящее время более приемлемой теорией патогенеза силикоза и прочих пневмокониозов является иммунологическая, которая утверждает, что развитие данных профессиональных заболеваний невозможно без фагоцитоза пылевых частиц альвеолярными макрофагами. Скорость их гибели зависит от фиброгенной агрессивности пыли и пропорциональна ей. Гибель альвеолярных макрофагов — обязательный этап при образовании силикотического узелка. Формирование узелка возможно при условии многократно повторяющегося фагоцитирования пыли. Образующиеся провоспалительные медиаторы (цитокины) провоцируют накопление воспалительных клеток в перегородках альвеол, а кислородные радикалы, повреждая ткани легкого, вызывают гибель макрофагов.
Протеолитические ферменты (металлопротеиназа и эластаза) высвобождаются из разрушенных макрофагов и разрушают ткани легкого. Фаза воспаления сопровождается восстановительными процессами, при которых факторы роста стимулируют образование клеток, эпителия и новых сосудов в поврежденных тканях. Неконтролируемые процессы эпителизации приводят к развитию фиброза. Одно из ключевых значений в фиброгенезе имеют факторы роста. Доказано их стимулирующее действие на разрастание фибробластов и разрушение коллагена и фибронектина (высокомолекулярный белок соединительной ткани). При идиопатическом фиброзе отмечается преобладание фиброза при не выраженных воспалительных изменениях. Основным механизмом прогрессирования пневмофиброза является постоянное повреждение эпителия альвеол с нарушением его регенерации и избыточным отложением соединительной ткани в связи с активацией фибробластов.
Классификация и стадии развития муковисцидоза
В зависимости от преобладающих симптомов выделяют три основные клинические формы заболевания: кишечную, бронхолёгочную и смешанную.
Из-за неправильной секреции ферментов нарушается работа органов желудочно-кишечного тракта. Ухудшается расщепление жиров, белков и углеводов, а также их усвоение. Не вся пища переваривается, стул становится обильным, частым и зловонным.
Отмечается вздутие, повышенное газообразование и боли в различных областях живота. Даже при хорошем аппетите дети теряют вес, отстают в росте и развитии. Кишечная форма выявляется у 5—10 % больных муковисцидозом .
Бронхолёгочная форма муковисцидоза. Кистозный фиброз с лёгочными проявлениями Е84.0
Нарушения затрагивают всю бронхолёгочную систему. Вязкая мокрота скапливается в дыхательных путях и её тяжело откашлять. При инфицировании золотистым стафилококком, синегнойной и гемофильной палочками возникают тяжёлые бронхиты и пневмонии, для которых характерно осложнённое течение с развитием одышки, интоксикации и выраженной слабостью. Со временем развиваются следующие необратимые изменения:
- деформация грудной клетки;
- расширение дистальных отделов бронхов (бронхоэктазы);
- замещение лёгочной ткани соединительной рубцовой (пневмосклероз);
- «лёгочное сердце» — из-за повышенного давления в малом круге кровообращения происходит увеличение правых отделов сердца.
Бронхолёгочная форма характерна для 15—20 % случаев муковисцидоза .
Смешанная форма (лёгочно-кишечная)
Включает проявления лёгочной и кишечной форм. Это самый распространённый тип (65—75 % от всех случаев) и, как правило, самый тяжёлый .
Различают четыре стадии развития муковисцидоза:
1. Непостоянство симптомов, пациент жалуется на частый сухой кашель и небольшую одышку при физических нагрузках. Стадия может длиться до 10 лет.
2. Кашель с отделением мокроты, одышка появляется в покое и усиливается при физической нагрузке, фаланги пальцев и ногтевые пластины деформируются по типу «барабанных палочек» и «часовых стёкол». Стадия продолжается от 2 до 15 лет.
3. Бронхолёгочные симптомы прогрессируют, развиваются тяжёлые осложнения. У пациентов усиливается одышка и появляются признаки сердечной недостаточности: отёки на ногах, одышка при небольшой активности или в покое, быстрая утомляемость, непереносимость физических нагрузок. На УЗИ сердца видны признаки гипертрофии левых и правых отделов, а также снижение сердечной фракции выброса левого желудочка. На рентгенологических снимках можно обнаружить зоны пневмофиброза, бронхоэктазы и кисты. Формируется сердечная недостаточность по правожелудочковому типу, так называемое «лёгочное сердце». Длительность стадии от 3 до 5 лет.
4. Тяжёлая кардио-респираторная недостаточность. Из-за дисфункции левого желудочка нарушается работа сердца и лёгких, снижается фракция выброса левого желудочка, учащается сердцебиение, прогрессирует гипотензия. Стадия длится несколько месяцев и завершается смертью больного, вызванной развитием дыхательной недостаточности и остановкой сердечной деятельности.
Различают стадии обострения и ремиссии:
- лёгкое обострение — не чаще раза в год, в период ремиссии клинических проявлений нет, работоспособность пациентов не изменена;
- обострение средней тяжести — 2-3 раза в год, сохраняется кашель, периодически поднимается температура, страдает работоспособность;
- тяжёлые обострения – следуют одно за другим, ремиссии почти нет, масса тела больного снижается, больные становятся инвалидами.
Критерии обострения:
- увеличивается частота дыхания;
- повышается температура тела;
- вес снижается более чем на 1 кг;
- усиливается кашель;
- увеличивается количество мокроты;
- появляются хрипы;
- снижается ОФВ1 (объём форсированного выдоха за первую секунду манёвра) на 10 % и более в сравнении с измеренным за последние три месяца;
- снижается уровень сатурации кислорода на 10 % и более по сравнению с измерением за три последних месяца;
- ухудшается переносимость физических нагрузок.
Симптомы или признаки фиброза легких: перечень
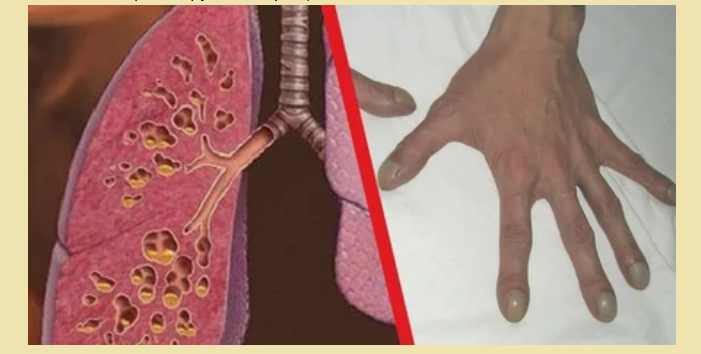
Фиброз легких
Фиброз легких иногда может протекать без какой-либо симптоматики. Ниже описаны общие симптомы и признаки. Вот перечень:
- Одышка, как правило, это первый симптом, который может развиться
- Продолжительное покашливание
- Слабость
- Усталость
- Увеличение и искривление ногтевых пластин
- Потеря массы тела
- Дискомфортность в груди
Известно, что это заболевание поражает в первую очередь мужчин и женщин в возрасте старше 65 лет. Поначалу симптоматика может показаться незначительной. Со временем патология становится более серьезной и опасной для организма. Симптомы могут варьироваться от одного пациента к другому. Некоторые люди с с данным патологическим состоянием становятся тяжелобольными.
Прогноз
Прогноз и продолжительность жизни при фиброзе легких зависит от заболевания, на фоне которого он развился, степени прогрессирования самого фиброза, его протяженности и степени вовлечения бронхиального дерева (имеется в виду формирование бронхоэктазов, которые утяжеляют течение заболевания). Среди прогностических критериев главным является тип формирования пневмофиброза.
К благоприятным типам относятся фиброзные изменения в виде тяжей в центральном и периферическом интерстиции легких, а также ателектатический тип фиброза. Последний формируется в местах организовавшейся пневмонии или на месте длительно существовавшего спадения легочной ткани в результате закрытия бронхов. Возникновение этих типов пневмофиброза не влияет на перфузию и диффузию в легких и не приводит к развитию дыхательной недостаточности. К неблагоприятным типам относятся изменения в виде ацинарного фиброза и «сотового легкого», которые всегда приводят к нарушению перфузии и выраженной дыхательной недостаточности. Именно она является фактором, который уменьшает продолжительность жизни больного.
«Сотовое легкое» и значительная его распространенность считаются самым неблагоприятным прогностическим признаком. При этом придается значение и размеру «сот» — более неблагоприятными считаются «соты» большого размера или смешанный тип строения с чередованием мелких и крупных кист. Что касается их локализации, то неблагоприятным считается нижнезональное расположение.
Естественное течение идиопатического фиброза связано с постепенным изменением легочной ткани и прогрессирующим фибротическим повреждением, которое на конечной стадии приобретает вид «сотового легкого». Нарастающий фиброз прогрессивно ухудшает состояние больного и влияет на продолжительность жизни.
Трудно ответить на вопрос, сколько живут при этом заболевании, поскольку это зависит от состояния легочной функции. Сроки могут колебаться от 2 до 6 лет. Так, при остром течении больные живут не более 2 лет, при подостром – от 2 до 4 лет, а при хроническом – от 4 до 6 лет. Усугубляет положение сопутствующие заболевания, возникающие с возрастом. Летальный исход вызывает не только развитие острой дыхательной недостаточности, но и ИБС, тромбоэмболия легочной артерии или рак легкого.
При медленно прогрессирующем силикозе прогноз для жизни положительный, поскольку процесс перехода одной стадии в другую может длиться десятки лет. Бывают случаи, когда прогрессирование фиброза вообще не обнаруживается — в таких случаях прогноз для жизни благоприятен. Тяжелое осложнение силикоза — спонтанный пневмоторакс, но он встречается очень редко при современных формах силикоза. Если на фоне силикотического фиброза развивается туберкулез, то течение болезни неблагоприятное и в целом прогноз зависит от выраженности туберкулеза и силикоза, и формы туберкулеза.
Иммунитет — это не навсегда
Сколько длится иммунитет после того, как человек переболеет? И как узнать, что иммунитет исчерпан?
Леонид Дьяков: Стойкого иммунитета не формируется. Иммунитет понятие специфическое, человек приобретает его, но существуют многие разновидности вирусов, и они изменяются столь стремительно, что пожизненный иммунитет человек так и не приобретает. А узнать, что он исчерпан — просто: человек снова заболевает.
Люди, тяжело переболевшие COVID-19, рассказывают о поражении части легкого, иногда до 40 процентов. Восстанавливаются ли ткани? Или они замещаются соединительными и нефункциональными? Как жить, образно говоря, с половиной легкого? Чего надо остерегаться? Есть какие-то ограничения по профессиональной, спортивной деятельности?
Леонид Дьяков: На самом деле, легочная ткань хорошо компенсируется. Даже альвеолы восстанавливаются.
Ограничения после тяжелого течения болезни могут существовать для работ, связанных с изменением атмосферного давления — на глубине, на высоте. Ограничения могут сказаться и на спортивной карьере.
Нередки случаи, когда заболевали не только люди группы риска, но полные сил здоровые люди, регулярно занимавшиеся спортом. Когда им можно возвращаться к тренировкам?
Леонид Дьяков: В первые дни после выписки должна быть совсем небольшая нагрузка, нужно поберечься. Ходить немного и постоянно следить за своим состоянием.
Сколько может длиться период восстановления?
Леонид Дьяков: Реабилитация займет достаточно длительный период, особенно если пришлось прибегнуть к помощи ИВЛ. Очень хорошая старая советская система восстановления отводила на лечение обычной пневмонии три месяца, и этот период обязательно включал в себя санаторно-курортное лечение.
Это был крайне важный этап. Раньше, еще до революции, больные ездили «на воды» и дышать воздухом. Кое-где еще сохранились курортологические технологии, климатолечение. Целебен сухой морской, хвойный воздух. Это Крым, Геленджик.
Леонид Леонидович, сейчас есть какая-то программа реабилитации для людей, перенесших COVID-19?
Леонид Дьяков: Проблема коронавируса — новая. И программы такие только-только появились. Есть рекомендации различных сообществ реабилитологов. Есть рекомендации для реабилитации после внебольничных пневмоний.
В советские времена за человеком, перенесшим пневмонию, в течение трех месяцев пристально наблюдали, потом еще год контролировали
В этот период важно вовремя распознать начавшиеся осложнения, чтобы человек не стал инвалидом
После пневмонии в легких остается рубец, как после травмы или инфаркта, так называемый фиброз. Его можно минимизировать, чтобы орган максимально эффективно функционировал. Для этого необходима программа реабилитации, причем каждому конкретному больному индивидуальная. Кому-то достаточно дыхательной гимнастики, кому-то показано электролечение, массаж, кинезиотерапия, кинезиотейпирование, бальнеологические процедуры и т. д.
Сейчас в нашей стране сохранилось примерно 1700 санаториев, в некоторых проводят нужные процедуры. Существует ряд технологий, которые можно применять амбулаторно на уровне поликлинической помощи.
Специальность «реабилитолог» появилась совсем недавно. Их пока очень мало. И целая проблема выстроить эту цепочку после госпитальной помощи больным
Но делать это крайне важно и как можно быстрее, чтобы последствия коронавируса не откликнулись всем нам в ближайшем будущем
Диагностика
Фото: medserviceisrael.ru
После беседы с пациентом врач приступает к осмотру, в ходе которого обращается внимание на бледные кожные покровы, наличие цианоза, изменение формы концевых фаланг пальцев кистей по типу барабанных палочек, если таковы имеются. Затем производится аускультация (выслушивание) и перкуссия (простукивание) легких
При незначительном объеме поражения легочной ткани какие-либо специфические изменения во время аускультации и перкуссии отсутствуют.
Следующий этап диагностики заключается в назначении общих лабораторных анализов (общий анализ крови, общий анализ мочи, биохимический анализ крови), которые позволяют оценить общее состояние организма. Для определения жизненной емкости легких пациент отправляется на спирографию. Это своеобразный метод оценки состояния легких путем измерения объема и скорости выдыхаемого воздуха. Данная процедура не сложная в исполнении, не требует от пациента предварительной специальной подготовки, абсолютно безболезненная и занимает несколько минут. Спирография позволяет оценить функциональный резерв легких.
Для визуализации патологического процесса назначается рентгенологическое исследование органов грудной клетки, которое позволяет обнаружить изменения в легких. Обнаруживаются изменения с обеих сторон, преимущественно в нижних отделах легких. Отмечаются усиление и деформация легочного рисунка, постепенно формируется картина так называемого «сотового легкого», которое характеризуется образованием кольцевых теней диаметром 3 – 7 мм со стенками толщиной до 3 мм, что в некоторой мере напоминает пчелиные соты. Более детальную оценку структурного состояния легких дают компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). В тяжелых случаях, когда вышеперечисленные методы исследования не позволяют выставить правильный диагноз, прибегают к помощи биопсии легкого, которая позволяет подтвердить наличие рубцовой ткани на микроскопическом уровне. Материал для исследования, а именно кусочек ткани легкого, извлекается при эндоскопическом исследовании или во время операции. Данная процедура достаточно сложная в исполнении и способна привести к различным осложнениям, поэтому в настоящее время не применяется.