Полип эндометрия. симптомы. лечение
Содержание:
- Лечение Неразвивающейся беременности:
- Эндометриоз: причины и симптомы заболевания
- Что видно на УЗИ
- Какие генетические заболевания плода можно увидеть на УЗИ, когда проходить
- Образ жизни после положительного результата
- Лечение эндометриоза перед беременностью
- Виды внематочной беременности
- Наши преимущества
- УЗИ после вакуумной аспирации
- Проблемы развития плодного яйца
- Классификация полипов эндометрия, причины возникновения
- Чем опасна вакуумная аспирация
- Вакуумная аспирация при замершей беременности
- Как проводится УЗИ на 4 неделе беременности
Лечение Неразвивающейся беременности:
Задержка мертвого эмбриона в полости матки представляет угрозу не только здоровью, но и жизни женщины и поэтому требует активной тактики. Как только установлен диагноз неразвивающейся беременности, длительное консервативное ведение пациентки рискованно.
После тщательного обследования и соответствующей подготовки женщины (проведение лечебно-профилактических мероприятий, направленных на снижение риска развития возможных
осложнений) необходимо прерывание неразвивающейся беременности.
В I триместре беременности:
- Расширение шейки матки и вакуумная аспирация.
- Подготовка шейки матки с помощью простагландинов или гидрофильных расширителей и вакуумная аспирация.
- Использование антипрогестагенов в сочетании с простагландинами.
Во II триместре беременности:
- Расширение шейки матки и эвакуация продуктов зачатия с предшествующей подготовкой шейки матки.
- Терапевтический аборт при помощи внутри- и экстраамниотического введения простагландинов или гипертонических агентов.
- Применение антипрогестагена в сочетании с простагландином.
- Изолированное применение простагландинов.
Непосредственно в ходе проведения аборта или сразу после его завершения необходимо проведение ультразвукового сканирования, чтобы убедиться в полном удалении частей плода и плаценты.
После удаления плодного яйца при неразвивающейся беременности независимо от выбранного метода прерывания целесообразно проведение комплексного противовоспалительного лечения, включая специфическую антибактериальную, иммунокорригирующую и общеукрепляющую терапию.
Каждый случай неразвивающейся беременности требует углубленного обследования в отношении генетической, эндокринной, иммунной и инфекционной патологии.
Тактика ведения пациенток с неразвивающейся беременностью в анамнезе следующая.
- Выявление патогенетических факторов смерти эмбриона (плода).
-
Устранение или ослабление действия выявленных факторов вне и во время беременности:
- скрининговое обследование пациенток, планирующих беременность, а также женщин в ранние сроки гестации на урогенитальную инфекцию;
- медико-генетическое консультирование с целью выявления групп высокого риска по врожденной и наследственной патологии;
- дифференцированная индивидуально подобранная гормональная терапия при эндокринном генезе неразвивающейся беременности;
- определение аутоиммунных нарушений (определение волчаночного антикоагулянта, анти-ХГ, антикардиолипиновых антител и др.) и индивидуальный подбор антиагрегантов и/или антикоагулянтов и глюкокортикоидов под контролем гемостазиограмм.
- Нормализация психического состояния женщины (седативные средства, пропаганда здорового образа жизни).
Повторная беременность рекомендуется при устранении известных причин гибели эмбриона (плода) и после проведения противовоспалительной, общеукрепляющей и по показаниям гормональной терапии.
Тактика ведения пациенток при последующей беременности следующая.
- Скрининг с помощью неинвазивных методов: ультразвукового исследования, анализа маркерных сывороточных белков α-фетопротеина, хорионического гонадотропина в крови в наиболее информативные сроки.
- По показаниям — инвазивная пренатальная диагностика определения хромосомных и ряда моногенных заболеваний плода.
-
Проведение лечебно-профилактических мероприятий, направленных на:
- ликвидацию инфекционного процесса, проведение специфической противовоспалительной терапии в сочетании с иммунокорректорами;
- подавление продукции аутоантител — внутривенное капельное введение гаммаиммуноглобулина по 25 мл через день № 3;
- устранение гемостазиологических нарушений — антиагреганты, антикоагулянты прямого действия.
Эндометриоз: причины и симптомы заболевания
По всей внутренней поверхности матка выстелена слизистой оболочкой, которая называется эндометрий. В силу разных причин ткани эндометрия могут попадать в другие органы, что впоследствии приводит к развитию эндометриоза – достаточно сложного заболевания со специфической природой. Причинами, которые приводят к развитию эндометриоза, являются:
- гормональный дисбаланс;
- механические нарушения проходимости фаллопиевых труб – образование спаек;
- эндокринные и иммунологические нарушения;
- нарушения транспортной функции фаллопиевых труб;
- самопроизвольные выкидыши на ранних сроках беременности;
- синдром лютеинизированного фолликула;
- воспалительные процессы органов репродуктивной системы;
- наследственность;
- плохая экология;
- частые стрессы;
- неправильное питание;
- малоподвижный образ жизни;
- вредные привычки;
- нарушение работы желез внутренней секреции.
В большинстве случаев женщина не догадывается о том, что в ее организме развивается эндометриоз. На ранних стадиях развития болезни женщина не испытывает никаких симптомов, которые могли бы вызвать у нее беспокойство и необходимость обратиться к доктору. Когда очаги эндометриоза увеличились в размерах или переродились в кисты, у женщины могут наблюдаться:
- боли в нижней части живота, пояснице;
- кровянистые выделения, которые не имеют отношения к менструациям;
- болезненные половые акты;
- маточные кровотечения;
- синдром интоксикации, который сопровождается тошнотой, рвотой, ознобом, потливостью, повышением температуры тела;
- болезненные ощущения при дефекации, запоры, частое мочеиспускание.
Эндометриоидные очаги могут располагаться в таких органах и тканях: на шейке матки, непосредственно в матке, в маточных трубах, в яичниках, вне органов половой системы (в кишечнике, легких, почках, мочевом пузыре и других органах).
Что видно на УЗИ
На 4 недели беременности на мониторе покажется крошечное плодное яйцо (бластоциста) в виде мелкого анэхогенного округлого образования до 5 мм в полости матки.
Детальный осмотр позволяет увидеть желточный мешок в виде кольцевидного гиперэхогенного образования до 3 мм в диаметре. Именно он в процессе развития будет поставщиком питательных веществ растущему плоду. В матке врач наблюдает диффузную дилатацию кровеносных сосудов. Это физиологическая реакция на прогрессирующий рост потребностей эмбриона в питательных веществах и кислороде.
В яичнике просматривается функционирующее жёлтое тело, продуцирующее гормон беременности – прогестерон. При дуплексном картировании видно снижение индекса резистентности в артериальных сосудах жёлтого тела. Наблюдается увеличение размеров матки и интенсивности эхоструктуры.
Какие генетические заболевания плода можно увидеть на УЗИ, когда проходить
В 1 семестре на сроке от 10 до 14 недель (до 10 недели УЗИ неинформативно) беременная проходит исследование, именуемое скринингом. Он состоит из биохимического анализа крови и УЗИ исследования эмбриона. Результатом скрининга является выявление следующих патологий:
- синдром Дауна
- синдром Патау
- синдром Эдвардса
- синдром Шерешевского-Тернера
- синдром Карнелии де Ланге
- синдром Смита-Лемли-Опитца
- синдром Прадера-Вилли
- синдром Энжельмена
- синдром Лангера-Гидеона
- синдром Миллера-Диккера
- аномалия ДиДжорджи
- синдром Уильямса
- опухоль Вильмса
- триплоидия (когда хромосом не 46 по2 в каждой паре, а 69, т.е. по три, а не по две)
- дефект нервной трубки
На 20-24 неделе делается ещё одно УЗИ. Среди генетических заболеваний плода, видимых на ультразвуковом исследовании во 2 семестре, можно отметить:
- анэнцефалия (отсутствие головного мозга, точность диагностики 100%)
- патология брюшной стенки (86%)
- патология развития конечностей (90%)
- грыжа спинного мозга (87%)
- патология развития или отсутствие почек (85%)
- наличие отверстия в диафрагме, которая разделяет брюшную полость и грудную клетку (85%)
- гидроцефалия или водянка головного мозга (100%)
- аномалии сердца (48%)
На 3 семестре проводится допплерометрия – УЗИ исследование с определением сосудистой системы плода, плаценты и матери. Начиная с 23 недели беременности проверяются артерия пуповины, маточная артерия и средняя мозговая артерия. Исследуется систолический (при сокращении сердечной мышцы) и диастолический (при расслаблении сердечной мышцы) кровоток. У малыша с хромосомными нарушениями кровоток атипичен.
Образ жизни после положительного результата
В первые дни после переноса происходит самое важное – его прикрепление к стенке матки и начало развития. Поэтому в эти дни женщине лучше избегать физических нагрузок, активных занятий спортом, по возможности стрессов
Иногда советуют проводить больше времени лежа в постели, но исследования показывают, что положение женщины не влияет на развитие эмбриона.
Если тест или анализ крови показали положительный результат, это означает, что беременность наступила. В этот период врачи рекомендуют размеренный образ жизни с неспешными прогулками и здоровым питанием. На ранних сроках лучше воздержаться от горячей ванны, посещения саун, участия в спортивных соревнованиях, а о тяжелой физической работе лучше забыть до конца беременности.


После ЭКО назначают медикаментозную поддержку. Прием препаратов, содержащих прогестерон, создает благоприятные условия для развития эмбриона.
Самые распространенные препараты для прогестероновой поддержки – «Дюфастон» в виде таблеток и капсулы «Утрожестан». Врач может посоветовать также гель для влагалищного использования, который обеспечивает необходимую дозировку гормона в течение 3 дней.
Помимо прогестерона, назначаются препараты эстрадиола, который положительно влияет на эндометрий, стимулирует обменные процессы, улучшает кровообращение в матке.
По индивидуальным показаниям врач может назначить и другие препараты для поддержания беременности: гормоны коры надпочечников, гонадотропины, содержащие ХГЧ. Также врач может порекомендовать прием лекарств, разжижающих кровь и витаминов. Это поможет выносить долгожданную беременность.

Если при естественно наступившей и нормально протекающей беременности можно обойтись и без лекарств, то после ЭКО лучше прислушиваться к рекомендациям лечащего врача и принимать все назначенные препараты.
Основываясь на анализах, врач прописывает только необходимые лекарства, в том числе и гормональные, которые дополняют недостаток нужных для правильного развития ребенка, вещества, которые создают оптимальные условия для протекания беременности и снижают вероятность ее прерывания.
Лечение эндометриоза перед беременностью
К планированию пополнения в семье нужно подходить ответственно. Если есть какие-либо заболевания у одного или двух супругов, которые могут повлиять на здоровье будущего ребенка, то лучше сначала вылечить эти заболевания, а уже потом работать над зачатием.
Лечение эндометриоза перед беременностью, в зависимости от сложности заболевания, можно осуществить консервативными и хирургическими методами. Консервативное лечение заключается в назначении гормональных препаратов, а хирургическое лечение — в проведении операций лапароскопическим или лапаротомическим способом. Если заболевание не имеет никаких тяжелых симптомов, то возможна выжидательная тактика. Достаточно регулярно делать УЗИ и сдавать кровь на онкомаркеры.
Консервативное лечение заключается в подборе подходящих гормональных препаратов. Их нужно принимать достаточно длительное время (не менее 6 месяцев), но они эффективны только на ранних стадиях эндометриоза.
Если в половых органах очаги поражения эндометриозом более 3 см в диаметре или эндометриоз переродился в кисты, назначают хирургическое вмешательство. Чаще всего оно осуществляется путем лапароскопии. Это новая методика, для проведения которой используется специальное оборудование – лапароскоп. Он представляет собой трубку с видеокамерой на конце, которую вводят в брюшную область через небольшие надрезы на брюшной стенке. Через такие же надрезы осуществляются все манипуляции, в том числе и лазерная коагуляция, криодеструкция, электрокоагуляция.
Некоторые врачи придерживаются мнения, что женский организм «самостоятельно определяет», способен ли он выносить ребенка при этой форме заболевания или нет. Если организм не справится с этой функцией — он отторгает плод и происходит выкидыш. Но эта практика подходит далеко не всем, ведь выкидыши негативно отражаются на психоэмоциональном состоянии пациентки.
Врачи клиники «Центр ЭКО» в Калининграде имеют большой опыт применения методов искусственного оплодотворения и лечения патологий репродуктивной системы. В Центре есть современное оборудование и персонал, умеющий работать с ним. Если женщина забеременела, при этом болеет эндометриозом, врачи смогут помочь выносить и родить здорового ребенка.
Виды внематочной беременности
- брюшная (абдоминальная) — изредка встречающийся вариант, плодное яйцо может локализироваться на сальнике, печени, крестово-маточных связках и в прямокишечно-маточном углублении. Различается первичная абдоминальная беременность — имплантация оплодотворенной яйцеклетки происходит на органах брюшной полости и вторичная — после происшедшего трубного аборта яйцеклетка повторно имплантируется в абдоминальной полости. В отдельных случаях патологическая брюшная беременность донашивается до поздних сроков, представляя собой серьёзную угрозу жизни беременной. У большей части эмбрионов при абдоминальной имплантации обнаруживаются серьёзные пороки развития;
- трубная — плодное яйцо оплодотворяется в фаллопиевой трубе и не опускается в матку, а закрепляется на стенке маточной трубы. После имплантации может случиться остановка в развитии эмбриона, а в худшем варианте — произойдёт разрыв фаллопиевой трубы, что представляет серьезную угрозу для жизни женщины;
- яичниковая — частота возникновения менее 1%, подразделяется на эпиоофоральную (яйцо имплантируется на поверхности яичника) и интрафолликулярную (оплодотворение яйцеклетки и последующая имплантация проходит в фолликуле);
- шеечная — причиной возникновения считается кесарево сечение, ранее проведённый аборт, миома матки, перенос эмбриона при экстракорпоральном оплодотворении. Плодное яйцо фиксируется в районе шеечного канала матки.
Опасность внематочной беременности заключается том, что в процессе развития плодное яйцо вырастает в размерах и происходит увеличение диаметра трубы до предельного размера, растяжение достигает максимального уровня и возникает разрыв. При этом кровь, слизь и плодное яйцо попадают в брюшную полость. Нарушается её стерильность и возникает инфекционный процесс, со временем перерастающий в перитонит. Параллельно повреждённые сосуды сильно кровоточат, происходит массивное кровотечение в брюшную полость, что может привести женщину в состояние геморрагического шока. При яичниковой и брюшной внематочной беременности опасность возникновения перитонита так же высока, как и при трубной.
Наши преимущества
- Специалисты. Опытные специалисты высокой квалификации, с учёными степенями помогают докторам решать сложнейшие репродуктивные проблемы пациентов.
- Индивидуальный подход, комплексные решения. Индивидуальные эффективные комплексные программы для решения проблем деторождения семейной пары с использованием всех ресурсов нашего ЦМРТ и многопрофильного госпиталя.
- Генетическая лаборатория. Современная лаборатория молекулярной генетики создана по лучшим мировым стандартам качества — от специального покрытия стен и 5-уровневой системы вентиляции, предупреждающей контаминацию (смешение биопрепаратов на молекулярном уровне), до новейшего оборудования и технологий инновационных генетических исследований.
- Международные связи. Генетическая лаборатория нашего госпиталя активно сотрудничает с лабораторией Лондонского университета, генетическими лабораториями BGI Europe и Ingenomix (Испания), международной сетью клиник IVIIVF.
УЗИ после вакуумной аспирации
После любого метода прерывания беременности рекомендуется проходить УЗИ, чтобы убедиться в благополучном результате.
Вакуумный мини-аборт проводят под контролем УЗИ-аппарата. Но даже в этом случае через две недели нужно сделать повторное ультразвуковое обследование.
Это делается для того, чтобы удостовериться, что:
- удалено все плодное яйцо;
- нет внутреннего кровотечения и задержки вывода крови наружу;
- нет воспалительных процессов, образования полипов;
- эпидермис в месте отрыва плода заживает хорошо.
Если же операция была проведена без контроля УЗИ-аппарата, то ультразвуковое обследование назначают, спустя 2-3 дня после вакуумного аборта.
УЗИ малого таза после аборта также дает представление о здоровье органов, находящихся в этой области.
Проблемы развития плодного яйца
В период нидации (внедрения плодного яйца с помощью ворсинок хориона в слизистую матки) могут возникнуть ряд проблем. В связи с тем, что удачная имплантация плодного яйца находится в зависимости от скорости его продвижения по маточной трубе, при слишком быстром движении оболочки плодного яйца могут не успеть сформироваться полноценно, что препятствует закреплению яйца на стенке матки и приводит к прерыванию беременности (выкидыш плодного яйца).
Постоянного наблюдения требуют и случаи низкого прикрепления плодного яйца, которые могут свидетельствовать о шеечной (внематочной) беременности. В данной ситуации проводится оперативное вмешательство, так как развитие беременности такого вида несет угрозу здоровью женщины, вплоть до удаления матки.
При прерванной беременности нужно внимательно проследить, чтобы яйцо вышло полностью. Остатки плодного яйца удаляются посредством выскабливания стенок полости матки. В случаях, если причины выкидыша осталась неустановленной, проводится гистологический анализ плодного яйца.
Остатки плодного яйца, оставшиеся после выкидыша в полости матки, могут привести к развитию инфекционного процесса, для лечения которого потребуется антибактериальная терапия.
Еще одним осложнением, к которому могут привести остатки плодного яйца, являются кровотечения.
«Ложное яйцо», появляющееся при внематочной беременности и отличающееся на УЗИ формой и шириной стенок, является скоплением крови или железистого секрета маточной трубы.
Одна из серьезных патологий развития – пустое плодное яйцо, появляющееся в силу ряда причин: возраста матери, наличия генетических нарушений, приема лекарственных препаратов, противопоказанных при беременности. Необходимо учитывать, что на 1-2 неделе беременности пустое плодное яйцо является нормой (плод на данном сроке просто визуально неразличим), тогда как наличие данной патологии на более поздних сроках ведет к медицинскому прерыванию беременности.
Классификация полипов эндометрия, причины возникновения
Эндометрий состоит из железистой, соединительной (фиброзной) тканей и сосудов. Процентное соотношения этих тканей в полипе эндометрия будет определять тип его строения и способ лечения. Подавляющее большинство образований по строению железисто-фиброзные и доброкачественные.
По гистологическому строению полипы эндометрия делят на следующие типы:
- Железистые:
- железистый
- железисто-кистозный
- аденоматозный (предраковый)
Железисто фиброзный (смешанный)
Фиброзный
Плацентарный
В начале менструального цикла, под действием половых гормонов, железистые клетки слизистой полости матки интенсивно делятся — эндометрий растет. В конце цикла наросший слой отторгается и выделяется из матки в виде менструального кровотечения. Этот процесс регулируется на клеточном уровне и зависит от многих факторов, в том числе от уровня половых гормонов.
Железистые полипы эндометрия наблюдаются у женщин с сохраненными менструациями и практически не бывают в постменопаузе, потому что железистая ткань при низком уровне половых гормонов атрофируется. По этой же причине, фиброзные полипы эндометрия наблюдаются преимущественно в постменопаузе.
Длительный вялотекущий воспалительный процесс (хронический эндометрит), стимулирует синтез соединительной ткани в слизистой оболочке матки. Постепенно железистая ткань замещается на соединительную — развивается фиброз, нарушаются процессы отторжения эндометрия. Не отторгнувшийся участок слизистой прорастает сосудами — формируется железисто-фиброзный полип эндометрия.
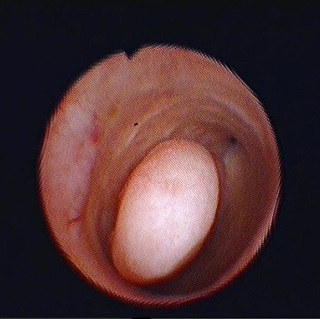
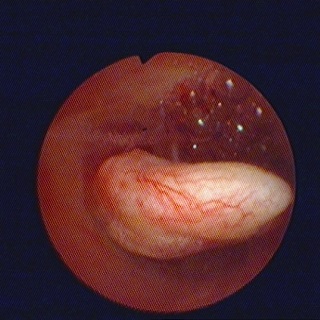
Плацентарный полип всегда образуется из фрагментов плодного яйца оставшихся в матке после родов или аборта. Со временем он перерождается в фиброзный.
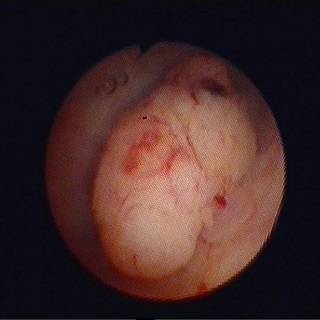
Чем опасна вакуумная аспирация
Вакуумный способ абортирования является одним из надежных и щадящих. Однако, безопасных абортов не существует. И этот метод чреват рядом осложнений. Опасности таковы:
- срыв гормонального фона, влекущий серьёзные последствия в виде изменения веса, образования опухолей, нарушения обмена веществ и так далее;
- психологическая травма, которая рискует перерасти в депрессию;
- внутриматочное кровотечение;
- боли внизу живота;
- воспалительные процессы в органах малого таза;
- неполный аборт, когда остаются частицы плодного яйца;
- расстройство менструального цикла;
- попадание инфекции;
- воздушная эмболия, когда в сосуды крови попадает воздух и женщина погибает (встречается крайне редко);
- прободение стенки матки во время измерения ее глубины зондом;
- повреждение шейки матки с необходимостью ее ушивания;
- бесплодие – редкое осложнение, но также может возникать из-за неправильно проведенной операции.
Осложнения могут быть ранними, то есть сразу после операции. А также поздними – они выявляются, спустя месяцы в виде гормональных проблем, срыва менструального цикла, бесплодия.
Вакуумная аспирация при замершей беременности
По некоторым причинам плод перестаёт развиваться, то есть практически погибает. Это определяется с помощью диагностических тестов. При подтвержденной замершей беременности проводится извлечение плода из матки любым доступным путем. Это следует делать быстро, так как может наступить общая интоксикация организма женщины из-за разлагающегося плода.
До 5 недель обычно рекомендуется медикаментозный аборт. А свыше 5 недель применяют вакуум-аспирацию, как наиболее щадящий в этом случае метод изгнания плода.
Процедура проводится также, как обычно:
- делается общий наркоз или местная анестезия;
- открывают вход в матку;
- зондом проверяется глубина органа;
- вводят вакуум-шприц на заданную глубину;
- с помощью отрицательного давления создают вакуум и «высасывают» чрез шприц содержимое матки.
Вся процедура занимает несколько минут и контролируется с помощью ультразвукового аппарата. Выполняется операция на гинекологическом кресле.
После проведения чистки не следует стремиться быстро покинуть клинику. Только при условии удовлетворительного состояния стоит отправляться домой и в этот день не планировать никаких дел, что требуют физической и эмоциональной нагрузки.
Как проводится УЗИ на 4 неделе беременности
На данном этапе беременности наиболее точным и информативным способом исследования будет трансвагинальное УЗИ – путём введения специального датчика во влагалище. Оно проводится следующим образом: женщина оголяет тело ниже пояса, ложится на кушетку спиной, согнув ноги в коленях. Врач вводит во влагалище ультразвуковой датчик, на который был предварительно надет презерватив и нанесён лубрикант. На экране УЗ-аппарата врач может рассмотреть матку, придатки, эмбрион и его размеры. Врач может немного двигать датчиком по сторонам, однако болезненных ощущений это вызвать не должно, возможен лишь лёгкий дискомфорт в момент введения датчика.
Если же тест дал положительный результат, а у женщины появились жалобы на кровянистые влагалищные выделения, то рекомендуется проведение трансабдоминального УЗИ – через переднюю брюшную стенку. Это необходимо для снижения риска возникновения выкидыша. Женщина должна лечь спиной на кушетку и оголить живот, после чего врач наносит на его нижнюю часть специальный гель, убирающий воздух и улучшающий контакт с датчиком, и проводит сканирование прибором. Такой вид УЗИ на 4 неделе малоинформативно в плане определения размеров эмбриона, но способен обнаружить внематочную беременность или патологический источник.







