Этот «страшный» наркоз
Содержание:
- Лечение эпидуральных гематом
- Дозы опиоидов для собак и кошек
- Этапы
- Этапы проведения эпидуральной анестезии
- Эпидуральная анестезия
- Эпидуральная анестезия при родах во втором периоде
- Наркоз в массовом сознании
- Что такое «эпидуралка»?
- Аллергия
- Плюсы и минусы
- Как избавиться от отёка после операции?
- Как это происходит
- Акушерская анальгезия и анестезия
Лечение эпидуральных гематом
При разработке тактики лечения гематом, нейрохирурги и основывается на результатах диагностических исследований и индивидуальных показаниях пациента. Она может предусматривать использование консервативных или хирургических методик.
| Методики лечения гематомы | В чём заключаются? |
|---|---|
| Консервативные | Консервативное лечение проводится при гематомах объёмом до 50-ти мм в том случае, если отсутствует прогрессирующая клиническая картина и отсутствуют симптомы компрессии мозга. Оно предусматривает применение препаратов для профилактики отёка мозга, снятия болевых ощущений, рвотных позывов и судорог. |
| Нейрохирургические | Хирургическое вмешательство — более распространённый вариант лечения. Удаление гематомы проводится с применением эндоскопических методик через специально созданное отверстие в черепе. Через него производится аспирация её части, после чего прибегают к трепанации и полностью удаляют гематому. Нейрохирург, также, обнаруживает и перевязывает повреждённых кровеносный сосуд, используя разные методики. |
В отделении нейрохирургии ЦЭЛТ ведут приём и нейрохирурги с многолетним опытом научной и практической работы. Вы можете записаться к ним на приём онлайн на нашем сайте или, связавшись с нашими операторами: +7 (495) 788 33 88.
- Черепно-мозговая травма
- Грыжи дисков позвоночника
Дозы опиоидов для собак и кошек
| Препарат | Доза | Объем физиологического раствора (мл/кг) | Начало действия (мин) | Продолжительность действия (часы) |
| Морфин | 0,1мг/кг | 0,13-0,26 | 30-60 | 10-24 |
| Фентанил | 1,0-5,0мкг/кг | 0,26 | 15-20 | 3-5 |
| Буторфанол | 0,25мг/кг | 0,26 | 10-20 | 3-4 |
| Морфин + Бупивакаин 0,5% |
0,1 мг/кг 1,0 мг/кг |
Объем местного анестетика | 10-15 | 16-24 |
В эпидуральной анальгезии морфин является препаратом выбора. Опиоиды можно вводить эпидурально без местных анестетиков, при этом хорошо воздействуя на волокна типа С (чувствительные) и плохо – на волокна типа А (двигательные), они не вызывают моторного блока. При такой ЭА животные могут ходить, но может присутствовать небольшая атаксия тазовых конечностей. Иногда местные анестетики в позвоночном канале распространяются более краниально, чем это ожидается.
Факторы, влияющие на краниальное распространение:
- размер, возраст, телосложение пациента (включая ожирение);
- увеличение внутрибрюшного давления (беременность, расширение желудка);
- объем вводимых препаратов;
- доза вводимых препаратов; скорость введения препарата; направление среза иглы;
- положения пациента.
У возрастных животных объем и растяжимость ЭП уменьшаются, поэтому при введении одинаковой дозы у пожилых пациентов анестетик распространяется более краниально, чем у молодых. Чтобы предотвратить слишком высокую блокаду, возрастным пациентам вводят меньшую дозу анестетика.
Пациенты с ожирением имеют больше жировой клетчатки в ЭП, что приводит к снижению объема ЭП. Снижение объема пространства требует уменьшение дозы анестетика.
Вследствие увеличения внутрибрюшного давления возрастает объем эпидурального венозного сплетения, что приводит к снижению объема и растяжимости ЭП и, соответственно, к более высокому уровню блокады по сравнению с ожидаемым.
Следует избегать положения пациента вниз головой. Блок местными анестетиками до уровня Т1 приводит к параличу межреберных мышц, а до С5-С7 – параличу диафрагмы.
Возможные осложнения эпидуральной анестезии:
- Кровотечение и образование гематомы в позвоночном канале.
Травма эпидуральных вен иглой часто вызывает небольшое кровотечение в позвоночном канале; обычно оно носит доброкачественный характер и разрешается без лечения. Клинически значимая гематома может возникать после ЭА при нарушениях свертываемости крови. - Неправильное положение иглы в позвоночном канале может привести:
- а) к неадекватной анестезии или анальгезии (отсутствию блокады, односторонней или мозаичной блокадам);
- б) к внутрисосудистому введению местного анестетика (осложнения со стороны ЦНС – судороги, утрата сознания; со стороны сердечно-сосудистой системы – артериальная гипотония, аритмия, шок);
- в) к непреднамеренной субарахноидальной блокаде (в таком случае необходимо снижать дозу анестетика на 50-75% от исходной).
- Проникновение инфекции в позвоночный канал.
Менингит и эпидуральные абсцессы – крайне редкие осложнения. Необходимо соблюдать правила асептики при выполнении блокады. - Высокая блокада.
Причины: чрезмерная доза анестетика; применение стандартной дозы анестетика у тех пациентов, которым она должна быть снижена; необычно высокая чувствительность к анестетику; чрезмерное распространение препарата в краниальном направлении. Высокая блокада может стать причиной гипотензии и гиповентиляции вследствие висцеральной симпатической блокады и паралича межреберных мышц. Пациентам с этим осложнением, вероятнее всего, потребуется вентиляционная и гемодинамическая поддержки, которые включают в себя оксигенотерапию, искусственную вентиляцию легких, инфузионную терапию, введение вазопрессоров. - Задержка мочеиспускания.
Эпидуральная блокада на пояснично-крестцовом уровне снижает тонус мочевого пузыря и угнетает рефлекторное мочеиспускание. Необходимо наблюдать в послеоперационный период за наличием акта мочеиспускания. В случае отсутствия последнего рекомендовано отводить мочу отдавливанием или катетеризацией мочевого пузыря.
Противопоказания к проведению эпидуральной анестезии:
- Коагулопатия и лечение антикоагулянтами.
- Выраженная гиповолемия.
- Наличие инфекции (сепсис, инфекция кожи в месте пункции).
- Неврологические дисфункции.
- Заболевания ЦНС.
- Анатомические нарушения, усложняющие технику выполнения пункции.
Этапы
Классификация Геделя, разработанная Артуром Эрнестом Геделем в 1937 году, описывает четыре стадии анестезии. Современные анестетики и обновленные методы доставки наркозных препаратов улучшили скорость начала анестезии, общую безопасность и восстановление, но четыре стадии остаются, по существу, одинаковыми:
Общая анестезия похожа на коматозное состояние и отличается от сна.
Стадия 1 или индукция. Эта фаза происходит между введением препарата и потерей сознания. Пациент переходит от анальгезии без амнезии к анальгезии с амнезией.
Стадия 2, или стадия возбуждения. Период после потери сознания, характеризующийся возбужденной и бредовой деятельностью. Дыхание и частота сердечных сокращений становятся неустойчивыми, и могут возникнуть тошнота, расширение зрачка и задержка дыхания.
Из-за нерегулярного дыхания и риска рвоты существует опасность удушья. Современные быстродействующие препараты направлены на ограничение времени, затрачиваемого на 2-й этап анестезии.
Стадия 3 или хирургическая анестезия: мышцы расслабляются, рвота прекращается, дыхание угнетается. Движения глаз замедляются, а затем прекращаются. Пациент готов к операции
Стадия 4, или передозировка: если слишком много анестетика было введено, то возникает угнетение деятельности ствола головного мозга. Это приводит к дыхательному и сердечно-сосудистому коллапсу.
Приоритет анестезиолога состоит в том, чтобы как можно быстрее доставить пациента к 3-й стадии анестезии и держать его там в течение всей операции.
Этапы проведения эпидуральной анестезии
- Подготовка пациентки (роженицы): психологическая подготовка, предупредить, чтобы в день операции, пациентка ничего не кушала и не пила (при плановой операции), дать выпить успокоительные, выявить на какие препараты у неё аллергия;
- Обследовать пациентку:
- измерение температуры тела, давление, пульс;
- сделать общий анализ крови (эритроциты, гемоглобин, лейкоциты, тромбоциты), группа крови и резус фактор, коагулограмма (фибриноген, протромбин);
- Проведение эпидуральной анестезии:
Подготовка пациентки: пункция периферической вены с введением катетера, подключить к системе для инфузии, поставить манжетку для измерения давления, пульсоксиметр, маску с кислородом;
- Подготовка нужного инструментария: тампоны со спиртом, анестетик (чаще используют Лидокаин), физиологический раствор, специальная игла с проводником для пункции, шприц (на 5 мл), катетер (при необходимости), лейкопластырь;
- правильная позиция пациента: сидя или лёжа на боку с максимальным наклоном головы);
- Определение нужного уровня позвоночного столба, где будет, производится эпидуральная анестезия;
- Обработка (дезинфекция) участка кожи, на уровне которого будет производиться эпидуральная анестезия;
- Пункция эпидурального пространства с введением препарата Лидокаина;
- Контроль гемодинамики (давление, пульс) и дыхательной системы.
Эпидуральная анестезия
Преимущества
Эпидуральная анестезия абсолютно безопасна для ребенка, при ее применении полностью обезболивается и снимается чувствительность, поэтому ее часто используют в процессе операции кесарева сечения. Пациентка при этом остается в сознании, но абсолютно ничего не чувствует, однако при введении небольших доз анестетиков некоторые женщины ощущают сокращения матки.
Проводится процедура эпидуральной анестезии под местным обезболиванием области поясницы, затем врач тонкой длинной иглой вводит в позвоночник, точнее в его эпидуральное пространство, катетер, через который при необходимости вводится доза анестетика. После процедуры надо полежать пятнадцать минут, как раз за это время лекарство начнет действовать. Катетер не извлекается, пока не окончатся роды, обычно пациенткам вставать с кровати, лежать не рекомендуют, но существует и мобильная разновидность эпидуральной анестезии.
По отзывам пациенток, перенесших роды с такой разновидностью анестезии, боли практически не ощущаются, особенно если своевременно введена дополнительная доза лекарства. Однако и для этой процедуры есть строгие противопоказания:
- Различные неврологические заболевания;
- плацентарное кровотечение или любого другого генеза;
- применение антикоагулянтов или нарушение свертываемости крови.
И наконец, отказ от подобной процедуры тоже является категорическим противопоказанием.
Побочные действия
Обычно женщина, размышляющая о побочных действиях такого рода обезболивания, думает о параличе нижних конечностей, повреждении спинного нерва или остановка дыхания. Однако эти осложнения являются, скорее, исключениями. Основную опасность представляют отдаленные последствия: головные боли, сильные боли в спине, которые могут длиться месяцами. Лекарственная терапия подобных болей обычно не дает результатов и они проходят только с течением времени.
Во время действия лекарства пациентка может испытывать озноб, дрожь, снижение артериального давления и нарушение дыхания. Обо всех симптомах обязательно надо рассказать врачу, чтобы при необходимости он назначил симптоматическое лечение. Затруднение дыхания возникает в процессе эпидуральной анестезии достаточно часто. Это следствие слишком большой дозы введенного препарата и требует применения кислородной маски.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
По последним данным врачебных исследований, применение эпидуральной анестезии почти в половине случаев приводило к различным затруднениям в процессе родов. Так как роженица не может контролировать процесс родов и не понимает, когда надо тужиться. Это в сороках процентов случаев приводило к затяжным родам, наложению щипцов на головку младенца и черепно-мозговым травмам ребенка. Большая вероятность разрывов промежности и влагалища при таких родах тоже не добавляет плюсов такому обезболиванию.
С такой реакцией организма на эпидуральную анестезию сталкивается примерно сорок пять процентов женщин, подвергшихся ей. Это достаточно много и прежде чем согласиться на такую процедуру, надо все хорошо взвесить и обдумать.
Эпидуральная анестезия при родах во втором периоде
Во II периоде эпидуральная анестезия при родах должна распространяться на дерматомы S2-L5. Если эпидуральный катетер не установлен в I периоде родов, выполняют пункцию и катетеризацию эпидурального пространства в положении сидя. Если катетер был установлен, перед введением анестетика роженицу переводят в положение сидя. При необходимости проводят инфузионную нагрузку и вводят тест-дозу МА (3- 4 мл).
Если через 5 мин отсутствуют признаки попадания анестетика в кровь или субарахноидальное пространство, вводят 10-15 мл ЛС со скоростью не более 5 мл за 30 сек:
Бупивакаин, 0,25% р-р, эпидурально 10-15 мл, однократно или Лидокаин, 1% р-р, эпидурально 10-15 мл, однократно.
Роженицу переводят в положение лежа с валиком под правой или левой ягодицей, измеряют АД каждые 2 мин в течение 15 мин, затем каждые 5 мин.
Следует помнить, что эпидуральная анестезия при родах является инвазивной процедурой и не лишена нежелательных побочных эффектов и осложнений. Важным компонентом безопасности является осведомленность о возможных осложнениях эпидуральной анестезии всех членов команды (анестезиолога, акушера и неонатолога) и их способность предотвратить или своевременно устранить эти осложнения. Роженица находится в центре этого процесса: она единственная, кто дает информированное согласие на выполнение манипуляции, в связи с чем анестезиолог и акушер (совместно) обязаны предоставить ей объективную информацию о риске. Поскольку в любых послеродовых проблемах можно легко обвинить эпидуральную анестезию, необходимо информировать всех вовлеченных в процесс (врачей и роженицу) о реальном риске и проблемах, только по времени совпадающих с ней.
Прием беременной малых доз ацетилсалициловой кислоты не является противопоказанием для эпидуральной анестезии. Профилактическое применение гепарина прекращают за 6 ч до ЭА, но при этом показатели протромбинового времени и АЧТВ должны быть нормальными. При количестве тромбоцитов более 100 х 103/мл проведение эпидуральной анестезии безопасно без выполнения коагуляционных тестов. При количестве тромбоцитов 100 х 103 — 50 х 103/мл необходим контроль гемостазиограммы на наличие синдрома ДВС, в случае нормальных результатов эпидуральной анестезии не противопоказана. При количестве тромбоцитов 50 х 103/мл эпидуральная анестезия противопоказана. Кроме того, эпидуральная анестезия не показана при наличии рубцов на матке, выраженном сужении таза, гигантском плоде (более 5000 г). Преждевременное отхождение околоплодных вод не является противопоказанием для эпидуральной анестезии, если нет подозрения на инфицирование.
Роды через естественные родовые пути после операции кесарева сечения в нижнем сегменте матки в настоящее время не являются противопоказанием к РА. Мнение о том, что РА может маскировать боль, обусловленную разрывом матки по рубцу, признано несостоятельным, т.к. такой разрыв часто происходит безболезненно даже в отсутствие анестезии. Наиболее достоверным симптомом разрыва матки является не боль, а изменения тонуса и характера сокращений матки.
[], [], [], [], []
Наркоз в массовом сознании
Есть такая поговорка: «У медицины болельщиков больше, чем у спорта». Если развить тему, то больше всего в медицине «болельщиков» у анестезиологии. Самое печальное, что среди таких болельщиков часто встречаются и врачи. Не хочу никого обидеть, но очень часто слышу удивительные по безграмотности и невежеству высказывания о наркозе на этот счёт не только от обывателей, но и от хирургов, гинекологов, терапевтов и врачей других специальностей.
Ни один анестезиолог не берётся судить о хирургии или ЛОР болезнях, но практически любой неанестезиолог с удовольствием скажет Вам глубокомысленно что-то вроде «наркоз – всегда наркоз» или «наркоз — не конфетка». Хорошо хоть большинство не повторяет общепринятых глупостей о том, что «наркоз отнимает пять лет жизни у человека» или «действует на сердце».
Что такое «эпидуралка»?
Эпидуральная анестезия, или «эпидуралка», – это такое обезболивание, которое выполняется с помощью прокола между позвонками, а препарат вводится в спинномозговой канал, что является одним из наиболее эффективных и распространенных методов анестезии. Этот анестезиологический метод способствует устранению болевых ощущений в нижней части живота, в ногах и родовых путях женщины, при этом расслабляется гладкая мускулатура внутренних органов. Преимуществом процедуры является то, что люди при ней остаются полностью в сознании.
Охарактеризуем в общих чертах, что такое «эпидуралка» при родах:
- Эффект наступает через 15-20 минут после введения катетера в канал спинного мозга.
- Дозы титруются на основании индивидуальных особенностей пациенток.
- Манипуляция проводится при наступлении первых сокращений матки, но возможно ее применение по факту развития родовой деятельности при выраженном болевом синдроме.
Подача лекарства через катетер
Показания при естественных родах
Показаниями к эпидуральной анестезии при естественных родах являются:
- хронические патологии, которые могут осложнить течение периода родов – сахарный диабет, артериальная гипертензия, астма;
- выраженные болевые ощущения при схватках;
- поперечное или тазовое положение плода в матке, из-за чего врачи прибегают к кесареву сечению;
- неотложное состояние матери или ребенка во время родов.
Сколько действует
Одним из самых положительных моментов этой манипуляции является полное раскрытие матки. Это обуславливает лишь незначительную необходимость потужиться для появления на свет ребенка. Многих женщин мучает вопрос, сколько действует эпидуральная анестезия при родах. Ведь если они продолжаются 12 и выше часов, то такой промежуток времени перекрыть попросту невозможно.
Если возникнет необходимость в кесаревом сечении, то будет использовано более сильное вещество для устранения болевых ощущений.
Анестезиологи увеличивают дозировки и меняют препараты для «эпидуралки», поэтому посредством их постепенного введения, действие наркоза будет продолжаться ровно столько, сколько необходимо женщине для комфортных родов.
Как делают
Обычно при подготовке женщины к появлению на свет ребенка, гинекологи стараются рассказать все возможные варианты, в том числе и как делают эпидуральную анестезию при родах. Методика предполагает введение иглы между третьим и четвертым поясничными позвонками, через которую устанавливается катетер в спинномозговой канал, через который, в свою очередь, вводятся анальгезирующие средства.
Эпидуральный укол
Как только препараты достигают корешков спинного мозга – женщины ощущают выраженный обезболивающий эффект. Обычно это занимает не более 15-20 минут.
Время для введения веществ для наркоза – межсхваточный период, при открытии шейки матки на 2-3 пальца. Роженицу усаживают на кушетку, просят оголить и сгорбить спину
Важно сохранять полную неподвижность, поскольку ошибка анестезиолога может привести к инвалидности
Согласно статистике, около 3% женщин не ощущают эффекта от «эпидуралки», в таком случае им показан общий наркоз.
Длительность эффекта обусловлена препаратом, индивидуальными особенностями роженицы, но в среднем составляет около 90 минут. Гинекологи рекомендуют отдохнуть в этот период своим пациентам и категорически запрещают ложиться на бок, поскольку в таком случае, препарат может подействовать на одну из сторон, а противоположная будет ощущать боль. При длительном течении родового периода анестезиологи увеличивают дозировки анальгетиков, что способствует продолжению эффекта от «эпидуралки».
Противопоказания
Существуют абсолютные и относительные противопоказания к эпидуральной анестезии при родах. Она категорически запрещена при:
- выраженном ожирении;
- аллергических реакциях на обезболивающие;
- нарушение костной структуры позвоночника;
- патологии нервной системы;
- воспалительные процессы кожи спины;
- эклампсия, которая считается неотложным состоянием и требует общего наркоза.
Относительные противопоказания:
- сахарный диабет в стадии декомпенсации;
- гипертоническая болезнь, которая тяжело поддается курации;
- бронхиальная астма;
- слабость родовой деятельности.
Вопрос о проведении метода обезболивания решается с учетом индивидуальных особенностей пациенток.
Аллергия
Если когда-либо у вас была аллергия на лекарства, а также при наличии множественной аллергии на лекарства, бронхиальной астмы, системных аллергопроявлений, необходимо проведение лейкопенического теста. Он нужен, чтобы узнать, насколько ваш организм чувствителен к препаратам, которыми осуществляют наркоз.
Препараты для наркоза при родах:
- Наропин (Ропивакаин)
- Бупивакаин (Маркаин)
- Калипсол (Кетамин)
После операции роженице вводят антибиотик для профилактики осложнений. Почти всегда это ампициллин или цефазолин. Также обязательно введение в этот период окситоцина. Это гормональное средство, которое необходимо для сокращения матки родившей женщины. Потому при проверке на аллергию нужно применять пробы всех этих препаратов. Каждый из них может вызвать аллергическую реакцию, это очень индивидуально.
Когда вас уже положили в родильное отделение, своему врачу, анестезиологу и хирургу (который будет проводить кесарево) вы должны дать результаты лейкопенического теста, который был проведен заблаговременно.
Плюсы и минусы
Анальгезия посредством введения обезболивающих лекарств в эпидуральное пространство считается сегодня довольно безопасным методом, поэтому Минздравом она рекомендована в качестве решения первой очереди в ситуациях, когда нужно сделать местное обезболивание при родах или более глубокое обезболивание как альтернативу общему наркозу при операции по родоразрешению.
Так, женщина всегда может отказаться от эпидурального укола в родах или заявить о своем несогласии с таким способом наркоза перед кесаревым сечением. В этом случае будут применяться альтернативные методы, о которых мы расскажем ниже.
Несомненный плюс перидурального обезболивания заключается в том, что оно помогает женщине легче пережить трудные минуты. При кесаревом женщина сохраняет ясность сознания и может видеть, как ее малыш появится на свет. Выход из такой анестезии несравнимо короче и легче, чем выход из общего наркоза. Минусы заключаются в том, что эпидуральная анестезия может нанести и вред.
Осложнения, по статистике, встречаются не так часто – примерно в одном случае на 50 тысяч родов. Примерно на 15-17% рожениц перидуральная анестезия действует не так, как хотелось бы – не удается добиться нужной степени обезболивания, а значит, восприимчивость боли частично сохраняется, что затрудняет работу хирургов и акушеров.
Негативные последствия может иметь эпидуральная анестезия для женщин, имеющих проблемы с гемостазом. Нарушение свертываемости крови может привести к образованию гематом в области прокола с попаданием незначительного количества крови в спинномозговую жидкость.
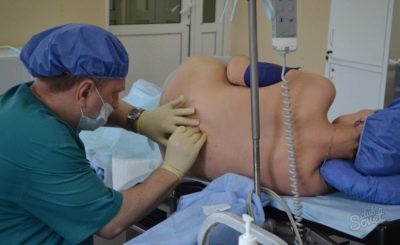
Если обезболивание проводит опытный врач, волноваться не о чем. Он без существенных затруднений сможет определить точное место прокола и скорость введения лекарства. Но халатный и неумелый врач может травмировать твердые спинномозговые оболочки, что чревато утечками церебральной жидкости, дисфункцией ЦНС. Если игла пройдет глубже необходимого и травмирует субарахноидальное пространство позвоночника, у женщины могут появиться судороги, она может потерять сознание. В тяжелых случаях наступает паралич.
После применения такого метода снижения боли у женщин часто болит голова, и боли эти могут сохраняться до нескольких месяцев. В большинстве своем они проходят самостоятельно со временем.

Вопреки расхожему народному мнению о том, что такое обезболивание – серьезная нагрузка на сердце, медики утверждают, что сердце и сосуды роженицы, которой ввели обезболивающее средство люмбальной пункцией, работают нормально, стабильно.
У многих беременных такой метод снижения болевых ощущений вызывает страх. Психологически трудно принять сам факт укола в позвоночник. Сложнее всего тем, кому показаны хирургические роды. Не каждая беременная готова к тому, чтобы видеть все этапы собственной операции.

Как избавиться от отёка после операции?
Пассивный постельный режим, часто назначаемый после оперативного вмешательства, приводит к замедлению лимфооттока и отёчности. Поэтому, чтобы снять отёки нижних конечностей, пациенту нужно больше двигаться.
Чтобы ускорить восстановление после операции, пациенту следует выполнять специальные упражнения. Если физические возможности ограничены и заниматься ЛФК не получается, будет полезна пассивная физкультура – так называют упражнения, которые пациент выполняет при помощи других людей.
Также полезно ношение компрессионного белья. Специальные чулки создают давление на мягкие ткани и ускоряют кровоток, благодаря чему отёчность снижается. Компрессионный трикотаж надевается перед проведением операции и носится круглосуточно, всё время нахождения в стационаре.
Одна из самых полезных рекомендаций для избавления от отёков – массаж. Регулярные разминающие процедуры после операции возвращают мышцам тонус, нормализуют кровообращение и лимфоотток, ускоряют заживление.
Как это происходит
Делает эпидуральную анестезию врач-анестезиолог, но не любой, а только тот, кто хорошо владеет техникой данного обезболивания.
Техника выполнения эпидуральной анестезии:
- Женщина сидит или ложится на бок. Кожу спины обрабатывают антисептиком, затем анестезиолог выполняет местную анестезию кожи в месте пункции. После этого врач вводит специальную иглу в эпидуральное пространство позвоночника, немного не доходя до спинального пространства. Через иглу вводится эпидуральный катетер (тонкая гибкая трубочка). Иногда катетер может коснуться нерва — в такой ситуации появляется простреливающее ощущение в ноге. Затем анестезиолог извлекает иглу, а катетер прикрепляет к спине роженицы. Через катетер в организм женщины поступает обезболивающее вещество. Катетер позволяет добавлять его по мере усиления болевых ощущений.
- Обезболивание обычно начинается через 10–20 минут (иногда наступает и раньше) после введения лекарства и может быть продолжено до конца родов, идеально — до начала потужного периода.
- Обычно при проведении анальгезии нельзя вставать с кровати и лежать на спине. Однако есть разновидность эпидуральной анальгезии, при которой можно сидеть и ходить. Этот вид анальгезии имеет название «мобильная эпидуральная анестезия».
- Во время кесарева сечения эпидуральная анестезия выполняется так же, как и при естественных родах. Только вводится определенное количество лекарства, чтобы вызвать чувство онемения в брюшной полости, достаточное для хирургической операции.
- После родов катетер извлекают, место укола заклеивают, а женщине предлагают еще несколько часов находиться в положении лежа во избежание возможных осложнений.
Во время родов анестезиолог постоянно находится около роженицы, следит за ее состоянием, реакцией на вводимый препарат, уровнем артериального давления мамы, сердцебиением ребенка. Если вдруг доза лекарства окажется недостаточной и анестезия будет слабой, врач введет дополнительную дозу анестетика.
Акушерская анальгезия и анестезия
Значительная доля дискомфорта во время родов связана с эмоциональным фактором и личной реакцией на боль. Боль в течение I периода родов связан с сокращением и растяжением мышечных волокон и напором головки плода при раскрытии шейки матки. При сокращениях матки головка плода проталкивается через шейку, что способствует ее раскрытию благодаря активации механорецепторов. Итак, в I периоде родов боль имеет висцеральное происхождение и локализуется между лобковым симфизом и пупком, латерально — на гребни подвздошных костей и кзади на кожу и мягкие ткани над нижними поясничными отростками позвоночника.
Локализацию боли в I периоде родов объясняют согласно концепции отраженной боли. Сенсорные нервные волокна от шейки матки и самой матки направляются в составе симпатических нервов через гипогастральных сплетения и соединяются с задним углом спинного мозга на уровне Т10, Т11, Т12, L1. Эти сегменты получают не только висцеральные афферентные нервные волокна с высоким порогом чувствительности, но и кожные афферентные нервные волокна с низким порогом чувствительности. В связи с конвергенцией соматических и висцеральных волокон в одной и той же области спинного мозга роженица чувствует отраженная боль.
Во втором периоде родов плод проходит через родильный канал. Происходит растяжение и надрывы фасций, кожи и подкожных тканей. Этот соматический боль передается преимущественно стыдным нервом, который происходит от переднего отдела крестцового нерва, 82, 83, 84.
Концепция естественных родов заключается в ознакомлении пациентки с физиологией беременности и родов и подготовкой к этим процессам (физиопсихопрофилактической подготовка к родам, которая проводится беременной и членам его семьи). Кроме того, существуют многочисленные методики массажа и самомассажа, ауторелаксации, техники дыхания, водные процедуры (ванна, душ), которые позволяют существенно уменьшить неприятные ощущения во время схваток. Эффективная дородовая подготовка позволяет уменьшить интенсивность родильного боли на 30%.
Фармакологическая анальгезия. Для обезболивания І периода родов используют наркотические и седативные препараты. Учитывая, что эти препараты проходят через плаценту и могут вызвать наркотическую депрессию новорожденного, их не следует применять, если ожидается быстрое (за 1-2 ч) окончания родов. Осложнениями при применении этих препаратов могут быть также угнетение дыхания (респираторная депрессия) и рост риска аспирации околоплодных вод.
Пудендальная блокада. Срамной нерв проходит близко к задней поверхности седалищных остей у места присоединения крестцово-остевых связи. В это место с обеих сторон вводят местный анестетик (новокаин и т.п.) для анестезии области промежности. Пудендальную анестезия (пудендальную блокада) часто используется при оперативном влагалищном родоразрешении (применение акушерских щипцов и вакуум-экстрактора). Пудендальную блокаду нередко комбинируют с местной инфильтрационной анестезией промежности для усиления обезболивающего эффекта.
Местная инфильтрационная анестезия (раствором лидокаина, новокаина и т.д.) используется для обезболивания при восстановлении разрывов родовых путей и епизиотомнои раны.
Эпидуральная и спинальная анестезия. Эпидуральная анестезия проводится пациенткам для обезболивания в течение активной фазы и периода родов и II периода родов. Эпидуральный катетер размещается на уровне межпозвонкового пространства L3-L14, что помогает дозировано вводить анестетики. Эпидуральная анестезия обычно не назначается в течение латентной фазы родов. Эпидуральная анестезия может увеличивать продолжительность ИИ периода родов, но позволяет лучше контролировать потуги.
Спинальная анестезия выполняется в аналогичной области L3-L4, но препарат вводится однократно. Спинальную анестезию чаще проводят при кесаревом сечении, чем при влагалищном родах.
Частыми осложнениями эпидуральной и спинальной анестезии является гипотензия матери вследствие снижения системного сосудистого сопротивления, что может привести к уменьшению плацентарной перфузии и развития брадикардии у плода. Серьезным осложнением может быть респираторная депрессия матери в том случае, когда анестетик достигает уровня диафрагмальной иннервации. Так называемый спинальный головная боль» в результате потери спинномозговой жидкости в послеродовом периоде имеет место менее чем в 1% пациенток.