Тиреоидит
Содержание:
- Установить диагноз
- Острый и подострый тиреоидит
- Лечение диффузионного токсического зоба
- Консервативное лечение
- Хирургическое лечение
- Лечение радиоактивным йодом
- Лечение аутоиммунного тиреоидита
- Лечение эндокринной офтальмопатии
- Рак щитовидной железы
- Способ употребления
- Лечение
- Каковы симптомы гипотиреоза
- Диагностика
- Чем опасен гипотиреоз
- Побочные действия, противопоказания и особые указания
- Комбинированная терапия
- Методы диагностики заболеваний щитовидной железы
- Основные концепции по гипертиреозу
- Лечение
- Диагностика тиреоидита
- Симптомы заболеваний щитовидной железы
Установить диагноз
Возможности современной клиники позволяют нам легко, быстро и недорого выяснить насколько хорошо работает щитовидная железа, найти возможную причину недомогания. В первую очередь, мы выполняем УЗИ и исследования крови. Подробнее о диагностике здесь.
Часто встречающиеся проблемы с щитовидной железой:
- Снижение продукции щитовидных гормонов (Т3, Т4) или гипотиреоз;
- Повышение продукции гормонов (гипертиреоз, тиреотоксикоз);
- Воспаление щитовидной железы (тиреоидит);
- Узлы и опухоли щитовидной железы.
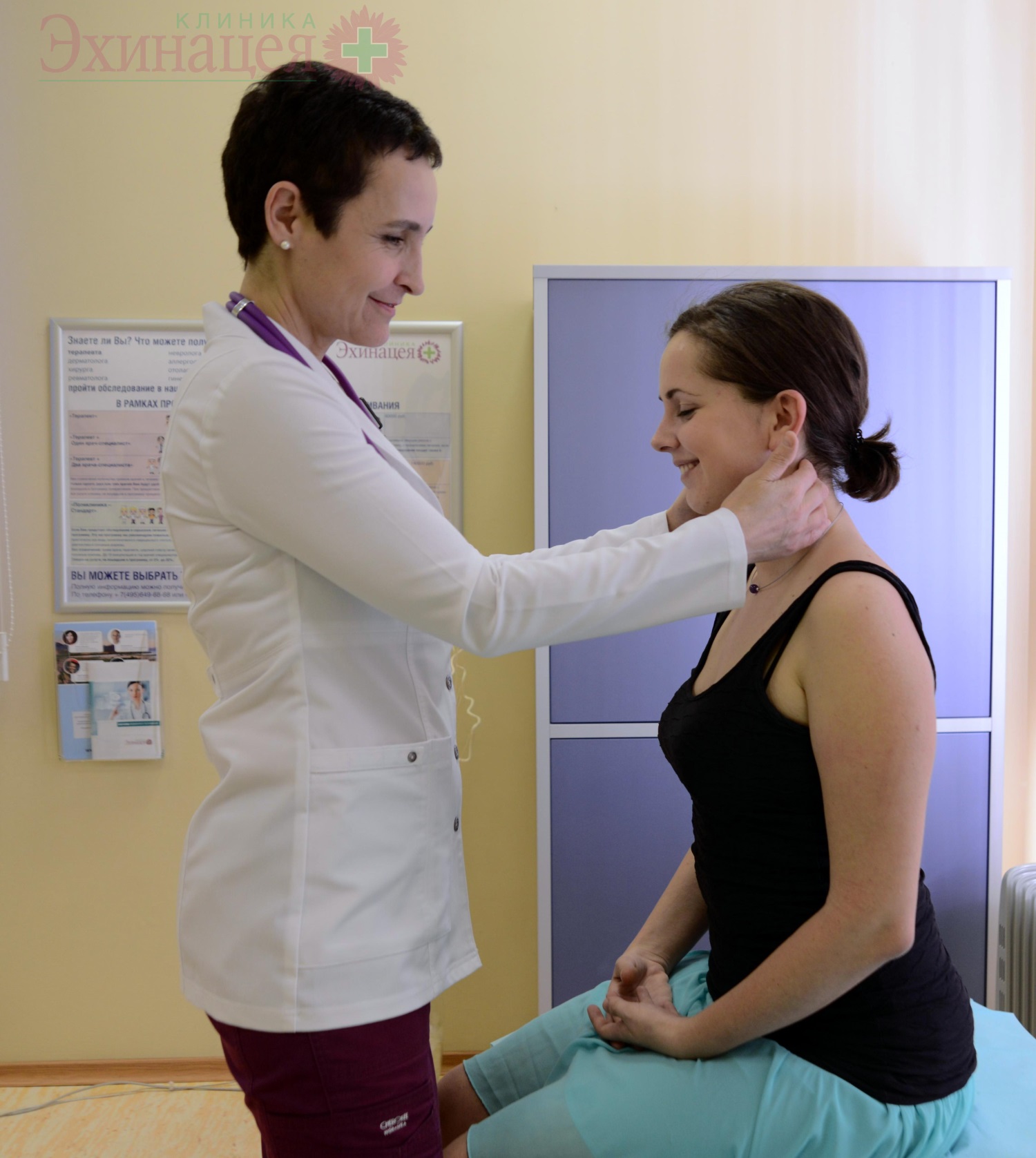 После обстоятельного осмотра, врач эндокринолог рекомендует пройти обследование щитовидной железы – анализы крови на гормоны, УЗИ щитовидной железы (цены см.в прайс-листе)
После обстоятельного осмотра, врач эндокринолог рекомендует пройти обследование щитовидной железы – анализы крови на гормоны, УЗИ щитовидной железы (цены см.в прайс-листе)
Острый и подострый тиреоидит
Острое воспаление возникает после перенесенных заболеваний ЛОР-органов, особенно тяжелых гнойных ангин. Микробы проникают из горла в ткани железы, где может сформироваться гнойник, который придется вскрывать.
Подострая форма болезни вызывается вирусами, попадающими в железу во время простуд. Обычно болезнь возникает не сразу, а примерно через две-три недели после ОРВИ или гриппа.
Вирусы и бактерии активируют иммунную систему, которая начинает с ними бороться с помощью специальных белков. В результате развивается воспаление тканей органа с появлением мелких уплотнений – гранулем. Железа увеличивается в размере, и находящиеся внутри неё фолликулы, продуцирующие гормоны, лопаются.
В кровь попадает огромное количество гормональных веществ, что приводит к их избытку – гипертиреозу, сопровождающемуся выпячиванием глазных яблок, нервной возбудимостью, перебоями в работе сердца, скачками артериального давления. У больных наблюдаются бессонница, дрожь, потливость, приливы жара.
Поднимается температура до 38–39 градусов, появляются боли при глотании, повороте головы, пережевывании пищи. Иногда до воспаленного органа больно дотронуться. Боль отдает в ухо, шею, затылок, нижнюю челюсть.
Через некоторое время симптомы гипертиреоза сменяются признаками истощения органа. Замедляются все функции – сердцебиение, движение крови, обмен веществ, вывод слизи и воды. Больные отекают, в их организме скапливаются шлаки и токсины, что приводит к плохому самочувствию, утомлению, разбитости. У женщин часто наблюдается нарушение менструальной функции.
Без врачебной помощи и назначения корректирующей гормональной терапии могут возникнуть тяжелейшие осложнения со стороны сердца, почек, печени, других органов.
Лечение диффузионного токсического зоба

Способов лечения базедовой болезни множество, и конкретный метод выбирается в зависимости от клинической ситуации. Способы такие:
- консервативное лечение;
- хирургическое лечение;
- использование радиоактивного йода;
- компьютерная рефлексотерапия.
Каждый из этих методов имеет свои плюсы и минусы, показания и противопоказания. Какой именно метод применить, решает лечащий врач в зависимости от общего состояния пациента, стажа болезни, наличия или отсутствия осложнений, возраста и пола, наличия сопутствующих заболеваний.
Консервативное лечение
Консервативное лечение заключается в постоянном приеме тиреостатических лекарств:
- тиамазол (тирозол, метизол, мерказолил);
- пропилтиоурацил (пропицил).
Действие этих лекарств основано на блокировании фермента пероксидазы, без которого невозможен полноценный синтез тиреоидных гормонов. Лекарства разрушают излишки гормонов, циркулирующих в крови, и постепенно накапливаются в железе. Поэтому эти лекарства нужно принимать пожизненно, так как при их отмене концентрация тиреоидных гормонов возрастает очень быстро.
Первоначально лекарства принимаются в высоких дозах, так делают до нормализации уровня гормонов. В дальнейшем переходят на поддерживающие дозы, периодически осуществляя лабораторный контроль.
Лечением беременных занимаются совместно и . Чаще всего используется пропицил, так как лекарство практически не проникает через плаценту. Используются по возможности минимальные дозировки. Растущий плод нейтрализует избыток тиреоидных гормонов, и с 25-й недели прием тиростатиков не требуется, как правило. До родов без лекарств можно обойтись. После родов происходит постепенное нарастание концентрации, и через 3 месяца прием лекарств приходится возобновлять.
Во время лечения требуется постоянный контроль формулы крови, а также количество поступающего йода. При избытке йода эффективность лекарств уменьшается, при избытке требуется снижение доз.
Хирургическое лечение
Радикальный метод, который заключается в полном удалении ткани щитовидной железы (обеих долей и перешейка). Операция сложная, требуется сохранить все органы, расположенные рядом, в том числе возвратный нерв и паращитовидные железы. В некоторых случаях удаление выполняется из традиционного открытого доступа, в других – используется эндоскопическая техника. Все зависит от особенностей случая и тяжести тиреотоксикоза.
Показания к операции:
- аллергия на тиреостатики;
- лейкопения (уменьшение количества лейкоцитов) на фоне приема тиреостатиков;
- зоб третьей и последующих стадий;
- разрастание железы на фоне медикаментозного лечения (зобогенный эффект);
- тяжелые сердечно-сосудистые нарушения.
Полное удаление называется тотальным, неполное – субтотальным. Чаще используется полное удаление, что гарантирует невозможность рецидивов. После операции гормоны не синтезируются, и человеку назначается пожизненная заместительная терапия – прием тироксина, доза которого рассчитывается индивидуально.
Лечение радиоактивным йодом
Относится к эффективным и щадящим методам лечения, позволяет разрушить щитовидную железу без операции. Пациент принимает внутрь изотопы радиоактивного йода, который накапливается в железе. Там йод распадается, что вызывает местную гибель клеток.
Лечение требует ежедневного врачебного наблюдения, поэтому применяется только в стационарных условиях.
Часто радийодтерапия применяется вслед за операцией, чтобы подавить остатки гормоноактивной ткани железы. Комбинированное лечение дает абсолютно надежный результат, человек полностью освобождается от болезни.
- Узловой зоб
- Несахарный диабет
Лечение аутоиммунного тиреоидита
Терапия аутоиммунного тиреоидита щитовидной железы неспецифическая. При формировании фазы тиреотоксикоза достаточно применения симптоматической терапии. При формировании гипотиреоза главным вариантом медикаментозной терапии является назначение тиреоидных гормонов. Сейчас в аптечной сети РФ возможно приобрести только таблетки Левотироксина натрия (L-тироксин и Эутирокс). Применение таблетированных препаратов тиреоидных гормонов нивелирует клинику гипотиреоза и при гипертрофической форме аутоиммунного тиреоидита вызывает уменьшение объема щитовидной железы до допустимых значений.
В случае обнаружения у пациента манифестного гипотиреоза (повышение уровня тиреотропного гормона и снижение концентрации Т4 свободного) необходимо использование в лечении левотироксина натрия в средней дозе 1,6 – 1,8 мкг/кг массы тела пациента. Показателем правильности назначенного лечения будет являться уверенное удержание в пределах референсных значений тиреотропного гормона в крови больного.
Когда у больного диагностирован субклинический гипотиреоз (увеличена концентрация ТТГ в совокупности с неизмененной концентрацией Т4 свободного), необходимо:
- Спустя 3–6 месяцев вторично провести гормональное обследование для доказательства наличия изменения функции щитовидной железы;
- Когда в течение беременности у пациентки обнаружено увеличение уровня тиреотропного гормона, даже при сохраненной концентрации Т4 свободного, назначить левотироксин натрия в полной расчетной заместительной дозе сразу же;
- Лечение левотироксином натрия нужно при постоянном субклиническом гипотиреозе (увеличение концентрации тиреотропного гормона в крови свыше 10 мЕд/л, и еще в ситуациях не менее двукратного определения концентрации тиреотропного гормона между 5 – 10 мЕд/л), но если этим больным более 55 лет и у них имеются сердечно-сосудистые патологии, лечение левотироксином натрия назначается только при отличной переносимости лекарства и при отсутствии сведений о декомпенсации данных болезней на фоне приема тироксина;
- Показатель достаточности лечения субклинического гипотиреоза представляет собой стабильное удержание уровня ТТГ в пределах референсных значений в крови.
Если у женщин перед планированием беременности, выявлены антитела к ткани щитовидной железы и/или ультразвуковые признаки аутоиммунного тиреоидита, нужно определить гормональную функцию щитовидной железы (концентрацию тиреотропного гормона и концентрацию Т4 свободного) и обязательно определять уровень гормонов в каждом триместре беременности.
Если поставлен диагноз аутоиммунный тиреоидит, но не выявляются изменения в работе щитовидной железы, применение препаратов левотироксина натрия не показано. Оно возможно иногда в исключительных ситуациях внушительного увеличения объема щитовидной железы, спровоцированного аутоиммунным тиреоидитом, при этом решение принимается по каждому пациенту индивидуально.
Физиологическое количество калия йодита (приблизительно 200 мкг/сутки) не могут спровоцировать формирование гипотиреоза и не осуществляют негативного воздействия на функцию щитовидной железы при ранее развившемся гипотиреозе, вызванном аутоиммунным тиреоидитом.
Питание при аутоиммунном тиреоидите
Продуктов, которые влияют на течение аутоиммунного тиреоидита, не существует. Глютен или лактоза не имеют отношения к гипотиреозу на фоне АИТ. Поэтому рекомендации по питанию для людей с аутоиммунным тиреоидитом такие же, как и для всех остальных: разнообразное сбалансированное питание с достаточным употреблением воды.
Существуют ли народные способы лечения
Аутоиммунный тиреоидит лечат только медицинскими препаратами, которые назначает эндокринолог. Отсутствие адекватной терапии может грозить опасными осложнениями: нарушением репродуктивной функции, выраженным снижением памяти (вплоть до слабоумия), анемией и комой, которая возникает при резкой недостаточности гормонов щитовидной железы.
Лечение эндокринной офтальмопатии
Варианты лечебных мероприятий, направленных на коррекцию эндокринной
офтальмопатии, определяются в зависимости от степени нарушения
функционирования щитовидной железы, формы заболевания и обратимости
патологических изменений. Обязательным условием успешного лечения
является достижение эутиреоидного состояния (нормального уровня гормонов
Т4 св., Т3 св., ТТГ).
Основными целями лечения выступают увлажнение конъюнктивы,
предупреждение развития кератопатии, коррекция внутриглазного давления,
подавление процессов деструкции внутри глазного яблока и сохранения
зрения.
Так как процесс развивается на фоне основного аутоиммунного поражения
щитовидной железы, рекомендовано применение назначение препаратов,
подавляющих иммунный ответ — глюкокортикоидов, кортикостероидов.
Противопоказаниями к применению этих препаратов могут служить
панкреатит, язва желудка, тромбофлебит, опухолевые процессы и
психические заболевания. Кроме этого подключают плазмафарез,
гемосорбцию, криоаферез.
Показателями к госпитализации больного служат такие признаки, как
резкое ограничение движения глазных яблок, диплопия, язва роговицы,
быстро прогрессирующее пучеглазие, подозрение на оптическую нейропатию.
Обязательна коррекция функции щитовидной железы тиростатиками
или гормонами. При отсутствии эффекта от использования лекарственных
средств прибегают к тиреоидэктомии — удалению щитовидной железы с
последующим проведением заместительной гормональной терапией. В
настоящее время все более распространенной становится мнение, что
щитовидную железу необходимо полностью удалять при первых же симптомах
офтальмопатии, поскольку после удаления ткани щитовидной железы в крови
значительно снижается титр антител к рецептору ТТГ. Снижение титра
антител улучшает течение офтальмопатии и повышает вероятность
значительного регресса ее симптомов. Чем раньше выполняется
тиреоидэктомия — тем более выраженным является улучшение состояния глаз.
В качестве симптоматического лечения эндокринной офтальмопатии
назначают препараты, нормализующие обменные процессы в тканях —
актовегин, прозерин, витамины А и Е, антибактериальные капли,
исскуственная слеза, мази и гели для увлажнения. Рекомендовано также
использование физиотерапевтических методов лечения — электорофореза с
алоэ, магнитотерапии на область глаз.
Хирургическое лечение эндокринной офтальмопатии включает в себя
три вида операций — снятие напряжения в орбите, операции на мышечном
аппарате глаз и веках. Выбор в пользу того или иного вида оперативного
вмешательства зависит от симптоматики патологического процесса. Декомпрессия орбиты,
к примеру, показана при нейропатии зрительного нерва, выраженном
пучеглазии, язвенных поражениях роговицы и подвывихе глазного яблока. С
её помощью достигается увеличение объема глазницы благодаря удалению
одной или нескольких стенок орбиты и иссечению окологлазной клетчатки.
Глазодвигательные мышцы подвергают оперативному воздействию при стойком двоении в глазах и косоглазии, если консервативным путем они не корригируются. Хирургическое вмешательство на веках
состоит из группы пластических и функциональных операций, подбор
которых осуществляют, опираясь на форму развившегося нарушения
(опущение, отек век, ретракция и т.д.).
Рак щитовидной железы
Возникновению злокачественного новообразования предшествует генетическая мутация клетки. После чего клетка «мутант» размножается в геометрической прогрессии и формирует раковую опухоль. Ее агрессивность зависит от вида опухоли.
Признаки онкологического процесса щитовидной железы:
- кашель без простудных проявлений;
- охриплость голоса;
- приступы удушья;
- увеличение размеров шейных лимфоузлов;
- затруднение при глотании;
- одышка;
- слабость;
- потливость;
- потеря веса.
При раке, в зависимости от его стадии, применяют органосохраняющие операции или проводят радикальное удаление всей железы и близлежащих лимфоузлов.
После операции по удалению новообразования, назначают химио- и иммунотерапию, лечение радиоактивным йодом.
Способ употребления
Принимать внутрь с небольшим количеством воды. Доза и продолжительность приема определяются в зависимости от тяжести и длительности заболевания.
Взрослым:
При гипотиреозе различного генеза — по 1 капсуле 3 раза в день за 10 минут до еды. После проведения двухмесячного курса приема рекомендовано сделать десятидневный перерыв.
При гипертиреозе первые 20 дней — по 2 капсулы 3 раза в день за 10 минут до еды, далее до окончания курса по 1 капсуле 3 раза в день за 10 минут до еды. После проведения двухмесячного курса приема рекомендовано сделать пятидневный перерыв.
При эутиреоидном зобе (диффузном, узловом/многоузловом) — по 1 капсуле 3 раза в день за 10 минут до еды. После проведения двухмесячного курса приема рекомендовано сделать десятидневный перерыв.
При эндемическом зобе (диффузном, узловом/многоузловом) — по 1 капсуле 3 раза в день за 10 минут до еды. После проведения двухмесячного курса приема рекомендовано сделать десятидневный перерыв.
При аутоиммунном тиреоидите (тиреоидите Хашимото, ХАИТ) — по 1 капсуле 3 раза в день за 10 минут до еды. После проведения двухмесячного курса приема рекомендовано сделать десятидневный перерыв.
При гиперплазии щитовидной железы, эутиреозе — по 1 капсуле 2 раза в день за 10 минут до еды. После проведения двухмесячного курса приема рекомендовано сделать десятидневный перерыв.
Продолжительность курса приема составляет от 2 до 6 месяцев и более.
Детям старше 12 лет:
по 1 капсуле 2 раза в день за 10 минут до еды.
Для профилактики заболеваний щитовидной железы:
по 1 капсуле 2 раза в день за 10 минут до еды в течение одного месяца. Курс рекомендовано повторять с периодичность 2 раза в год.
При климактерическом синдроме:
по 1 капсуле 3 раза в день за 10 минут до еды.
Лечение
Подозрения на зоб возникают если пациент жалуется на нарушения веса, сердцебиение, нарушение сна, нервозность и другие симптомы. но эти симптомы могут указывать и на другие заболевания. Для точного диагноза проводится обследование пациента.
Диагностика
Для диагностики зоба используются следующие методы:
- Визуальный осмотр шеи пациента. Железу видно только при 2 степени зоба.
- Ощупывание щитовидной железы:
- при нулевой степени зоба щитовидная железа находится в нормальном состоянии;
- при первом степени зоба щитовидная железа не видна, но прощупывается ее диффузное увеличение.
- УЗИ. Позволяет точнее определить узлы даже небольшого размера в щитовидной железе.
- КТ. Используется для диагностики загрудинного зоба и при большом размере щитовидной железы.
- Анализ крови на содержание гормонов щитовидной железы.
- Пункция щитовидной железы для биопсии. Как правило, делается при узлах более 1 сантиметра и при подозрении на недоброкачественность процесса. Позволяет определить тип опухоли.
После диагностики зоба и получения точных данных о заболевании назначается медикаментозная терапия или операция.
Терапия
При тиреотоксикозе, когда щитовидная железа вырабатывает повышенное количество тиреоидных гормонов, назначают зобогенные препараты, снижающие выработку гормонов.
При гипотиреозе, когда щитовидная железа вырабатывает недостаточное количество тиреоидных гормонов, назначают синтетические эндокринными лекарствами, восполняющие недостаток гормонов в организме.
Некоторые виды зоба лечатся радиойодтерапией. Эта процедура предполагает введения радиоактивного йода, который накапливается в клетках щитовидной железы и подвергает излучению всю железу, уничтожая опухолевые клетки и клетки железы. Радиойодтерапия, как правило, используется при лечении тиреотоксикоза, сопровождающего диффузный токсический зоб и аденомы.
Операция
Хирургическое удаление зоба назначается при:
- При давлении зоба на окружающие ткани организма;
- При подозрении на злокачественную опухоль щитовидной железы;
- При деформации шеи, мешающей пациенту нормально жить;
- При невозможности использовать радиойодтерапию.
В зависимости от состояния пациента и вида заболевания может быть осуществлено удаление одной доли щитовидной железы — гемитиреоидэктомия, или удаление 2 долей щитовидной железы — субтотальная резекция. При полном удалении хирург оставляет части тканей щитовидной железы, масса которых равна менее 6 граммов от изначального веса долей. Редко удалению подлежит абсолютно все ткани щитовидной железа — тиреоидэктомия.
Операция может быть:
- Обычной с большим разрезом, через который хирург, получает доступ к органу;
- Эндоскопической, с небольшими разрезами, через которые вводятся эндоскопические инструменты.
Способ операции выбирает хирург в зависимости от состояния пациента.
Вы можете записаться на диагностику и лечение зоба в нашу клинику Л-Мед, позвонив по телефону +7 (4872) 49-57-57 или через онлайн форму на сайте.
Каковы симптомы гипотиреоза
Поскольку гипотиреоз влияет практически на все системы организма, симптоматика этого заболевания обычно бывает выражена в коже и мышцах, сердечно-сосудистой, эндокринной, нервной, пищеварительной и выделительной системах. Наиболее часто гипотиреоз проявляется:
- снижением общего тонуса, быстрой утомляемостью, ухудшением работоспособности, памяти и внимания, вялостью и сонливостью;
- некоторым увеличением массы тела;
- расстройством пищеварения (регулярными запорами, тошнотой и вздутием живота);
- желтоватым оттенком кожи головы, ее сухостью, повышенной сухостью, ломкостью и выпадением волос;
- отечностью языка и гортани, а также среднего уха (с ухудшением слуха и изменением голоса);
- расстройствами половой сферы (сбоем менструального цикла у женщин и снижением потенции у мужчин).
Учитывая факторы, служащие причиной возникновения данной патологии, гипотиреоз разделяют на:
- первичный – когда его развитие связано с дисфункцией самой щитовидной железы;
- вторичный – когда он спровоцирован дисфункцией гипофиза, либо гипоталамуса, ответственных за контроль производства гормонов щитовидной железы.
Диагностика
Поскольку влияние гормонов ЩЖ на организм очень значимо и разнообразно, ее заболевания, несомненно, будут отражаться на функции всех органов, поэтому важна своевременная диагностика.
Обследование простое и весьма доступное.
Первый шаг – это прием врача эндокринолога, который включает беседу и осмотр. Как правило, при расспросе пациента можно выявить некоторые беспокоящие симптомы, которые заставляют думать о нарушении работы ЩЖ. Эти симптомы в большинстве своем неспецифичны и могут наблюдаться у многих больных, а иногда и здоровых в условиях стресса, усталости.
Вторым шагом, при обоснованном подозрении на нарушение функции или структуры ЩЖ является направление пациента на анализ крови для определения содержания тиреоидных гормонов.
- в крови определяют уровень Т4, Т3 (гормоны ЩЖ) и ТТГ (гормон гипофиза)
- нередко исследование дополняется определением в крови уровня различных антител к ЩЖ
При снижении работы самой ЩЖ — гормоны Т4 (в большей степени) и Т3 оказываются сниженными, а «гормон-начальник» (ТТГ) — повышен. Наоборот, при увеличенной продукции гормонов щитовидной железой, уровень Т4 и Т3 повышен, но ТТГ снижен.
Третьим шагом в диагностике необходимо визуализировать ЩЖ.
Самый простой, доступный и информативный метод — ультразвуковое исследование (УЗИ) ЩЖ, при котором определяется размер и структура ткани органа.
При этом, одно исследование не заменяет другое исследование. Осмотр, лабораторные и инструментальные обследования – три ключевых момента в диагностике заболеваний ЩЖ.
Существуют и более специализированные, нужные только в некоторых случаях, исследования:
Сцинтиграфия ЩЖ — использующийся метод при подозрении на активно функционирующие узловые образования в ЩЖ. Также может использоваться для дифференциальной диагностики в условиях тиреотоксикоза для подтверждения/исключения деструктивного тиреоидита.
Другие инструментальные методы обследования (МРТ, СКТ, ПЭТ) в рутинной клинической практике используются гораздо реже. Для дополнительного проведения этих методов обследования нужны веские основания.
Особенную важность представляет оценка функционального состояния щитовидной железы у беременной женщины в связи с тем, что развитие ребенка – в особенности, его нервной системы – зависит от уровня тироксина (основной формы тиреоидных гормонов) у будущей матери
Чем опасен гипотиреоз
При отсутствии лечения заболевание может закончиться критически – гипотиреоидной комой, с потерей сознания и подавлением функциональности самых различных органов. Провоцирующими такое состояние факторами могут выступить как переохлаждение организма и инфекционные заболевания, так и травмы, и также инфаркт миокарда.
Игнорирование лечения гипотиреоза в детском возрасте может привести к существенной задержке физического (необратимое отставание в росте, инфантилизм) и психического (кретинизм) развития ребенка. Также больной ребенок подвержен наиболее тяжелым последствиям хронических инфекций, вследствие резкого снижения иммунной защиты его организма.
Побочные действия, противопоказания и особые указания
Побочные действия: Возможны диспепсические реакции.
Противопоказания: индивидуальная непереносимость компонентов препарата, острые воспалительные заболевания органов пищеварительной системы, беременность и период лактации, детский возраст до 12 лет (в связи с недостаточностью опыта применения).
Особые указания: для достижения максимального биологического эффекта прием препарата Эндонорм необходимо сочетать с витаминно-минеральными комплексами богатыми селеном (Se), цинком (Zn), витаминами группы В и аскорбиновой кислотой (витамином С).
Также рекомендовано ограничить или полностью исключить употребление продуктов, содержащих зобогенные вещества.
Совместное применение препарата Эндонорм с тиреоидными гормонами и тиреостатиками допускается только под контролем лечащего врача, из-за возможного извращения биологических эффектов.
Источник информации — материалы ООО Фитопанацея
Свидетельство о государственной регистрации № RU.77.99.11.003.Е.000033.01.11
Комбинированная терапия
Вводятся тиреостатические препараты только для достижения эутиреоза, а затем их используют вместе с тироксином, например, 20 мг метизола + 50 мкг тироксина. Назначение тироксина предназначено для предотвращения возникновения гипотиреоза и предотвращения увеличения зоба из-за разблокировки ТТГ.
Помните о благотворном влиянии бета-адреноблокаторов, витаминов группы В и, возможно, седативных средств.
Бета-адреноблокаторы – основное действие препаратов этой группы заключается в блокировании бета-рецепторов, что снижает активность адренергической системы. Напомним, при гипертиреозе наблюдается повышение чувствительности бета-рецепторов к катехоламинам и увеличение их плотности.
 Комбинированная терапия
Комбинированная терапия
Эти препараты также снижают конверсию периферического Т4 в Т3.
Наиболее часто используются:
- пропранолол в дозе 80-160 мг / сут;
- Метокард в дозе 100-200 мг / сут;
- Атенолол в дозе 50-200 мг / сут.
В случае противопоказаний к применению препаратов из этой группы, в качестве альтернативы можно назначить блокаторы кальциевых каналов, например, Изоптин.
Дополнительные замечания:
- в начальный период лечения следует избегать физических нагрузок (обоснованная медицинская справка);
- курс лечения может усугубляться стрессовыми факторами;
- профилактические прививки противопоказаны;
- пациент должен быть проинструктирован о возможности гранулоцитопении и сопутствующих симптомов, а также о необходимости проконсультироваться с эндокринологом, если они возникнут;
- гранулоцитопения также может быть симптомом самой болезни Грейвса, поэтому ее обнаружение до начала лечения не является противопоказанием к назначению тиреостатических препаратов;
- если удалось вылечить болезнь Грейвса, не следует давать йод, так как это лекарство может вызвать рецидив болезни.
В случае непереносимости лекарств, рецидивов гиперактивности после лечения или очень сильной устойчивости пациента мы обращаемся к радикальному лечению, то есть лечению 131 I, или в настоящее время, реже, к хирургическому лечению.
Методы диагностики заболеваний щитовидной железы
При подозрении на нарушения функции щитовидной железы проводится комплекс диагностических процедур, который включает в себя, кроме осмотра врачом-эндокринологом, ряд лабораторных и инструментальных исследований. Конкретный перечень исследований определяет лечащий врач.
Общий анализ крови
Общий анализ крови относится к исследованиям обязательного диагностического минимума, которые назначаются практически при любом заболевании. Общий анализ крови поможет врачу оценить влияние заболевания щитовидной железы на общее состояние организма.
Общий анализ мочи
Общий анализ мочи, так же как и клинический анализ крови, относится к исследованиям обязательного диагностического минимума.
Биохимический анализ крови
Целью биохимического анализа крови является выявление изменений в органов и тканях, которые могут сопутствовать заболеванию щитовидной железы. Оцениваются такие показатели, как общий белок, мочевина, холестерин, билирубин, ферменты печени, креатинин.
Анализ крови на гормоны
Анализ крови на гормоны является одним из основных методов диагностики заболеваний щитовидной железы. Прежде всего, оцениваются такие показатели, как Т4 (тироксин) свободный, антитела к тиреоглобулину (АТ-ТГ), ТТГ (тиреотропный гормон). Эти три анализа составляют скрининговое исследование, которое выявляет патологию щитовидной железы. Развернутое исследование помимо названных включает в себя и другие показатели.
Анализ на маркеры аутоиммунных заболеваний
Анализ крови на маркеры аутоиммунных заболеваний щитовидной железы, прежде всего, включает такие показатели, как антитела к тиреоглобулину (anti-Tg) и антитела к тиреопероксидазе (anti-TPO).
УЗИ щитовидной железы
УЗИ щитовидной железы позволяет определить размер железы, а также наличие в ней узлов.
Радиотермометрия
Радиотермометрия позволяет обнаружить области с повышенной температурой в щитовидной железе. Более высокие температурные значения указывают на повышенную интенсивность обменных процессов, что характерно для злокачественных новообразований.
Другие инструментальные исследования
В случае неясной клинической картины могут быть назначены дополнительные исследования щитовидной железы – компьютерная томография (МСКТ), МРТ, сцинтиграфия.
Пункция щитовидной железы
Проводится пункция щитовидной железы, полученный материал исследуется под микроскопом, что позволяет изучить изменения в ткани железы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Основные концепции по гипертиреозу
- Гипертиреоз – это увеличение выработки и высвобождения гормонов щитовидной железы и набор клинических симптомов в результате этого избытка.
- Тиреотоксикоз – совокупность клинических симптомов, связанных с избытком гормонов щитовидной железы в крови вне зависимости от причины (это может быть как заболевание щитовидной железы, так и передозировка гормональными препаратами).
Мы можем разделить гипертиреоз на комбинированный с гипертиреозом или нет.
В первой группе обнаруживается:
- Ненормальная стимуляция щитовидной железы, включая болезнь Грейвса-Базедова, при которой стимулирующим фактором являются антитела против рецептора ТТГ;
- Гиперактивность, вызванная наличием ткани в щитовидной железе (и, следовательно, работающей независимо от ТТГ) в виде одиночной аденомы, многоузлового зоба или диффузной автономии;
- Чрезмерная продукция ТТГ опухолью гипофиза;
- Гиперактивность, связанная с избытком ТТГ в случае устойчивости гипофиза к гормонам щитовидной железы.
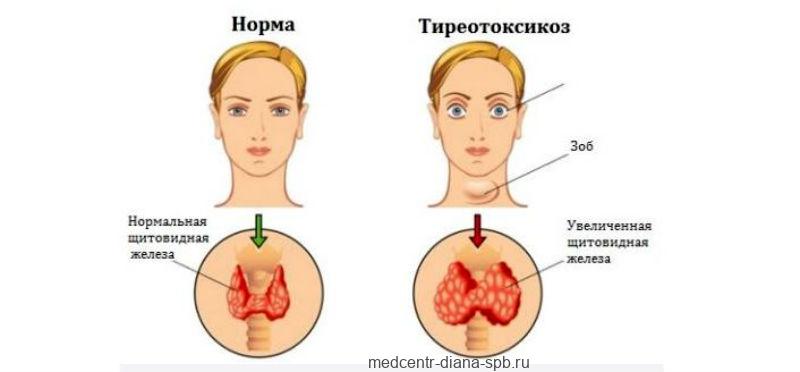 Болезнь Грейвса
Болезнь Грейвса
Конечно, наиболее частыми причинами гипертиреоза являются вегетативная ткань щитовидной железы и болезнь Грейвса. Другие редки, а некоторые, например, резистентность гипофиза, спорадически.
Вторая группа гипертиреоза – это клинические ситуации, не связанные с гипертиреозом, такие как:
- Избыток экзогенных гормонов, так называемые фактиция тиреотоксикоза;
- Повреждение клеток щитовидной железы и «перетекание» гормонов в кровь, например, после лечения 131 I или в результате воспаления;
- Спорадическая выработка эктопических гормонов.
Тест, который позволяет нам различать эти два типа гиперфункции, – это тест на поглощение йода. При гипертиреозе потребление йода увеличивается, при других заболеваниях – снижено.
Лечение
Лечение болезней щитовидной железы бывает консервативным и хирургическим. С помощью медикаментозной терапии нормализуют уровень тиреоидных гормонов в крови.
При гипофункции этого добиваются с помощью заместительной терапии – приема таблетированного тироксина. При гиперфункции назначат препараты из группы тиреостатиков – они контролируемо снижают выработку гормонов щитовидной железы.
В качестве дополнительного лечения опционально назначают симптоматические средства – для снижения тревожности, нормализации пульса и других проявлений патологии. При тиреоидитах показана противовоспалительная терапия.
При чрезмерном разрастании органа, образовании узлов, диффузных изменениях функциональных тканей назначают хирургическое лечение. В ходе операции орган иссекают частично либо полностью (полностью – если есть угроза жизни пациента). Для этого используют классические хирургические методики, склеротерапию (введение инъекций склерозантов), лазерную либо радиочастотную деструкцию. После вмешательства больному назначают пожизненную заместительную терапию.
Диагностика тиреоидита
При постановке диагноза врач осматривает пациента, оценивая состояние железы. Орган может быть уменьшен, увеличен, иметь плотные включения, узлы, неровную форму
Обращается внимание на отечность, дрожание рук, потливость, эмоциональную нестабильность пациента. При повышенной концентрации гормонов щитовидки заметно выпячивание глазных яблок
Для постановки диагноза и определения типа тиреоидита назначают:
- Анализы на гормоны щитовидной железы Т3, Т4, а также на тиреотропный гормон ТТГ, вырабатываемый гипофизом. Это позволяет обнаружить заболевание, выявить его стадию и назначить правильную гормональную корректировку.
- Анализ на антитела к клеткам железы и ферменту тиреопероксидазе, необходимому для синтеза гормонов.
- УЗИ щитовидной железы, на котором видны её размеры, включения, патологические очаги.
- УЗИ надпочечников и поджелудочной железы. Показаны КТ или рентген гипофиза и гипоталамуса, расположенного в головном мозге. Эти обследования необходимы, поскольку вся эндокринная система взаимосвязана и неполадки в одном органе влияют на другие.
Для исключения начавшегося злокачественного перерождения железы берется биопсия – образец ткани, который затем направляется на клеточный анализ.
Симптомы заболеваний щитовидной железы
Наиболее типичные проявления заболеваний щитовидной железы:
- общая и мышечная слабость
- неконтролируемое снижение веса при повышенном аппетите или, наоборот, мало поддающийся контролю набор массы тела
- нарушение памяти, внимания, апатия, депрессия
- нервозность, гневливость, повышенная эмоциональность, плаксивость, снижение работоспособности
- малая продуктивность работы, отсутствие «сил на работу»
- распространенные отеки (лицо, руки, ноги, передняя брюшная стенка, язык)
- нарушение стула (запоры или поносы)
- нарушение сердечного ритма (особенно у пожилых пациентов)
- анемия, трудно поддающаяся лечению
- постоянное чувство внутренней дрожи, беспокойства, дрожание рук (вплоть до изменения почерка и невозможности выполнять мелкие движения)
- изменения со стороны глаз (пучеглазие, изменение взгляда, отечность век, слезотечение, особенно от яркого света)
- наконец, больной может пожаловаться на увеличение передней поверхности шеи в размерах, деформацию контура шеи.
Симптомы заболеваний щитовидной железы не всегда специфичны. Совершенно не обязательно, что все эти симптомы наблюдаются одновременно. Если у Вас есть хотя бы один из перечисленных симптомов, необходимо проверить функцию ЩЖ
На эти жалобы обязательно обратит внимание и врач эндокринолог при беседе и осмотре пациента





