Ангина у ребенка: симптомы, причины, лечение и советы родителям
Содержание:
- Сыпь при инфекционных заболеваниях
- Медикаментозное лечение хронического тонзиллита
- Симптомы фарингита
- Диагностика ангины у детей
- Причины возникновения заболевания
- Симптомы
- Осложнения после ангины: откуда ждать удар?
- Как лечат стрептококковый тонзиллит?
- Язвы во рту: лечение
- Постановка диагноза гнойная ангина
- Общие рекомендации
- 1.Общие сведения
- Формы ангины и симптомы заболевания у взрослых
- Причины язвочек во рту у детей и взрослых
- Классификация ангины
Сыпь при инфекционных заболеваниях
Появление сыпи на коже типично для инфекционных заболеваний, которыми преимущественно болеют дети: ветряной оспы (ветрянки), краснухи, скарлатины, кори.
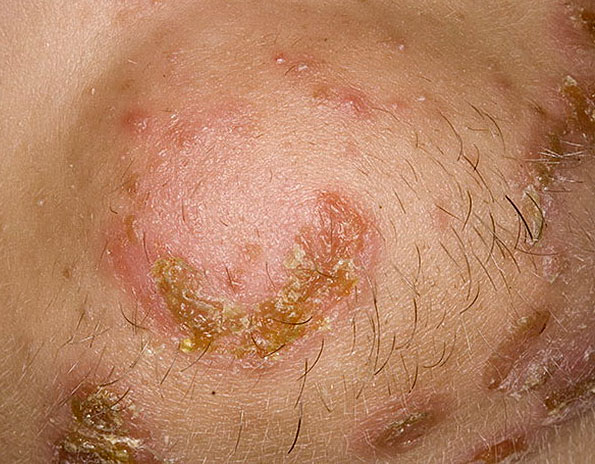
При ветряной оспе высыпания обнаруживаются по всему телу, в том числе и на волосистой части головы, на слизистых оболочках, а иногда – даже на ладонях и стопах. Элементы сыпи выглядят сначала как пятнышки розового или красного цвета округлой формы. Потом в этом месте образуются пузырьки. Через 2-3 дня пузырьки подсыхают, после них образуются корочки. Одновременно на теле могут соседствовать элементы сыпи на разных стадиях. В целом высыпания продолжаются 5-10 дней.
При краснухе сыпь образуют мелкие розово-красные пятна круглой или овальной формы. Обычно сыпь появляется сначала на лице, а потом распространяется по всему телу. Сыпь держится обычно от 2-х до 4-х дней (иногда до 7-ми дней), затем исчезает – без пигментации и шелушения.
Корь характеризуется темно-красной (багровой) сыпью. В отличие от сыпи при краснухе, элементы коревой сыпи могут сливаться. Сыпь проявляется последовательно: сначала – на лице, шее и за ушами; на следующей день – на туловище, на третий день сыпь покрывает разгибательные поверхности рук и ног, включая пальцы. Кожа, пораженная сыпью, становится шероховатой. С четвертого дня после появления сыпь начинает угасать в том же порядке, что и возникала. На месте сыпи ещё в течение полутора недель остаются бурые шелушащиеся пятна.
Сыпь при скарлатине проявляется как многочисленные очень мелкие красные точки, выделяющиеся на фоне покраснения кожи. Сыпь покрывает всё тело, однако наиболее интенсивна в местах естественных складок кожи, внизу живота и по бокам туловища. Характерной особенностью скарлатины является нормальный цвет кожи и отсутствие высыпаний в так называемом носогубном треугольнике (области, образуемой основанием переносицы и уголками рта). Сыпь угасает через 3-7 дней, не оставляя после себя пигментации. После исчезновения сыпи, кожа начинает шелушиться, а на ладонях и стопах сходит пластами.
Также сыпь на теле наблюдается при герпесе, энтеровирусной инфекции, сифилисе, туберкулезе и некоторых других инфекционных заболеваниях.
В случае если сыпь вызвана инфекционным заболеванием, высыпаниям на коже обычно сопутствуют другие симптомы, прежде всего, повышение температуры и интоксикация. Однако не следует пытаться поставить диагноз самостоятельно, в том числе и по виду сыпи. В настоящее время заболевания довольно часто протекают в атипичных («смазанных») формах, многие симптомы могут отсутствовать, проявления сыпи могут быть выражены слабо. Однако само появление сыпи на фоне других симптомов указывает на серьёзность заболевания.
Наиболее тревожно появление геморрагической сыпи. Подобные высыпания обусловлены разрывом поверхностных капилляров и представляют собой точечные кровоизлияния. При надавливании элементы геморрагической сыпи не исчезают и даже не бледнеют. Такая сыпь может свидетельствовать о менингококковой инфекции (менингококковом сепсисе – заражении крови). Это заболевание смертельно опасно, а развивается стремительно. Его начальные симптомы похожи на грипп (высокая температура, рвота). Если на этом фоне обнаруживается сыпь, следует незамедлительно вызвать скорую помощь.
Медикаментозное лечение хронического тонзиллита
Уважаемые пациенты! В этой статье я опишу только общие принципы и подходы.
Более точное лечение Вам будет предложено на первичной лор консультации, где будет поставлен точный диагноз, форма и степень заболевания, а так же предложена оптимальная схема выздоровления и дан прогноз на длительность ремиссии.
Итак:
Антибактериальный подход. Антибиотикотерапия важна и необходима. Но решение о назначении антибактериальных лекарственных препаратов решается индивидуально и только после визуального осмотра.
Антибиотики могут быть как лёгкими, назначаемые коротким курсом, никак не влияющие на слизистую оболочку желудочно-кишечного тракта, так и тяжёлыми, которые необходимо назначать под прикрытием пробиотических лекарственных препаратов. Выбор антибиотика зависит от степени выраженности хронического тонзиллита и микрофлоры, поддерживающей данное состояние.
Пробиотическое лечение назначается в случае приёма агрессивных антибиотиков, а так же при наличии сопутствующего гастрита, дуоденита, рефлюкс-эзофагита.
Антисептический подход. Антисептические спреи, аэрозоли, а также растворы для полоскания также дают очень хороший эффект и поэтому обязательны в борьбе с хроническим тонзиллитом. Я отдаю предпочтение 0,01% раствору Мирамистина, 1% раствору Диоксидина (в разведении 1 ампула — 10 мл. + 100 мл. кипячёной тёплой воды) и Октенисепту, который должен быть обязательно разведён кипячёной тёплой водой или физиологическим раствором в разведении 1:5, либо 1:6.
Противоотёчная (десенсебилизирующая) терапия назначается обязательно. Она нужна для того что бы снять отёк нёбных миндалин и окружающей миндалину клетчатку, а так же слизистую оболочку задней стенки глотки. Так же это нужно для лучшего всасывания всех применяемых лекарственных препаратов. С этими задачами справятся такие современные лекарственные препараты как: Цетрин, Кларитин, Телфаст. Но если Вам в течение длительного времени помогает определённый десенсебилизрующий лекарственный препарат, менять его на другой не стоит.
Иммуностимулирующая терапия
Здесь я хочу обратить внимание на то, что врач назначает препараты именно стимулирующие иммунитет. Не стоит эти препараты путать с иммуномодуляторами, которые назначает строго врач иммунолог, основываясь на результатах анализа крови
Препаратов стимулирующих местный иммунитет на уровне нёбных миндалин и слизистой задней стенки глотки не так уж много. Из известных препаратов на первом месте стоит Имудон. Курс должен составлять не менее 10 дней. Принимать (рассасывать) Имудон необходимо по 1 таблетке 4 раза в день.
Гомеопатическое лечение. Помимо общепринятой лекарственной терапии химической природы необходимо принимать гомеопатические препараты, которые улучшаю трофику и как следствие питательную функцию нёбных миндалин. Препаратами выбора может быть тонзиллотрен и тонзилгон, а так же полоскания, паровые и ультразвуковые ингаляции с настоями и травами: прополиса, череды, шалфея, ромашки и некоторых других трав.
Смягчающая терапия применяется симптоматически, когда на фоне обострения тонзиллита, а так же приёма лекарственных препаратов может быть сухость, саднение и першение в горле.
В таких случаях можно использовать персиковое масло, которое необходимо закапывать по нескольку капель в нос, запрокидывая голову
Можно полоскать рот 3% перекисью водорода (ОЧЕНЬ ВАЖНО! 6% и 9% перекись водорода использовать НЕЛЬЗЯ!!!). Для этого необходимо перелить половину флакона перекиси (10 мл.) в чашку, набрать в рот и полоскать весь раствор однократно, достаточно долго, на сколько это возможно
Затем раствор выплёвывается и отполаскивается от пены и горечи тёплой кипячёной водой. После полоскания перекисью водорода Вы почувствуете в горле значительное смягчение и комфорт. Вы можете полоскать горло два раза вдень, но не больше.
Обезболивающая терапия применяется при необходимости, как симптоматическая терапия, по мере выраженности болевого синдрома. Из таблетированных форм предпочтение лучше отдать Нурофену или Кетаналу и его производным: Кетарол, Кеталар, Кетаноф, Кетанал.
Диетотерапия. Питание также играет значительную роль в выздоровлении. Необходимо ограничить приём острой, жаренной, кислой, солёной и перчёной пищи. На время лечения стоит исключить из рациона питания жёсткую пищу. Так же рекомендуется оградить себя от сильно горячей и сильно холодной пищи. Приём алкоголя, особенно крепкого так же противопоказан.
Симптомы фарингита
Фарингит, как правило, проявляется следующими симптомами:
Ощущение кома в горле
Ощущение кома в горле – довольно характерный для фарингита симптом. Сначала горло пересыхает, потом возникает ощущение дискомфорта, как будто что-то мешает сделать глоток.
Боль в горле
Развитие заболевания приводит к тому, что ощущение дискомфорта в горле переходит в боль. При осмотре видно, что горло покраснело. Слизистая горла может быть покрыта пленкой или гнойными выделениями. Язык может быть обложен (покрыт белым налетом).
Кашель
Кашель при фарингите обычно начинается с першения в горле. Хочется постоянно прокашляться. Развитие заболевания приводит к возникновению стойкого и долго сохраняющегося кашля. Кашель при фарингите может быть разным – сухим, горловым, бронхиальным. Довольно часто кашель усиливается ночью Самая распространённая форма кашля при фарингите – сухой кашель.
Температура
Повышение температуры типично при остром фарингите и может не наблюдаться при хронической форме заболевания. При остром фарингите температура может подниматься до 38°C.
Диагностика ангины у детей
Не следует пытаться производить ее самостоятельно, ориентируясь на выявленные симптомы – предоставьте выполнение этой задачи специалисту. Причем, к нему необходимо обратиться, сразу же, заметив первые признаки ангины у ребенка. Врач установит не только вид заболевания, но и его стадию, и опираясь на эти факторы, назначит лечение.
Прежде всего доктор ознакомится с жалобами юного пациента, его родителей, после чего произведет осмотр ротовой полости посредством фарингоскопии либо гортанного зеркала, осуществит пальпацию лимфатических узлов. На основании первичного осмотра специалист поставит предварительный диагноз, но необходимо его подтверждение, для которого он назначит дополнительные диагностические меры, среди которых:
- Исследование мазка, взятого из зева. С его помощью определяется провокатор болезни и устанавливается уровень чувствительности к антибактериальным препаратам;
- Анализ крови, позволяющий выявить наличие выработки организмом антител к возбудителю заболевания. При наличии такового делается вывод, что его причина – инфекция.
В некоторых случаях для уточнения клинической картины врач может назначить общий анализ мочи. Если патология характеризуется сложным течением, не исключено, что пациента направят на КТ либо МРТ.
Причины возникновения заболевания
Виновниками гнойной ангины у детей наиболее часто бывают патогенные бактерии: стафилококки, пневмококки, диплококки, стрептококки и прочие. Вся эта микрофлора всегда присутствует в верхних дыхательных путях человека и, если в норме, не опасна для здоровья.
Болезнь возникает в том случае, когда повышается активность микроорганизмов, спровоцированная слабым иммунитетом, а также некоторыми вирусами, такими как аденовирус и грипп. Гнойная ангина чаще всего вызывается микробами, которые живут не только на слизистой оболочке горла, но и на миндалинах, вследствие чего после операции по удалению миндалин ангина практически невозможна.
Помимо этого есть ряд факторов, наличие которых способно повысить вероятность возникновения у детей гнойной ангины. К ним относятся загрязненность воздуха, сырое помещение, переохлаждение, различные виды интоксикации, неожиданные изменения климата, длительное воздействие солнечного излучения, неблагоприятные условия жизни, вредное питание, переутомление.
Симптомы
Как самостоятельно распознать у себя хронический тонзиллит? Симптомы и лечение у взрослых, детей может правильно определить только ЛОР-врач. Ниже приведены характерные признаки — если вы нашли их у себя — обращайтесь к врачу.
Для заболевания характерны такие симптомы как:
- Головная боль.
- Ощущение чего то инородного в горле, как будто бы что то застряло в горле. На самом деле это ни что иное, как большие скопления казеозных масс, то есть пробок в толще нёбных миндалин.
- Повышенная утомляемость, слабость, снижение работоспособности. Все это обусловлено так называемой тонзиллогенной интоксикацией, или по другому — интоксикационным синдромом.
- Боль ноющего характера в суставах и мышцах (при выраженной болезни).
- Ноющая боль в сердце, с перебоями в работе сердца — экстрасистолия (при выраженной болезни).
- Боль в пояснице, в области почек (при выраженной болезни).
- Плохое настроение, а в некоторых случаях повышение температуры тела, причем на протяжении длительного времени.
- Стойкие кожные высыпания, при условии что патологии кожи раньше не было.
https://vk.com/video_ext.php
Все эти симптомы появляются из-за попадания в кровь из нёбных миндалин продуктов жизнедеятельности микроорганизмов, т.е. стафиллококковой и стрептококковой инфекции, отравляющая весь организм.
Неприятный запах изо рта появляется вследствие скопления органических веществ и разложения бактериальной инфекции в лакунах (углублениях нёбных миндалин) и криптах (их каналах). Миндалины становятся источником бактериальной инфекции, которая может распространиться практически по всему организму и стать причиной воспаления суставов, миокарда, почек, околоносовых пазух, простатита, цистита, угревой сыпи и других заболеваний.
Если миндалины не справляются со своей функцией иммунного органа, то даже незначительное переутомление, стресс, не сильное переохлаждение способны в значительной степени снизить иммунную защиту и открыть дорогу для микробов и обострения заболевания.
Осложнения после ангины: откуда ждать удар?
Прежде всего под удар попадают ближайшие к очагу воспаления ЛОР-органы, особенно уязвимые после перенесенной ангины. Поэтому период выздоровления, проходящий под наблюдением специалиста, исключит развитие ряда опасных заболеваний:
- лимфаденит (воспаление лимфоузлов) может сопровождать любую форму ангины. При нагноении лимфоузлов требуется незамедлительное хирургическое вмешательство;
- хронический тонзиллит возникает после тяжелого течения или частых повторений ангины. Разрастание тканей миндалин лечится медикаментозно, хотя в некоторых случаях требуется операция;
- отек гортани является следствием чрезмерной отечности миндалин и может распространиться дальше, на голосовые связки. Быстро развивающееся удушье представляет серьезную угрозу для жизни пациента;
- медиастинит может возникнуть в результате нагноения задней стенки глотки. Воспалительный процесс захватывает глубокие шейные отделы, вплоть до средостения.
Поэтому так важно доверить лечение ангины квалифицированному врачу, который определит форму заболевания и назначит антибиотики, обязательные при лечении ангины. Курс терапии должен проходить под наблюдением специалиста, способного быстро и правильно среагировать на любые изменения в организме и предотвратить развитие необратимых последствий
Курс терапии должен проходить под наблюдением специалиста, способного быстро и правильно среагировать на любые изменения в организме и предотвратить развитие необратимых последствий.
При беременности ангина представляет особую опасность. Интоксикация организма матери может навредить ребенку, а на ранних сроках (до 12 недель) часто возникает угроза выкидыша.
Как лечат стрептококковый тонзиллит?
Если ребенку поставлен диагноз острого тонзиллита, вызванного гемолитическим стрептококком, то необходимо курсовое применение антибиотиков. В таком случае, для лечения ангины у детей, вызванного гемолитическим стрептококком, могут быть использованы препараты, относящиеся к пенициллинам (феноксиметилпенициллин, амоксициллин), цефалоспоринам (цефалексин, цефуроксим, цефподоксим) или макролидам (эритромицин, кларитромицин, азитромицин и особенно джозамицин). Целью применения антибиотиков является не только устранение симптомов болезни, но и полное устранение (эридикация) возбудителя из организма. Это необходимо не только для профилактики возникновения рецидива, но и для предотвращения формирования штаммов микроорганизмов, устойчивых к действию антибактериальных препаратов
Об этом очень важно помнить и не прекращать лечение, даже, если ребенок уже чувствует себя хорошо. Из этих же соображений современная медицина считает, что даже если лечение антибиотиками было начато до получения результатов бактериологического анализа, и они оказались отрицательными, курс приема препаратов необходимо завершить
Язвы во рту: лечение
Если ранка во рту образовалась из-за пореза о край острого зуба или пломбы, следует обратиться к стоматологу. В других случаях, если язвочки не причиняют значительного неудобства, можно начать лечение самостоятельно, не прибегая к помощи врача. Для этого рекомендуется:
- Чистить зубы мягкой зубной щеткой.
- Отказаться от твердой, острой, кислой пищи и напитков. Пока язва не заживет, употреблять мягкую пищу, которую легче жевать.
- Избегать факторов, которые провоцируют у вас образование язв, например, определенных продуктов.
- Бороться со стрессом, занимаясь чем-нибудь расслабляющим, например, йогой, медитацией или спортом.
Если язвы в полости рта не заживают, обратитесь к стоматологу.
Лекарственные препараты для лечения язв во рту
При необходимости врач может назначить лекарство для облегчения симптомов. Часть из них не подходят для детей и беременных, кормящих грудью или пытающихся забеременеть женщин, поэтому по поводу их выбора следует проконсультироваться со стоматологом.
Кортикостероиды. Это препараты, снимающие воспаление. Они могут облегчить боль при язвочках на языке, деснах, щеках или губах и ускорить их заживление. Кортикостероиды представлены в различных формах выпуска, включая жидкости для полоскания рта и спреи. Прежде чем давать кортикостероиды ребенку младше 12 лет, следует проконсультироваться с врачом.
Антибактериальная жидкость для полоскания рта. Такая жидкость убивает бактерии, вирусы или грибки и особенно полезна, если из-за боли человек не может тщательно чистить зубы. Подобные растворы помогают ускорить заживление. Чаще всего назначается хлоргексидин глюконат в форме раствора, спрея или геля. Обычно хлоргексидин глюконат используют дважды в день. После полоскания рта этим веществом зубы покрываются коричневыми пятнами, но после окончания лечения цвет зубной эмали восстанавливается. Чтобы избежать появления пятен, перед использованием хлоргексидина вычистите зубы зубной пастой и тщательно прополоскайте рот. Эту жидкость нельзя использовать детям младше двух лет.
Постановка диагноза гнойная ангина
Заболевание выявляется, прежде всего, при консультации у педиатра. При гнойной ангине у ребенка наблюдается покраснение глаз и лица – свидетельства значительного повышения температуры тела. Язык покрывается налетом, губы сохнут, миндалины увеличиваются и краснеют. Язык бывает ярко-малинового цвета. Во время прощупывания доктор может определить учащение пульса, увеличенные лимфоузлы, которые болят.
Чтобы подтвердить диагноз, проводят лабораторные анализы:
- общий крови,
- общий мочи,
- мазок из зева.
Они помогут выявить возбудителя болезни и прописать эффективную схему терапии. Если гнойную ангину не долечить, заболевание становится хроническим. В этом случае клинические проявления менее сильно выражены. Чаще всего ребенка тошнит, у него жидкий стул, некоторые лимфатические узлы увеличены, температура тела повышается незначительно, нет аппетита.
Общие рекомендации
Их необходимо соблюдать неукоснительно, чтобы эффективность терапии была высокой, и с целью предотвращения заражения болезнью других детей и взрослых (она является заразной).
- Следует изолировать малыша, оградив его от посещения детского сада или школы, секций, прогулок, в том числе времяпровождения на детских площадках;
- Больной должен соблюдать постельный режим. Помимо того, что он плохо себя чувствует в период болезни, температура при ангине у ребенка обычно высокая, и быстрее устранить этот симптом поможет отдых, который необходим организму и для восстановления сил для борьбы с недугом;
- Чтобы поскорее устранить возбудитель заболевания, следует давать юному пациенту пить много жидкости. Это может быть теплый чай, чистая вода, натуральные морсы, компоты и т. д.;
- Необходимо организовать малышу правильное питание, о чем речь пойдет ниже.
1.Общие сведения
Казалось бы, любому человеку, который хотя бы однажды переболел насморком, знакомо это дискомфортное ощущение: где-то в глубине носоглотки что-то скопилось, и мешает при каждом глотании, и надо срочно, любым способом избавиться… Учитывая, что насморк является самым распространенным из болезненных состояний человека, можно смело предполагать: это ощущение «внутреннего насморка» известно каждому, и известно настолько хорошо, что и говорить тут вроде бы не о чем. В конце концов, слизистые оболочки носоглотки и в норме производят большие объемы секрета, часть которого стекает по задней стенке, проглатывается со слюной и пищей, иногда скапливается, – например, после ночного сна, – но особых проблем, в общем, не создает.
Однако стекание увлажняющей и бактерицидной слизи по задней носоглоточной стенке в гортаноглотку не всегда бывает «обычным» и беспроблемным. Все дело в причинах гиперсекреции, составе и свойствах слизи, ее количестве.
Ринит (насморк) и сопутствующая ему ринорея (обильное истечение слизистого отделяемого из носовых ходов), – это, по большому счету, не болезнь. Это симптом, признак той или иной патологии. Иногда этот симптом является вполне ожидаемым и действительно не несет особого клинического значения, однако в некоторых случаях он требует отдельного внимания и обследования. Для таких случаев введен специальный термин, который в литературе встречается в нескольких синонимичных написаниях: синдром постназального затека (англ. «postnasal drip syndrom»), ретроназальное затекание (иногда пишут «стекание»), ретроназальные выделения, внутренний насморк, постназальный синдром. Впервые он был описан в конце ХVIII века под названием «хронический глоточный катар».
Формы ангины и симптомы заболевания у взрослых
Каждая форма ангины проявляет себя по-разному
Важно выяснить, какой патогенный микроорганизм стал причиной заболевания. Но в домашних условиях это определить невозможно
Только квалифицированный врач, может точно выявить природу возбудителя и назначить адекватное лечение ангины, способствующее скорейшему и полному выздоровлению.
Катаральная ангина
Приобретается при контакте с инфицированным человеком, начинается остро, с небольшим повышением температуры тела и ощущением слабости. Миндалины и подчелюстные лимфатические узлы увеличены незначительно. Сухость во рту и горле сопровождается першением, глотать больно и трудно. Не остановленное вовремя заболевание может перейти в тяжелую форму с последующими осложнениями.
Лакунарная ангина
Гнойная форма ангины отличается очень быстрым проявлением симптомов. Лимфатические узлы увеличиваются и припухают, миндалины выраженно отечны и покрываются бело-желтым гнойным налетом. Горло при лакунарной ангине болит особенно сильно.
Повышение температуры до 40 градусов сопровождается головной, мышечной и суставной болями, иногда отдающими в сердце. На фоне лихорадки могут появиться судороги, рвота и спутанность сознания.
При отсутствии должного лечения лакунарная ангина может перерасти в фибринозную, когда начинается тяжелая гнойная интоксикация организма, в некоторых случаях вызывающая поражения мозга.
Фолликулярная ангина
Гнойная форма имеет схожие с лакунарной ангиной симптомы. Миндалины покрываются множеством гнойных фолликулов. Иногда больной жалуется на боль в пояснице, суставы ломит, как при гриппе. Нестерпимая боль в горле отдает и в ухо.
Данная форма гнойной ангины опасна широким спектром осложнений, а также разрывом фолликулов внутрь с последующим гнойным абсцессом.
Герпетическая ангина
Опасная вирусная форма, приобретаемая при пользовании общим туалетом, при рукопожатии и любом виде тактильного контакта с носителем заболевания —человеком или животным. На миндалинах, горле и небе появляются мелкие серозные пузырьки. Горло болит невыносимо, шейные лимфоузлы припухают и болезненны на ощупь.
Одновременно появляются все симптомы, характерные для гриппа: лихорадка, озноб, головная боль, тошнота, диарея.
Подтвердить диагноз «герпетическая ангина» возможно только обратившись к доктору. Квалифицированный специалист в первую очередь направит пациента сдать анализы на серологическое исследование и вирусологию, после чего назначит курс необходимых антибиотиков.
В противном случае, неправильное лечение может иметь серьезные последствия: энцефалит, менингит, а также миокардит.
Флегмонозная ангина у взрослых
Это гнойная форма заболевания, характерная для возрастной категории 20-40 лет. Возбудителем являются стрептококки, а причиной — не давняя катаральная или фолликулярная ангина. При данной форме ангины наблюдается покраснение не только неба и миндалин, но и околоминдального пространства.
Горло болит с одной стороны, очаг нагноения не имеет четких границ и требует хирургического вмешательства.
Больного знобит и лихорадит, голос сиплый или полностью пропадает. В результате гнойного расплавления миндалины изо рта идет характерный, неприятный запах.
Лечение флегмонозной ангины не терпит промедления. При отсутствии своевременной помощи специалистов в большинстве случаев возникают шейные или мозговые абсцессы, гнойный менингит, а также общее заражение крови.
Лечение ангины должно происходить под строгим контролем врача, который сможет вовремя заметить и предотвратить развитие осложнений, имеющих самый неожиданный характер.
Причины язвочек во рту у детей и взрослых
В большинстве случаев небольшие отдельные язвы образуются в результате повреждения слизистой рта, например, при случайном прикусывании внутренней стороны щеки во время еды или из-за травмирования об острый зуб, пломбу или грубую пищу. Такие язвы, как правило, проходят в течение 1-2 недель и не указывают ни на какое тяжелое заболевание.
В некоторых случаях язвочки во рту у детей и взрослых продолжают периодически появляться, несмотря на то, что никаких травмирующих слизистую факторов нет. Считается, что это может быть связано с генетической предрасположенностью к образованию язв во рту под действием определенных триггеров. Примерно в 40% случаев люди с язвами во рту отмечают, что такие проблемы встречаются у их родственников.
Некоторые факторы — триггеры, которые могут провоцировать появления язв во рту:
- стресс и тревога;
- гормональные изменения — у некоторых женщин язвы появляются во время месячных;
- определенные продукты — такие как шоколад, кофе, арахис, миндаль, клубника, сыр, помидоры и пшеничная мука;
- вещества, входящие в состав зубной пасты — предположительно, лаурилсульфат натрия, вызывает появление язв во рту у некоторых людей;
- отказ от курения — в первое время после отказа от курения во рту могут образовываться язвочки, это связано с адаптацией организма к новым условиям.
При попытке бросить курить не стоит пугаться, если появятся язвочки на десне, губе или языке. Следует помнить, что это временно, и долгосрочные преимущества для организма при отказе от курения во много раз превышают кратковременные проблемы. Читайте подробнее о том, как бросить курить.
Заболевания, вызывающие язвочки во рту
Иногда периодически появляющиеся язвы на губе, слизистой щек, десне или языке указывают на какое-либо заболевание, например, одно из следующих:
- вирусные инфекции — включая герпес губ, синдром руки-ноги-рот (см. «Сыпь у ребенка»), а также ветрянку.
- нехватка витамина B12 — из-за чего образуются дефектные эритроциты — красные кровяные тельца, которые не могут полноценно выполнять свою функцию;
- нехватка железа в крови — приводит к железодефицитной анемии;
- глютеновая болезнь — заболевание пищеварительной системы, при котором возникает непереносимость особого белка пищи — глютена;
- болезнь Крона — хроническое заболевание, вызывающее воспаление оболочки органов пищеварительной системы;
- реактивный артрит — воспаление в суставах, возникающее после перенесенной общей инфекции;
- красный плоский лишай — незаразная зудящая сыпь, которая может появиться на разных частях тела;
- синдром Бехчета — редкое и плохо изученное заболевание, вызывающее воспаление кровеносных сосудов;
- иммунодефицит — когда иммунная система поражается или подавляется, например, при заражении ВИЧ.
Лекарства, вызывающее образование язв во рту
Иногда язвы во рту появляются из-за лечения. Например, повреждение слизистой рта могут вызывать:
- нестероидные противовоспалительные препараты (НПВП) — ибупрофен, аспирин и другие;
- никорандил — лекарство для лечения стенокардии;
- бета-блокаторы — препараты для лечения заболеваний сердечно-сосудистой системы, таких как стенокардия, гипертония и нарушение сердечного ритма;
- лучевая и химиотерапия — два распространенных метода лечения рака.
Язвы могут появиться сразу, в начале лечения или после увеличения дозировки лекарства. При подозрении, что лечение приводит к повреждению слизистой рта, следует обратиться к врачу. В таком случае препарат могут заменить или назначить средство от язв, которое следует использовать до окончания курса лечения.
Классификация ангины
В широком смысле ангиной именуется воспаление всех лимфоидных элементов глоточного кольца: носоглоточной, трубной, язычной и небных миндалин. Но в большинстве случаев так называют острый тонзиллит.
В зависимости от места поражения ангина может быть:
- Гортанная;
- Боковых валиков;
- Небной и носоглоточной миндалин (аденоидит);
- Язычной миндалины.
Существует несколько видов заболевания, которые разделяют по различным критериям. Если ангина возникает как самостоятельное заболевание, то это первичный тонзиллит. А если на фоне других заболеваний — вторичный, или симптоматический.
По характеру местных изменений при осмотре ротоглотки ангина делится на следующие виды:
- Катаральная. При этом наблюдаются не сильно выраженные симптомы интоксикации: слабостью, повышенной утомляемостью, повышенной температурой, болью при глотании и ощущением дискомфорта в полости рта. Миндалины гиперемированы и увеличены, однако налет на них отсутствует, регионарные лимфатические узлы увеличены до 1 см.
- Фолликулярная. На миндалинах появляется налет в виде белых точек, что свидетельствует о заполнении фолликул гноем. Температура 38-39°C, в горле острая боль. Лимфатические узлы увеличены до 2 см и болезненны при прощупывании.
- Лакунарная. Участки налета распространяются и обнаруживаются на уровне устьев лакун в виде белых или серых островков. Симптоматическая картина такая же, как и при фолликулярной.
- Флегмонозная. Миндалина резко отечна за счет полости, заполненной гноем.
По степени тяжести острый тонзиллит делят на 3 типа:
- Легкая, соответствует катаральной форме и протекает с симптомами интоксикации и нерезкой болью в горле.
- Средняя степень отмечается при фолликулярной и лакунарной ангине и сопровождается сильной болью в горле и выраженными симптомами интоксикации.
- Тяжелая наблюдается при флегмонозной и запущенной лакунарной форме. При этом температура поднимается до 39°C и держится в течение недели, лимфатические узлы сильно болезненны.
Выделяют особую форму заболевания, ангину Симановского-Плаута-Венсана, которая развивается на фоне сильного угнетения иммунной системы и активации микроорганизмов, которые входят в состав нормальной микрофлоры полости рта.
По этиологии ангина бывает:
- бактериологическая;
- вирусная;
- грибковая;
- паразитарная.
Все формы заболевания сопровождаются различной местной клинической симптоматикой.