Нейробластома
Содержание:
- Обследование эндокринной функции при подозрении на рак надпочечников
- Стадии
- Общие сведения
- Классификация
- Клиника эстезионейробластомы
- Классификация заболевания
- Нейробластома у детей: диагностирование
- Другие заболевания из группы Онкологические заболевания:
- Лечение новообразования
- Патогенез (что происходит?) во время Опухолей надпочечников:
- Вам поставили диагноз: опухоль надпочечника?
- Лечение
Обследование эндокринной функции при подозрении на рак надпочечников
В настоящее время клинические рекомендации эндокринных обществ четко регламентируют необходимость проведения гормонального обследования при выявлении любой опухоли надпочечника диаметром 1 см и более.
С широким распространением компьютерной томографии выросла и встречаемость опухолей надпочечников – по данным томографии эти опухоли встречаются у 4% обследованных пациентов. При этом частота встречаемости образований надпочечников растет с возрастом – если до 30 лет их можно найти только у 0,2% обследуемых, то после 70 лет – более чем у 7%. Среди всех выявленных опухолей надпочечников рак встречается в 2-4% случаев.
Обследование гормональной функции позволяет четко оценить профиль выработки гормонов надпочечником при раке. Гормональные исследования показывают, что более 60% пациентов, страдающих раком надпочечников, имеют автономную неконтролируемую выработку гормонов, а у 40% пациентов опухоль никаких гормонов не вырабатывает. Чаще всего при раке надпочечников встречаются следующие гормональные нарушения:
— у 30-40% пациентов – избыточная выработка кортизола и мужских половых гормонов, что приводит к развитию синдрома Кушинга и вирилизации;
— у 25-25% пациентов – избыточная выработка только кортизола с развитием синдрома Кушинга;
— у 20% пациентов – избыточно вырабатываются только андрогены (мужские половые гормоны), что обусловливает вирилизацию пациента;
— менее чем у 2% пациентов развивается рак надпочечников, вырабатывающий альдостерон или эстрогены.
Важно отметить, что у детей рак надпочечников бывает гормонально-активным чаще – от 87 до 95% пациентов детского возраста имеют избыточную выработку гормонов (чаще всего вырабывается кортизол или кортизол в сочетании с андрогенами).
В 2005 году Европейская рабочая группа по изучению опухолей надпочечников (ENSAT) предложила алгоритм гормонального обследования пациентов при подозрении на наличие адренокортикального рака. Алгоритм включает в себя определение следующих показателей в крови:
— кортизол;
— АКТГ;
— ДГЭА-сульфат;
— 17-гидроксипрогестерон;
— андростендион;
— тестостерон;
— эстрадиол.
Также в числе рекомендуемых – дексаметазоновый подавляющий тест
(проводится под контролем врача-эндокринолога). Для проведения подавляющего теста пациент принимает 1 мг дексаметазона между 23 и 24 часами, после чего производится определение кортизола в крови, взятой между 8 и 9 часами утра. Можно с уверенностью говорить об отсутствии у пациента избыточной выработки кортизола опухолью надпочечника, если утренний уровень кортизола крови составил менее 50 нмоль/л.
Дополнительным методом исследования является определение уровня АКТГ крови в утренние часы. Если уровень АКТГ находится на низких значениях – это позволяет исключить диагноз АКТГ-продуцирующей опухоли гипофиза и более уверенно склониться к диагнозу опухоли надпочечника, вырабатывающей кортизол.
Необходимо также сдать анализ суточной мочи на кортизол. Анализ суточной мочи на метанефрины позволит исключить диагноз феохромоцитомы – опухоли надпочечника, вырабатывающей катехоламины (адреналин, норадреналин). При наличии у пациента высокого давления или гипокалиемии необходимо также включить в анализ крови определение уровня альдостерона и ренина для исключения наличия альдостеромы – опухоли надпочечника, вырабатывающей альдостерон.
Стадии
Заболевание развивается в 4 этапа, каждый из которых характеризуется определенными признаками.
1 стадия
На раннем этапе симптомы практически отсутствуют, метастазы не наблюдаются. Новообразование имеет небольшие размеры.
Диагностика затруднена в результате отсутствия клинической картины.
2 стадия
Мутированные клетки проникают в кровоток, при этом не затрагивают лимфу. При проведении диагностики выявляется один узел, размер которого не превышает 10 см.
Метастатические поражения отсутствуют, начинают возникать определенные признаки.
3 стадия
Объем новообразования не изменяется. Но раковые клетки проникают в лимфатическую систему, в результате чего начинают формироваться метастазы в региональных лимфоузлах.
Состояние пациента с течением времени ухудшается, начинают возникать определенные осложнения. Клиническая картина болезни выражена ярко. Прогноз неблагоприятный.
4 стадия
Последняя стадия развития нейробластомы мозга чаще всего является неизлечимой. В медицине выделяют две подстадии. Первая характеризуется наличием одного очага патологического процесса. При проведении диагностических мероприятий обнаруживаются метастазы в отделанных органах и костной ткани.
Вторая подстадия определяется при наличии множественных очагов. Но при этом метастазы могут отсутствовать.
Установление степени развития патологии проводится с помощью лабораторных и инструментальных методов диагностики. В зависимости от того, на каком этапе находится заболевание, назначается курс лечения.
Общие сведения
Нейробластома представляет собой эмбриональную злокачественную опухоль, которая формируется из незрелых клеток (симпатогониев), являющихся предшественниками симпатической нервной системы. Характерна манифестация заболевания в детском возрасте, преимущественно у детей раннего возраста и на ее долю приходится около 80% в возрастной группе детей до 5 лет. Около 40% случаев нейробластом приходится на первый год жизни ребенка, а по мере взросления количество случаев снижается. На момент постановки диагноза средний возраст детей составляет 22 месяца. При этом соотношение мальчиков и девочек составляет 1,2:1.
Преобладание у детей опухолей симпатической НС обусловлено прежде всего особенностями ее развития, поскольку процесс формирования симпатических ганглиев во внутриутробном периоде не заканчивается, а их клеточное строение становится аналогичным взрослым лишь к 5-летнему возрастному периоду. Соответственно высокая напряженность/интенсивность роста и развития симпатической НС создаются условия для опухолевой пролиферации.
Нейробластома может выявляться в любой анатомической области по ходу симпатической нервной цепочки. Наиболее часто встречается нейробластома забрюшинного пространства (в 45% случаев), в области надпочечников (около 30% случаев), в средостении 10-15% и малом тазу — около 3%. Значительно реже развивается в легких, вилочковой железе, почке и еще реже в других анатомических областях, например эстезионейробластома (интраназальная нейробластома). При этом, на момент постановки диагноза около 50% случаев заболевания выявляются признаки метастазирования, преимущественно в регионарные/отдаленные лимфоузлы, кости, кожу, костный мозг, печень, реже в ЦНС и легкие. Метастазирование может осуществляться как гематогенным, так и лимфогенным путем.
Согласно гистологическим данным, выделяются, собственно, нейробластома и гистологически относительно доброкачественный вариант новообразования — ганглионейробластома, а также доброкачественный вариант опухоли — ганглионеврома. То есть, ганглионейробластома, как вариант новообразования занимает промежуточное положение между недифференцированной нейробластомой и дифференцированной ганглионевромой.
Биологические особенности нейробластомы
Для нейробластомы характерны ряд специфических биологических характеристик ее поведения, которые другим злокачественным опухолям не свойственны:
- Способность опухоли к спонтанной регрессии. Хорошо известны примеры в клинической практике, когда у детей грудного возраста с выраженной клинической симптоматикой (нейробластома 4 стадии) происходила инволюция злокачественного процесса. В тоже время, у детей до года с первой стадией регрессии опухоли не наступает. И до настоящего времени какой-либо маркер, вызывающий перелом в течении от прогрессии к регрессии не определен.
- Способность нейробластомы к дифференцировке («созреванию»). При культуральном исследовании установлено, что в процессе культивирования культура клеток из агрессивно растущей опухоли приобретала характеристики дифференцирующейся нервной ткани. И этот процесс способны индуцировать различные агенты (папаверин, некоторые цитостатики, ретиновая кислота) in vitro. Но в тоже время до сегодняшнего дня данных об индукции процесса дифференцировки in vivo нет.
- Способность нейробластомы к агрессивному стремительному развитию и быстрому метастазированию. Принято считать, что ведущими факторами (маркерами) прогрессии, являются генетические нарушения (делеция 1 пары хромосомы).
В настоящее время нейробластома является наиболее частой и «проблемной» опухолью в онкологии детского возраста с непредсказуемым биологическим поведением, в большинстве — с неизвестными факторами риска, участвующими в этиопатогенезе, сложностью установления на ранних стадиях заболевания диагноза и отсутствием эффективного лечения при запущенных стадиях.
Классификация
В зависимости от исходного места возникновения опухоли, рак средостения разделяют на первичный и вторичный.
К первичному раку относят:
- Опухоли, происходящие из собственных тканей средостения. Это нейрогенные опухоли (нейробластомы, нейросаркомы), мезенхимальные новообразования (фибросаркома, ангиосаркома, лимфома, лимфосаркома, липосаркома и др).
- Опухоли, происходящие из тканей, смещенных в полость средостения во время эмбрионального развития человека — сюда относят рак из тканей щитовидной железы (злокачественный внутригрудной зоб), тератомы (опухоли из мультипотентных клеток), хорионэпителиомы, дисгерминомы.
Также рак средостения классифицируют в зависимости от локализации новообразования. Здесь выделяют:
- Опухоли, располагающиеся в верхнем средостении: лимфомы, тимомы, злокачественный медиастинальный зоб.
- Опухоли, располагающиеся в нижнем средостении: помимо тимом и лимфом здесь обнаруживаются тератомы.
- Опухоли, располагающиеся в среднем средостении. Здесь чаще всего локализуются неврогенные новообразования.
Клиника эстезионейробластомы
Самым первым симптомом эстезионейробластомы становится стойкая заложенность носа. Сначала отделяемое из носа имеет слизистый, затем — слизисто-гнойный характер. Зачастую симптоматика опухоли воспринимается, как признаки ринита, аденоидита, гайморита. Прием специализированных препаратов не приносит результата, носовое дыхание не восстанавливается. Со временем развивается полная аносмия — больной не может воспринимать запахи.
В начале заболевания заложенность носа имеет односторонний характер. Рост нейробластомы приводит к сдвижению носовой перегородки в здоровую сторону. Сужается просвет носовых ходов, расстраивается носовое дыхание с обеих сторон.
Клиника заболевания начинает зависеть от характера роста опухоли, областей регионарного метастазирования. Если эстезионейробластома распространяется в передние отделы носовой полости, ее можно увидеть при визуальном осмотре. Опухлость области скулы, верхней челюсти со стороны поражения говорит о прорастании нейробластомы в верхнечелюстную пазуху. Шаткость и выпадение зубов наблюдается при поражении опухолью ротовой полости.
В тяжелых случаях распространения опухолевого процесса в полость черепа возникают симптомы гидроцефалии, повышенного интракраниального давления. Больной жалуется на упорные головные боли, тошноту, не связанную с приемом пищи, чувство давления на глаза. С течением процесса происходит дисфункция черепно-мозговых нервов, отростки которых локализуются в основании черепа.
Прорастание эстезионейробластомы сквозь ячейки решетчатой кости в полость глазной орбиты наблюдается редко. Это явление характеризуется экзофтальмом, расстройствами глазодвигательных функций. Глаза смещаются, что приводит к двоению в глазах — диплопии. Видоизменение шеи говорит о распространении метастазов в шейные лимфоузлы. Поражение заглоточных лимфатических узлов приводит к трудностям при глотании.
Классификация заболевания
Эстезионейробластома протекает согласно определенным стадиям:
- I стадия — новообразование не распространяется за границы носа и носовой раковины. Костные структуры не меняются, метастазы не образуются.
- II а стадия — появляются признаки локальной костной деструкции, опухоль переходит на другую стенку носовой полости, без метастазирования.
- II б стадия — опухоль имеет те же признаки, что и в предыдущей стадии с присоединением единичного метастаза на стороне опухоли.
- III а стадия — эстезионейробластома распространяется на вторую камеру носовой полости, за границы костных структур, поражает близлежащие анатомические участки. Опухоль не метастазирует.
- III б стадия — опухоль локализуется также, как в предыдущей стадии, появляются регионарные одно- или двусторонними метастазами.
- IV а стадия — эстезионейробластома распространяется в носоглотку, полость черепа, мягкотканную область лица. Метастазирование не выявлено.
- IV б стадия — признаки такие же, как при Ivа стадии, но с присутствием регионарных или отдаленных очагов метастазирования.
Нейробластома у детей: диагностирование
Визуализация первичной опухолевой массы:
Обычно осуществляется с помощью компьютерной или магнитно-резонансной томографии с контрастированием. Параспинальные опухоли, которые могут представлять угрозу для компрессии спинного мозга, изображаются посредством МРТ.
Сбор мочи в течение 24 часов:
Это исследование помогает определить количество определенных веществ в организме. Увеличенный уровень гомованилиновой и ванилин-миндальной кислот может быть признаком нейробластомы у ребенка.
Биохимический анализ крови:
При нейробластоме наблюдается большое количество гормонов дофаминов и норадреналина.
Цитогенетический анализ:
Тест, при котором образцы клеток крови или костного мозга изучаются под микроскопом на определение изменений в хромосомах.
Биопсия:
Исследование костного мозга и общая биопсия помогают выявить рак тканей и его распространенность.
Другие заболевания из группы Онкологические заболевания:
| Аденома гипофиза |
| Аденома паращитовидных (околощитовидных) желез |
| Аденома щитовидной железы |
| Альдостерома |
| Ангиома глотки |
| Ангиосаркома печени |
| Астроцитома головного мозга |
| Базально-клеточный рак (базалиома) |
| Бовеноидный папулез полового члена |
| Болезнь Боуэна |
| Болезнь Педжета (рак соска молочной железы) |
| Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) |
| Внутримозговые опухоли полушарий мозга |
| Волосатый полип глотки |
| Ганглиома (ганглионеврома) |
| Ганглионеврома |
| Гемангиобластома |
| Гепатобластома |
| Герминома |
| Гигантская кондилома Бушке-Левенштейна |
| Глиобластома |
| Глиома головного мозга |
| Глиома зрительного нерва |
| Глиома хиазмы |
| Гломусные опухоли (параганглиомы) |
| Гормонально-неактивные опухоли надпочечников (инциденталомы) |
| Грибовидный микоз |
| Доброкачественные опухоли глотки |
| Доброкачественные опухоли зрительного нерва |
| Доброкачественные опухоли плевры |
| Доброкачественные опухоли полости рта |
| Доброкачественные опухоли языка |
| Злокачественные новообразования переднего средостения |
| Злокачественные новообразования слизистой оболочки полости носа и придаточных пазух |
| Злокачественные опухоли плевры (рак плевры) |
| Карциноидный синдром |
| Кисты средостения |
| Кожный рог полового члена |
| Кортикостерома |
| Костеобразующие злокачественные опухоли |
| Костномозговые злокачественные опухоли |
| Краниофарингиома |
| Лейкоплакия полового члена |
| Лимфома |
| Лимфома Беркитта |
| Лимфома щитовидной железы |
| Лимфосаркома |
| Макроглобулинемия Вальденстрема |
| Медуллобластома головного мозга |
| Мезотелиома брюшины |
| Мезотелиома злокачественная |
| Мезотелиома перикарда |
| Мезотелиома плевры |
| Меланома |
| Меланома конъюнктивы |
| Менингиома |
| Менингиома зрительного нерва |
| Множественная миелома (плазмоцитома, миеломная болезнь) |
| Невринома глотки |
| Невринома слухового нерва |
| Нейробластома |
| Неходжкинская лимфома |
| Облитерирующий ксеротический баланит (склерозирующий лихен) |
| Опухолеподобные поражения |
| Опухоли |
| Опухоли вегетативной нервной системы |
| Опухоли гипофиза |
| Опухоли костей |
| Опухоли лобной доли |
| Опухоли мозжечка |
| Опухоли мозжечка и IV желудочка |
| Опухоли паращитовидных желез |
| Опухоли плевры |
| Опухоли спинного мозга |
| Опухоли ствола мозга |
| Опухоли центральной нервной системы |
| Опухоли шишковидного тела |
| Остеогенная саркома |
| Остеоидная остеома (остеоид-остеома) |
| Остеома |
| Остеохондрома |
| Остроконечные кондиломы полового члена |
| Папиллома глотки |
| Папиллома полости рта |
| Параганглиома среднего уха |
| Пинеалома |
| Пинеобластома |
| Плоскоклеточный рак кожи |
| Пролактинома |
| Рак анального канала |
| Рак ануса (анальный рак) |
| Рак бронхов |
| Рак вилочковой железы (рак тимуса) |
| Рак влагалища |
| Рак внепеченочных желчных путей |
| Рак вульвы (наружных половых органов) |
| Рак гайморовой пазухи |
| Рак глотки |
| Рак головного мозга |
| Рак гортани |
| Рак губы |
| Рак губы |
| Рак двенадцатиперстной кишки |
| Рак желудка |
| Рак желчного пузыря |
| Рак конъюнктивы |
| Рак лёгкого |
| Рак матки |
| Рак маточной (фаллопиевой) трубы |
| Рак молочной железы (рак груди) |
| Рак мочевого пузыря |
| Рак мошонки |
| Рак паращитовидных (околощитовидных) желез |
| Рак печени |
| Рак пищевода |
| Рак поджелудочной железы |
| Рак полового члена |
| Рак почечной лоханки и мочеточника |
| Рак почки |
| Рак предстательной железы (простаты) |
| Рак придатка яичка |
| Рак прямой кишки (колоректальный рак) |
| Рак среднего уха |
| Рак толстого кишечника |
| Рак тонкого кишечника |
| Рак трахеи |
| Рак уретры (мочеиспускательного канала) |
| Рак шейки матки |
| Рак щитовидной железы |
| Рак эндометрия (рак тела матки) |
| Рак языка |
| Рак яичка |
| Рак яичников |
| Ретикулосаркома |
| Ретинобластома (рак сетчатки) |
| Саркома Юинга |
| Синдром Сезари |
| Соеденительнотканные злокачественные опухоли |
| Соединительнотканные опухоли |
| Сосудстые опухоли |
| Тимома |
| Феохромоцитома |
| Фиброма носоглотки |
| Фиброма полости рта |
| Хемодектома каротидная |
| Хондробластома |
| Хондрома |
| Хондромиксоидная фиброма |
| Хондросаркома |
| Хордома |
| Хориоангиома плаценты |
| Хрящеобразующие злокачественные опухоли |
| Эпендимома головного мозга |
| Эритроплазия Кейра |
| Эстезионейробластома (нейроэпителиома обонятельного нерва) |
Лечение новообразования
Наиболее распространенными способами избавления от опухоли является операция и химиотерапия. Лучевое лечение у детей младшего возраста применяют очень ограниченно, так как отмечены неблагоприятные отдаленные результаты.
Удаление надпочечника (односторонняя адреналэктомия) вместе с нейробластомой проводится на первой и второй стадии болезни. При размере опухоли, приближающейся к 10 см предварительно показана химиотерапия. Для нее используют Винкристин, Доксорубицин, Цисплатин. Такие медикаменты помогают уменьшить новообразование, снизить риск рецидива после операции.
На третьей стадии предоперационное введение противоопухолевых средств является обязательным этапом лечения.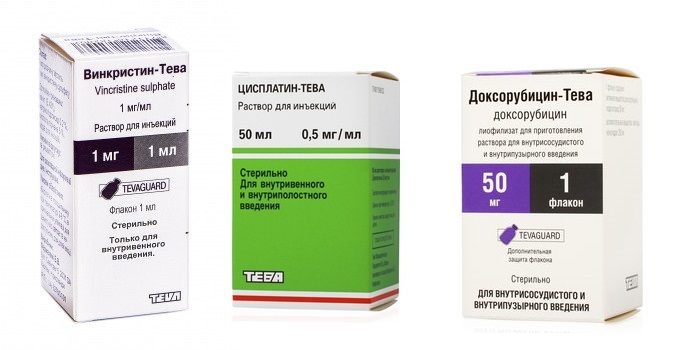
На четвертой стадии при возможности удаления после операции проводится дополнительное облучение или продолжаются капельницы с химиотерапевтическими препаратами. Такое массивное введение цитостатиков вызывает угнетение кроветворения.
Поэтому детям назначают переливания донорской крови, ее компонентов, вводят антибиотики и противогрибковые средства для предупреждения инфекционных осложнений. В некоторых случаях рекомендуется пересадка костного мозга.
К новым методикам лечения нейробластомы относятся:
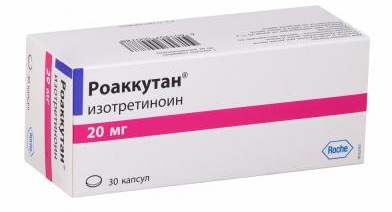
- противорецидивный курс Роаккутана на протяжении 3 месяцев. Он помогает превратить оставшиеся клетки в дифференцированные;
- введение метайодбензилгуанидина, в котором находится радиоактивный изотоп йода. Нейробластома его избирательно накапливает;
- иммунотерапия – применение моноклональных антител, специфичных по отношению к клеткам опухоли.
Патогенез (что происходит?) во время Опухолей надпочечников:
Надпочечники вырабатывают гормоны, регулирующие обмен веществ, артериальное давление, а также женские и мужские половые гормоны. Так что основные проявления опухоли надпочечника связаны с действием того гормона, который она вырабатывает в избыточном количестве.
Различают первичныеи метастатические опухоли надпочечников
Первичные опухоли надпочечниковотносятся к одному из важных и трудных в диагностическом и лечебном плане разделов клинической онкологии. Эти заболевания объединяют группу различных вариантов опухолей, в число которых входят и гормональноактивные опухоли надпочечников. Общепринято классифицировать опухоли надпочечников на доброкачественные и злокачественные
Это имеет важное практическое значение относительно прогноза заболевания, так как хирургическое удаление доброкачественной опухоли ведет к полному выздоровлению, тогда как прогноз при злокачественных новообразованиях сомнителен. При этом морфологические признаки злокачественности опухолей надпочечников дискутируются до настоящего времени
Если до недавнего времени считалось, что опухоли надпочечников являются редкой патологией и составляют не более 0,6% всех злокачественных опухолей, то в настоящее время благодаря широкому внедрению в повседневную клиническую практику таких неинвазивных, но весьма информативных методов диагностики, как УЗИ, КТ, МРТ, резко возросло число обнаруживаемых новообразований в забрюшинном пространстве. Часть таких образований локализуется в надпочечнике и в большинстве случаев является опухолями, исходящими либо из коркового, либо мозгового его слоев.
Надпочечники имеют сложное гистологическое строение и состоят из двух отличающихся друг от друга в эмбриологическом и морфологическом отношении слоев – коркового и мозгового.
В отечественной и зарубежной литературе существует большое количество различных классификаций опухолей надпочечников. В настоящее время в основном используется классификация, основанная на гистогенетическом принципе:
-
Эпителиальные опухоли коры надпочечников:
- аденома,
- карцинома.
-
Мезенхимальные опухоли:
- миелолипома,
- липома,
- фиброма,
- ангиома.
-
Опухоли мозгового слоя надпочечников:
- феохромоцитома,
- нейробластома,
- ганглиома,
- симпатогониома.
Одной из наиболее удобных клинико–морфологических классификаций является классификация, предложенная Micali F. et al. (1985).
Злокачественные опухоли надпочечников нуждаются в клинической классификации по стадиям. Одними из первых пытались решить эту задачу Macfarlan D.A. в 1958 году, а затем Sullivan M. в 1978, который модифицировал классификацию Macfarlan D.A. по системе TNM:
- T1 – относительно малые размеры опухоли – до 5 см.
- T2 – относительно большие размеры опухоли – более 5 см.
- T3 – любой размер опухоли с местной инвазией в окружающие ткани.
- T4 – любой размер опухоли с прорастанием в окружающие органы, печень, почки, поджелудочную железу, нижнюю полую вену.
- N0 – регионарные лимфатические узлы не увеличены.
- N1 – имеются метастазы в парааортальные и паракавальные лимфатические узлы.
- N2 – имеется поражение лимфатических узлов других локализаций.
- M0 – нет отдаленных метастазов.
- M1 – есть отдаленные метастазы.
- Стадия I – T1N0M0
- Стадия II – T2N0M0
- Стадия III – T1N1M0, T2N1M0, T3N0M0
- Стадия IV – T4N2M0, T4N2M1.
Однако данная классификация нуждается в совершенствовании и не находит широкого применения в лечебной практике. Чаще всего используется классификация, предложенная О.В. Николаевым (1963), согласно которой опухоли делятся на следующие виды: кортикостерома, андростерома, кортикоандростерома, альдостерома, кортикоэстрома и комбинированные опухоли. Каждая из них может быть доброкачественной или злокачественной.
Вам поставили диагноз: опухоль надпочечника?
Наверняка вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Очень часто пациенты чувствуют себя безгранично одинокими в начале пути. Но вы должны понимать — Вы не одни. Мы поможем Вам справиться с болезнью и будем идти с Вами рука об руку через все этапы лечения.
Предлагаем Вашему вниманию краткий, но очень подробный обзор опухоли надпочечника. Его подготовили высоко квалифицированные специалисты онкологическо-урологического отделения НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина к.м.н. Ирина Огнерубова и Павел Пеньков под руководством заведующего отделением к.м.н. Александра Качмазова.
Данная брошюра содержит информацию о диагностике и лечении опухоли надпочечника. Здесь собраны основные методики лечения данного заболевания, в том числе, последние разработки отечественных и зарубежных ученых-онкологов.
Лечение
Методы лечения рака средостения определяются гистологическим типом новообразования, его локализацией и размерами.
Хирургическое лечение
Хирургическое удаление новообразования является ключевым методом лечения опухолей средостения нелимфогенного происхождения. Во время операции удаляются все злокачественные ткани, лимфоузлы и жировая клетчатка.
Сложность хирургического лечения заключается в том, что в данной анатомической зоне располагаются жизненно важные органы, магистральные кровеносные сосуды и нервные стволы. Поэтому в стремлении радикального удаления опухоли приходится проводить сложные комбинированные операции с резекцией и пластикой этих органов (перикард, легкие, кровеносные сосуды).
При обнаружении значительной исходной опухолевой инвазии, лечение начинают с неоадъювантной химио-, лучевой или химиолучевой терапии. После проведения нескольких курсов проводят повторное обследование и решаю вопрос возможности выполнения радикальной операции. При планировании операции, необходимо учитывать рубцовые изменения, возникающие из-за облучения.
В ряде случаев проводятся паллиативные операции — резекции опухоли. Они призваны устранить компрессию органов средостения и предотвратить развитие осложнений. После таких вмешательств лечение продолжается посредством химио- или лучевой терапии.
Химиотерапия
Химиотерапия является основным методом лечения лимфогенных опухолей (лимфом) средостения. Она применяется в неоадъювантном и адъювантном режимах. В первом случае, ХТ преследует цель уменьшить размер новообразования и перевести его в резектабельное состояние, во втором — уничтожить оставшиеся злокачественные клетки и предотвратить рецидив.
Помимо этого, химиотерапия применяется в качестве поддерживающего лечения при нерезектабельных опухолях. В этом случае она проводится для замедления опухолевого роста, облегчения состояния больного и продления его жизни.

Лучевая терапия
Лучевая терапия используется в рамках комбинированного лечения радиочувствительных опухолей (тератомы, тимомы и др). Дооперационному облучению подлежат опухоли с инвазией в окружающие ткани. Такое лечение позволит уменьшить объем опухолевой массы и перевести ее в операбельное состояние.
Послеоперационная лучевая терапия назначается при некоторых видах рака средостения, которые являются чувствительными к облучению. Это может быть макроскопически остаточная опухоль, которую невозможно, по каким-либо причинам, удалить во время операции (резекция опухоли), или при наличии злокачественных клеток в краях отсечения, обнаруженных во время срочного морфологического исследования.
Также облучение проводится в рамках паллиативного лечения, оно позволяет уменьшить размер новообразования, устранить сдавление внутренних органов и облегчить состояние больного.
Прогноз и профилактика
Прогноз заболевания будет определяться гистологическим типом новообразования, его стадией и возможностью проведения радикального лечения. Больные после окончания лечения рака средостения находятся под наблюдением врачей с целью своевременного выявления рецидива или прогрессирования заболевания.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98