Первая помощь при отравлении пищей
Содержание:
- Причины заболевания
- Кишечная палочка в мазке у ребенка
- Что должно быть в аптечке на случай отравления у ребенка?
- Меры профилактики пищевых и других видов отравлений
- Рекомендации для родителей
- Прогноз
- Пищевая инфекция: опасные продукты питания
- Редкие симптомы
- Первая доврачебная помощь
- Причины гиперкинеза у детей
- Что происходит в организме человека
- Основные правила и рекомендации по питанию
- Антибиотики при острой кишечной инфекции
- Лечение ботулизма в АО «Медицина» (клиника академика Ройтберга)
- Ребенок отравился: каковы причины?
- Признаки токсического отравления у ребенка
- Причины кишечной инфекции у детей
- Патогенез
- Лечение
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Кишечная палочка в мазке у ребенка
У маленьких детей кишечная палочка в мазке может обнаруживаться в двух вариантах: гемолитическая и лактозонегативная бактерия. В теории, гемолитической палочки в организме малыша присутствовать не должно – это болезнетворный микроб, способный вызывать инфекционно-воспалительные процессы.
Но, обнаружив такую кишечную палочку, не следует сразу же назначать ребенку антибиотики. Если малыш ни на что не жалуется, у него нормальный стул, адекватный аппетит и самочувствие, то необходимости в антибиотиках нет. А вот при появлении таких симптомов, как понос, потеря веса и аппетита, терапию антибиотиками проводят в обязательном порядке.
Что должно быть в аптечке на случай отравления у ребенка?
Лечение отравлений — задача врача, но до прибытия квалифицированной медицинской помощи нельзя терять ни секунды. На этот случай родителям стоит иметь дома запас средств для оказания первой помощи. Не лишними будут и препараты, необходимые в период восстановления после отравления. Итак, на случай отравления в аптечке должен быть:
- сорбент, подходящий ребенку по возрасту;
- препарат для восстановления водно-солевого баланса или минеральная вода без газа.
Давать ребенку при отравлении противодиарейные препараты, останавливающие понос и рвоту, нельзя ни в коем случае — рвота и жидкий стул, в первую очередь, выводят токсины, а попытка затормозить моторику кишечника при помощи лекарства только усилит интоксикацию и усугубит ситуацию.
Если вы уверены, что именно некачественная (испорченная) пища стала причиной отравления малыша, то кроме сорбентов стоит использовать для лечения и противомикробное средство, например, из группы нитрофуранов: Макмирор, Энтерофурил, Эрсефурил, Экофурил, Стопдиар и др.
Внутри этой группы препаратов выгодно отличается итальянский препарат Макмирор. Он действует на большинство известных болезнетворных микроорганизмов, а также:
- С 1-го дня устраняет основные проявления острой инфекции, отравления: жидкий стул, урчание, боль, скопление газов в животе, тошноту, рвоту.
- В несколько раз эффективнее привычного лечения помогает справиться с признаками острой инфекции, отравления.
- Нормализует собственную микрофлору кишечника, не требует назначения лекарства от дисбактериоза.
- Предупреждает развитие нарушений пищеварения после перенесенной инфекции или отравления.
- Рекомендован ведущими российскими экспертами для стартового лечения острой инфекции или отравления.
Меры профилактики пищевых и других видов отравлений
Достаточно соблюдать простые меры, чтобы не отравиться:
Тщательно выбирать продукты в магазине и обращать внимание на их срок годности.
Строго соблюдать правила термической обработки продуктов.
Скоропортящиеся продукты хранить в холодильнике не более 6-12 часов.
Всегда оценивать пищу на запах перед потреблением.
Хранить опасные вещества в недоступном для детей месте (уксус, средства бытовой химии и т.д).
При работе на вредном производстве использовать индивидуальные средства защиты.
Читать инструкции к препаратам перед употреблением.
Тщательно мыть руки перед едой.
Всегда кипятить и фильтровать воду.
Обрабатывать дом от насекомых (особенно от мух): они являются переносчиками опасных инфекционных заболеваний.
Несмотря на многообразие причин отравления, симптомы будут схожими. Основные признаки: тошнота и рвота, жидкий стул, повышение температуры и головные боли. При появлении перечисленных признаков необходимо звонить в скорую, а до приезда медиков провести экстренные мероприятия (соответствующие определенному виду отравления). Эти правила позволят сохранить здоровье и жизнь пострадавшему.
Список литературы:
Рекомендации для родителей
При пищевом отравлении у детей, особенно маленьких, крайне важно как можно скорее вызвать врача-педиатра, а в особо острых случаях – скорую помощь. Помните, что симптомы могут усиливаться стремительно! Затем необходимо выполнить следующие действия:. 1) Восполнение потерь жидкости! Специальными растворами, негазированной минеральной или кипяченой водой нужно постоянно поить малыша
Кормление в первые часы необходимо приостановить. В случае обезвоживания тяжелой степени, врач назначит капельницы в больнице. Помните, что обезвоживание крайне опасно для детей!
1) Восполнение потерь жидкости! Специальными растворами, негазированной минеральной или кипяченой водой нужно постоянно поить малыша. Кормление в первые часы необходимо приостановить. В случае обезвоживания тяжелой степени, врач назначит капельницы в больнице. Помните, что обезвоживание крайне опасно для детей!
2) Энтеросорбенты. Они эффективны как при вирусной кишечной инфекции, так и при отравлениях. Сорбенты представляют собой пористые структуры, которые собирают на своей поверхности токсины из желудка, кишечника и выводят их из организма. Энтеросорбенты последнего поколения, такие как Фильтрум, можно принимать даже самым маленьким деткам, главное соблюдать дозировку по возрасту.
Небольшая памятка:
| Возраст | Количество таблеток Фильтрум в день |
| До 1 года | 0,5 таблетки |
| 1-3 года | 0,5 – 1 таблетка |
| 4-7 лет | 1 таблетка |
| 7-12 лет | 1-2 таблетки |
| Дети старше 12 лет | 2-3 таблетки |
3) Скорректировать рацион питания согласно рекомендациям выше. Давать еду небольшими порциями, не заставлять есть насильно.
4) Следить за температурой тела. В первые дни возможно значительное превышение нормы, но уже через пару дней после появления первых симптомов отравления, температура должна снижаться. Если этого не происходит – это повод повторно обратиться к специалисту, который скорректирует схему лечения.
Вывод
Подводя итог, отметим, что действия родителей при подозрении на пищевое отравление довольно несложные, главное – не растеряться и не медлить. Вызвать врача, давать больше жидкости, сорбент и ждать приезда специалиста
При этом очень важно знать основные принципы диеты при отравлениях у детей – дробное и щадящее питание
Список литературы
1. Научно-информационный материал «Острые отравления» / ГОУ ВПО «Российский государственный медицинский университет Федерального агентства по здравоохранению и социальному развитию». URL: https://studylib.ru/doc/2175305/ostrye-otravleniya (дата обращения: 2.06.2019).
2. Кузьменко, Л. Г. Детские инфекционные болезни: учеб. для студ. высш. учеб. заведений / Л. Г. Кузьменко, Д. Ю. Овсянников, Н. М. Киселёва. — М.: Издательский центр «Академия», 2009. — 528 с.
Прогноз
При своевременно начатом лечении бактериального присутствия прогноз в большинстве случаев положительный. Но только при условии дальнейшего соблюдения всех требуемых правил профилактики инфекционных заболеваний. Если кишечная палочка в мазке была обнаружена в незначительных количествах, без какой-либо патологической симптоматики, то назначать профилактический прием антибиотиков более чем нецелесообразно. Достаточно проходить регулярные осмотры у доктора, вести здоровый образ жизни, питаться здоровой и качественной пищей. Практика самолечения значительно ухудшает прогноз заболевания.
[], []
Пищевая инфекция: опасные продукты питания
Наиболее частой причиной сильных пищеварительных расстройств с тошнотой, многократной рвотой, выраженной лихорадкой и резким недомоганием является инфекция, попадающая в организм с недоброкачественными продуктами питания. Отравление вызывают как токсины, которые произведены микробами за счет активного размножения в испорченной пище, так и сами микроорганизмы, проникающие в тело, и активно там размножающиеся.
Самыми опасными в этом плане являются такие продукты питания, как молоко и разнообразные его производные, кондитерские изделия с кремами, помадками, колбасные и мясные деликатесы, рыба, морепродукты, салаты с майонезными и сметанными соусами. Такая пища является отличной питательной средой для роста и размножения микробов, особенно если хранится в тепле. Нарушение правил хранения таких продуктов питания и употребление испорченных блюд приводят к пищевому отравлению. Лидируют в списке микробов, отравляющих пищу, стафилококк, сальмонелла, кишечная палочка и некоторые другие бактерии.
Инфекция, вызванная недоброкачественной пищей, может иметь вид вспышек в детских коллективах или внутри семьи, но дети обычно переносят ее гораздо тяжелее. Первыми проявлениями могут стать тошнота с рвотой, а также боли в животе и поносы. Возникают они в срок от 30 минут до 4-6 часов с момента употребления подозрительных продуктов. Симптомы инфекции нарастают с большой скоростью, что приводит к утяжелению состояния буквально за несколько часов. Зачастую таким детям требуется медицинская помощь в условиях стационара из-за развития сильного обезвоживания и токсикоза. Чтобы предотвратить такого рода инфекции и отравления, детей необходимо кормить только свежими продуктами питания, не допуская длительного хранения и нарушения температурного режима.
Редкие симптомы
Сравнительно редко при COVID-19 наблюдают расстройства психики. Как правило, они встречаются среди лиц старшего возраста, а также у людей с заболеваниями центральной нервной системы. Чаще всего это:
- раздражительность,
- бессонница,
- спутанность сознания,
- необоснованное, чрезмерное беспокойство,
- депрессия.
Также встречаются более тяжелые и редкие неврологические осложнения:
- судорожные припадки,
- нарушения мозгового кровообращения,
- повреждение периферических нервов (нейропатии).
В некоторых случаях, на фоне заболеваний зубов, десен или неправильного прикуса, COVID-19 способствует осложнениям в виде:
- истончения зубной эмали, ее разрушения,
- грибковых инфекций ротовой полости и даже потери зубов.
Первая доврачебная помощь
Если есть возможность подробно расспросить ребенка, что он ел и пил, чем занимался последние несколько часов, где находился, обязательно осмотрите место, где малыш играл.
- Как можно скорее вызвать скорую помощь.
- Уложить ребенка в постель. При бессознательном состоянии обязательно поверните голову малыша на бок во избежание аспирации рвотных масс в органы дыхания.
- Не оставляйте кроху без присмотра.
- При сохранении сознания дайте ребенку выпить стакан воды с дальнейшим провоцированием рвоты (нажать на корень языка). Манипуляция проводится до появления чистых промывных вод. Исключение отравление кислотами и щелочами.
- Употребить полисорб, смекту, активированный уголь или энтеросгель (по инструкции).
- Если пропало дыхание и сердцебиение приступайте к массажу сердца и искусственному дыханию.
На заметку!
- При отравлении не нужно давать противорвотные или противодиарейные средства малышу;
- При отравлении угарным газом сначала вынесите ребенка из помещения, освободите от стесняющей одежды;
- Не давайте ничего есть и пить при отравлении кислотой и щелочами;
- При попадании яда на кожу и слизистые, тщательно промойте их водой.
Профилактика
Вещества, вызывающие отравления, должны находиться в местах недосягаемых для малышей.
Упаковки на токсических жидкостях должны быть подписаны, нельзя их переливать.
Не говорите, что лекарство вкусное.
Будьте осторожны с использованием химии при детях.
Причины гиперкинеза у детей
Ключевые причины гиперкинеза у детей аналогичны этиологии гиперкинезов у взрослых. Данная патология является следствием:
- нарушения функций мотонейронных центров экстрапирамидной двигательной системы, расположенных в ретикулярной формации ствола головного мозга;
- поражения глубинных нейронных ядер (базальных ганглиев) подкорки головного мозга и нарушений их координации со спинным мозгом;
- поражений белого вещества мозга;
- мозжечковой или спиномозжечковой атрофии;
- расстройства латеральной двигательной системы ствола мозга, передающей импульсы от мотонейронов к мышечным нервным рецепторам;
- дисбаланса синтеза ответственных за коммуникации между нервными клетками ЦНС нейротрансмиттеров: ацетилхолина, гамма-аминомасляной кислоты (ГАМК), дофамина, серотонина, норадреналина и др.
- повреждения миелиновой оболочки нервных волокон, приводящие к нарушению нейросинаптической передачи.
Эти процессы могут возникать из-за поражений сосудистой системы головного мозга или компрессионного воздействия на его отдельные структуры при родовых травмах, церебральной гипоксии или гемолитической желтухе новорожденных; внутриутробных патологий мозга (ДЦП, адренолейкодистрофии); воспалений при энцефалите или менингите; системных аутоиммунных патологий (ревматизма, системной красной волчанки, тромботической васкулопатии); черепно-мозговых травм; интоксикации, а также развития опухолей головного мозга.
Среди неизлечимых генетических мутаций, вызывающих гиперкинезы у детей, неврологи обращают внимание на проявляющийся в возрасте 4-10 лет синдром Шильдера-Аддисона детскую церебральную адренолейкодистрофию. Механизм развития этого заболевания связан с нарушением функций клеточных органелл пероксисом, которые перестают окислять токсичные для белого вещества мозга жирные кислоты с длинной цепью (VLCFA), а также прекращают синтезировать плазмоген основной фосфолипид миелина
И это вызывает глубокие нарушения нервных клеток не только головного, но и спинного мозга.
Что происходит в организме человека
Инкубационный период при ботулизме вариабелен и может продолжаться от 2 часов до 5 суток, но, как правило, симптомы отравления появляются в течение первых 2-6 часов после попадания бактерии и продуктов ее деятельности в организм. Ботулотоксин начинает проникать в кровь уже в ротовой полости. Основная его часть всасывается в тонком кишечнике и затем распространяется по всему организму. Токсин очень быстро поражает нервные волокна, блокируя передачу к мышечной ткани нервных импульсов, поступающих от головного и спинного мозга. Из-за этого функция мышечных волокон снижается либо полностью прекращается.
От паралича страдают глазные и глотательные мышцы, затем межреберные и мышцы диафрагмы. Уменьшается перистальтическая деятельность кишечника, падает защитная активность лейкоцитов, изменяются метаболические процессы в эритроцитах, в результате чего снабжение кислородом тканей резко ухудшается. Человек испытывает затруднения с дыханием, которые вскоре, если не будет оказана срочная медицинская помощь, приведут к летальному исходу.
Основные правила и рекомендации по питанию
- Ребенка стараются кормить каждые 2,5 часа или чаще. Порции дают небольшие. Это улучшает деятельность кишечника, поджелудочной железы и печени, держит ЖКТ в тонусе.
- В первый день после интоксикации дети могут отказываться от еды. Это нормально. Желательно сократить порции до минимума, если желудок сильно раздражен — временно воздержаться от приемов пищи. Это поможет организму сосредоточиться на выведении токсинов. Быстрее пройдет воспаление.
- Соусов, приправ, маринадов, газировок и других продуктов с похожим действием избегают. Они раздражают стенки ЖКТ и способствуют приливу крови к органам пищеварения. Это усугубляет воспаление.
- Нельзя давать слишком горячую или холодную еду. Лучше предпочесть блюда комнатной температуры. Это поможет избежать усиления спазмов и раздражения слизистых оболочек.
- Следует обеспечить ребенка обильным питьем. Из-за диареи и рвоты дети теряют много жидкости. Это чревато обезвоживанием.
- Желательно перейти на раздельное питание. Смешивание продуктов затрудняет их переваривание и усвоение полезных веществ.
- Необходимо следить за полноценностью рациона. Ребенок должен продолжать получать белки, жиры, углеводы, витамины и минералы. Для растущего организма дефицит полезных веществ губителен, а длительная диарея и рвота вызывают нехватку микроэлементов.
После отравления необходимо соблюдать основные правила диеты.
Разрешенные продукты
- Овощи: брокколи, помидоры, цветную капусту, свеклу, морковь. Предпочтительно давать их не сырыми, а после термической обработки. Желательно измельчить их. Так желудку будет проще справиться с нагрузкой.
- Сухофрукты.
- Крупы. Подойдут рис, гречка и овсянка.
- Нежирные сорта мяса.
- Рыба. Желательно морская.
- Сухари.
- Травяные чаи, кисели, фруктовые компоты.
- Нежирные кисломолочные продукты: творог, кефир, домашний йогурт.
Запрещенные
- Фрукты, ягоды и овощи в сыром виде.
- Свежие соки.
- Жирное мясо.
- Копчености и колбаса.
- Мучные и макаронные изделия.
- Сладости.
- Полуфабрикаты, фастфуд, чипсы.
Антибиотики при острой кишечной инфекции
Чаще всего встречаются кишечные инфекции, вызванные кишечными палочками, сальмонеллами и лямблиями.
При острой кишечной инфекции основа терапии – это диета и антибиотики. Диета состоит из продуктов, замедляющих перистальтику: черники, крепкого чая, творога, сухарей, риса. Сырые овощи и фрукты есть нельзя. Антибиотики при кишечных инфекциях, вызванных сальмонеллой – это, как правило, фторхинолоны (например, Норфлоксацин по 0,4 г каждые 12 ч в течение 3-5 дней или Ципрофлоксацин по 0,5 г каждые 12 ч в течение 3-5 дней). При тифе и паратифе — Ципрофлоксацин по 0,5 г каждые 12 ч в течение 10 дней. При холере – 1 г Ципрофлоксацина однократно или 0.3 г Доксициклина однократно. При кишечной палочке антибиотики давать нецелесообразно. При лямблиозе показан Метронидазол 0.25 мг через 8 ч одну неделю. Показанием для проведения антибиотикотерапии во всех случаях, являются признаки воспаления в кале: лейкоциты, слизь, кровь и высокое СОЭ в анализе крови, лихорадка. В остальных случаях антибиотики не показаны. При подозрении на холеру терапия антибиотиками нужна всегда.
[], []
Лечение ботулизма в АО «Медицина» (клиника академика Ройтберга)
Терапия заболевания включает в себя следующие действия:
- промывание желудка при помощи специального зонда, чтобы удалить остатки зараженной пищи;
- кишечный диализ при помощи специального раствора;
- введение антитоксической сыворотки в соответствии с типом обнаруженных бактерий (А, С или Е);
- введение препаратов для инфузионной терапии для ускорения дезинтоксикации, восстановления водно-электролитного баланса, устранения белковых нарушений;
- введение антибактериальных препаратов;
- меры по устранению гипоксии и ее последствий;
- лечение осложнений ботулизма.
В зависимости от тяжести отравления и общего состояния здоровья лечение ботулизма занимает от нескольких дней до месяца. Однако при своевременном медицинском вмешательстве и соблюдении клинических рекомендаций ботулизм рано или поздно полностью излечивается, а деятельность нервной системы восстанавливается без малейших последствий для ее функционирования.
Ребенок отравился: каковы причины?
Несоблюдение элементарной гигиены — основная причина детских отравлений. Научите ребенка мыть руки при каждой возможности и сами чаще мойте руки — особенно перед приготовлением пищи.Готовьте пищу для ребенка достаточно длительно, обязательно проверяя степень ее проварки и прожарки (особенно это касается мяса и рыбы), чтобы болезнетворные бактерии не могли в ней оставаться, подвергаясь тепловой обработке.
Причиной того, что ребенок отравился, может стать и недостаточное мытье фруктов и овощей. Недостаточно просто сполоснуть свежий продукт — его необходимо помыть горячей водой со специальным средством или мылом. Можно обдать продукт кипятком, поскольку именно на свежих фруктах и овощах чаще всего живут ротавирусы
Даже когда ребенок съедает немытый мандарин, у него могут возникнуть признаки отравления — рвота, жидкий стул, температура.
Важно правильно хранить пищу. Когда вы ее покупаете, старайтесь как можно раньше разместить продукты в холодильнике
Не следует допускать нахождения пищи на горячем воздухе (особенно в жаркое время года) более часа. Приготовленную, но не съеденную пищу, остудив, также следует убрать в холодильник.
Если ребенку год, отравиться он мог не только домашней пищей, но и фаст-фудом. Да и более взрослого ребенка не стоит кормить на улице. Старайтесь не покупать малышу готовую продукцию на сомнительных лотках — особенно ту, которая содержит кремы и соусы. А покупая пирожные и торты в магазине, обязательно проверяйте срок их годности, вплоть до часов.
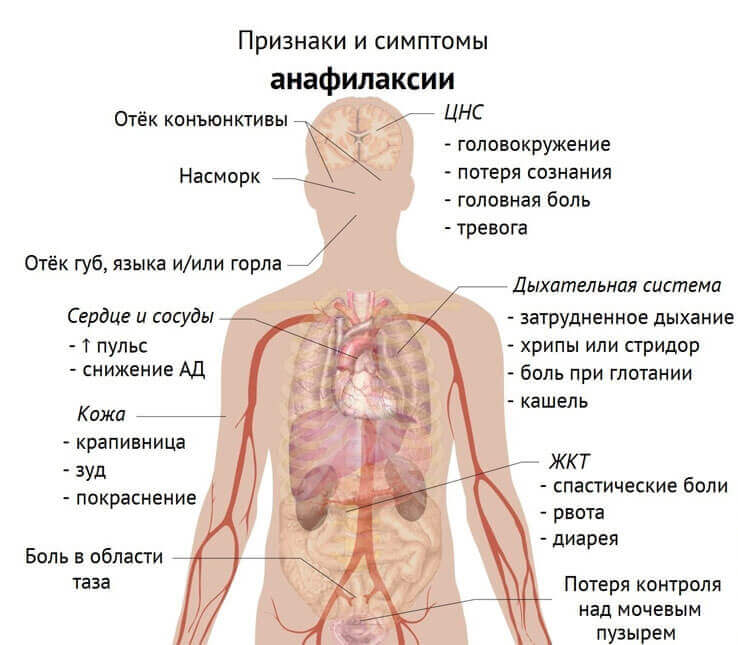
Признаки токсического отравления у ребенка
С тактической точки зрения внезапное ухудшение состояния без признаков острого воспалительного заболевания рассматривают как возможное экзогенное отравление у ребенка, особенно при внезапных расстройствах сознания и судорогах.
- Один из наиболее частых симптомокомплексов — нарушение функций вегетативной нервной системы с дисбалансом симпатического или парасимпатического отделов.
- При преобладании тонуса симпатического отдела вегетативной нервной системы (при отравлении алкалоидами красавки, димедролом, циклодолом, эфедрином, кокаином, имипрамином, амитриптилином и др.) происходят увеличение ЧСС, повышение АД, возникают мидриаз, сухость кожи и слизистых оболочек, парез кишечника.
- В результате преобладания тонуса парасимпатического отдела вегетативной нервной системы (при реакции на героин, резерпин, клонидин, амиодарон и др.) возникают такие симптомы: снижение ЧСС, артериальная гипотензия, миоз, гипергидроз, усиление перистальтики кишечника. Клинические симптомы чрезвычайно полиморфны и зависят от характера вещества (табл.)
Таблица. Основные клинические симптомы отравлений
|
Симптомы |
Препараты, яды |
|
Глазные |
|
|
Мидриаз |
Алкалоиды красавки, камфора, бензин, цианиды, папаверин, спирты, окись углерода, антигистаминные, антихолинергические препараты, кокаин, симпатомиметики |
|
Миоз |
Опиаты, кофеин, ФОС, никотин, пилокарпин, клонидин |
|
Нистагм и косоглазие |
Барбитураты, бензодиазепины, токсин мухомора и др. |
|
Нарушения восприятия цвета |
Сердечные гликозиды, окись углерода |
|
Утрата зрения |
Метиловый спирт |
|
Симптомы, выявляемые при осмотре лица, кожи и слизистых оболочек |
|
|
Маскообразное лицо |
Барбитураты, бромиды, препараты магния, нейролептики, транквилизаторы |
|
Подёргивание мимической мускулатуры |
Препараты меди, ртути |
|
Бледность кожных покровов и слизистых оболочек |
Антиаритмические средства, инсулин, противоглистные препараты, ФОС |
|
Землистосерый цвет кожных покровов, цианоз |
Нитриты, морфин, сульфаниламиды, салицилаты |
|
Гиперемированные кожные покровы и слизистые оболочки с повышенной температурой |
Алкалоиды красавки, цианиды, димедрол, резерпин, ботулотоксин |
|
Малиновая окраска кожных покровов и слизистых оболочек |
Окись углерода |
|
Неврологические расстройства |
|
|
Галлюцинации, психоз, кома |
Атропин, спирт, нейролептики, морфин, хинин, салицилаты, ФОС, транквилизаторы, токсины ядовитых грибов, камфора, бензин |
|
Головная боль |
Окись углерода, никотин, фенолы, индометацин, нитриты, нитраты, бензин |
|
Судороги |
Стрихнин, кофеин, камфора, салицилаты, хинин, ФОС |
|
Парезы и параличи |
Угарный газ, ботулотоксин, спирты, соли тяжёлых металлов |
Причины кишечной инфекции у детей
Спектр возбудителей кишечных инфекций у детей крайне широк. Наиболее часто патогенами выступают грамотрицательные энтеробактерии (шигеллы, сальмонеллы, кампилобактеры, эшерихии, иерсинии) и условно-патогенная флора (клебсиеллы, клостридии, протей, стафилококки и др.). Кроме этого, встречаются кишечные инфекции, вызываемые вирусными возбудителями (ротавирусами, энтеровирусами, аденовирусами), простейшими (лямблиями, амебами, кокцидиями), грибами. Общими свойствами всех возбудителей, обусловливающих развитие клинических проявлений, являются энтеропатогенность, способность к синтезу эндо- и экзотоксинов.
Заражение детей кишечными инфекциями происходит посредством фекально-орального механизма алиментарным (через пищу), водным, контактно-бытовым путями (через посуду, грязные руки, игрушки, предметы обихода и т. д.). У ослабленных детей с низкой иммунологической реактивностью возможно эндогенное инфицирование условно-патогенными бактериями. Источником ОКИ может выступать носитель, больной со стертой или манифестной формой заболевания, домашние животные. В развитии кишечной инфекции у детей большую роль играет нарушение правил приготовления и хранения пищи, допуск на детские кухни лиц-носителей инфекции, больных тонзиллитом, фурункулезом, стрептодермией и пр.
Наиболее часто регистрируются спорадические случаи кишечной инфекции у детей, хотя при пищевом или водном пути инфицирования возможны групповые и даже эпидемические вспышки. Подъем заболеваемости некоторыми кишечными инфекциями у детей имеет сезонную зависимость: так, дизентерия чаще возникает летом и осенью, ротавирусная инфекция — зимой.
Распространенность кишечных инфекций среди детей обусловлена эпидемиологическими особенностями (высокой распространенностью и контагиозностью возбудителей, их высокой устойчивостью к факторам внешней среды), анатомо-физиологическими особенностями пищеварительной системы ребенка (низкой кислотностью желудочного сока), несовершенством защитных механизмов (низкой концентрацией IgA). Заболеваемости детей острой кишечной инфекцией способствует нарушение нормальной микробиоты кишечника, несоблюдение правил личной гигиены, плохие санитарно-гигиенические условия жизни.
Патогенез
Исходными механизмами развития Т. с. являются поражения ц. н. с. и сосудов, обусловленные тропизмом вирусов и бактериальных токсинов. Степень и характер этих поражений в дальнейшем определяют тяжесть метаболических нарушений. При непосредственном воздействии инф. фактора на ц. н. с. и особенно диэнцефальную область наблюдается усиление функциональной активности системы гипоталамус — гипофиз — надпочечники (см. Адренокортикотропный гормон, Гипоталамо-гипофизарная система) и симпатоадреналовой системы (см.). Развивается спазм прекапиллярных артериол и прекапиллярных сфинктеров. Формируется централизация кровообращения (см. Кровопотеря), к-рая на первом этапе имеет защитный характер, а с развитием патол. процесса сменяется децентрализацией и патол. депонированием крови в микроциркуляторном русле. Последнее наряду с возрастающей проницаемостью сосудов, миграцией жидкости в ткани, потерей воды через жел.-киш. тракт и через легкие способствует снижению объема циркулирующей крови. При этом изменяются ее реологические свойства, повышается вязкость, усиливается агрегация эритроцитов. Нарушается целостность эндотелиального слоя стенок кровеносных сосудов в системе микроциркуляции, что приводит к активизации гемокоагуляции, возникновению диссеминированного внутри-сосудистого свертывания крови (см. Геморрагические диатезы). Одним из ведущих звеньев в патогенезе Т. с. становится гипоксия смешанного типа (см. Гипоксия), способствующая развитию метаболического ацидоза (см.) и приводящая к нарушению процессов биол. окисления. Основным путем получения энергии становится анаэробный гликолиз, развивается энергетическая недостаточность (см. Обмен веществ и энергии у детей, т. 20, доп. материалы), в результате к-рой страдают клетки нейроглии, клеточные структуры системы мононуклеарных фагоцитов (см.), проводящая система сердца и эритроциты. Усиление перекисного окисления липидов и снижение анти-окислительной активности плазмы, изменения фосфолипидной структуры клеточных мембран, сопровождающиеся нарушением активности калий-натриевого насоса и перераспределения ионов между клеткой и внеклеточной средой, приводят к отеку клетки.
Лечение
Лечение дизентерии назначает врач-инфекционист. Больных дизентерией можно лечить как в инфекционном стационаре, так и в домашних условиях. При легкой форме дизентерии лечение проводится амбулаторно. Госпитализация в инфекционный стационар требуется больным с тяжелой формой инфекции, присоединении осложнений, по эпидемиологическим показаниям, лицам старшего возраста при наличии сопутствующей хронической патологии, а также детям до года. Больным показан постельный режим, диетическое питание (диета №4).
В качестве основных препаратов назначают антибиотики, сульфаниламиды, производные нитрофурана, 8-оксихинолина. Из антибиотиков чаще используют тетрациклины, левомицетин, ампициллин, фторхинолоны. Курс лечения 5-7 дней. Как правило, после курса антибиотиков требуется назначение эубиотиков на 3-4 недели – для восстановления микрофлоры кишечника. Для улучшения всасывания пищи используются ферментные препараты При необходимости проводится дезинтоксикационная терапия внутрь или внутривенно – в зависимости от тяжести состояния. По показаниям применяются также иммуномодуляторы, спазмолитики, вяжущие средства, витамины. Для предупреждения рецидивов дизентерии необходимы тщательное выявление и лечение сопутствующих заболеваний. Прогноз благоприятный. Переход в хронические формы наблюдается при современной терапии относительно редко (1-2%).
При хронической дизентерии антибиотики обычно дают значительно меньший клинический эффект, чем при острой. Используются лечебные клизмы, бактериальные средства для восстановления нормальной микрофлоры кишечника, физиотерапия – для нормализации его моторики.
Осложнения
Наиболее тяжелые осложнения: инфекционно-токсический шок (падение артериального давление, вызванное попаданием бактерий в кровоток) и смешанный шок (падение давления, спровоцированное несколькими различными факторами); прободение язв кишечника с развитием перитонита (воспаления брюшной полости); кишечные кровотечения; энцефалический синдром (поражение головного мозга); острая надпочечниковая недостаточность; бактериемия (проникновение бактерий в кровоток); гемолитико-уремический синдром (снижение уровня гемоглобина и красных кровяных клеток, накопление в крови продуктов распада белков); острая сердечно-сосудистая недостаточность (при тяжелом течении); миокардит (воспаление мышечного слоя сердца) и тромбоэндокардит (образование кровяных сгустков на клапанах сердца); отек легких и отек-набухание головного мозга; тромбоэмболия (образование кровяных сгустков, блуждающих по сосудам) мелких и средних ветвей легочной артерии; тромбоз верхней брыжеечной артерии. Возможно развитие пневмонии (воспаления легких), отита (воспаления уха), формирование синдрома раздраженного кишечника (склонность к диарее, спазмы в животе).
Записаться к врачу
Квалифицированное лечение вашего заболевания уже сейчас