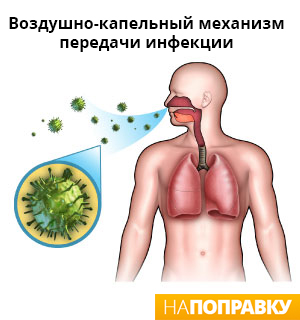
Признаки пневмонии у детей
Содержание:
- Как проявляется врожденная пневмония?
- Заболевание в разные периоды беременности
- Нужно ли лечить кишечную палочку в мазке?
- Что это такое?
- Почему иммунитет беременной не защищает?
- Какие методики помогут
- Профилактика
- Последствия врожденной пневмонии
- Тексты для тренировки техники чтения: готовые варианты
- Коронавирусы
- Профилактика
- Причины возникновения у новорожденных
- Колипротейный бактериофаг
- Внутриутробная пневмония и COVID-19: есть ли риск?
- Патогенез (как развивается болезнь)
- Осложнения после ИВЛ
- Причины, этиология
- Причины абсцедирующей пневмонии
- Как проявляются при беременности наиболее распространенные инфекции?
- Инфекция мочевыводящих путей: специфика развития у женщин и мужчин
Как проявляется врожденная пневмония?
Для врожденной пневмонии типично проявление симптомов сразу же после рождения или на протяжении первых трех суток. Если симптомы возникли в период первых дней – речь идет о заражении в родах, если сразу – в период беременности.
Обратите внимание
При формировании пневмонии, вызванной определенными вирусами группы TORCH, нередко на фоне дыхательных симптомов формируются еще и проявления со стороны других систем и органов
Это важно учесть врачам при диагностике поражений легких и подхода к терапии пневмонии и всех остальных проявлений
Также важно определить — вирусная или микробная природа у инфекции, симптомы и подходы к лечению сильно различаются. Первые признаки проявляются после родов, общее состояние крохи может быть очень тяжелое за счет развивающихся сразу после первого вдоха дыхательных расстройств
Малыши могут родиться с синюшным или серым, бледным цветом кожи на теле и лице, возможна сыпь в виде красных точек и кровоизлияний из-за интоксикации. Крик младенца будет слабым, рефлексы угнетены на фоне дефицита кислорода, питающего нервную систему при инфекционном процессе. В итоге оценки по Апгар будет низкими, и детей немедленно забирают неонатологи в отделение ОРИТ
Первые признаки проявляются после родов, общее состояние крохи может быть очень тяжелое за счет развивающихся сразу после первого вдоха дыхательных расстройств. Малыши могут родиться с синюшным или серым, бледным цветом кожи на теле и лице, возможна сыпь в виде красных точек и кровоизлияний из-за интоксикации. Крик младенца будет слабым, рефлексы угнетены на фоне дефицита кислорода, питающего нервную систему при инфекционном процессе. В итоге оценки по Апгар будет низкими, и детей немедленно забирают неонатологи в отделение ОРИТ.
Важно
В некоторых ситуациях им нужна интубация и искусственная вентиляция, кислородотерапия, чтобы насытить органы кислородом и нормализовать обменные процессы
Особенно это важно на фоне выраженной дыхательной недостаточности
Основные симптомы пневмонии – это расстройства дыхания с одышкой, втяжением промежутков между ребрами и областей под грудиной и над ключицами, с активным участием в дыхании живота. На фоне одышки есть учащение дыхания и сердцебиение, превышающее нормы на 20-30% и более. Это говорит о проблемах с легкими и требует немедленного обследования.
Обратите внимание
Для детей не типична стадийность, которая формируется при пневмонии у взрослых, важно знать, что воспаление распространяется быстро, а заражение, например, гриппозным вирусом, пневмоцистой или стафилококком, приводит к некрозу легочной ткани. Пневмонии врожденного плана различаются по форме возбудителя на микробные, вирусные, грибковые и вызванные атипичной флорой, могут также подразделяться на специфические неспецифические, осложненные
Это важно для постановки диагноза и подбора правильного лечения
Пневмонии врожденного плана различаются по форме возбудителя на микробные, вирусные, грибковые и вызванные атипичной флорой, могут также подразделяться на специфические неспецифические, осложненные
Это важно для постановки диагноза и подбора правильного лечения
Клиника специфических TORCH-пневмоний и бактериальных
Если пневмонию провоцируют возбудители из группы TORCH-инфекций, возможно наличие и генерализованной инфекции на фоне легочных симптомов. Врачи знают об этом, одновременно с лечением пневмонии, обследуя ребенка прицельно на возможные поражения остальных систем и органов.
Так, при цитомегалии формируется еще и поражение тканей головного мозга и печени, что утяжеляет общее течение патологии. При воздействии на плод вирус приводит к серьезным поражениям мозга с формированием зон ишемии и кистозных образований, увеличение печени с развитием сильно выраженной желтухи, повышением билирубина с формированием энцефалопатии. Поэтому пневмония будет только одним из симптомов вирусной инфекции.
Пневмония при врожденной краснухе будет сопровождаться высыпаниями по телу и поражениями всех остальных отделов дыхательного тракта.
Особыми свойствами отличаются и микробные пневмонии у новорожденных, так как характер воспаления является гнойным. Нередко они развиваются в первые трое суток, с резким ухудшением состояния ребенка, прогрессирующим буквально по часам. На фоне резкой одышки формируются симптомы интоксикации – резкая лихорадка, либо при недоношенности парадоксальное снижение температуры до выраженной гипотермии. Возникает отказ от груди или бутылочки, потеря веса и резкое беспокойство, синюшность или резкая бледность, срыгивания, хрипы при дыхании.
Заболевание в разные периоды беременности
Любое инфекционное заболевание во время беременности опасно, потому что повышение температуры чуть выше 37,7°С уже угрожает самопроизвольным выкидышем или преждевременными родами.
- В первую неделю после оплодотворения внутриутробная инфицирование не позволит плодному яйцу прикрепиться к стенке матки, беременность просто не состоится.
- В первые два месяца инфицирование погубит эмбрион или разовьются отклонения в развитии.
- К полугоду закладка органов уже произошла, но окончательно они не сформировались, поэтому инфекционная болезнь способна привести к развитию в них патологических изменений.
- С 28-й недели плод обретает собственную иммунологическую защиту, отвечая на внедрение агента изменениями в тканях, что тоже проявляется его гибелью, задержкой роста, преждевременным появлением на свет или врожденной инфекцией.
Нужно ли лечить кишечную палочку в мазке?
Как мы уже говорили, кишечная палочка в мазке, взятом со слизистой влагалища, может присутствовать в минимальной численности. К примеру, если полученный показатель соответствует 103 КОЕ/г, то специального лечения не требуется. Достаточно придерживаться правил личной гигиены, правильно питаться, поддерживать адекватное состояние иммунитета.
Если же регистрируется бурное развитие бактерии, с признаками воспалительного процесса – то лечение назначается в обязательном порядке.
Даже в случае, если численность бактерий не очень велика – например, обнаруживается кишечная палочка в мазке 10 в 6 степени, но присутствуют явные признаки кольпита, то лечиться нужно обязательно.
Что это такое?
Внутриутробная пневмония — это заболевание, вызываемое различными инфекциями, которые проникают к плоду через плаценту. Ее еще называют врожденной пневмонией.
Развитие болезни вызвано контактом плода с другой микрофлорой, которая содержится в организме беременной женщины. А в некоторых случаях возбудители являются условно-патогенными для матери, то есть те, которые находятся в организме все время, даже когда она здорова. Однако ряд неблагоприятных факторов приводит к резкому увеличению количества этих микроорганизмов, что приводит к инфицированию плода и развитию пневмонии или другого заболевания.
Внутриутробная пневмония — заболевание, при котором легочная ткань воспаляется (локализуется) или очаг воспаления распространяется на другие внутренние органы ребенка (при генерализованной форме инфекции). Заболевание сопровождается очень серьезными симптомами, которые развиваются довольно быстро — в первые 3 дня жизни ребенка клиническая картина пневмонии выявляется полностью.
Почему иммунитет беременной не защищает?
Иммунитет в этот период ослаблен, так природа сохраняет не совсем тождественное по генетическому набору будущее потомство. Сильный иммунитет не дал бы прикрепиться плодному яйцу. Некоторым вирусам для размножения идеально подходят ткани эмбриона, где все процессы очень активны и стремительны. При проникновении в беременную матку они способны вызвать поражения, чаще всего в начальный период завершающиеся выкидышем, а позже остановкой развития или врожденными дефектами.
Не только тропизм возбудителя к тканям может привести к повреждениям, но и выделение токсичных продуктов и распад клеток матери, очень важно в какой период закладки органов началась болезнь. Не всегда на УЗИ удается выявить патологию, в части случаев необходимы уточняющие анализы, которые позволят прицельный поиск.
Какие методики помогут
Очень эффективный метод работы с травмой – десенсибилизация посредством движения глаз Фрэнсис Шапиро. Это краткосрочная (2–5 встречи) терапия, благодаря которой можно переработать травматические переживания, в том числе от пребывания на ИВЛ.
Эффективны когнитивно-поведенческая психотерапия, гештальт, эриксоновский гипноз и многие другие подходы – в зависимости от целей и задач. Также может применяться экзистенциальная психотерапия. Пребывание в реанимации актуализирует для человека вопросы смысла, поэтому часто людям необходимо переосмысление того, на чем держатся их мировосприятие и жизненные приоритеты.
Возможно, потребуется семейная терапия, ведь такие кризисные состояния могут актуализировать различные проблемы, в том числе в межличностных отношениях.
Медикаментозное лечение зависит от состояния и последствий пережитой травмы. Если у человека наблюдается острая реакция после выписки из реанимации, для повышения адаптивности психики может назначаться короткий курс транквилизаторов. Для повышения ресурсов нервной системы могут потребоваться антидепрессанты.

Профилактика
О воспалении легких подробно рассказал в своем видео известный педиатр Комаровский, он утверждает, что проще болезнь предупредить, чем вылечить:
А значит, будущей маме нужно следить за своим здоровьем более пристально:
- не пропускать консультации врача;
- доводить любое лечение до конца;
- сбалансировано питаться;
- вести здоровый образ жизни (частые прогулки, исключить вредную пищу и т.д.).
Дорогие родители, берегите здоровье своих близких и пытайтесь приложить максимум усилий, чтобы пункты «лечение» и «последствия» приходилось читать лишь из любопытства.
А я буду прощаться с вами, но, как обычно, ненадолго. Подписывайтесь на мой блог, чтобы не пропустить нашу следующую встречу. Пока-пока!
Последствия врожденной пневмонии
При несвоевременном выявлении и лечении врожденной пневмонии у новорожденных последствия для детского организма могут быть самыми негативными. К опасным осложнениям относятся:
- Нарушение кровообращения, сердечная недостаточность.
- Чрезмерная активность головного мозга, сопровождающаяся нарушением его работы.
- Постоянное отравление организма.
- Нарушения свертывания крови.
- Развитие легочной недостаточности.
- Нарушение процессов мочеиспускания, что приводит к обезвоживанию организма или наоборот — к увеличению содержания жидкости, а также изменению электролитного баланса.
- В некоторых случаях наблюдается серьезная дисфункция (отказ) многих органов, часто приводящая к смерти.
Тексты для тренировки техники чтения: готовые варианты
Коронавирусы
Сегодня ученым известно около 40 видов коронавирусов. Большинство из них не представляют серьезной опасности для человека. Они вызывают ОРВИ, причем чаще всего симптомы проходят за несколько дней без особых последствий для здоровья. Однако в 2002 году ситуация изменилась. В Китае началась вспышка нового, ранее неизвестного коронавируса SARS-CoV, который провоцировал атипичную пневмонию. Позже, в 2015 году, на Ближнем Востоке появился коронавирус MERS-CoV, который также большей частью вызывал вирусную пневмонию. Тогда пандемии удалось избежать, потому что возбудители не отличались особой контагиозностью. Но новый коронавирус SARS-CoV-2 оказался очень заразным. Выяснилось, что его белковые образования в форме шипа захватывают клетки человека в 4 раза интенсивнее, чем другие виды SARS. Это значит, что при попадании в дыхательные пути вирус наверняка там закрепится и спровоцирует заболевание.
Однако в целом дети легче переносят заражение коронавирусом в сравнении с взрослым населением. На данный момент в разных странах число заболевших ребятишек было разным, однако оно не превышало 2-3%.
Профилактика
Самым распространенным возбудителем пневмонии является пневмококк, поэтому в качестве профилактики выступает вакцинация. Она проводится в 2, 4 и 6 месяцев с последующей ревакцинацией в полтора года. Вакцинация на дает стопроцентной гарантии отсутствия воспаления легких у ребенка, но она позволяет протекать заболеванию в легкой форме. Попутно пневмококковая вакцина оберегает малыша от бактериального отита, менингита, тонзиллита. От остальных бактериальных и вирусных возбудителей детки первого года жизни тоже прививаются.
Прочие меры профилактики воспаления легких у младенцев:
- избегать заболевания гриппом и другими респираторными заболеваниями вирусной природы на протяжении первого года жизни;
- стараться сохранять лактацию для грудных деток хотя бы до 1 года;
- прогулки на свежем воздухе;
- гигиена помещения, в котором живет ребенок, ежедневные проветривания и регулярная влажная уборка помогают поддерживать оптимальный температурный режим и влажность воздуха;
- своевременное и полное лечение насморка и кашля у ребенка, а также регулярные визиты к педиатру;
- наблюдение беременной женщины в женской консультации сводит к минимуму риск развития внутриутробной пневмонии;
- тщательный уход за малышом, заболевшим ОРВИ, обильное теплое питье, покой и адекватная терапия.
Родители в состоянии оградить своего ребенка от заболевания пневмонией в грудном возрасте, находясь в домашних условиях.
Причины возникновения у новорожденных
Причины возникновения внутриутробной пневмонии отличаются от факторов, провоцирующих воспаление легких у других категорий населения. Болезнь у младенцев может быть вызвана инфекцией, передающейся трансплацентарно от матери:
- цитомегаловирусной инфекцией;
- герпетической инфекцией;
- краснухой;
- туберкулезом;
- сифилисом и пр.
Также привести к развитию внутриутробной пневмонии может перинатальное инфицирование, которое происходит непосредственно во время родовой деятельности или сразу по ее окончании. В таких ситуациях виновником болезни чаще становятся стрептококки группы В, кишечная палочка, хламидии, микоплазма, цитомегаловирус и пр.
Колипротейный бактериофаг
Колипротеофаг – это лекарственное средство, основа которого представлена живыми микроорганизмами, способными нормализовать микрофлору. Препарат можно вводить в прямую кишку или принимать внутрь (при кишечном или уретральном дисбиозе), вводить внутрь влагалища (при бактериальном вагинозе).
Основное активное вещество колипротеофага – это специальные вирусы, которые обладают свойством подавлять деятельность и развитие патогенных микроорганизмов. Такие вирусы внедряются в микробный ДНК, оказывая разрушительное действие.
Кроме вирусов, препарат содержит оксихинолин – антибактериальное вещество, угнетающее развитие болезнетворных микроорганизмов (например, грибковой инфекции).
Колипротейный бактериофаг можно применять при обнаружении вульгарного протея, протея мирабилис, кишечной палочки в мазке. Показаниями для приема бактериофага считаются такие заболевания, как цистит, колит, энтерит, пиелонефрит, сальпингоофорит, пиелит, эндометрит. Помимо лечения, этот препарат оказывает и профилактическое действие.
Препарат принимают внутрь дважды в сутки, а в виде ректального или вагинального введения – один раз в сутки. Курс лечения – одна неделя.
[], [], [], [], [], [], []
Внутриутробная пневмония и COVID-19: есть ли риск?
Данные о влиянии нового коронавируса SARS-CoV-2 на беременных женщин, развивающийся плод и новорожденных пока являются ограниченными. Тем не менее, мировые ученые регулярно отслеживают статистические данные о течении болезни у будущих мам, рожениц и младенцев. В 2020 г. вышла статья французских ученых (Mayotte Hospital, France), в которой сообщалось о первом случае пневмонии у недоношенного новорожденного, индуцированной COVID-19. Но болезнь развилась на 14 сутки после родов, она не была внутриутробной. На сегодняшний день ученые предполагают, что коронавирусная инфекция у матери может передаться младенцу вертикальным путем и вызвать ряд акушерских осложнений:
- преждевременные роды;
- преждевременный разрыв плодных оболочек;
- нарушение внутриутробного развития;
- тяжелый острый респираторный дистресс;
- тромбоцитопению, сбои в работе печени;
- смерть новорожденного.
В то же время случаев развития внутриутробной пневмонии на фоне инфицирования беременной SARS-CoV-2 пока не выявлено.
Использованы фотоматериалы Shutterstock
Патогенез (как развивается болезнь)
В патогенезе внутриутробной пневмонии большое значение имеют:
- инфекционно-воспалительные болезни половой и мочевой систем роженицы
- состояние системы сурфактанта и бронхолёгочного аппарата
- гестационная зрелость плода
- асфиксия в родах
- перенесённая внутриутробная гипоксия
- пороки развития бронхиального дерева
- аспирация околоплодных вод, мекония и пр.
Возбудитель попадает в организм малыша гематогенным путем в последние недели или сутки беременности. Также может быть заражение легких, когда в них поступают околоплодные воды. Еще один путь — аспирация инфицированного содержимого родовых путей. Развитию инфекционного процесса способствуют СДР, недоношенность, гипоксия плода, нарушение сердечно-легочной адаптации. Во всех случаях фиксируют двустороннее поражение лёгких.
Из-за описанной выше причины после рождения развиваются:
- ухудшение синтеза сурфактанта
- гипоксемия
- гиперкапния
- гипоксия
- смешанный ацидоз
Вследствие описанных выше состояний появляются паренхиматозный отек легких, ателектазы, повышение давления в легких. Поскольку микроциркуляция всё больше нарушается, это вызывает полиорганную недостаточность, которая сначала касается легких и сердца. При ВП, которая вызвана стрептококками группы В, сочетаются дыхательные расстройства и болезнь гиалиновых мембран.
Зачастую в первые сутки после рождения развивается воспалительная реакция в интерстициальной ткани легких, формируются множественные мелкие ателектазы.
Осложнения после ИВЛ
По разным данным, около трети пациентов могут испытывать ПИТ-синдром (последствия интенсивной терапии): тревожность, депрессию, что существенно влияет на качество жизни.
Как осмыслить, проговорить и скорректировать этот опыт рассказывает Татьяна Романовская, психотерапевт, ассистент кафедры психиатрии и медицинской психологии БГМУ.
Почему возможны нарушения психики, кто в группе риска?
Подключение к аппарату ИВЛ – это экстренное мероприятие по спасению жизни, оно за гранью стандартного человеческого опыта. Еще недавно человек был здоров и вдруг не может самостоятельно дышать, его судьба в чужих руках. Поэтому в группе риска может оказаться каждый, но в первую очередь те, для кого это стало шоком, кто не понимает, что происходит и что будет дальше. Состояние беспомощности, неопределенности порождает тревогу и страх. Пребывание на грани жизни и смерти – это кризисное состояние, которое каждый переживает и перерабатывает по-своему. Но однозначно это оставляет определенный след в жизни человека.
Как проявляются психические нарушения?
Сама по себе острая дыхательная недостаточность, невозможность сделать вдох или выдох вызывает тревогу, которая может доходить до паники и нарушения сознания в стационаре. Для этого в реанимациях используют успокоительные средства.
Могут быть и отдаленные последствия в течение полугода-года (иногда и дольше). Возможны ухудшение памяти, сложность в принятии решений. К психическим проблемам относятся посттравматический стрессовый синдром, депрессия, бессонница, тревожность. У человека может возникнуть психогенная отдышка, он задыхается, когда нервничает. Могут обостриться сопутствующие заболевания.
Можно справиться самому или необходим психотерапевт?
В условиях стационара профилактика ПИТ-синдрома зависит от врача. У пациента в силу высокого уровня стресса и физического состояния нет возможности бороться с ним. Пациенты палаты интенсивной терапии нуждаются в том, чтобы люди вокруг направляли, поддерживали телесный контакт, рассказывали, что происходит, смотрели в глаза.
После выписки большинство пациентов восстанавливаются и продолжают спокойно жить дальше. Но около 30 % нуждаются в психотерапевтической помощи. Если человек чувствует, что он не может нормально функционировать (из-за подавленности, нарушения сна, страшных сновидений, высокого уровня тревоги, появившихся сложностей в межличностных отношениях), то стоит обратиться к психологу или психотерапевту.
Приведу пример моей пациентки с ее согласия. В 26 лет, будучи абсолютно здоровой спортивной девушкой, она заболела ОРВИ. Продолжала ходить на работу. На четвертый день болезни проснулась от удушья, очень испугалась и вызвала скорую помощь. В стационаре ей поставили диагноз «пневмония», что для нее само по себе стало шоком, так как она никогда не болела. Далее у нее развился острый респираторный дистресс-синдром на фоне вирусной пневмонии с отеком легких и дыхательной недостаточностью. Она оказалась в реанимации на аппарате ИВЛ и пролежала там 8 дней. О том периоде у нее сохранились разные воспоминания. Она описывала чувство страха, беспомощности, дезориентации. Особое значение в этот период имело внимательное и спокойное отношение работников реанимации, которые все ей поясняли, успокаивали, давали надежду.
После выписки и восстановления у пациентки изменилось ощущение себя. Она чувствовала физические ограничения, слабость, не могла вернуться к привычной активности, беспокоили нарушения сна, периодически просыпалась с боязнью задохнуться. Повысился уровень тревоги в отношении своего здоровья. Она стала более эмоциональной, обидчивой и ранимой. Поэтому через месяц после выписки она обратилась к психотерапевту. Процесс терапии занял около двух месяцев (8 консультаций). Цель нашей работы была в переосмыслении травматического опыта болезни, чувства потери контроля и безопасности. Сегодня, со слов пациентки, она рада тому опыту: «Я стала по-другому расставлять приоритеты, ценить здоровье и понимать, как здорово просто легко и свободно дышать».
Причины, этиология
Пути заражения могут быть разные. Если заражение произошло гематогенным трансплацентарным путем, возбудителями являются TORCH-инфекции:
- Polynosa rubeolae
- Toxoplasma gondii
- Herpes simplex virus
- Cytomegalovirus hominis
- Listeria monocytogenes
- Treponema pallidum
Зачастую в таких случаях ВП — часть генерализированного инфекционного процесса новорожденного, развивается в первые 3 суток жизни ребенка.
При интранатальном заражении в организм ребенка попадают микроорганизмы, которые заселяют половые пути беременной:
- Klebsiella spp.
- Е. coli
- С. trachomatis
- Ureaplasma urealyticum
- Mycoplasma spp.
Врожденное воспаление легких вызвано зачастую стрептококками группы В (в 50 случаях из 100, согласно статистике). Согласно данным зарубежных исследователей, этот возбудитель находят у 15-25% беременных, в основном в органах мочеповоловой системы и в желудочно-кишечном тракте. Это в 1 случае из 100 вызывает интранатальное заражение плода.
Риск заражения в разы выше при:
- лихорадке у рожающей женщины
- длительном безводном периоде в родах
- недонашивании беременности
- развитии хориоамнионита
Внутриутробная пневмония часто спровоцирована сероварами I и II. Если возбудителем является серовар III (что бывает редко), болезнь проявляется на второй недели жизни ребенка, ее относят к приобретенным.
Внутриутробную пневмонию может вызвать Listeria monocytogenes. Они обитают часто в молочных продуктах (мягкие сорта сыра и сметана), непастеризованном молоке. У тех, кто здоров и имеет нормальный иммунитет, возбудитель не вызывает заболевания. Листериоз фиксируют зачастую у беременных с ВИЧ, их плодов и недавно рожденных детей. Малыши заражаются от матери вертикальной передачей инфекции при кишечном, респираторном листериозе беременных или листериозном хориоамнионите.
Грамотрицательные бактерии (стафилококки, Klebsiella spp., Е coli) редко являются причиной внутриутробной пневмонии. С. trachomatis является внутриклеточным паразитом, который передается половым путем. После заражения в 10-20% случаев развивается внутриутробная пневмония. М. hominis могут вызвать рассматриваемое заболевание только у новорождённых, получающих иммунодепрессивное лечение, и у глубоконедоношенных.
В большинстве случаев ВП развивается в первые 3-6 суток жизни ребенка, микоплазменные ВП развиваются за 7 суток, а спровоцированные хламидиями — за 3-6 недель. У глубоконедоношенных детей, масса тела которых до 1,5 кг, воспаление легких может быть спровоцировано Herpes simplex virus, Cytomegalovirus hominis, энтеровирусами или вирусом ветряной оспы.
Причины абсцедирующей пневмонии
- анаэробные;
- аэробные;
- грибки;
- простейшие;
- смешанная микрофлора.
Зачастую болезнь развивается на фоне поражения тканей легких анаэробными микроорганизмами, которые проникают в органы дыхания вследствие аспирации секрета ротоглотки или распространения из очагов инфекции по лимфо- и кровеносным сосудам.
Аспирационная природа развития болезни чаще всего встречается у таких категорий пациентов:
- наркоманы, алкоголики;
- перенесшие внутримозговое кровоизлияние;
- страдающие эпилепсией и нарушениями сознания;
- болеющие десфагией, сахарным диабетом, парадонтозом, болезнями системы кроветворения.
Само по себе проникновение инфекции в легкие не гарантирует возникновения гнойно-воспалительного процесса. Все зависит от состояния иммунной системы человека. Если иммунитет работает слаженно, защитные клетки моментально уничтожат болезнетворную флору, в противном случае инфекция внедряется в ткани и беспрепятственно размножается, вызывая деструктивные изменения в легких.
Иммунная система, пытаясь избавиться от патологического очага, удаляет гнойное содержимое через бронхи. Нередко случается прорыв абсцесса в бронхи. После прорыва стенки капсулы слипаются и на этом месте формируется рубец. Если же прорыва абсцесса не случилось, развиваются такие опасные осложнения:
- прорыв гнойника и распространение гнойного содержимого в плевральную полость;
- внутрилегочное кровотечение;
- заражение крови;
- инфекционно-токсический шок.
Если при таких осложнениях медицинская помощь оказана больному несвоевременно, высока вероятность летального исхода.
Как проявляются при беременности наиболее распространенные инфекции?
- Ветряная оспа без осложнений маме не опасна и к выкидышу не приводит, но треть новорожденных погибает, если беременная заболела за неделю-полторы до родов. Ветрянка вначале беременности у каждого двадцатого приводит к атрофии или уродующим конечности изменениям, недоразвитию мозговой коры. Если женщина контактировала с заразным больным, вводится иммуноглобулин.
- Вирусные гепатиты повышают риск недоношенности, аномалий развития не вызывают, но приводят к врожденному гепатиту.
- Грипп опасен самой женщине, поскольку снижение иммунной защиты способствует внедрению пневмококка и развитию тяжелой пневмонии со смертельным исходом. Вирус проходит через плаценту и может состояться выкидыш или преждевременные роды, но отклонений у ребенка не бывает. А вот прием амантадина беременной способен привести к аномалиям развития систем и органов. Профилактические прививки от гриппа и пневмококка помогают избежать тяжелой пневмонии.
- Краснуха у беременной течет не тяжелее, чем у остальных, но многократно возрастает частота выкидыша и гибели, если этого не случится, то заражение отзовется многочисленными дефектами. В третьем триместре возможен благополучный для ребенка исход. Все молодые женщины должны пройти вакцинацию до беременности.
- Корь перед родами угрожает врожденной инфекцией, в остальное время приводит к самопроизвольному аборту и недоношенности, но аномалии развития не характерны. Тем не менее, если женщина не переболела корью, ей необходима прививка на этапе планирования потомства.
- Цитомегаловирусная инфекция позволяет выносить ребенка, но при внутриутробном заражении возможна гибель или недоразвитие мозга. Бессимптомная инфекция беременной приводит к неврологической патологии с нарушениями зрения и слуха у каждого десятого новорожденного.
- Эпидемический паротит вызывает осложнения у женщины, вначале беременности может вызвать выкидыш, но аномалии развития не характерны.
- Хламидиоз способен привести к внутриутробному заражению, но клинические симптомы появятся уже при рождении в виде нетяжелого поражения слизистой глаз или пневмонии.
- Боррелиоз или болезнь Лайма повышает вероятность плодной гибели и выкидыша, но беременные переносят её без каких-либо особенностей.
Инфекция мочевыводящих путей: специфика развития у женщин и мужчин
Из-за отличий в анатомическом строении заболевания мочевыводящих путей у женщин и мужчин возникают по-разному.
Инфекции у женщин обусловлены строением мочеиспускательного канала: он более широкий и короткий, чем у мужчин. Поэтому инфекции легче проникнуть не только в уретру, но и в мочевой пузырь. Уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря) возникают у женщин чаще, чем у мужчин. Этому также способствует тесное соседство заднего прохода, влагалища и уретры. Инфекции могут быть занесены в мочеиспускательный канал как из заднего прохода (при недостаточной или неправильной гигиене), так и из влагалища, во время полового акта.
У мужчин уретра выполняет и половую функцию (по ней проходит семенная жидкость при эякуляции), поэтому она более длинная и узкая, чем у женщин. В мочевой канал открываются, помимо мочевого пузыря, и протоки яичек. Уретра проходит через предстательную железу – орган, участвующий в выработке полового секрета, семенной жидкости. Инфекции у мужчин возникают при заражении во время полового акта, а также при патологическом увеличении предстательной железы, когда верхняя часть уретры сдавливается, возникает застой мочи и, как следствие, воспалительный процесс.