Из-за чего усиливаются выделения
Содержание:
- Какой бывает мокрота
- Нормальные женские выделения могут иметь запах
- Разновидности патологических выделений
- Причины
- Нормы и патологии
- Причины возникновения миомы матки
- Симптомы
- Формы вагинита
- Анализ мокроты
- Инфекции как причина желтых выделений
- Густые желтые выделения представляют большую опасность
- Что делать?
- Запах кислого молока или дрожжей
- Желтые выделения у мужчины
- Желтые выделения после родов
Какой бывает мокрота
Цвет и консистенция мокроты довольно сильно варьируются в зависимости от патологического процесса. Поэтому описание мокроты входит комплекс обязательных диагностических мероприятий.
Мокрота может быть:
-
довольно вязкой, жемчужного цвета. Такой цвет означает, что мокрота состоит только из слизи. Причиной обильного выделения подобной мокроты обычно является воспаление слизистой оболочки дыхательных путей (например, бронхит). Такое воспаление может быть вызвано, в том числе, и аллергической реакцией, поэтому мокрота данного вида характерна для астмы. Такая же мокрота типична для курильщиков (в данном случае слизь выделяется в ответ на раздражение слизистой табачным дымом). При длительном и интенсивном курении мокрота может стать серого и даже почти черного цвета;
-
густой и липкой, желтого или желто-зеленоватого цвета. Подобный цвет указывает на присутствие гноя в мокроте. Примесь гноя характерна для бактериальной инфекции. Обычно заболевание дыхательных путей начинается с вирусной инфекции, которая поражает нос или горло (ОРВИ). Затем воспалительный процесс может спуститься – в трахею, бронхи и лёгкие. Движение воспаления вниз и присоединение бактериальной инфекции означает развитие заболевания (усугубление ситуации). Жёлто-зелёная мокрота типична для бактериального бронхита и пневмонии;
-
общий красноватый оттенок мокроты и прожилки красного цвета говорят о том, что в мокроте присутствует кровь. Попадание крови может быть вызвано тем, что от кашля где-то лопнул сосудик, но во многих случаях кровь в мокроте является признаком серьёзного заболевания (инфаркт лёгкого, онкологические процессы, туберкулёз). При обнаружении крови в мокроте следует незамедлительно обратиться к врачу;
-
ржавый или коричневый цвет мокроты указывают на присутствие продуктов распада крови. Это – также признак опасного заболевания. Так проявляются крупозная пневмония или туберкулёз.
Тревожными симптомами также являются пенистая мокрота, мокрота с явным неприятным запахом (сладковатым или зловонным).
Отклонение от обычного (беловато-жемчужного) цвета мокроты должно стать поводом для оперативного обращения к врачу.
Нормальные женские выделения могут иметь запах
В норме выделения практически не пахнут или имеют специфический несильный «сырой» запах. После употребления сладостей, лука или чеснока можно ощутить сладковатый, луковый или чесночный запах, исходящий от выделений. Все проходит после гигиенических процедур.
Слабовыраженный кислый запах без других признаков и дискомфорта также является нормой. У такой женщины увеличено количество лактобактерий, считающихся нормальной флорой.
В течение жизни запах выделений может слегка меняться. Наиболее частые причины такого явления:
- Возрастные периоды, в которые изменяется концентрация гормонов и свойства слизистой. Перед климаксом выделения становятся менее обильными и не пахнут.
- Беременность – в этот период у женщины может выделяться большее количество слизи, а ее запах становится более интенсивным. Так организм защищает половые пути от инфекции.
- Менструация, послеродовый и послеоперационный периоды. Появляющиеся в это время кровянистые выделения имеют металлический запах. Это объяснимо, поскольку в крови всегда есть соединения железа.
- При нерегулярной смене прокладок к запаху железа примешивается неприятное тухлое «амбре». Его причина – размножение болезнетворных микроорганизмов, для которых кровь является питательной средой. Из-за контакта с воздухом такие выделения могут стать коричневыми.
- Интенсивные физические нагрузки и ношение плотного синтетического белья, от которых запах становится более мускусным, но он, как правило, исчезает после гигиенических процедур.
- Применение лекарственных препаратов, проникающих в вагинальную смазку. Во время лечения ими женщина пахнет лекарствами.
- Интимные контакты, после которых могут появиться жидкие выделения с запахом хлорки. В этом случае желательно сменить лубрикант или марку презервативов.
Разновидности патологических выделений
Рассмотрим наиболее распространенные специфические поражения влагалища и заболевания половых органов, сопровождающиеся патологическими выделениями:
- обильные, с желтовато-зеленоватым оттенком, часто пенящиеся, имеющие неприятный запах, сопровождающиеся ощущением жжения во влагалище, дискомфортом при мочеиспускании – при инфицировании трихомонадой влагалищной;
- крошащиеся белые или светло-желтые, плотно прилипающие к слизистой, собирающиеся в творожистую массу, вызывающие зуд и резкую гиперемию – при размножении грибковой флоры рода Кандида (молочница);
- гнойные или слизисто-гнойные, появляющиеся параллельно с болями при мочеиспускании, жжением в области наружного отверстия мочеиспускательного канала – при заражении гонококковой инфекцией;
- серые, обильные, жидкие, со специфическим запахом, напоминающим запах гнилой рыбы, сопровождающиеся раздражением наружных половых органов – при бактериальном вагинозе (нарушение экосистемы влагалища, вызванное изменением соотношения лактобацилл и условно-патогенной микрофлоры);
- скудные с желтоватой окраской, возникающие одновременно с тянущими болями внизу живота, неприятными ощущениями во время мочеиспускания – при хламидийном поражении.
Серьезного отношения и пристального внимания заслуживают выделения, имеющие примесь крови и появляющиеся во время или после полового акта. В таких случаях обязательна консультация нашего специалиста для выяснения причины их появления и исключения злокачественной патологии.
Все необходимые обследования вы сможете пройти у нас в клинике. Современное оборудование, знания и опыт наших специалистов позволят быстро и эффективно решить ваши проблемы.
Популярные вопросы
Могут ли половые инфекции протекать без характерных выделений?
Ответ: Да. Часто женщина может и не подозревать об имеющемся у нее заболевании. Степень выраженности клинических проявлений очень индивидуальна и зависит от многих факторов: состояния иммунитета, патогенности возбудителя, параллельного приема лекарственных препаратов для лечения других болезней.
Могут ли пища/напитки/лекарства влиять на консистенцию и запах выделений?
Ответ: Да, могут. Хотя бы потому, что все перечисленное влияет на состояние слизистой кишечника, а это – на уровень иммунитета, от которого во многом зависит характер выделений. Еще пример: прием КОК (комбинированных оральных контрацептивов) сгущает выделения и др.
Меняются ли выделения во время беременности?
Ответ: Да. Обычно они становятся более обильными и жидкими по консистенции, перед родами меняются за счет слизи из шеечного канала.
Могут ли измениться выделения из-за аллергии на презерватив или сперму?
Ответ: Да, такое бывает достаточно часто.
Причины
Некоторые возможные причины желтых выделений из ушей могут включать в себя:
Вода в ухе
Иногда желтые выделения из уха — просто смесь ушной серы и жидкостей, таких как вода. При плавании, купании и принятии душа вода может попасть в ухо, где смешивается с ушной серой и может появиться в виде желтоватых выделений. Это само по себе может быть неприглядным, но в большинстве случаев не вызывает беспокойства
Однако следует обратить внимание на любые другие симптомы, которые могут появиться, и если выделения длятся дольше нескольких дней
Ухо пловца
Ухо пловца, также известное как наружный отит, представляет собой бактериальную инфекцию. Обычно она проявляется, когда в ушной канал попадает вода, что позволяет бактериям или грибкам накапливаться и инфицировать канал. Как следует из названия, ухо пловца ассоциируется с длительным пребыванием в воде. Однако любой источник размножения бактерий в ухе может вызвать инфекцию. Наружный отит чаще всего встречается у детей, хотя может наблюдаться и у взрослого.
Другие признаки включают в себя:
- снижение слуха
- покраснение в ухе
- зуд в ухе
- боль
- лихорадка
Травма
Травма ушного канала может оставить ухо открытым для инфекций. Выскабливание ушного канала ногтями может вызвать открытые повреждения данной области. Это может сделать канал восприимчивым к инфекции. Использование других предметов, таких как зубочистки или ватные тампоны, также может привести к повреждению, что приведет к чрезмерным выделениям из уха.
Признаки травмы включают кровотечение из уха, боль, раздражение и потерю слуха или изменение слуха.
Инфекция среднего уха
Инфекция среднего уха, или средний отит, также может вызвать выделения. Некоторые исследования показывают, что инфекции среднего уха наиболее распространены у детей в возрасте от 6 до 24 месяцев.
Инфекции возникают, когда вирусы или бактерии размножаются в ухе. Инфекции в среднем ухе проявляются скоплением жидкости за барабанной перепонкой. Если жидкость продолжает накапливаться или существует слишком большое давление за барабанной перепонкой, она может порваться, что приведет к чрезмерному выделению.
Другие признаки могут включать в себя:
- нарушение равновесия
- проблемы со слухом
- боль в ухе
- проблемы со сном
- высокую температуру
- головную боль
Разрыв барабанной перепонки
Повреждение ушного канала или барабанной перепонки может привести к ее разрыву. Барабанная перепонка — это тонкая мембрана, разделяющая наружный слуховой проход и среднее ухо.
Причины разрыва барабанной перепонки
- использование постороннего предмета в ухе, например, зубочистки или ватного тампона
- громкие звуки, такие как взрывы или звуки динамиков
- изменение давления, например, при подводном плавании или фридайвинге
- травмы головы или уха
- тяжелая травма, такая как перелом черепа
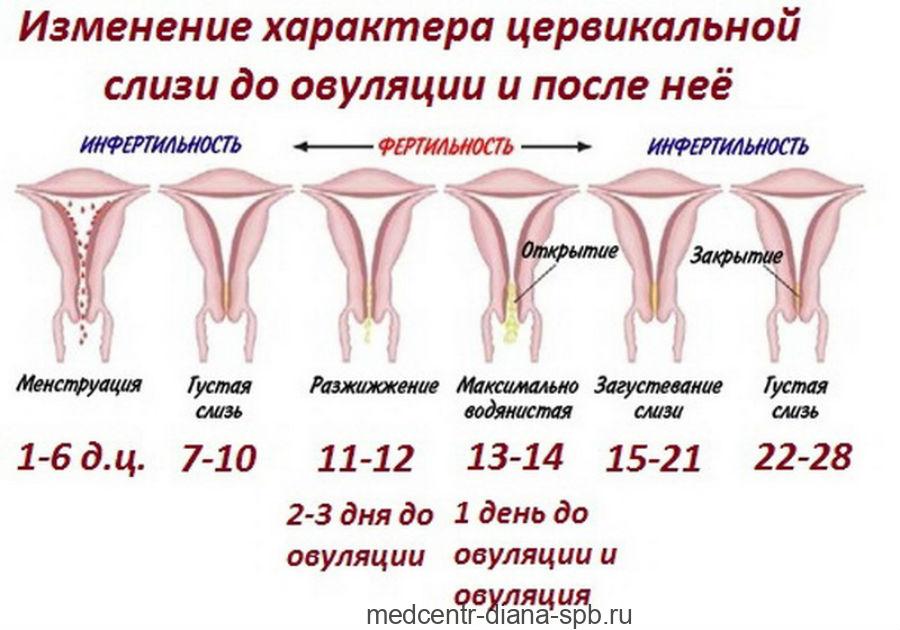
Нормы и патологии
В норме у каждой женщины выделяется от 1 до 2 мг секрета ежедневно. Он должен иметь слабокислую среду из-за наличия лактобактерий, помогающих бороться с болезнетворными организмами и помогающих в создании благоприятной среды для оплодотворения. Он защищает слизистую от постоянного терния, очищает женские половые органы от омертвевших эпителиальных клеток.
Признаки отсутствия заболеваний:
- влагалищные выделения без запаха;
- Почти прозрачные кремовые, светло-желтые или белые выделения из влагалища;
- консистенция не густая, водянистая, при овуляции желтоватые выделения из влагалища;
- количество не более 1 чайной ложки в сутки;
- увеличивается перед менструацией, после секса, при сексуальном возбуждении.
Также в составе непатогенных белей нет крови или гноя, преобладает нормальная микрофлора. Именно по этой причине в норме у слизи не должно быть аромата. Секрет не пачкает одежду и не провоцирует раздражение слизистой.
В зависимости от периода цикла:
- в первые несколько дней после месячных наблюдается незначительные прозрачная, белая или желтоватая слизь однородной консистенции;
- перед овуляцией происходит увеличение количества секрета, он остается прозрачным или мутнеет, по жидкости напоминает клей, оставляет пятна на белье;
- во время овуляции наблюдается максимальное количество водянистого, прозрачного или тягучего секрета;
- после, слизь становится менее обильной, но появляются белые густые выделения либо преобладают слизистые выделения из влагалища желтоватого цвета.
Такого рода характеристики являются нормой для каждой представительницы слабого пола, но если секрет темнеет и сопровождается зудом, болями и появляются сильные выделения из влагалища,то обязательно нужно обратиться к гинекологу
В поисках хорошего гинеколога в Москве, предлагаем обратить внимание на нашу «Клиника ABC», отличающуюся особым отношением к каждой клиентке. Квалифицированные гинекологи проведут комплексное обследование и выявив причину, помогут незамедлительно устранить её не давая болезни и шанса на эскалацию.
На состояние флоры слизистой влияет множество жизненных факторов, способных вызывать неприятные выделения из влагалища снижение иммунитета, гормональный дисбаланс, наличие абортов и выкидышей в анамнезе, роды, небезопасный секс и частая смена партнеров, отсутствие надлежащей интимной гигиены и просто патологии половой сферы.
Признаки заболеваний:
- изменение консистенции и оттенка;
- сильные выделения из влагалища с большим количеством секрета;
- сильный, неприятный аромат, многим напоминающий о тухлой рыбе ;
- зуд, дискомфорт в интимных местах, в области таза;
- внезапные кровянистые выделения из влагалища.
При возникновении таких симптомов рекомендуется проконсультироваться со специалистом для выяснения причины и дальнейшей терапии. Хороший вариант посетить специализированную «Клиника ABC», где опытные сотрудники, работающие много лет в сфере гинекологии, незамедлительно выявят проблему и помогут в её скорейшем решении.
Самая распространенная причина появления белей – это инфекция, вызванная нарушением естественной микрофлоры влагалища в следствии несоблюдения гигиены или заражением инфекцией во время секса.
Самые частые первопричины:
- бактериальный вагиноз – нарушение микрофлоры;
- кандидоз – грибковое заболевание;
- хламидиоз или гонорея – бактериальные инфекции репродуктивной системы;
- трихомониаз – болезнь, вызванная микроорганизмом трихомонада;
- генитальный герпес – вирус предающийся при сексуальном контакте.
Для выяснения точного диагноза обращайтесь в нашу клинику в Москве, и мы Вам поможем избавиться от любого из перечисленных недугов.
Причины возникновения миомы матки
-
Гормональный сбой (дисбаланс прогестерона или эстрогенов, при привалировании одного из гормонов возникает миоматозный узел) связанный с нарушением менструального цикла.
-
Заболевание надпочечников и щитовидной железы.
-
При заболевании яичников.
-
Хирургические вмешательства и связанные с ними травмами и осложнениями (аборты, поздние родовые сроки, кесарево сечение).
-
Отсутствие регулярной и полноценной половой жизни (длительное воздержание приводит к застою кровотока в малом тазу).
-
Наследственный фактор. Генетическая предрасположенность (наличие данного заболевания по материнской линии).
-
Нервные срывы, малоподвижный образ жизни или большие физические нагрузки.
К причинам возникновения миомы матки можно и отнести ожирение пациентки (хотя данный фактор и не является основным).
Некоторые гинекологи рассматривают эмбриональную теорию возникновения заболевания миома матки. Суть теории состоит в том, что при внутриутробном развитии плода возникает дисбаланс развития внутренних органов (кишечника, мочевого пузыря) и матки, таким образом увеличивается риск развития миомы.
Причиной болезни может стать и возрастной фактор, чем старше пациентка, тем возможность заболевания выше. И наоборот, при патологически ранних наступлениях первых месячных риск возникновения миомы матки возрастает.
К группе риска относятся женщины, которые никогда не рожали, у рожавших женщин риск миомы матки стремиться к нулю.
Симптомы
Острый кольпит
Для этого заболевания характерно резкое появление ряда симптомов:
- зуд;
- боли во влагалище;
- жжение;
- обильные выделения;
- болью и дискомфортом во время мочеиспускания;
- ощущение тяжести внизу живота.
Во время осмотра выявляется отечность и покраснение слизистой влагалища. При воспалении она становится гиперчувствительной и может кровоточить в ответ на введение гинекологических зеркал. Иногда в процесс вовлекается шейка матки и другие органы женской половой сферы.
Характер выделений при остром кольпите зависит от возбудителя инфекции. Если это трихомонада, то выделения становятся желтовато-зеленые с ярко выраженным неприятным запахом; если грибок Кандида — белые творожистые.
Хронический кольпит
Возникает вследствие недолеченного острого кольпита. Патологический процесс переходит в латентную стадию с периодическими обострениями. При хроническом кольпите воспалительный процесс также может распространиться на все женские половые органы (шейку матки, матку, фаллопиевы трубы и яичники).
Формы вагинита
Заболевание различают по комплексу признаков.
По своей продолжительности вагинит может быть:
- Острый. Длится 1,5–2 месяца.
- Подострый. Это переходная фаза от острой к хронической форме. Характеризуется отеком стенок влагалища, обильными выделениями из половых путей. Меняется цикл и характер менструаций (они могут стать более болезненными). После половых контактов на белье заметны кровянистые выделения. Продолжительность фазы — от 2 до 6 месяцев.
- Хронический. Воспаление возобновляется после непродолжительной ремиссии, потом клинические признаки вновь исчезают. Единственным симптомом можно считать зуд, который усиливается перед менструациями, после половых контактов, занятиях спортом или физических усилиях. Вагинит считается хроническим, если его не удается излечить на протяжении более полугода.
В зависимости от причины, вызвавшей воспаление, вагинит бывет:
- Бактериальный (неспецифический). Его возбудители – условно-патогенные стрептококки, стафилококки, бациллы.
- Трихомонадный. Возникает при заражении возбудителем трихомониаза.
- Микоплазменный. Развивается при атаке внутриклеточного паразита микоплазмы. Эта инфекция передается половым путем.
- Дрожжевой. Причина его возникновения – размножение грибка кандиды, возбудителя молочницы.
- Атрофический. Появляется в период снижения в крови женщины уровня эстрогена. Например, с приходом менопаузы, при нарушении функции яичников или если они удалены.
- Вагинит беременных. Во время вынашивания плода иммунитет женщины ослаблен, ведь ее организм подвергается серьезным нагрузкам. Возникновению вагинита способствует и изменение гормонального фона в организме будущей матери. Поэтому лактобактерии во влагалище ослабевают, а условно-патогенные — успешно развиваются.
- Аллергический. Его провоцируют попавшие на слизистую оболочку влагалища аллергены. В качестве раздражителей могут выступать: смазка презервативов, отдушки в средствах интимной гигиены, местные контрацептивы, вагинальные кольца, тампоны и гигиенические прокладки с ароматизатором, вагинальные свечи. В этом случае вагинит – это реакция на аллергены клеток иммунитета.
По характеру воспаления вагинит бывает:
- Серозный — его развитие сопровождают прозрачные, жидкие выделения;
- Слизистый — из влагалища появляются густые и вязкие выделения. Они непрозрачные, имеют мутновато-серый оттенок;
- Гнойный — Влагалище выделяет мутное слизеобразное содержимое, которое имеет желтый, желто-зеленый цвет. Отделяемое обладает неприятным запахом.
Вагинит может развиться не только у взрослых, но у детей и подростков. Это опасно, ведь ребенок не может понять, что с ним происходит, а иногда просто стесняется пожаловаться на боль и жжение в интимном месте. При отсутствии лечения болезнь переходит в хроническую стадию. У девочек слизистая оболочка влагалища очень тонкая, поэтому при воспалении на ней образуются рубцы, полипы и даже синехии (срастание половых губ). При малейших подозрениях на кольпит у девочки срочно обратитесь к гинекологу.
Анализ мокроты
Цвет – только одна из характеристик; чтобы вывод о заболевании был точным, необходимо получить больше данных. Для этого проводится лабораторное исследование мокроты. Оно включает в себя не только клинический анализ (оценивается общее количество, цвет, запах, наличие патологических примесей), но и изучение мокроты под микроскопом (как в естественном виде, так и специально окрашенной). Микроскопическое исследование позволяет обнаружить волокнистые и кристаллические образования, клеточные элементы, грибы, бактерии и паразитов.
Но патогенные микроорганизмы не всегда удаётся обнаружить с помощью микроскопии. Для точной идентификации возбудителя проводятся другие виды исследований – бактериальный посев или ПЦР.
Сбор мокроты для анализа, как правило, проводится пациентом самостоятельно. Чтобы мокроту было проще собрать (чтобы она лучше отделялась), накануне стоит выпить побольше жидкости. Мокрота собирается до завтрака. Предварительно нужно как следует почистить зубы и прополоскать рот, чтобы в пробу не попали бактерии из полости рта. Сбор производится в контейнер для анализов, который продаётся в любой аптеке. Достаточно 5 миллилитров слизи. Если мокрота не отходит, можно сделать ингаляцию, используя дистиллированную воду с содой или солью.
При проведении бронхоскопии (эндоскопического исследования дыхательных путей) забор мокроты может быть проведён с помощью эндоскопа.
Инфекции как причина желтых выделений
На количестве выделений может отразиться присутствие таких агентов во влагалище:
- протеи
- грибки
- стрептококки
- стафилококки
- кишечная палочка
Патологические выделения могут говорить о:
- гарднереллезе
- бактериальном вагинозе
- кольпите
- прочих болезнях
При выше перечисленных патологиях могут иметь место желтые выделения при беременности и у небеременных девушек.
Если выделения не только желтые, но и обильные и вязкие, это может говорить о болезнях. Эти болезни могли протекать в скрытом виде (или инфекция не вызывала болезнь) до беременности. А при гормональных перестройках болезнь активизировалась, и один из симптомов — выделения желтого или желтовато-зеленого оттенка.
В основном рассматриваемые выделения при беременности бывают при бактериальных и грибковых инфекционных болезнях. Также они неприятно пахнул: чем-то кислым или гнилым. Во влагалище при этом ощущается жжение и зуд, а также аналогичные ощущения могут быть и на внешних половых органах.
Бактериальный вагиноз провоцирует изменение цвета выделений за счет наличия в них гноя и продуктов жизнедеятельности возбудителей болезни. Если выделения темно-желтые и пахнут рыбой, это говорит о трихомониазе или бактериальном вагинозе. Такие болезни очень опасны для беременных! Диагноз можно узнать точно только сдав анализы. Исходя из полученной информации врач может выбрать адекватное лечение.
Если вы заметили, что ваши выделения стали желтыми при беременности, ни в коем случае не делайте спринцеваний и не принимайте препараты от молочницы. Пока точно не будет известен диагноз, самолечением можно только усугубить ситуацию. Ведь на глаз вы не определите причину и возбудителя болезни. Чем быстрее будет точно диагностирована причина, тем выше шансы удачно пролечиться и родить здорового ребенка без осложнений.
Анализы заключается в определении возбудителя. Против разных агентов существуют разные лекарства, которые должен подобрать врач. В основном применяются антибиотики и противогрибковые препараты. В части случаев будет требоваться прерывание беременности, потому что лечение обязательно, а оно негативно отразится на плоде.
Густые желтые выделения представляют большую опасность
Хотите избежать посещения специалиста? Тогда следует узнать про возможные последствия подобного решения. Самый негативный прогноз – наличие новообразований. Только данный факт должен заставить оперативно отправиться к гинекологу. Особенно опасны неприятные желтые выделения, не соответствующие норме.
Симптом может говорить о заражении гонореей. Возникли желтые выделения после секса с новым партнером? Явный признак наличия заболевания, передающегося половым путем. Многие ЗППП протекают бессимптомно, подозрительные выделения должны сильно насторожить. Заболевания могут привести к серьезным последствиям:
- бесплодие;
- уретрит и цистит;
- невынашивание, врожденная патология плода.
Особенно распространены болезни, связанные с мочевым пузырем. Обязательно нужно сдать анализ мочи. Следует знать – желтые выделения после месячных могут являться признаком сифилиса, приводящего к серьезнейшим последствиям. Нелишним будет провести проверку печени.
Желтые выделения из влагалища женщины, отличающиеся густотой, неприятным запахом, потемнением – признак заболевания. Только опытный специалист сможет определить его суть. Отыскать подходящего гинеколога можно в нашей клинике. Доктор скажет, стоит ли волноваться, какие меры профилактики необходимо предпринять.
Что делать?
Что необходимо предпринять при обнаружении всех признаков?!
В первую очередь нужно посетить гинеколога. Женщине следует посетить гинеколога, а мужчине — уролога или андролога. При подозрении на венерические болезни необходима консультация дерматовенеролога. Потом нужно пройти дополнительное обследование. Как правило, чтобы выявить возбудителя инфекции, назначаются дополнительные анализы. В некоторых случаях доктор порекомендует сделать УЗИ, компьютерную томограмму, биопсию тканей. В окончании необходимо выполнить курс назначенного лечения.
Если желтые выделения обильные, болезненные, с нарушением мочеиспускания, то визит к врачу нужно совершить незамедлительно, так как любое промедление может привести к хронизации болезни и развитию всевозможных осложнений.
| Цены на прием Москве | |
| Первичный прием | 900 pублей |
| Повторный прием | 700 pублей |
| УЗИ малого таза | 1 200 pублей |
| Видеокольпоскопия | 1 500 pублей |
| Гинекологический массаж | 800 pублей |
Статья не является медицинским советом и не может служить заменой консультации с врачом.
Запах кислого молока или дрожжей
Этот неприятный «аромат» указывает на молочницу – инфекцию, вызванную размножением дрожжеподобного грибка кандида.
В этом случае выделения становятся похожими на скисшее молоко, а на половых органах образуется налет в виде белой кашицы или хлопьев, похожих на творог. Эти симптомы вместе с характерным запахом и дали название болезни.
Кандидоз может распространяться за пределы половых путей, переходя на область заднего прохода и пах, где также образуется белесый налет с характерным кислым молочным запахом. Грибки могут размножаться в полости рта и под грудью.
Причина кандидоза – нарушение естественного микробного баланса, возникающее при приеме антибиотиков, спринцеваниях и других воздействиях, уничтожающих здоровую микрофлору. Молочница зачастую развивается на фоне сниженного иммунитета.
Частая причина кандидоза – сахарный диабет. В этом случае в слизистой половых путях увеличивается концентрация углеводистых соединений, которыми питаются дрожжи.
Причины выделений с запахом
Желтые выделения у мужчины
Выделения у мужчин жидкие, слизистые и представляют собой секрет семенных пузырьков и простаты. Обычный секрет прозрачен или имеет белесоватый оттенок.
У мужчин они бывают в следующих ситуациях:
- во время сильного полового возбуждения в утренние часы;
- ночью при поллюциях;
- при натуживании (поднятии тяжестей, акте дефекации и т.п.).
Желтые выделения появляются при заражении хламидиями или гонорее. Для мужчин характерно появление серых, коричневых или желтоватых выделений без возникновения какого-либо чувства дискомфорта, хотя иногда они сопровождаются неприятными ощущениями и жжением при мочеиспускании. Кроме воспаления инфекционной природы (выделения с примесью крови) у мужчин встречаются при отхождении камней, при раке уретры или пениса.
Желтые выделения после родов
Выделения в послеродовой период называются лохии и идти они могут на протяжении 4-6 недель. Цвет их будет меняться в зависимости от того, сколько прошло времени после родов. Сразу после рождения ребенка это кровянистые выделения, свидетельствующие об образовании раневой поверхности матки. По мере заживления она перестает кровоточить. На завершающем этапе лохии могут проявляться в виде желтых выделений различной консистенции, что считается нормальным до срока 8 недель после родов.
О наличии патологии в послеродовом периоде свидетельствует следующий характер желтой слизи:
- слишком темный или яркий цвет;
- резкий запах;
- зуд во влагалище;
- тянущие боли внизу живота;
- высокая температура тела.
Путь для проникновения в организм инфекции после родов открыт, поэтому риск заражения очень высок.
Желтые бели не всегда считаются тревожным признаком. Если они не приносят дополнительный дискомфорт, не имеют постороннего запаха, не вызывают жжение и зуд, достаточно соблюдать элементарные правила гигиены, без использования агрессивных косметических средств
Женщина должна применять проверенные препараты для контрацепции и быть осторожной во время полового акта
Гинекологическое отделение медицинского центра Диана приглашает на прием пациенток, столкнувшихся с необычными влагалищными выделениями и другими признаками гинекологических патологий. Опытные специалисты, инновационное диагностическое оборудование и индивидуальный подход к лечению каждой пациентки – залог женского здоровья пациенток клиники Диана.