Оплодотворение яйцеклетки. как происходит оплодотворение
Содержание:
- Классификация бластоцит
- Только хорошие ооциты подходят для оплодотворения
- Условия, необходимые для успешного процесса оплодотворения:
- Стадии развития фолликула
- Подготовка к процедуре ЭКО
- Диагностика
- Что такое митоз
- Условия для успешного зачатия
- Эмбриологический протокол
- Методы определения
- Рост фолликулов при эко
- Какой ответ яичников на стимуляцию является низким
- Обследования перед ЭКО
- Цикл фолликула
- Можно ли получить травму во время пункции?
- Строение мужской половой клетки (сперматозоид)
- Яйцеклетка —
- Возможные последствия: мифы и реальность
- Планирование пола ребенка с помощью теста на овуляцию
Классификация бластоцит
Столбец 5, 6 — день переноса и/или криоконсервации (день 5 и 6).
При классификации бластоцист в обозначении указывают цифру от 1 до 6 (степень развития эмбриона):
- полость бластоцисты меньше, чем половина целого эмбриона
- полость бластоцисты больше, чем половина целого эмбриона
- полная бластоциста, полость заполняет почти весь эмбрион
- развитая бластоциста, полость включает весь эмбрион, тонкая оболочка
- бластоциста пробивается из оболочки
- бластоциста без оболочки
Буквенное обозначение
Качество внутриклеточной массы, из которой будет развиваться зародыш:
- A — много клеток, плотно упакованные
- B — несколько клеток, свободно сгруппированные
- C — очень немного клеток
Качество трофэктодермы (TE), которая обеспечит прикрепление эмбриона к эндометрию и разовьется в плаценту
- A — много клеток, образуют единый слой
- B — мало клеток, образуют свободный эпителий
- C — очень мало крупных клеток
Только хорошие ооциты подходят для оплодотворения
Эмбриолог следит за действием буквально по часам, т.к возможны разные аномальные варианты развития, которые в клинике обязательно отслеживают и культивируют отдельно. Через 16–18 часов после проведения оплодотворения в ооците появятся специфические округлые структуры — пронуклеусы. Это предшественники ядер, содержащие генетический набор как мамы, так и папы.
Ооциты (NF, 1PN) откладываются в отдельныю капли и за ними также наблюдают. Если из такого ооцита получается отличный эмбрион, то вопрос о его переносе или заморозки решается совместное с репродуктологом, эмбриологом и пациентом.
Дальнейшее развитие эмбриона, дробление, происходит в течение 6 дней.
- 2PN — два пронуклеуса (нормальное оплодотворение). Именно такие эмбрионы культивируют дальше
-
NF – пронуклеусов нет. Оплодотворение либо наступило, но пронуклеусы слишком быстро исчезли, либо ооцит просто не оплодотворился
-
1PN — один пронуклеус. В 25% случаев при 1PN эмбрион может быть диплоидным.
-
NS — ооцит не выжил после процедуры ИКСИ
-
3PN и более — аномальный эмбрион. Перенос такого эмбриона запрещен, в клинике такие эмбрионы никогда не используют.
Условия, необходимые для успешного процесса оплодотворения:
- созревание фолликула в яичнике, готовая к оплодотворению яйцеклетка;
- овуляция, достаточная функция желтого тела;
- нормальная концентрация качественных активных сперматозоидов;
- проникновение сперматозоидов в маточные трубы, их продвижение по женским половым путям, способность к оплодотворению;
- достижение яйцеклеткой яичникового отдела маточной трубы, ее встреча со сперматозоидом и оплодотворение;
- функциональная полноценность маточных труб, обеспечивающая дальнейшее движение эмбриона в матку;
- слизистая оболочка матки, готовая к имплантации эмбриона.
Таким образом, беременность возможна при соблюдении всех вышеизложенных условий. При нарушении одного или нескольких этапов процесса оплодотворения, для преодоления, так называемых, факторов бесплодия показано вспомогательные репродуктивные технологии.
Стадии развития фолликула
Фолликулогенез – беспрерывное созревание фолликулов, которое начинается в антенатальном, а заканчивается в климактерическом периоде. По причине апоптоза большинство недозревших женских половых клеток погибает. Только незначительная их часть проходит весь цикл созревания и принимает участие в овуляции.
Типов структурных элементов яичников определяется стадией их развития:
- примордиальные (зародышевые);
- преантральные (первичные);
- антральные (вторичные);
- преовуляторные (граафовы пузырьки).
За 24 часа до овуляции усиливается продукция эстрогена, стимулирующего поступление в кровь лютеинизирующего гормона. Именно пептидные гормоны инициируют образование выпячивания в фолликулярном мешке, из которого впоследствии выходит ооцит (овуляция).
Подготовка к процедуре ЭКО
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
Диагностика
Единых диагностических мероприятий для выявления бедного ответа яичников не существует. Методов диагностики десятки и каждый специалист подбирает способы определения исходя из индивидуальных особенностей пациентки и собственного опыта. Независимо от особенностей диагностики в клиниках, обязательными манипуляциями при подготовке к ЭКО являются:
- лабораторные исследования: определение концентрации эстрадиола, ингибина В, антимюллерова гормона;
- фолликулометрия (вагинальное УЗИ для отслеживания динамики роста фолликулов).
Немаловажную роль в диагностике играет техническое оснащение клиники. При наличии собственной лаборатории, специализирующейся на исследованиях в сфере репродуктивной гинекологии, и при наличии аппаратуры для тщательных осмотров, вероятность постановки точного диагноза (и, как следствие, наиболее эффективной схемы стимуляции) возрастает.
Что такое митоз
Первый способ деления соматической клетки — митоз. Материнская клетка разделяется на дочерние клетки, которые практически идентичны родительским с точки зрения генетической информации. Наследственная информация и количество хромосом у дочерних клеток такие же, как у родительской.
Схема митоза
Митоз — одна из фаз жизненного цикла клетки и механизм нормального роста тканей. Большую часть клеточного цикла занимает интерфаза, в течение которой протекает повседневная клеточная деятельность. Во время интерфазы происходит:
- рост,
- синтез белка и других органических веществ клетки,
- образование новых органелл.
Во время интерфазы идёт активный синтез и накопление необходимых для деления клетки веществ. Интерфаза делится на три подфазы:
- G1 — клетка становится больше, синтезируются белки, образуются одномембранные органоиды и рибосомы, готовясь к делению. В человеческой клетке 46 хромосом. Каждая хромосома, состоящая из одной хроматиды, напоминает неполую макаронину — она достаточно гибкая, чаще всего длина намного превышает ширину. Хроматида представляет собой 1 молекулу ДНК.
- S — каждая хроматида копируется. Количество хромосом остаётся неизменным — 46, однако теперь каждая хромосома состоит из двух идентичных сестринских хроматид. Они соединяются в области, которая называется центромерой. В сумме в клетке получается 92 хроматиды.
- G2 — продолжается рост клетки и синтез белков, нуклеиновых кислот.
После стадии G2 клетка вступает в следующую фазу деления, а именно — сам митоз. Тут есть четыре подфазы: профаза, метафаза, анафаза, телофаза.
В схемах деления гаплоидный набор хромосом обозначают буквой n, а набор молекул ДНК (то есть хроматид) — буквой с. Перед буквами указывают число гаплоидных наборов: 1n2с — гаплоидный набор удвоенных хромосом, 2n2с — диплоидный набор одиночных хромосом, 2n4с — диплоидный набор удвоенных хромосом.
Пример. В клетках человека гаплоидный набор составляют 23 хромосомы. Значит, запись 2n2с означает 46 хромосом и 46 хроматид, а 2n4с — 46 хромосом и 92 хроматиды.
Рассмотрим подробнее фазы митоза:
- Профаза (2n4с) — спирализация хромосом, уменьшение их функциональной активности; репликация практически не идёт; разрушение оболочки ядра; образование веретена деления.
- Метафаза (2n4с) — прикрепление хромосом к нитям веретена деления; спирализация хромосом достигает максимума; хромосомы утрачивают свою функциональную активность, образуют экваториальную (метафазную) пластинку.
- Анафаза (4n4c) — деление центромер; расхождение по нитям веретена сестринских хромосом. Анафаза заканчивается, когда центромеры достигают полюсов клетки.
- Телофаза (2n2c) — деспирализация хромосом; образование ядерной оболочки; деление цитоплазмы; между дочерними клетками на экваторе образуется перетяжка. В растительных и грибных клетках в этом месте начинает закладываться клеточная стенка.
Многие клетки вступают в фазу G0 после митоза и находятся в ней всю жизнь до гибели. Обычно это высокоспециализированные клетки, которые не могут совмещать эффективное выполнение своих функций и размножение. Например, в фазе G0 находится большинство нейронов головного мозга.
Биологическое значение митоза — образование генетически одинаковых дочерних клеток с тем же набором хромосом, что был у материнской клетки. Сохраняется преемственность в ряду клеточных поколений.
Как происходит митоз
Условия для успешного зачатия
Итак, из всего вышесказанного следует, что для зачатия нужны следующие условия:
- уровень ФСГ, достаточный для стимуляции фолликулов;
- полноценная овуляция, характеризующаяся выходом зрелой яйцеклетки;
- свободные от препятствий фаллопиевы трубы, по которым продвигаются половые клетки;
- активный сперматозоид, способный оплодотворить яйцеклетку.
Важное условие: если в трубах присутствуют опухоли, спайки или другие преграды, препятствующие продвижению яйцеклетки или сперматозоида, или в матке есть проблемы с внутренним слоем слизистой — эндометрием, не дающие оплодотворенной яйцеклетке имплантироваться для дальнейшего развития, беременность не состоится. Поэтому при бесплодии изучается комплекс условий
Помимо анализов на гормоны назначаются:
- фолликулометрия — УЗИ, позволяющее определять состояние фолликулов;
- УЗИ матки и труб — показывающее общее состояние внутренних женских половых органов;
- спермограмма — анализ мужских половых клеток, выявляющий концентрацию, жизнеспособность и активность сперматозоидов.
Эмбриологический протокол
Оплодотворение методом ЭКО
Данная оценка осуществляется эмбриологом визуально. В этом случае нельзя со полной уверенность судить о зрелости ооцитов, так как для такого оплодотворения ооциты не очищаются от клеток кумулюса. Если ОКК выглядит плотным и темным, то он оценивается эмбриологом как «0». Если ОКК выглядит рыхлым и прозрачным, то он, как правило, содержит зрелый ооцит и получает оценку «1». Если на следующий день, после очистки ооцитов от клеток кумулюса и проверки оплодотворения, данный ооцит действительно был зрелым, то оценка выглядит как «1–1», если ооцит оказался не зрелым, то оценка будет «1–0».
Оплодотворение методом ИКСИ
Данная оценка проводится через час после получения ОКК, которые обрабатываются ферментом, чтобы отделить ооциты от лишних клеток. В этом случае эмбриолог с уверенностью может говорить о количестве зрелых (пригодных для оплодотворения) ооцитов.
- Столбец 0 — это день пункции (день ноль).
- ООК — означает ооцит‐кумулюсный комплекс.
- MII — Зрелый ооцит
- MI, GV — Не зрелые ооциты (для оплодотворения не подходят, ооциты стадии MI могут дозреть в чашке, но зиготы, полученные после такого оплодотворения, как правило, не дают хороших эмбрионов)
- ABN — абнормальный ооцит (для оплодотворения не подходит. Может быть без оболочки, иметь включения в цитоплазме, неправильную форму и т.д. Может быть как зрелым так и не зрелым)
- ATR — атретичный (дегенеративный) ооцит (для оплодотворения не подходит)
Методы определения
Есть и другие способы, по которым можно в домашних условиях самостоятельно определить день овуляции. Они основаны на физических и химических изменениях в организме или математическом расчете.
Календарный метод
Самый простой, но наименее точный способ, учитывающий периодичность менструального цикла. Поскольку известно, что овуляция происходит в середине менструального цикла, нужно просто проследить, как долго он у вас длиться. Расчет ведется от первого дня менструации до ее повторного появления. Затем полученное число делят на два и получают день цикла, в который должен произойти выход яйцеклетки. Так, при 28-дневном цикле днем наиболее благоприятным для зачатия будет 14-й от начала месячных. Метод не обладает высокой точностью, особенно когда цикл нестабильный.
Измерение базальной температуры
Ее измеряют ежедневно, не вставая с постели, в прямой кишке или ротовой полости. Из полученных данных составляют график. Повышение базальной температуры происходит из-за воздействия прогестерона на центр терморегуляции в головном мозге. Обычно в день овуляции она снижается на 0,4–0,6 градуса, затем повышается и остается такой до наступления месячных. Поэтому нужно в течение нескольких месяцев записывать температуру, чтобы точнее определить, в какой день цикла наступит овуляция. Метод более точный, чем календарный, но не подходит для тех, у кого месячные наступают нерегулярно.
Тесты на овуляцию
Их действие основано на определении лютеинизирующего гормона в моче. Небольшое количество лютеинизирующего гормона всегда содержится в крови и поступает в мочу. Его выброс в большом количестве вызывает разрыв фолликула. Поэтому, если женщина будет использовать тесты регулярно, можно довольно точно определить этот момент. Начинать проверку следует, отсчитав 17 дней от дня предстоящей менструации. При нерегулярных месячных в расчет берут данные самого короткого цикла. Тестирование проводят 2 раза в день, утром и вечером, желательно в одно и то же время. Тесты достаточно точно показывают уровень лютеинизирующего гормона, если использовать их строго соблюдая инструкцию, поэтому эту методику используют и в медицинских учреждениях.
Ультразвуковая диагностика
В гинекологических и репродуктивных клиниках при планировании беременности, диагностике и лечении бесплодия, основным методом, позволяющим определить время овуляции, является ультразвуковая диагностика. УЗИ обычно проводят трансвлагалищным способом. При этом можно наиболее хорошо рассмотреть яичники и созревающие в них фолликулы.
Это абсолютно безопасное и информативное исследование, не требующее особой подготовки. Хотя для улучшения визуализации врачи советуют в течение 2—3 дней до него ограничить употребление в пищу газообразующих продуктов.
При диагностике бесплодия, обычно используют фолликулометрию. Это метод наблюдения за развитием фолликулов (фолликулогенез). При определении дня овуляции первое исследование проводят на 7 день с начала цикла. Затем его повторяют каждые 2–3 дня.
На УЗИ фолликул считают созревшим при достижении величины 20–23 мм. Это указывает, что разрыв фолликула может произойти со дня на день. При УЗ-сканировании также можно обнаружить признаки произошедшей овуляции.
К ним относятся:
- Отсутствие доминантного фолликула, который наблюдался до этого на предыдущих исследованиях.
- Появление свободной жидкости в брюшной полости.
Выявление признаков произошедшей менструации бывает необходимо для подтверждения того, что менструальный цикл овуляторный
Это имеет прогностически важное значение для установления причин бесплодия. Один из недостатков этой методики – это необходимость посещать клинику для проведения обследования
Опытный врач гинеколог-репродуктолог может определить овуляторные дни также во время гинекологического осмотра, по изменениям, происходящим с шейкой матки. В норме после окончания месячных она плотная на ощупь, цервикальный канал сужен. В предовуляторные дни, когда организм готовится к возможному зачатию, содержимое цервикального канала разжижается и выходит в виде слизистой пробки. Сама шейка под действием растущего уровня прогестерона становиться мягче. Наблюдается так называемый эффект зрачка.
Эти методы применяются при лечении бесплодия, стимуляции овуляции медикаментозными средствами.
Рост фолликулов при эко
В процессе стимуляции суперовуляции врачами контролируется скорость роста половых клеток, которая осуществляется с помощью трансвагинального УЗИ. Обследование начинают через пять дней после начала гормональной терапии. При недостаточном развитии органических структур яичников увеличивается доза принимаемых лекарств.
Скорость роста женских половых клеток составляет не более 2 мм в сутки. Когда диаметр фолликулов достигает 16 мм, пациентку подготавливают к пункции для забора ооцита. К моменту начала процедуры оценивается состояние эндометрия, толщина которого должна находиться в пределах от 7 до 9 мм.
ЭКО, ИКСИ, ИМСИ, ПИКСИ,ЭКО-IVM
Самые результативные методылечения бесплодия
Предимплантационная генетическаядигностика (24) хромосомы
Позволяет провести лечение бесплодия максимально комфортно и безопасно
Вспомогательныйлазерный хетчинг
Современное оборудование
Программа отсроченногоматеринства
Индивидуальный подход
Суррогатное материнство
Это не страшно
Какой ответ яичников на стимуляцию является низким
Российские и зарубежные репродуктологи и эмбриологи не пришли к единому мнению по поводу норм для «низкоотвечающих» пациенток. Часть специалистов считает, что бедной стоит называть реакцию на введение гонадотропинов, при которой не созревает более трех фолликулов. Другие ученые более пессимистичны и настаивают, что ответ 3-5 готовых к пункции фолликулов — тоже низкий ответ.
Разница во мнениях объясняется еще и тем, что специалисты наблюдают пациенток разных возрастных групп, с различными способами стимуляции и дозировками гормональных препаратов.
Наиболее достоверное определение термина «бедный ответ яичников»:слабая реакция женских репродуктивных органов даже при приеме значительных доз гонадотропиносодержащих веществ. Если в курсе (протоколе) подготовки к экстракорпоральному оплодотворению пациентке вводились дозы гонадотропинов более 300 МЕ в сутки, а созрело не более 3 фолликулов — результататом является «бедный» ответ в программе.
Обследования перед ЭКО
Перед проведением экстракорпорального оплодотворения обоим родителям назначается комплекс диагностических процедур, целью которых является:
- Определение причины бесплодия у одного или обоих родителей;
- Выявление возможных заболеваний, способных негативно сказаться на эффективности ЭКО или нанести ущерб матери и ее будущему ребенку;
- Оценка вероятности наступления беременности естественным образом и при экстракорпоральном оплодотворении;
- Оценка совместимости генетического материала обоих родителей для исключения резус-конфликта;
- Выбор наиболее эффективного протокола ЭКО, дополнительных репродуктивных технологий для повышения шанса наступления беременности.
Стандартный комплекс диагностики для женщин перед ЭКО включает следующие процедуры:
Анализы крови – клинический, биохимический (на белок, холестерин, мочевину, креатинин и т. д.), гормональный (АМГ, ФСГ, ЛГ и другие), на инфекции (ВИЧ, гепатиты В и С, сифилис, TORCH-комплекс), на резус-фактор и группу крови;
Мазки из цервикального канала и влагалища – микроскопическое исследование, посев на мико- и уреплазму, цитологическое исследование соскоба с шейки матки, исследование на ДНК хламидии, цитомегаловируса, герпесвируса;
Функциональные обследования – флюорография, электрокардиограмма, ультразвуковое исследование щитовидной и паращитовидной желез, органов малого таза, груди, маммография (для женщин старше 35 лет).
Будущий отец также должен пройти стандартный цикл диагностических обследований, включающий:
- Анализы крови – на группу крови и резус-фактор, госпитальный комплекс инфекций (ВИЧ, сифилис, гепатиты В и С);
- Спермограмму – исследование спермы на выявление количества и качества сперматозоидов, их морфологического строения, подвижности и т. д.;
- MAP-тест – исследование спермы на содержание антиспермальных антител, являющихся признаком аутоиммунного бесплодия у мужчин;
- Мазки из уретрального канала – на определение ДНК хламидии, цитомегаловируса, герпесвирусов, для микроскопического исследования отделяемого уретры, посев на мико- и уреплазму.
По результатам обследований врач (гинеколог или андролог) составляет заключение, в котором определяет причину бесплодия, наличие возможных заболеваний у родителей, шанс на успешное наступление беременности. При необходимости он может назначить прохождение дополнительных диагностических процедур для уточнения диагноза.
Цикл фолликула
На протяжении всего менструального цикла в репродуктивной системе женщины происходят изменения, предшествующие овуляции. Размеры и местонахождение фолликулярных мешков определяется фазами этого цикла:
- менструальная (продолжительность 3-6 дней) – кровотечение из матки, вызванное отторжением эндометрия;
- фолликулярная (продолжительность 14 дней) – процесс развития новых структурных элементов яичников, который начинается с продукции лютеинизирующих и фолликулостимулирующих гормонов, ускоряющих их рост;
- овуляторная (продолжительность 3 дня) – разрыв доминантного фолликула с последующим выходом ооцита, готового к оплодотворению;
- лютеиновая (продолжительность 16 дней) – интенсивная продукция прогестерона и эстрогена, подготавливающих женский организм к беременности.
Созревшие ооциты видны невооруженным глазом на экране УЗИ-сканера. В норме за один менструальный цикл созревает от 1 до 3 доминантных фолликулов.
Можно ли получить травму во время пункции?
Вероятность травмироваться стремится к нулю, если забор яйцеклеток проводит опытный медработник в условиях оборудованного операционного блока. Сама пункция — миниинвазивная операция, не требующая разрезов кожного покрова. Клетки извлекаются через влагалище ультратонкой иглой под контролем УЗИ аппарата, прокалываются только стенки фолликула, жизненно важные органы не затрагиваются.
Риск травм и осложнений возрастает, если пункцию проводит неопытный врач или оборудование оставляет желать лучшего. В таком случае иглой можно «зацепить» сосуды, стенки органов, что приведет к кровотечению.
Чего еще не стоит бояться? Например, наркоза и его последствий. В репродуктологии используют только безопасную (причем не только для донора, но и для яйцеклеток) анестезию. Предварительно анестезиолог проводит расчеты дозировки препарата, операция идет под контролем специалиста.
Вероятность успешного исхода без риска для здоровья возрастает, если кандидатов для донорства яйцеклеток ищет солидная профильная клиника или агентство с безупречной репутацией. Такие организации заинтересованы, чтобы донор получил оговоренное вознаграждение и на 100% сохранил здоровье. Ведь сдавать яйцеклетки можно не единожды, а проверенных доноров в базе не так много, чтобы их можно было терять из-за врачебных ошибок или несоблюдения условий договора.
Строение мужской половой клетки (сперматозоид)
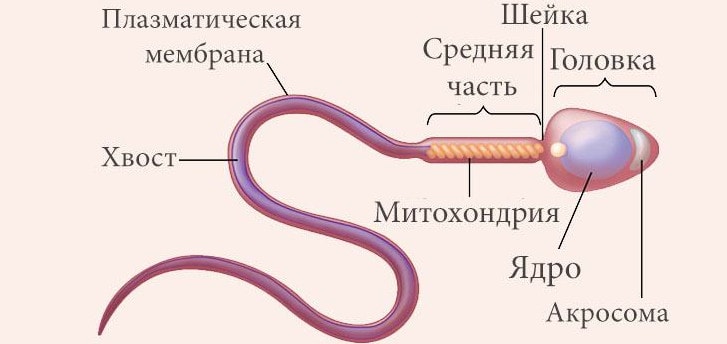
Мужские половые клетки — сперматозоиды — обычно очень мелкие и подвижные. Типичные сперматозоиды состоят из головки, шейки и хвоста.
Головка почти целиком состоит из ядра, покрытого тонким слоем цитоплазмы. Самый передний ее участок заострен, покрыт колпачком.
Шейка сужена, в ней находятся центриоль (составная часть клеточного центра) и митохондрии.
Хвост сперматозоидов состоит из тончайших волокон, покрытых цитоплазматическим цилиндром: он является органоидом движения.
Общая длина сперматозоида, включая головку, шейку и хвост, у млекопитающих и человека составляет 50-60мкм. Характерно, что сперматозоиды образуются обычно в огромных количествах (у млекопитающих их в течение жизни созревает сотни миллионов).
Яйцеклетка —
Яйцеклетка (ovum, ovum, egg cell) – женская половая клетка, крупная, округлой формы, созревание и «хранение» которой происходит в яичнике. Её ядро имеет гаплоидный набор хромосом.
Человеческая яйцеклетка имеет диаметр примерно 150 мкм, ее цитоплазма (ооплазма) богата митохондриями, элементами эндоплазматичсского ретикулума, свободными рибосомами, РНК, желточными включениями. По периферии расположены кортикальные гранулы.
Яйцеклетки образуются в результате овогенеза. После оплодотворения из оплодотворенной яйцеклетки (зиготы) развивается эмбрион. При партеногенезе эмбрион, а затем новый организм развивается из неоплодотворенной яйцеклетки.
К моменту рождения девочки все ее яйцеклетки сформированы; потом в каждом менструальном цикле происходит их отбор и избирательное созревание. Развивающаяся клетка называется ооцитом. После созревания она выходит из яичника и движется через маточную трубу благодаря ее сокращениям в полость матки. Выход одной зрелой клетки в полость тела матки называется овуляцией. Это происходит в среднем раз в 28 дней. После оплодотворения сперматозоидом клетка закрепляется в слизистой оболочке тела матки, и начинается развитие плода (беременность). Если оплодотворения не произошло, клетка погибает в течение 5-6 дней после овуляции и выходит вместе с менструальной кровью.
Иногда женская половая клетка не созревает или созревает слабой, нежизнеспособной. Встречаются случаи, когда она не может выйти из фолликула из-за толстых стенок яичника. При плохой сократимости маточных труб клетка не сможет пройти через них, и тогда, в случае ее оплодотворения, может развиться внематочная беременность.
Яйцеклетки подвержены мутации, особенно у женщин старшего репродуктивного возраста. Это связано с тем, что они являются самыми долгоживущими клетками в организме.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Яйцеклетке или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, проконсультируют, окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
| (+38 044) 206-20-00 |
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию на форуме. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации о Яйцеклетке на сайте, которые будут автоматически высылаться Вам на почту.
Другие анатомические термины на букву «Я»:
| Язык |
| Яичники |
| Яички (тестикулы) |
| Ягодицы |
| Языкоглоточный нерв (IX) |
Возможные последствия: мифы и реальность
Несмотря на то, что донорство яйцеклеток не является противозаконным и информация об условиях и этапах подготовки есть в открытом доступе, женщины-кандидаты беспокоятся, что донорство яйцеклеток отразится на их физическом состоянии. Где правда, а где вымысел, давайте разбираться.
Может ли донорство яйцеклеток привести к преждевременной менопаузе?
Нет, не может. Независимо от того, отдаст женщина яйцеклетки или они погибнут в естественном цикле, на срок наступления менопаузы это не повлияет.
Медицинский факт: природой в репродуктивную женскую систему заложен «запас» около 400 тысяч ооцитов, из которых созревает и пригодна к оплодотворению естественным путем только одна. Такого количества хватит на 300 лет природного цикла, так что помощь бесплодной паре не скажется на состоянии системы воспроизведения.
Этот же принцип распространяется на женщин, которые опасаются не иметь собственных детей, поскольку отдали яйцеклетки бесплодным парам. Не бойтесь, природного «запаса» генетического материала хватит для донорства и для собственной беременности.
Как отразиться на здоровье стимуляция гормональными препаратами?
При правильном расчете дозировки побочных эффектов не наблюдается. В том числе и «страшной» для женщин склонности к полноте. Возможны такие реакции как перепады настроения, небольшие головные боли, появление отечности конечностей, но такие проблемы возможны и без приема гормонов. Сразу после пункции яичников и нормализации цикла неприятные симптомы исчезают и не несут угрозы здоровью.
Что будет, если при донорстве яйцеклеток произойдет гиперстимуляция?
Риск гиперстимуляции действительно актуален. У женщины-донора может проявиться индивидуальная реакция на стимулирующие препараты, которая выражается слишком активной выработкой гормонов. Результат: отечность из-за задержки жидкостей в организме, возможно увеличение артериального давления, появление лишнего веса.
В 99,97% случаев синдром гиперстимуляции протекает легко и исчезает бесследно по окончании процесса овуляции. 0,03% пациенток с осложненной формой реакции госпитализируют, поскольку лечение требует медикаментозного воздействия и наблюдения врачей.
Планирование пола ребенка с помощью теста на овуляцию
Мужские половые клетки гаплоидны — в них только одна хромосома (X или Y). В зависимости от того, какой сперматозоид попадет в яйцеклетку, будет развиваться плод женского (XX) или мужского (XY) пола.
Статистические данные указывают на различие свойств спермиев с разными хромосомами:
- Y-хромосомные более подвижные, но живут меньше. Они имеют небольшие размеры и высокую скорость передвижения.
- X-хромосомные менее подвижные, но дольше сохраняют жизнеспособность.
Эти данные повлекли за собой появление теории планирования пола по соотношению даты овуляции и полового акта. Она гласит:
“Если половой акт случился за 1-2 дня до овуляции, дождутся и будут участвовать в оплодотворении преимущественно X-спермии. Если непосредственно в день овуляции, то родится мальчик, так как больше преуспеют быстрые Y-сперматозоиды”.
Быть точно уверенными в незыблемости этого нельзя, ведь за 1 половой акт в организм женщины попадает более 10 млн. сперматозоидов. И какой из них поучаствует в оплодотворении, наверняка вычислить невозможно.
Основным условием планирования пола является точное выявление наступающей овуляции. И в этом помогут тест полоски на овуляцию. Полученные результаты покажут, когда нужно осуществлять половой акт:
- для рождения девочки — за 1-2 дня до овуляции;
- для рождения мальчика — в день овуляции (через 5-8 часов после получения положительного результата).
Таким образом, тест на овуляцию — очень полезное изобретение. Он безопасен, быстро дает результат и помогает миллионам женщин избежать проблем с зачатием. Рекомендации по его использованию очень простые, и тестирование не занимает много времени и сил!