Аутоиммунная патология в детском возрасте
Содержание:
- Лечение
- Как протекает инфекция
- Диагностические мероприятия
- Лечение
- Механизм развития
- Болезнь Кавасаки — диагностические критерии
- Причины персистенции ВЭБ
- Симптомы
- Лечение болезни Кавасаки
- Симптоматика
- Что такое геморрагическая сыпь?
- Причины
- Клиника
- Лечение
- Online-консультации врачей
- Механизм развития
- Болезнь Кавасаки – что это такое?
- Лечебный процесс
- К каким докторам следует обращаться если у Вас Болезнь Кавасаки (слизистокожножелезистыи синдром):
- Причины
- Диагностические критерии Kawasaki Disease
- Лікування
Лечение
Радикального лечения не существует.
Стандартное симптоматическое лечение — внутривенное введение иммуноглобулинов.
В терапии болезни Кавасаки применяют высокие дозы НПВП. Пациенты должны быть вакцинированы от гриппа и ветряной оспы: именно эти инфекции, в сочетании с многомесячным курсом аспирина, существенно повышают риск развития синдрома Рея.
Кортикостероиды также используются, особенно если другие методы лечения неэффективны, но в рандомизированном контролируемом исследовании добавление кортикостероидов к терапии иммуноглобулином и аспирином не улучшило результат. Кроме того, применение кортикостероидов при болезни Кавасаки связано с повышенным риском развития аневризмы коронарных артерий, потому их использование, как правило, противопоказано.
О плазмаферезе говорят как о методе лечения пациентов с болезнью Кавасаки, однако результаты исследований противоречивы.
Как протекает инфекция
Патология имеет четыре формы протекания:
- Гриппоподобный синдром. Другое название – Флу-Лайк. Эта патология имеет самую легкую форму протекания. Характерная симптоматика – повышение температуры, болевой синдром в мышцах, дискомфортные ощущения в костях и общее недомогание. Признаки болезни наблюдаются в течение трех дней. Далее следует выздоровление. Гриппоподобный синдром редко вызывает осложнения, но только при условии квалифицированной терапии;
- Кишечная инфекция. От такой формы патологии чаще всего страдают дети до двух лет. При таком заболевании не обязательно, что от ребенка заразятся другие малыши. В группе этот случай может быть эксклюзивным и от него может больше никто не пострадать. Характерная симптоматика – высокая температура, дискомфортные ощущения в костях и общая слабость организма. В первые дни заражения наблюдаются и другие признаки – расстройство кишечника, тошнота, сопровождаемая рвотой. По этой причине болезнь часто путают с отравлением. Период обострения – 2-3 дня для детей младшего школьного возраста и неделя для новорожденных малышей. Такая болезнь может вызывать непереносимость молока в первое время после выздоровления. Это вызывает необходимость давать ребенку медицинскую лактозу перед грудным вскармливанием или отказаться от него;
- Бостонская патология. Заболевание проявляется так же, как краснуха, что затрудняет его диагностику. Ребенок, как и взрослый человек, зараженный вирусом Коксаки, в этом случае покрывается образованиями красного оттенка. Симптоматика – высокая температура, высыпания на эпидермисе в виде волдырей. Период терапии составляет 3-5 дней. После этого наступает выздоровление. При такой форме рецидив редко возникает, а осложнений чаще всего не наблюдается;
- Плевродиния. Другое название – болезнь Бронхольма. Симптоматика – высокая температуры, сильный болевой синдром в области спины, живота, мышц и грудной клетки. Спазмы возникают с периодичностью – 1 раз в 60 минут. Продолжительность приступа – от 1 до 20 минут. Вызывают спазмы поражения плевры и брюшины, которые вызывают появление болевого синдрома при трении.
При любой форме патологии пациент нуждается в срочной медицинской помощи.
Вирусы Коксаки подразделяется на две большие группы
Выделяют две группы патологии:
- Вирус типа А. Из-за заражения вирусом Коксаки происходит поражение горла и может возникнуть менингит.
- Вирус типа В. Поражает головной мозг, мышцы и сердце, из-за чего происходит необратимое изменение этих внутренних органов.
Варианты течения: легкое, среднее и тяжелое
Патология имеет разную степень течения. Тяжесть болезни зависит от того, как сильно пострадали слизистые оболочки и внутренние органы. На степень также влияет поражение организма токсинами.
Легкая форма патологии характеризуется быстрым течением. Выздоровление происходит за несколько дней. При этом вирус не поражает внутренние органы и головной мозг пациента.
При средней форме тяжести терапия занимает немного больше недели. Патология имеет ярко выраженную симптоматику. Вирус может поразить внутренние органы, но при квалифицированном лечении проблему может быстро решить.
Тяжелая форма заболевания характеризуется ярко выраженной симптоматикой и длительным течением. При этом происходит поражение головного мозга и внутренних органов.
Специалисты выделяют также следующие варианты течения патологии:
- гладкое – выздоровление наступает быстро и болезнь не рецидивирует;
- волнообразное – патология то затухает, то разгорается с новой силой;
- рецидивирующее – после выздоровление наступает повторное развитие заболевания;
- с осложнениями – болезнь с трудом поддается терапии и дает осложнения.
Формы заболевания
Выделяют две формы патологии:
- Изолированная. Заболевание протекает при одном синдроме.
- Комбинированная. В этом случае вирусом Коксаки поражаются сразу несколько органов и систем.
Диагностические мероприятия
Ревматологи ставят предварительный диагноз больному, если у него сохраняется лихорадка на протяжении пяти дней и имеются характерные клинические признаки. Но несмотря на специфические симптомы патологии, обязательно проводится полное диагностическое обследование пациента. Синдром Кавасаки развивается намного чаще, чем распознается. При наличии у больного лихорадки, длящейся больше недели, следует подумать о данной болезни.
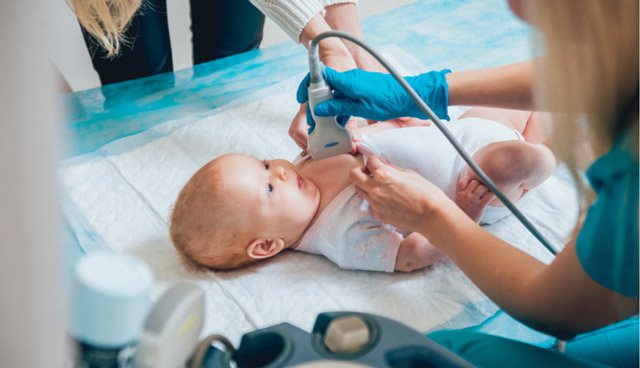
Лабораторная диагностика необходима для подтверждения предполагаемого диагноза.
- Гемограмма — увеличение числа лейкоцитов и тромбоцитов, незначительное снижение эритроцитов и гемоглобина, ускорение СОЭ.
- Биохимия крови – повышение активности трансфераз, уровня билирубина.
- Иммунограмма — появление в крови специфических антител и циркулирующих иммунных комплексов.
Диагностические методики, позволяющие обнаружить признаки поражения сердца:
- ЭКГ — раннее выявление ишемического некроза сердечной мышцы или ее воспаления,
- Рентгенография органов грудной клетки — определение границ сердца, выявление кардиомегалии,
- УЗИ сердца — оценка состояния структур сердца, аорты и крупных артериальных стволов,
- Коронарная ангиография — обнаружение стеноза, истончения, расширения и проходимости артерий.
После постановки диагноза специалисты назначают соответствующее лечение.
Лечение
Основная цель терапии при болезни Кавасаки — предотвратить развитие аневризм коронарных артерий, что позволит снизить летальность. Основа терапии — внутривенный гамма-глобулин (IVIG) в полной дозе — 2 г/кг за 10-12 часов. Дополнительно обычно назначаются аспирин и, возможно, кортикостероидные гормоны.Традиционно в лечении болезни Кавасаки применяется аспирин. Однако, по данным некоторых исследований, аспирин в высоких и средних дозах (до 100 мг/кг сут в 2-4 приема на период лихорадки, после снижения температуры — 3-5 мг/кг/сут в течение 3 месяцев) даже при раннем начале терапии не увеличивал эффективность внутривенного гамма-глобулина, т.е. не влиял на длительность лихорадки и частоту развития аневризм коронарных артерий. Поэтому целесообразность назначения салицилатов при болезни Кавасаки остается спорной. Недостаточно изученным является и применение глюкокортикостероидов. По данным одного рандомизированного японского исследования, кортикостероиды в дополнение к внутривенному иммуноглобулину не снижали частоту развития аневризм коронарных артерий, не оказывали существенного влияния на длительность лихорадки, уровень С-реактивного белка
По данным другого рандомизированного исследования, проведенного в США, однократное введение метилпреднизолона (30 мг/кг) в дополнение к традиционной терапии приводило к значимому снижению СОЭ через неделю от начала лечения, но не влияло на частоту аномалий коронарных артерий. В процессе лечения важно проводить динамический кардиологический мониторинг (см. выше)
После разрешения лихорадки развитие поражения сердца маловероятно. Важно повторить эхоскопию сердца примерно через месяц после начала лихорадки. Довольно редким осложнением является эндокардит с поражением митрального клапана, требующий протезирования клапана. Пациентам с большими аневризмами коронарных артерий в последующем назначается антиаггрегантная терапия (как правило, аспирин). Частота рецидива заболевания — от 1 до 3%.
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
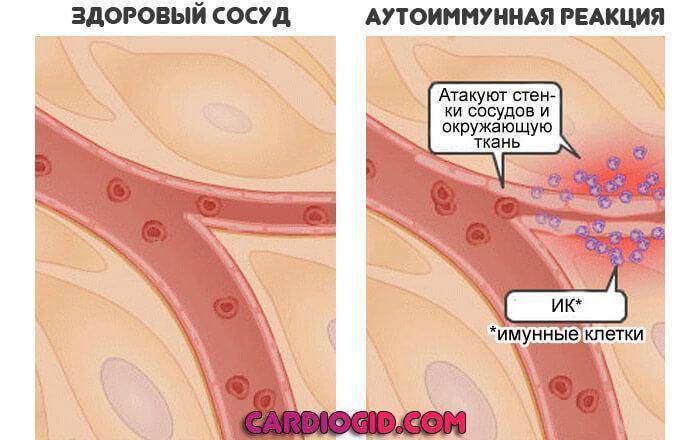
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Болезнь Кавасаки — диагностические критерии
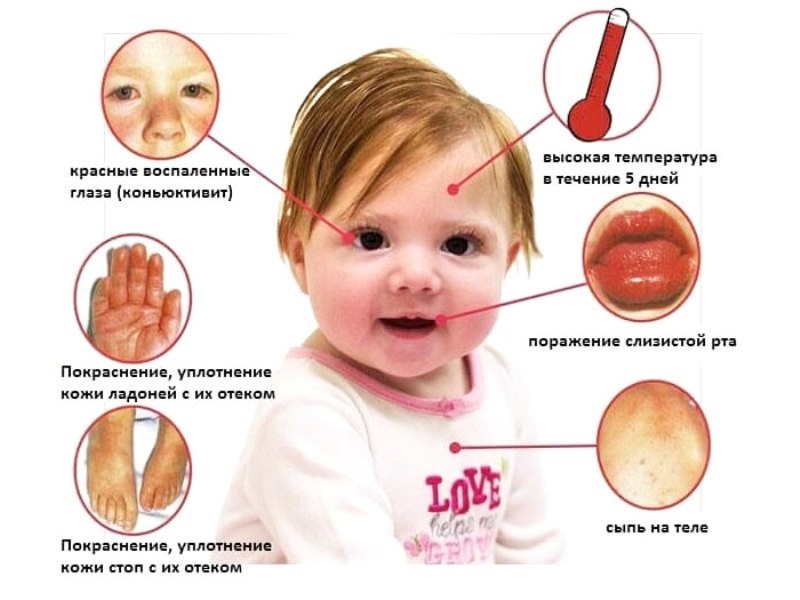
Чтобы поставить диагноз болезни Кавасаки, должна быть высокая температура в течение 5 или более дней, а также четыре из пяти основных симптомов:
- Конъюнктивит
- Изменения в области губ или рта
- Увеличение шейных лимфатических узлов
- Сыпь
- Изменения на руках или подошвах ног
В настоящее время ни один тест не может подтвердить болезнь Кавасаки. Поскольку симптомы схожи с другими детскими заболеваниями, включая корь, скарлатину и ювенильный артрит, некоторые тесты могут быть назначены для исключения этих патологий.
Врач проанализирует симптомы пациента и проведет физикальное обследование.
Анализы могут выявить:
- Повышенный уровень лейкоцитов в крови
- Высокая СОЭ
- Легкая анемия
- Наличие белка и лейкоцитов в моче
Эхокардиография может обнаружить наличие повреждений сердца и коронарных артерий.
Диагностические тесты, которые могут быть проведены:
- Анализ мочи: может определить, что вызывает симптомы.
- Количество тромбоцитов: тромбоциты — это клетки в крови, которые помогают остановить кровотечение. При болезни Кавасаки этот показатель обычно высокий.
- Тест на скорость оседания эритроцитов (СОЭ): высокая СОЭ может указывать на воспалительное состояние.
- Тест на С-реактивный белок (СРБ): высокий уровень С-реактивного белка в крови, вырабатываемого печенью, может указывать на воспаление.
- Натриевый тест: может присутствовать низкий уровень натрия.
- Тест на альбумин: в крови может быть низкий уровень альбумина.
Могут быть проведены следующие инструментальные диагностические методы:
Электрокардиограмма (ЭКГ): регистрирует электрическую активность и сердечные ритмы. Электроды прикрепляются к коже пациента, а импульсы записываются в виде волн и выводятся на экран или печатаются на бумаге.
Эхокардиография: ультразвуковое сканирование, которое анализирует функцию сердца. Звуковые волны создают видеоизображение сердца пациента, и это помогает врачу увидеть, насколько хорошо оно работает.
Причины персистенции ВЭБ
- При нормальном иммунном ответе, в элиминации герпетической инфекции, основную роль играют преимущественно не гуморальные, а клеточные механизмы, связанные с действием специфических цитотоксических лимфоцитов (CTL), Т-эффекторов и клеток системы мононуклеарных фагоцитов — СМФ (макрофагов).
- Герпесвирусы и внутриклеточные патогены выработали механизмы, позволяющие манипулировать апоптозом, блокируя его. При этом вирусы нарушают экспонирование клетками МНС (HLA) системы вирусных антигенов, находящихся на клеточной мембране. Тем самым предотвращается убийство Т-киллерами инфицированных клеток путем апоптоза.
- После попадания EBV в эпителий слизистой ротоглотки и верхних дыхательных путей происходит заражение В-лимфоцитов, инфицирует Т-лимфоциты, естественные киллеры, макрофаги, нейтрофилы, эндотелий сосудов. В клетках «мишенях» вирус встраивается в геном, вызывая хромосомные нарушения и иммунную модуляцию ИКК, скрываясь от цитотоксических реакций .
Вирус Эпштейна-Барра продуцирует белки, подавляющие цитотоксичность!
Персистирующая ЭБВИ формируется у детей с отягощенным преморбидным фоном. Длительная репликация ВЭБ и индукция вторичного иммунодефицита приводят к:
- частым эпизодам ОРЗ,
- хроническим формам заболеваний различных систем и органов,
- онкологическим и аутоиммунным заболеваниям.
При этом полное выздоровление отмечается только у 21% детей раннего возраста, а для 48% характерна хронизация процесса. Выявлены условия формирования и факторы прогноза рецидивирующего течения инфекционного мононуклеоза у детей.
Симптомы
Один из основных признаков болезни Кавасаки – лихорадка. Повышение температурных показателей до 39 и более градуса наблюдается в течение 12-14 дней. Чем длительнее этот период, тем хуже прогнозы на выздоровление.
Болезнь Кавасаки – симптомы:
- Высыпания в виде плоских пятнышек, волдырей, схожи с сыпью при кори и скарлатине. Места локализации – тело, конечности, паховая область. Сыпь может появиться в течение 5 недель после начала болезни.
- Через 15-20 дней сыпь исчезает, остается шелушение.
- На стопах и ладонях кожа краснеет, становится плотной.
- Конъюнктивит – воспаление проявляется в первую неделю, затрагивает оба глаза одновременно, гнойные выделения отсутствуют. Иногда развивается передний увеит.
- На губах появляются трещины, поверхность языка имеет малиновый оттенок, слизистая в ротовой полости пересыхает.
- Увеличиваются шейные лимфатические узлы и миндалины.
- Артралгия, артрит коленных и голеностопных суставов.
- Повышенная раздражительность, судороги, паралич конечностей и лицевого нерва.
- Редко – боль в животе, рвота, понос, менингит, уретрит.
При заболевании страдает сердце и сосуды. Это проявляется в виде одышки, аритмии, тахикардии.
Лечение болезни Кавасаки
Основная цель медикаментозной терапии заключается в том, чтобы защитить от поражения сердечно-сосудистую систему.
Хороший эффект при болезни Кавасаки дают следующие препараты:
| Аспирин | обладает мощным противовоспалительным действием и способствует разжижению крови, поэтому широко применяется для лечения болезни Кавасаки. |
| Иммуноглобулин | вводится внутривенно раз в сутки и позволяет организму быстрее справиться с заболеванием путем повышения пассивного иммунитета. |
| Антикоагулянты | для профилактики тромбообразования больным назначаются антикоагулянты, чаще всего клопилогель и варфарин. |
При развитии осложнений со стороны сердечно-сосудистой системы (стеноза, аневризм, инфаркта миокарда) детям, перенесшим острую и подострую стадию болезни Кавасаки могут быть назначены ангиопластика, аорто-коронарное шунтирование или стенирование.
Симптоматика
Клинические признаки синдрома разнообразны и специфичны:
- Поражение кожи проявляется появлением сыпи, элементы которой полиморфны. Они имеют вид мелких плоских красных пятен, крупных волдырей, кореподобных высыпаний без везикул и корочек. Сыпь локализуется преимущественно на туловище, конечностях, в паху. Элементы сыпи имеют тенденцию к слиянию, образуя эритематозные участки. На подошвах и ладонях кожа становится плотной и болезненной, что приводит к ограничению подвижности пальцев. Примерно через неделю сыпь начинает бледнеть и постепенно исчезает, оставляя на коже шелушащиеся очаги.
- Воспаление слизистой оболочки глаз протекает по типу конъюнктивита без выделений. У больных возникает двусторонняя инъекция сосудов склер и конъюнктивы без слезотечения и изъязвления роговицы. Во рту слизистая краснеет и сохнет, на губах появляются трещины, которые периодически кровоточат. Язык становится малиновым, миндалины увеличенными. Нередко в патологический процесс вовлекаются шейные лимфоузлы, развивается регионарный лимфаденит. Появляется одиночный болезненный узел, диаметр которого превышает 1,5 сантиметра.
-
У лиц с васкулитом нарушается работа сердца, наблюдаются серьезные изменения в функционировании всей сосудистой системы. У больных развивается миокардит, проявляющийся учащенным сердцебиением, одышкой, кардиалгией, аритмией. Болезнь неуклонно прогрессирует и часто приводит к острой сердечной недостаточности. Воспаление может распространяться на перикард. Аневризмы коронарных артерий — причина инфаркта миокарда.
- Суставной синдром возникает у каждого третьего больного. Обычно поражаются крупные суставы ног и мелкие суставы кистей.
- Воспаление органов пищеварения проявляется абдоминальной болью, диспепсическими явлениями, нарушением стула, увеличением печени.
- В отдельных случаях поражаются оболочки мозга и органы мочевыделительной системы.
Яркая симптоматика болезни сохраняется два месяца, а затем наступает выздоровление. При отсутствии своевременного лечения синдром прогрессирует, развиваются тяжелые осложнения:
- Острая коронарная недостаточность,
- Гемоперикард,
- Эндокардит с поражением митрального клапана,
- Воспаление клапанов сердца,
- Водянка желчного пузыря,
- Гепатит,
- Панкреатит,
- Миозит,
- Асептическое воспаление оболочек мозга,
- Поражение суставов,
- Воспаление среднего уха,
- Нейросенсорная глухота,
- Гангрена конечности.
Что такое геморрагическая сыпь?
При повреждении капилляров часть эритроцитов выходит из сосуда, что влечет за собой появление сыпи с пятнами красного цвета — это и есть геморрагическая сыпь.
Изначально сыпь безболезненна, но, если проигнорировать высыпания, могут появиться болезненные ощущения. При надавливании на сыпь ее цвет никак не изменяется, и сыпь не становится меньше. Это и есть отличительная черта геморрагических высыпаний.
В зависимости от вызвавшего сыпь поражения, типы высыпаний могут быть разными – маленькие точки, полоски или пятна, цвет которых тоже может быть разнообразным – голубым, красным, лиловым. Размеры пятен могут варьироваться. Пятнышки среднего размера в медицинской практике принято называть печеночными пурпурами, а пятна небольшого размера – петехиями.
Самой частой зоной локализации высыпания являются нижние конечности. При образовании сыпи геморрагического типа сразу стоит обратиться к врачу, так как это прямое показание к госпитализации, даже при отсутствии другой симптоматики.
Особенности геморрагической сыпи у детей
Высыпание геморрагической сыпи у детей обычно сопровождает геморрагический васкулит, гемофилию, менингококцемию, тромбоцитопеническую пурпуру. Но геморрагический васкулит – самое частое заболевание, проявлением которого и является сыпь.
Как уже говорилось, самое частое проявление сыпи происходит на передних поверхностях ног. Однако, она может локализоваться и на туловище, ягодицах, бедрах. Сыпь располагается симметрично, при нажатии не исчезает и не меняет свой цвет. Заболевание, как правило, поражает малышей в возрасте до шести лет.
Кроме геморрагической сыпи у детей встречаются и другие виды сыпи. В статье на сайте вы можете увидеть фото сыпи на теле у ребенка с пояснениями.
Причины
Частично этот вопрос затрагивался. Точно сказать, почему развивается болезнь Кавасаки невозможно. Речь идет о трех ключевых факторах:
- Отягощенная наследственность. Генетическая обусловленность. При этом сказать, как именно передается нарушение и переходит ли оно непосредственно вообще, пока не получается. Вполне может быть, что говорить нужно не о прямом наследовании, а о повышении вероятности у потомства. Следовательно, речь идет не об одном, а о целой группе генов. И это не мутация, а определенный склад иммунной, сердечнососудистой системы.
- Инфекционный фактор. Особую роль в этиологии болезни Кавасаки играют вирусы герпеса (четвертого типа), пиогенная флора (стрептококки и стафилококки). Непосредственно нарушение они не провоцируют. Действуют косвенно. Если в организме есть септический очаг, вероятность болезни у ребенка становится выше. Но пока невозможно сказать насколько.
- Аутоиммунный процесс — третья составляющая синдрома Кавасаки. Речь идет о повышении чувствительности организма. Так называемой гиперсенсибилизации. Если тело долго борется с инфекционным очагом, иммунитет начинает давать сбой. По ошибке реагирует слишком агрессивно даже на малейшие раздражители. Отсюда воспалительный процесс.
Болезнь кавасаки у детей имеет комплексную этиологию: влияет как наследственность, так и инфекционный фактор. Собственные защитные силы венчают общую картину, запуская патологический процесс.
Клиника
У маленьких детей после начальной 3-4-недельной фазы с температурой 38-40°С происходит образование микроаневризм в коронарных артериях. Лихорадка обычно выше 39,9°С длится не менее 5 дней, носит перемежающийся характер. Без лечения может затягиваться на 1-2 недели, может не отвечать на антипиретики, но исчезает через 1-2 дня после начала лечения внутривенным гамма-глобулином. Наряду с этим проявляется неспецифическая кожная экзантема, общие тяжелые признаки заболевания, конъюнктивит, потрескавшиеся губы, малиновый язык и болезненное припухание лимфатических узлов. Характерны подошвенная и ладонная эритема, сопровождаемая отеками и последующей десквамацией (см таблицу).
Лечение
Радикального лечения не существует.
Стандартное симптоматическое лечение — внутривенное введение иммуноглобулинов.
В терапии болезни Кавасаки применяют высокие дозы НПВП. Пациенты должны быть вакцинированы от гриппа и ветряной оспы: именно эти инфекции, в сочетании с многомесячным курсом аспирина, существенно повышают риск развития синдрома Рея.
Кортикостероиды также используются, особенно если другие методы лечения неэффективны, но в рандомизированном контролируемом исследовании добавление кортикостероидов к терапии иммуноглобулином и аспирином не улучшило результат. Кроме того, применение кортикостероидов при болезни Кавасаки связано с повышенным риском развития аневризмы коронарных артерий, потому их использование, как правило, противопоказано.
О плазмаферезе говорят как о методе лечения пациентов с болезнью Кавасаки, однако результаты исследований противоречивы.
Online-консультации врачей
| Консультация гастроэнтеролога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация хирурга |
| Консультация андролога-уролога |
| Консультация специалиста банка пуповинной крови |
| Консультация гастроэнтеролога детского |
| Консультация детского невролога |
| Консультация иммунолога |
| Консультация сурдолога (аудиолога) |
| Консультация офтальмолога (окулиста) |
| Консультация генетика |
| Консультация семейного доктора |
| Консультация эндоскописта |
| Консультация педиатра-аллерголога |
| Консультация невролога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Болезнь Кавасаки – что это такое?
Болезнь Кавасаки – острое системное заболевание, вызывающее воспаление кровеносных сосудов. Впервые его описал в своих работах японский врач-педиатр Томисаку Кавасаки. Отсюда и название. В некоторых источниках заболевание называют синдромом Кавасаки.
Больше других болезни Кавасаки подвержены дети в возрасте до 5 лет. Более 70% заболевших – это дети младше 3 лет. Патология в 1,5 раза чаще возникает у мальчиков, чем у девочек. Ранее считалось, что болезнь поражает преимущественно детей, проживающих в Восточной Азии, однако за последние годы диагноз «болезнь Кавасаки» был подтвержден в разных частях планеты. Заболеваемость существенно отличается между регионами и этническими группами. 80% случаев по-прежнему фиксируется в азиатских странах, особенно в Японии.
Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
-
Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм.
- НПВС обладают противовоспалительным и жаропонижающим эффектами, снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний – «Пироксикам», «Ортофен».
- Антиагрегантные препараты предупреждают слипание тромбоцитов, способствуют разжижению крови, снижают ее свертываемость, предотвращают тромбообразование – «Аспирин», «Курантил».
- Антикоагулянтные средства замедляют свертывание крови, превращение фибриногена в фибрин и образование кровяных сгустков – «Клопидогрел», «Варфарин».
- Глюкокортикостероидные средства устраняют признаки воспаления, но не влияют на процесс образования аневризм коронарных сосудов. Их эффективность в целом вызывает сомнения у специалистов, поскольку стероидные гормоны имеют побочный эффект в виде сгущения крови и образования тромбов.
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.
К каким докторам следует обращаться если у Вас Болезнь Кавасаки (слизистокожножелезистыи синдром):
Ревматолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Кавасаки (слизистокожножелезистого синдрома), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины
Впервые данный синдром был установлен в Японии в 60-е годы XX века. Имя заболеванию дал японский врач Кавасаки. Он в течение долгого времени наблюдал и лечил детей, у которых были одинаковые симптомы. В это время еще не было установлено название этой болезни.
После предоставления результатов своего исследования на научной медицинской конференции данное заболевание приобрело собственное имя — болезнь Кавасаки.
По статистике данной болезнью больше страдают мальчики. Они болеют преимущественно в 1,5- 2 раза чаще, чем девочки.
Также отмечаются популяционные отличия. У жителей азиатских стран заболеваемость во много раз превышает европейскую. Ученые до сих пор не нашли научного обоснования данного факта.

Встречаются также отдельные случаи заболевания и в более старшем возрасте. В Японии и Америке есть данные об обнаружении данной болезни в 25-30 лет. В отдельных случаях заболевание также находят у грудничков и новорожденных.
Установить единую причину болезни не удалось. В настоящее время продолжаются многочисленные мировые исследования, направленные на установление источника заболевания у малышей.
Большинство ученых сходятся во мнении, что причиной болезни становятся различные вирусы. К наиболее вероятным относят: вирусы герпеса, ретро- и парвовирусы, адено- и цитомегаловирусы и другие причины.
Ряд исследований подчеркивает, что к развитию болезни Кавасаки могут приводить и различные бактериальные инфекции. Ученые обнаружили, что после стрептококковой, стафилококковой и менингококковой инфекции малыши заболевают данной болезнью в несколько раз чаще.
В ряде стран отмечались случаи появления болезни Кавасаки после укуса различных клещей.
Боррелии или риккетсии, которые поступают в кровь во время клещевых инфекций, способствуют развитию воспалительных процессов в кровеносных сосудах. Эти паразиты могут вызывать у малышей развитие аутоиммунных реакций, которые приводят к развитию геморрагического васкулита.
Диагностические критерии Kawasaki Disease
Диагностика синдрома Кавасаки в МЦ «Хадасса» основывается на целенаправленном сборе данных, так как расширенная клиническая симптоматика может «заретушировать» важную составляющую болезни кавасаки. Определяющие диагностические критерии состоят из:
- анамнестической и клинической диагностики.
- ЭКГ и ее суточного мониторинга.
- ЭКГ одно и двухмерной.
- Скоростной и энергетической ЭКГ.
- Цветного картирования потоков.
- Биохимических, серологических и бактериологических исследований.
- Аортографии.
- Кожной и мышечной биопсии.
- Внутрисосудистого ультразвукового исследования.
Проводится дифференциальная диагностика на исключения следующих заболеваний:
- Эндокардита инфекционной природы, методом культурального исследования крови.
- аутоиммунных диффузных заболеваний сосудов и соединительных тканей — методом исследования крови на обнаружение клеток СКВ — LE-клеток.
- Псевдотуберкулеза, сальмонеллеза, тифопаратифозных заболеваний – методом неоднократных серологических исследований.
Недалек тот день, когда исследовательские работы будут завершены, и появиться первый в мире биомаркер Kawasaki Disease, состоящий из набора белков, выделенных в детской урине, что позволит диагностировать болезнь на ранних сроках и исключить развитие патологических процессов в организме ребенка.
Лікування
У разі недіагностованої хвороби Кавасакі, батьки дитини самостійно «призначають» препарати для зниження температури тіла, противірусні препарати, антибіотики. Самолікування може мати небезпечні наслідки! Тому, при підвищенні температури тіла у дитини, краще рішення – викликати лікаря додому або скористатися послугами «швидкої».
Лікування синдрому Кавасакі проводиться в стаціонарі. При діагностуванні хвороби Кавасакі обов’язкова госпіталізація з подальшим диспансерним наглядом дитини у дитячого кардіолога. Медикаментозне лікування хвороби Кавасакі має включати:
- імуноглобуліни (вводяться внутрішньовенно протягом 8-12 днів);
- прийом антикоагулянтів, аспірину.
Для більшості пацієнтів прогноз лікування (при своєчасно наданій допомозі та ранній діагностиці) – задовільний. Після одужання вони зможуть вести нормальне життя, нормально рости та розвиватися.









