Боль в груди и грудной клетке
Содержание:
- Что провоцирует / Причины Лактационного мастита в послеродовый период:
- Ребенка рвет: что делать?
- Физиологические причины жжения в груди
- Кормление каждые 2-3 часа
- Лечение мастита: вопрос для эксперта
- Важные моменты периода реабилитации
- Боли в молочных железах при фиброзно-кистозной мастопатии
- Лечение кисты
- Распространенные возбудители мочеполовых инфекций
- Натуральные методы уменьшения размера груди
- Неудобная позиция при грудном вскармливании
- Положение тела при грудном вскармливании
- Воспалительные и гнойные процессы в молочных железах
- Когда обращаться к врачу при боли в молочной железе?
- Причины развития патологии
- Динамика изменений в груди в восстановительном периоде
Что провоцирует / Причины Лактационного мастита в послеродовый период:
К факторам риска лактационного мастита относят:
- недостаточное соблюдение личной гигиены;
- низкий социально-экономический уровень пациентки;
- наличие сопутствующей экстрагенитальной патологии (пиодермия кожных покровов, нарушение жирового обмена, сахарный диабет);
- сниженная иммунореактивность организма;
- осложненные роды;
- осложненное течение послеродового периода (раневая инфекция, замедленная инволюция матки, тромбофлебиты);
- недостаточность млечных протоков в молочной железе;
- аномалии развития сосков;
- трещины сосков;
- неправильное сцеживание молока.
Возбудителем мастита чаще всего является S. aureus в монокультуре, который характеризуется высокой вирулентностью и устойчивостью ко многим антибактериальным препаратам. Значительно реже возбудителями заболевания могут быть также S. pyogenes, S. agalaciae, Haemophilus influenzae, Haemophilus parainfluenzae, E. coli, протей, грибы в виде смешанной инфекции.
Источником инфекции являются носители возбудителей инфекционных заболеваний и больные со стертыми формами патологии гнойно-воспалительного характера из числа окружающих, так как возбудители заболевания распространяются через предметы ухода, белье и т. д. Важная роль в возникновении мастита принадлежит госпитальной инфекции.
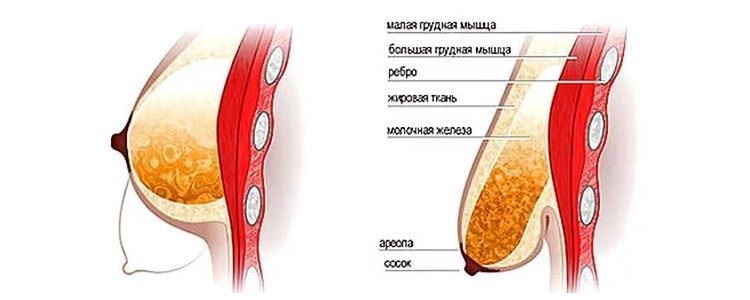
Особенности строения молочной железы (дольчатость, обилие жировой клетчатки, большое количество альвеол, синусов и цистерн, широкая сеть млечных протоков и лимфатических сосудов) обусловливают слабое отграничение воспалительного процесса с тенденцией к распространению на соседние участки.
Входными воротами для инфекции чаще всего служат трещины сосков. Распространение возбудителей инфекции происходит интраканаликулярно при кормлении грудью и сцеживании молока, а также гематогенным и лимфогенным путями из эндогенных очагов воспаления.
В подавляющем большинстве случаев маститу предшествует лактостаз, который является основным триггерным механизмом в развитии воспалительного процесса в молочной железе.
При наличии инфекционных агентов молоко в расширенных млечных протоках сворачивается, наблюдается отек стенок протоков, что еще больше способствует застою молока. При этом микроорганизмы, попадая в ткань молочной железы, и обусловливают развитие мастита.
В фазе серозного воспаления ткань железы пропитана серозной жидкостью, отмечается скопление лейкоцитов вокруг сосудов. При прогрессировании воспалительного процесса серозное пропитывание сменяется диффузной гнойной инфильтрацией паренхимы молочной железы с мелкими очагами гнойного расплавления, которые сливаются, образуя абсцессы. Наиболее частая локализация абсцессов — интрамаммарная и субареолярная.
При гнойном мастите возможно вовлечение в процесс сосудов, образование в них тромбов, в результате чего наблюдается некроз отдельных участков железы, развивается гангренозная форма мастита.
После опорожнения гнойника начинается процесс пролиферации, образуется грануляционная ткань, затем рубец.
Особенностями гнойных процессов железистых органов является плохая способность к отграничению воспалительного процесса, его стремительное распространение с вовлечением в патологический очаг большого количества железистой ткани.
По характеру течения различают острый и хронический лактационный мастит.
В зависимости от особенностей воспалительного процесса мастит может быть серозным (начинающийся), инфильтративным и гнойным. Последний в свою очередь может быть в виде:
- инфильтративно-гнойной, диффузной или узловой формы;
- абсцедирующей формы — фурункулез ареолы;
- абсцесс ареолы;
- абсцесс в толще молочной железы;
- ретромаммарный абсцесс;
- флегмонозной формы (гнойно-некротический);
- гангренозной формы.
В зависимости от локализации очага воспаления мастит может быть подкожным, субареолярным, интрамаммарным, ретромаммарным и тотальным, когда поражаются все отделы молочной железы.
Ребенка рвет: что делать?
При появлении рвоты у ребенка отнеситесь к его состоянию очень внимательно, постоянно наблюдайте за ним. Если вам кажется, что нужно обратиться к врачу, вызовите педиатра на дом.
Если ребенок хорошо себя чувствует, продолжает кушать и по-прежнему играет, как ни в чем не бывало, возможно, рвота была вызвана несварением желудка или другими незначительными проблемами в животе. Но если вы замечаете, что малыш ведет себя необычно, стал раздражительным и отказывается от еды, рвота может быть связана с серьезным заболеванием, и вам стоит обратиться за медицинской помощью. Кроме того, обратитеськ педиатру, если:
- у ребенка многократная рвота;
- ребенок теряет большое количество жидкости (попытки напоить его вновь вызывают рвоту), вы заметили признаки обезвоживания;
- ребенок вялый, раздражительный, отказывается от еды, что для него не свойственно;
- малыш жалуется на сильную боль в животе;
- ребенка беспокоит головная боль или боль в шее.
С помощью сервиса НаПоправку, вы сможете легко выбрать клинику, где можно вызвать на дом педиатра.
Самое главное что вы должны сделать до прихода врача, если у ребенка рвота, это обеспечить ему достаточное питье. Для маленьких детей хорошим средством для восполнения потерь жидкости будет грудное молоко. Продолжайте чаще кормить ребенка грудью, если у него рвота. Детям более старшего возраста можно давать воду, разбавленные соки или нежирное молоко. Пить нужно небольшими глотками. Если у ребенка есть диарея (понос), то фруктовые соки не рекомендуются.
Проконсультируйтесь с врачом, можно ли давать малышу растворы для пероральной регидратации. Растворы для пероральной регидратации — это лекарственные препараты, которые продаются в аптеке в виде порошка солей и сахара в определенном соотношении. Перед употреблением порошок разводится водой. Растворы для пероральной регидратации позволяют восполнить дефицит солей и жидкости в организме. Прочитайте подробнее о признаках и лечении обезвоживания.
Обязательно обратитесь к педиатру, если вы не смогли справиться с обезвоживанием даже с помощью растворов для пероральной регидратации. Особенно внимательно относитесь к детям, у которых рвота развивается на фоне повышенной температуры. Потеря жидкости и жар могут привести к судорогам и повреждению нервной системы.
Физиологические причины жжения в груди
Специалисты выделяют ряд инициирующих факторов такого явления, как чувство жжения в грудной клетке. Наиболее распространённым из них является неправильное питание, включающее в себя жирную, острую, солёную пищу, газированную воду и fast-food, наряду с частым перееданием или потреблением еды перед сном.
Вышеперечисленное приводит к тому, что содержимое желудка попадает в пищевод, где раздражает слизистую, чем и вызывает дискомфортные ощущения. Они сопровождаются подташниванием, изжогой и отрыжкой, а также вздутием живота. Для того, чтобы исключить подобное, достаточно изменить рацион питания, минимизировав вышеперечисленные продукты, оптимизировав размеры порций и исключив потребление пищи перед сном.
То же самое можно сказать и о чрезмерном потреблении кофе и спиртных напитков, а также о курении. Все они способны стать причиной жжения в грудной клетке, которое прекратится как только их потребление будет сведено в рамки разумного
Важно понимать, что оно не является нормой и его появление — повод для визита к врачу
Ряд причин связан с заболеваниями сердечно-сосудистой системы, характеризующихся неспособностью сосудов обеспечить сердце достаточным объёмом кислорода. Такое происходит при ишемии, проявляющейся местным снижением кровоснабжения вследствие сужений или закупорки артерий, из-за чего страдает самый важный орган человеческого организма.
Не стоит забывать о факторах неврологического характера, когда жжение возникает из-за компрессии или поражения нервного окончании или в стрессовых ситуациях, при нервно-психических расстройствах. Помимо этого, его могут вызвать патологические состояния, характеризующиеся поражением бронхиальной слизистой или трахеи.
Кормление каждые 2-3 часа
Кормить ребенка необходимо часто, не дожидаясь момента, когда он сильно проголодается. Новорожденные, как правило, очень легко и быстро перерабатывают материнское молоко. Не удивительно, что им вскоре снова хочется есть. Если делать большие промежутки между кормлениями, то ребенок сильнее проголодается и будет сосать молоко более агрессивно и жадно, что может вызвать боль в области сосков и груди.
Если долго не кормить ребенка, грудь очень сильно наливается, усложняя малышу процесс кормления: ему становится трудно ухватить и зажать сосок губами. Сочетание плохого захвата ребенком груди и агрессивного сосания нередко чревато воспалением сосков. Поэтому рекомендуется, чтобы вскармливание новорожденного осуществлялось по его требованию.
Лечение мастита: вопрос для эксперта
Уход за молочной железой
Вопрос ухода за молочной железой окутан массой ложных стереотипов, которые передаются из поколения в поколение. Хотя на самом деле ничего сложного тут нет.
- Не нужно специально готовить грудь к кормлению. Ни одно животное в природе не натирает соски жесткой тряпочкой перед родами.
- Достаточно однократного мытья желез с мылом во время принятия ежедневного душа.
- Перед кормлением и после него стоит выдавить капельку молока и обработать сосок (особенно в первый месяц кормления).
- Лучшее средство для профилактики и лечения трещин — это собственно молоко.
- Существуют лекарственные препараты, разрешенные для профилактики и лечения трещин сосков (их не нужно смывать перед кормлением), при необходимости название их подскажет врач или консультант по ГВ.
Комментарий эксперта
Хряков Евгений Владимирович, врач-хирург высшей квалификационной категории сервиса DocDoc.ru и сети «Открытая клиника»
Послеродовый мастит – это патологический процесс, который возникает после родов в период кормления грудью. Важнейшим моментом в развитии мастита считается лактостаз – то есть застой грудного молока в разных отделах молочных желез. Существует 3 формы мастита в зависимости от стадийности процесса: серозная, инфильтративная и гнойная.
При первых двух формах заболевания проводится консервативная терапия и воспаление может регрессировать. При развитии гнойных осложнений показана срочная операция.
Современное консервативное лечение включает в себя ликвидацию лактостаза (сцеживание груди руками либо с помощью молокоотсосов), прием антибиотиков. При хороших результатах на фоне консервативного лечения возможно возобновление грудного кормления через 2-3 дня после отмены лекарств.
При появлении признаков гнойного воспаления показано срочное оперативное лечение. В послеоперационном периоде чаще всего лактацию приходится медикаментозно прекращать и переходить на искусственное вскармливание.
Пройдите тестТест на оценку вашего самочувствияДанный тест рассчитан ТОЛЬКО ДЛЯ ЖЕНЩИН. Как вы чувствуете себя физически? Давайте проверим это тестом, предложенным португальскими специалистами. Он поможет Вам определить уровень Вашего самочувствия.
Важные моменты периода реабилитации
В первые дни после маммопластики и последующие месяцы важен полноценный уход за грудью в области послеоперационных рубцов
Это важно для их максимально быстрого заживления без грубых деформаций. В первые дни врач обрабатывает область швов и меняет повязки, их запрещено снимать и мочить
Если применялись рассасывающиеся нити, они не снимаются, образующуюся корочку над швом нельзя сдирать до полного отпадания. Для стимуляции заживления рубцов врач может назначить специальные кремы. Они делают швы менее заметными.
На протяжении первых 2-3 месяцев (или дольше) нужно ношение компрессионного лифчика после маммопластики. В течение месяца его носят, не снимая, даже на ночь, со второго месяца допустимо снимать белье в ночное время
Это важно для того, чтобы импланты заняли свое место и хорошо приживлялись, не было проблем с кожей и связками, мышцами, нормализовался кровоток и дренаж лимфы
Боли в молочных железах при фиброзно-кистозной мастопатии
Фиброзно-кистозная мастопатия — самое распространённое заболевание груди, встречающееся у 58% женщин. Его причина — изменения в соотношении эпителиальных и соединительнотканных клеток. Мастопатия бывает диффузной (с преобладанием железистого, фиброзного или кистозного компонентов) и узловой (липома, липогранулема, ангиома).
Фиброзно-кистозные изменения груди дают боль в грудных железах. В запущенных случаях даже небольшое надавливание на грудь крайне неприятно. Это явление получило название циклическая мастодиния. Она связана исключительно с менструальным циклом и деятельностью яичников.
Нециклическая мастодиния не связана с менструальным циклом, а вызывается сбоем в работе организма или другими факторами. К предпосылкам развития нециклической мастодинии относят:
- Начало применения гормональных контрацептивных средств. Болезненные ощущения характерны для первых трёх месяцев приёма, а потом всё нормализуется.
- Патология щитовидной железы. Выработка половых гормонов неразрывно связана с гормонами щитовидной железы, и их угнетение либо повышенная выработка приводит к болям в груди.
- Депрессивные и тревожные состояния. Они приводят к дебалансировке деятельности гипоталамуса, отвечающего за выработку половых гормонов. Тянущие боли молочных желез — спутники депрессии. Боли в груди усиливают и без того повышенную тревожность.
- Хирургический аборт или медикаментозное прерывание беременности. После зачатия организм перестраивается, готовясь к сложному периоду вынашивания и родов. После вмешательства в естественный процесс гарантирован гормональный сбой, приводящий к проблемам в репродуктивной системе.
- Киста в молочной железе. Это доброкачественное полое новообразование, внутри которого скапливается жидкость. Считается, что в норме кисты на протяжении цикла могут образовываться у каждой женщины, но они самостоятельно рассасываются, не причиняя вреда здоровью. Если же кисты достигают больших размеров, они давят на мягкие ткани, причиняя боль.
- Лактоцеле — это киста молочной железы, только внутри полости скапливается не жидкость, а грудное молоко. У кормящих матерей лактоцеле рассасывается самостоятельно, но в случае сильного разрастания — это уже серьезная патология при которой проводится хирургическое иссечение под местной анестезией.
- Фибромиома груди — это доброкачественное новообразование в железистой ткани молочной железы. Возникает из-за повышения количества эстрогена, который, в свою очередь, приводит к гормональному дисбалансу и возникновению опухолей. Особенно опасны для женщины стрессы — пусковой механизм гормонального сбоя.
Лечение кисты
Бытует ложное мнение – «не болит, значит лечить не обязательно». Или «рассосется само». Однако случаи самоизлечения настолько редки, что надеяться на них не стоит. Также следует забывать про описанные выше осложнения. Поэтому при обнаружении кисты необходимо сразу начинать лечение.
При незначительных размерах кисты и отсутствии воспаления можно ограничиться консервативными методами лечения.
К этим методам относят:
- Медикаментозный. Используется ряд лекарств, устраняющих основные причины заболевания. Гормональные препараты устраняют дисбаланс эндокринной системы. Общеукрепляющие и витаминные комплексы закрепляют результат. При фоновом присутствии стрессов применяются седативные препараты.
- Аспирация. При помощи тонкой иглы из полости вытягивается жидкость. Полость можно наполнить лечебным составом, это один из способов лечения.
Если же заболевание не поддается консервативным способам лечения, прогрессировало в опасные формы или возникли осложнения, применяются хирургические методы:
- Лапароскопическая хирургия. Малоинвазивное вмешательство с применением лапароскопа, который делает прокол в молочных железах. Применяется, если размеры кисты невелики.
- Хирургическое удаление образования. Выполняется при помощи разреза ткани. Применяется, если размер новообразования большой. В процессе операции может быть удалена доля железы, пораженная кистой.
- Хирургическое удаление молочной железы. Применяется, если поликистозом поражена практически вся железа. После этого осуществляется реконструктивная пластика груди.
Так как оперируемый орган находится снаружи, операция не является сложной. Не требует длительного периода восстановления после нее. Современная хирургическая техника представляет возможность минимизировать послеоперационные рубцы. После заживления проколов и разрезов они становятся мало различимыми или вообще незаметными.
Следует сюда добавить следующие методы лечения, применяемые совместно с консервативными и хирургическими методами:
- Диетотерапия. Поможет избавиться от риска повторного образования кисты. Нормализуя питание, исключают риск ожирения и гипервыделения эстрогена.
- Физкультура. Умеренные физические нагрузки позволят восстановить обмен веществ. Это значительно снижает риск рецидивов.
- Психотерапия. Если в жизни женщины присутствует постоянный стресс, появляется вероятность возврата недуга. Необходимо устранить стресс и восстановить психоэмоциональное состояние пациентки.
При диагностировании проблем на ранних стадиях можно избежать хирургического воздействия. Соблюдение несложных правил профилактики позволит исключить повторного появления заболевания.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3—5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
Симптомы гонореи:
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Натуральные методы уменьшения размера груди
Можно уменьшить размер груди с помощью упражнений и смены диеты.
Есть несколько естественных вариантов, которые могут уменьшить размер груди без операции. Груди содержат в основном жиры, поэтому стратегии, которые снижают общее количество жира в организме, могут хорошо работать.
Правильный метод уменьшения размера груди зависит от общего состояния здоровья человека и причины большой груди, которая может включать гормональные заболевания или ожирение.
Женщины, обеспокоенные здоровьем молочной железы, должны обратиться к своему врачу, прежде чем вносить существенные изменения в образ жизни.
1. Диета
Грудь в основном состоит из жировой ткани или жира. Потеря жира в организме может уменьшить размер груди женщины.
Низкокалорийная, очень питательная диета может косвенно помочь уменьшить ткани молочной железы.
Сосредоточьтесь на том, чтобы есть питательные продукты с низким содержанием калорий. Фрукты, овощи, жирная рыба, такая как лосось, и постное мясо, такое как жареная курица, могут помочь Вам чувствовать себя сытыми, поддерживая здоровую потерю веса.
Если Вы кормите грудью или беременны, должны поговорить с врачом или акушеркой, прежде чем пытаться сбросить вес.
2. Упражнения
Как и диета, физические упражнения могут помочь избавиться от жира, что также может помочь уменьшить размер груди с течением времени.
Многие ошибочно полагают, что целевые упражнения могут сжигать жир в определенной области. В то время как отжимания и другие упражнения для груди будут тонизировать мышцы рук и груди, они не будут непосредственно удалять жир из груди. Ключом является тот факт, что необходимо сжигать жир по всему телу.
Упражнения для укрепления сердечно-сосудистой системы, очень эффективны при сжигании жира. В зависимости от состояния здоровья и физической подготовки люди могут пробовать бегать, плавать или быстро гулять.
3. Уменьшите эстроген
Льняное семя может помочь снизить уровень эстрогена.
Эстроген играет ключевую роль в развитии тканей молочной железы. Таким образом, борьба с избытком эстрогена может уменьшить размер груди, особенно у людей с гормональным дисбалансом.
Гормональные контрацептивы содержат эстроген и прогестерон и могут увеличить грудь. Эффект обычно проходит, как только Вы прекращаете принимать лекарства.
Некоторые исследования показывают, что Вы можете снизить уровень эстрогена в организме за счет изменения рациона.
Например, исследования на животных показывают, что добавки льняного семени могут помочь регулировать уровень эстрогена, уменьшая экспрессию эстрогена в яичниках. Льняное семя может также защитить сердце, снизить риск развития рака и предотвратить увеличение груди.
Существует, однако, мало данных о природных средствах для снижения уровня эстрогена в организме. Поговорите со Вашим врачом о препаратах, снижающих уровень эстрогена.
4. Оборачивание
Оборачивание включает в себя плотную обвязку вокруг груди, чтобы сплющить ее. Это не сократит ткани молочной железы и не предотвратит рост груди, но связывание может помочь груди выглядеть меньше и может помочь Вам чувствовать себя более комфортно. Поговорите с врачом о наиболее безопасном способе использования оборачивания.
5. Смена бюстгальтера
Бюстгальтер не может навсегда изменить размер груди, но мини-бюстгальтеры могут создать иллюзию меньшей груди. Эти бюстгальтеры изменяют форму груди, чтобы грудь выглядела более плоской и выше.
Некоторые мини-бюстгальтеры также могут уменьшить боль в спине и шее.
Поиск поддерживающего, хорошо облегающего бюстгальтера может значительно улучшить уровень Вашего комфорта. Многие магазины предлагают бесплатные услуги по подгонке бюстгальтера. Простая смена бюстгальтера может уменьшить боль, связанную с большой грудью.
Неудобная позиция при грудном вскармливании
Очень часто мамы по неопытности принимают неправильную позицию при кормлении ребенка, поэтому испытывают боли в груди. Чтобы избежать этого, нужно во время кормления перепробовать разные позы – свою и ребенка. Вот несколько советов для удобства поз при кормлении
- Убедитесь, что у вашей спины есть хорошая поддержка в виде спинки кресла или стула, или спинки кровати. Это может избавить от боли в груди при кормлении
- Головка ребенка должна прочно лежать на сгибе материнской руки
- Животик малыша должен находиться напротив живота мамы. Его лицо и колени должны быть направлены к груди мамы.
- Пальцы мамы, которые поддерживают грудь при кормлении, не должны мешать малышу сосать.
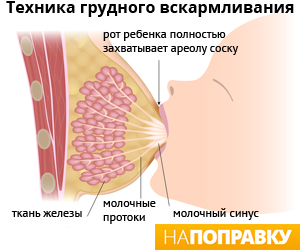
- Ротик ребенка при кормлении должен быть широко раскрыт – он должен хорошо ухватить грудь.
- Ребенок должен захватить ротиком весь сосок и большую часть ареолы.
Положение тела при грудном вскармливании
Правильная, комфортная поза во время грудного вскармливания очень важна как для мамы, так и для малыша. Желательно время от времени менять положение тела, что поможет опустошить все сегменты груди и впоследствии убережет от застоев молока и многих других проблем. Полезно использовать подушечку для кормления или специальную скамейку-подставку под ногу. Эти предметы помогут подобрать наиболее оптимальную позу, уменьшить боль и дискомфорт при кормлении новорожденного. Не стоит сильно наклоняться вперед: ребенок должен находиться на уровне груди, что предотвратит перенапряжение мышц спины.
Воспалительные и гнойные процессы в молочных железах
Частая причина болей в тканях груди — воспалительный процесс, вызванный разными факторами.
Боль в молочных железах при лактостазе
Лактостаз — это застой молока, приводящий к сильному воспалению в одной или нескольких долях груди у кормящей матери. Суть заболевания: молоко по каким-то причинам не проходит по протокам к соску, и застаиваясь, начинает бродить. Образуется молочная пробка, которая вызывает сильнейшую боль и значительное повышение температуры. В дольках груди можно нащупать уплотнение, которое набухает и краснеет.
Причина лактостаза — неграмотное сцеживание молока, неправильное прикладывание к груди, отказ от ношения белья или ношение некачественного белья.
Мастит
Если не лечить лактостаз, то развивается более серьёзного заболевание — мастит (воспаление всей молочной железы с преобладанием патогенной микрофлоры). Гнойно-воспалительные процессы в молочных железах сопровождаются повышением температуры тела до 39 град., покраснением и уплотнением груди, расширением и выпячиванием вен.
Встречается также мастит, не вызванный лактацией (кормлением грудью). Его признак также боль в молочных железах. Такое состояние свойственно подросткам и встречается даже у младенцев, но его причина — инфекции или гормональные сбои.
- Ультразвуковой массаж. Он основан на проникновении ультразвуковых волн интенсивностью 0,2-0,4 Вт в железистую ткань груди. Происходит деликатный массаж, стимулирующий рассасывание уплотнений. Женщинам становится значительно легче уже после 2-го сеанса, а полное излечение наступает уже после пятого дня ежедневных 5-минутных процедур.
- Импульсная магнитотерапия. Воздействие проводится с двух сторон поражённых участков груди.
- Санти- и дециметроволновая терапия. Действует по тому же принципу, курс составляет 8-10 процедур.
При мастите дополнительно назначают антибиотики. Их подбирают в зависимости от типа и чувствительности возбудителя заболевания. Например, для уничтожения патогенной микрофлоры, врач может назначить Оспамокс, Амоксиклав, Цефазолин и т.д.
Когда обращаться к врачу при боли в молочной железе?
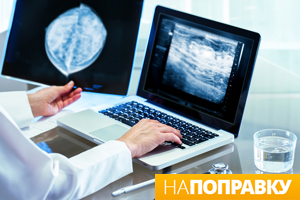
Обратитесь к врачу, если обнаружите какие-либо из следующих изменений груди:
- появление комочка или уплотнения в грудной железе;
- выделения из соска;
- появление комочка или припухлости подмышкой;
- изменение размера или формы одной или обеих молочных желез;
- появление ямочек или другая деформация груди;
- сыпь на соске или вокруг него;
- изменение внешнего вида соска, например, он становится впалым;
- боль в груди или подмышкой, не связанная с месячными;
- любые признаки инфекции в молочной железе, например, отек, покраснениеили жар в груди или повышение температуры тела.
Также необходимо обратиться к врачу при любых признаках беременности, например, задержке месячных.
Если боль в груди сопровождается другими симптомами или не проходит в течение всего менструального цикла (не только во время месячного кровотечения), возможно, это не циклическая боль в груди. Для определения ее причины обратитесь к врачу.
Причины развития патологии
Обычно причиной кисты становится запущенная мастопатия и серьезные эндокринные нарушения. Основными факторами, вызывающими заболевание, являются:
- сильное отклонение от нормы гормонального фона женщины, избыток эстрогенов;
- частое пребывание в состоянии стресса;
- наследственность;
- беременность и роды;
- отказ от грудного вскармливания;
- кормление ребенка грудью более года;
- физические повреждения (травмы) груди;
- превышение длительности применения гормональных контрацептивов или не соблюдении требуемых пауз при их приеме;
- аборты, особенно многочисленные;
- оперативные вмешательства на груди;
- избыточное пребывание на солнце и передозировка ультрафиолетовых лучей в соляриях;
- поздние беременности;
- бездетность;
- использование «прерванного акта» как средства контрацепции;
- избыточная масса тела (ожирение) или гипертрофия груди;
- неправильное питание, нарушение жирового обмена, влекущего гормональные сбои;
- интоксикация организма на вредных производствах;
- вредные привычки: курение, злоупотребление алкоголем или неестественными пищевыми продуктами.
Также патология может сопровождать ряд следующих болезней:
- сахарный диабет;
- заболевания печени, нарушения желчевыделения;
- нарушение функций щитовидной железы;
- заболевания яичников, приводящие к гормональным нарушениям;
- инфекции мочеполовой системы;
- заболевания грудного отдела позвоночника, грудной сколиоз.
Причины возникновения патологии действительно разнообразны. Если присутствуют факторы риска необходимо наблюдать за состоянием своих молочных желез. Желательно исключить из жизни причины появления данного заболевания. Многие из них устраняются достаточно легко – например вредные привычки и неправильное питание, ведущее к ожирению.
Динамика изменений в груди в восстановительном периоде
В первый месяц после операции грудь достаточно болезненна, ткани отекают, размер груди может быть больше ожидаемого. В области молочных желез могут появиться кровоподтеки и мелкие гематомы. Женщин волнует, сколько держатся отеки груди после операции. Максимальный отек будет в первую неделю, в течение 2-3 недель все эти изменения проходят. Болезненность будет максимальной в первые дни, для ее устранения применяют обезболивающие препараты. Постепенно интенсивность боли ко 2-3 неделе уменьшается, надобность в лекарствах пропадает.
В первые два месяца грудь будет несколько неестественно приподнята, к концу второго месяца импланты полностью приживаются, занимают положенное место, уходит отек тканей, форма груди становится естественной. Восстановление тканей груди проходит весь первый год после вмешательства. Возможно появление проблем с чувствительностью ореолы и соска, жжение или зуд кожи. Эти проблемы допустимы и исчезают к концу первого или началу второго года.