Идиопатическая эпилепсия у детей
Содержание:
- Диагностика Височной эпилепсии у детей:
- Диагностика лобной эпилепсии
- Диагностика и лечение эпилепсии
- Симптомы Лобной эпилепсии у детей:
- Особенности клинических проявлений эпилепсии в зависимости от локализации патологического очага
- Эпилепсия во сне или нарушение сна
- Диагностика Лобной эпилепсии у детей:
- Симптомы эпилепсии у детей
- Причины возникновения
- Роль семьи
- Что делать во время припадка?
- Как эпилепсия себя проявит: что отмечать?
- Лечение эпилепсии
- Как выглядят приступы эпилепсии?
- Юношеская миоклоническая эпилепсия.
Диагностика Височной эпилепсии у детей:
Диагностировать височную эпилепсию достаточно сложно, поскольку простые и парциальные приступы могут быть незамеченными на раннем сроке. Но шанс установить своевременный диагноз в детском возрасте выше, чем во взрослом, поскольку дети проходят обязательный врачебный осмотр и консультацию.
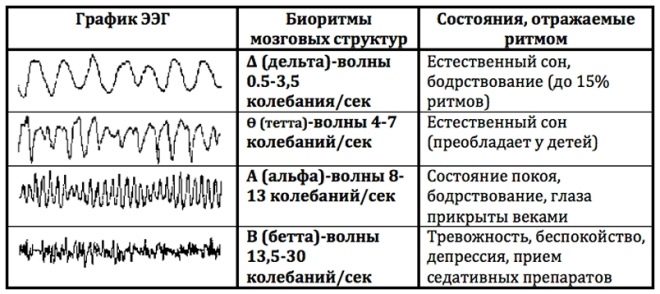
Рутинная межприступная ЭЭГ (электроэнцефалограмма) при височной эпилепсии имеет невысокую значимость, так как у многих пациентов (до 40%) может не отличаться от нормы. На ЭЭГ в межприступном периоде описаны следующие патологические изменения: пики, острые волны или пикволновая активность региональная, чаще в передневисочных отведениях или битемпорально, замедление основной активности фоновой записи, генерализованнаяпикволновая активность с частотой 2,5-3 Гц. Во время приступа на ЭЭГ отмечается низкоамплитудная быстрая (3) активность или продолженное замедление в височных отведениях. В последнем случае латерализационное значение может иметь лишь более высокая амплитуда медленных волн на стороне очага. Существенное значение для определения патологической активности может иметь проба с депривацией сна, это осуществляется во время полисомнографии. Другие провокационные пробы менее значимы.
МРТ и КТ – обязательные методы исследования при впервые возникших приступах височной эпилепсии. Диагностическая значимость МРТ для исключения органического поражения головного мозга высока, в связи с чем должна проводиться каждому больному с подозрением на приступы височной эпилепсии. МРТ помогает диагностировать наличие медиального височного склероза, кортикальных дисплазий, опухолей, сосудистых мальформаций, кист, атрофических изменений височной доли, которые служат причиной возникновения височной эпилепсии.
Диагностика лобной эпилепсии
Диагностика данного вида эпилепсии осуществляется с помощью МРТ. Магниторезонансная томография в 60 % случаев выявляет очаг патологии. Так же используются функциональные методы нейровизуализации, которые помогают добиться локализации фокуса. Результаты интериктальной и иктальной ЭЭГ, как правило, будут нормальны.
В большинстве случаев прогноз частоты возникновения приступов на фоне принимаемой терапии не внушает оптимизма.
Очень высока вероятность ошибочной дифференциальной диагностики — гипермоторные приступы расценивают как психогенные приступы, семейные пароксизмальные дистонические хореоатетозы, пароксизмальные кинезиогенные хореоатетозы, эпизодические атаксиии. Симптоматические лобные абсансы за счёт схожих клинических проявлений и ЭЭГ-характеристик ошибочно классифицируют как типичные абсансы.
Диагностика и лечение эпилепсии
Цель диагностики при подозрении на эпилепсию – обследовать биоэлектрическую работу головного мозга. Для этого пациенту назначают следующие диагностические мероприятия:
- суточный мониторинг ЭЭГ;
- МР-ангиография для исключения аневризмы сосудов головного мозга;
- магнитно-резонансная томография (МРТ) при подозрении на травмы, гематомы, опухоли или абсцессы;
- ЭЭГ при пробуждении.
Лечение эпилепсии у подростков носит комплексный характер. Длительность составляет в среднем 3-5 лет. В некоторых случаях назначают пожизненный прием препаратов и специальную кето-диету. Терапия предполагает соблюдение особого режима: исключение недосыпа, чрезмерных нагрузок, вредных привычек. Лекарственные препараты необходимы, чтобы держать миоклонические приступы под контролем. Если их полностью подавить, человек не сможет понять, что у него скоро случится припадок.
В последнее время все чаще больным назначаются новые препараты, эффективность которых уже проверена в клинических условиях. Из противосудорожных препаратов используют только один. Его подбирают, отслеживая реакцию организма.
Комбинация из 2-3 препаратов практикуется только при тяжелых формах эпилепсии. В таких случаях могут возникать побочные эффекты. Прием начинают с минимальных доз, постепенно их увеличивая до того момента, как будет найдена оптимальная дозировка.
На вопрос, можно ли полностью вылечить эпилепсию у подростков, нельзя точно ответить. В каждом конкретном случае будет свой прогноз. Все зависит от причины, которая вызвала заболевание, состояния нервной системы и головного мозга, а также схемы лечения. Но во многих случаях спустя 1-3 года терапии диагноз снимается.
Первая помощь в случае приступа:
- уложить больного на пол, чтобы избежать падения и удара головой;
- повернуть на бок, чтобы ребенок не поперхнулся рвотой или слюной;
- удерживать голову во избежание травм;
- не отходить, пока ребенок полностью не придет в сознание.
Ни в коем случае нельзя пытаться разжимать рот и держать язык. При открытой ротовой полости можно положить между зубов бинт, но так, чтобы ничего не мешало нормальному дыханию.
Симптомы Лобной эпилепсии у детей:
Лобные эпилептические припадки отличаются значительной вариабельностью клинических проявлений. Болезнь характеризуется внезапным началом (часто без ауры), серийностью приступов, крайне короткой продолжительностью (30-60 с), нередко при этом сохраняется сознание (иногда больные способны полностью описать или продемонстрировать свои приступы), вокализацией, выраженными, вычурными двигательными феноменами (педалирование ногами, хаотичные движения, сложные жестовые автоматизмы), быстрой вторичной генерализацией, отсутствием провоцирующих факторов.
Анализ клинических симптомов позволяет достоверно выделить три типа лобных приступов: простые парциальные моторные пароксизмы; психомоторные лобные приступы и приступы, исходящие из дополнительной моторной зоны.
Простые парциальные моторные пароксизмы проявляются односторонним судорожным подергиванием мимической мускулатуры, реже судорожным подергиванием кисти, еще реже – конечностей. Фокальные клонические приступы чаще локализованы в одной части тела (лицо, кисть, стопа, рука, нога) или, существенно реже, распространяются на другие области моторной коры с последовательным вовлечением различных частей тела – «эпилептический марш». Иногда после приступа некоторое время наблюдается паралич Тодда (паралич, который проявляется в постприпадочном периоде после очагового или вторично эпилептического припадка. Он может сохраняться до суток и способствует определению локализации).
Тонические постуральные и адверсивные приступы характеризуются преимущественным вовлечением верхних конечностей (отведение в сторону и подъем руки вверх со сжатым кулаком), тоническим поворотом головы и глаз, нередко – тоническим приведением верхних и нижних конечностей с обеих сторон. В большинстве случаев наблюдается отведение головы и глаз в контралатеральную сторону.
Простые моторные пароксизмы часто сопровождаются вторичной генерализацией. В ряде случаев генерализация наступает настолько быстро, что ни больной, ни окружающие не замечают парциального моторного начала приступа и только видеомониторинг приступа позволяет выделить парциальное начало.
Психомоторные приступы (исходящие преимущественно из средних отделов лобной доли) характеризуются меньшей продолжительностью (30-60 с), более высокой частотой (до 10 в сутки – кластерное течение), частичным нарушением сознания и отсутствием или минимальной постприступной спутанностью.
Вариантом психоморного приступа являются лобные псевдоабсансы с кратковременным нарушением сознания, остановкой речи, прерыванием двигательной активности, жестовыми автоматизмами, иногда тоническим поворотом головы и глаз.
Приступы, исходящие из дополнительной моторной зоны, занимают особое место среди лобных пароксизмов, часто их ошибочно диагностируют как психогенные припадки. Приступы характеризуются сохранностью сознания или частичным его нарушением. Приступу может предшествовать соматосенсорная аура. Доминирующими клиническими симптомами приступа являются топические моторные феномены и автоматизмы. Типична локализация тонических моторных феноменов в проксимальном отделе верхних и нижних конечностей. Конечности принимают вычурные защитные позы, односторонние или билатеральные, может быть типичная «поза фехтовальщика», тонический поворот головы и глаз. Автоматизмы проявляются хлопаньем руками, колесообразным вращением всего тела (ритмичные движения тазом, педалирующие движения ногами). Фонаторные симптомы представлены остановкой речи или вокализацией (вскрикивания, завывающие звуки), может быть смех.
Особенности клинических проявлений эпилепсии в зависимости от локализации патологического очага
Височная форма фокальной эпилепсия является самой часто встречаемой. Эпилептогенный очаг расположен в височной доле головного мозга. Височная фокальная эпилепсия характеризуется припадками с потерей сознания, наличием автоматизмов и ауры. Приступ длится в среднем 30-60 секунд. Оральные автоматизмы присущи детям, а автоматизмы по типу жестов – взрослым. Пароксизмы височной фокальной эпилепсии имеют вторничную генерализацию. Постприступная афазия фиксируется при поражении доминантного полушария височной доли головного мозга.
Эпилептический очаг лобной фокальной эпилепсии расположен в лобной доле головного мозга. Данный очаг провоцирует кратковременные пароксизмы, которые могут проходить сериями. Для лобной ФЭ не характерна аура. Симптомы лобной ФЭ: поворот глаз и головы в одну сторону, сложные автоматические жесты, эмоциональное возбуждение, крики, вздрагивания, агрессия. Если очаг патологии находится в предцентральной извилине, то появляются двигательные пароксизмы джексоновской эпилепсии. Эпилептические приступы лобной фокальной эпилепсии возникают во время сна.
При расположении очага в затылочной доле головного мозга происходят эпилептические приступы, сопровождающиеся нарушением зрения. Например, сужение зрительных полей, зрительные галлюцинации, иктальное моргание, транзиторный амавроз и др. Длительность зрительных галлюцинаций – 13 минут.
Расположение очага эпилептической активности в теменной доле является редкостью. Теменная доля поражается в случае наличия опухоля или корковой дисплазии. Теменная фокальная эпилепсия характеризуется простыми соматосенсорными пароксизмами: кратковременная афазия или паралич Тодда. Если зона эпилептической активности локализуется в постцентральной извилине, то могут происходить джексоновские припадки.
Эпилепсия во сне или нарушение сна
Как отличить ночные приступы, являются ли приступы проявлением эпилепсии во сне или это нарушение сна?
Дифференциальный диагноз пароксизмальных событий во сне
Для уточнения характера ночных приступов объективным методом исследование является проведение видео ЭЭГ-полисомнография. Вариантом диагностики эпилепсии во сне является видео ЭЭГ – мониторинг, исследования более информативно после проведения депривации сна.
Если во время пароксизма одновременно регистрируется эпиактивность на ЭЭГ сна, то эти пароксизмы эпилептического генеза, то есть это эпилептические приступы во сне.
Ночные приступы могут быть короткими, и не сопровождаться эпилептиформными ЭЭГ разрядами, то эти нарушения не эпилептического генеза, относятся чаще к разряду парасомний.
Нарушения сна часто привязаны к определенным стадиям сна и имеют характерную клиническую картину.
На приёме эпилептолога встречаются и такие варианты, когда у пациента есть ночные приступы и эпиактивность, но это не эпилепсия.
Приведём клинический пример приступов во сне, сопровождающихся эпилептиформной активностью на ЭЭГ, но не относящихся к эпилепсии.
Обратился на приём мальчик, 3 лет, с ночными пароксизмами в виде снохождения, сноговорения. Со слов мамы: «Через 2 часа после засыпания встаёт с кровати говорит, идёт по квартире. Как- будто он что-то ищет. Чаще что-то невнятно. Часть слов понять можно, связаны со сном, с событиями дня. Иногда сын смеётся, плачет, стонет, боится, торопится. Глаза открыты, но взгляд неосознанный или «дикий». Через минут 10 мне удается его успокоить, уложить. Он спокойно засыпает. После лечения успокоительными препаратами был перерыв в его лунатизме 4 месяца, а затем постепенно участились до 2-4 раз за месяц». На ЭЭГ у пациента есть эпиактивность типа доброкачественных эпилептиформных разрядов детства в небольшом количестве в фоне и во сне. При проведении ЭЭГ с депривацией сна: во время записи сна нейрофизиологами описан пароксизм (сел на кровать, не реагировал, сказал несколько слов), но в этот момент эпиактивности по ЭЭГ не отмечалось. Поставлен диагноз: Парасомнии (снохождение, сноговорение). Сопутствующий диагноз: Доброкачественные эпилептиформные нарушения детства. Данных за активную эпилепсию в настоящее время нет. Противоэпилептические препараты никогда не назначались этому пациенту. Делался акцент на необходимости соблюдать рациональный режим дня. В терапии он получал седативные препараты или ноотропы в возрастных дозах виде монотерапии (пантотеновую кислоту, адаптол, атаракс, фенибут, отвар седативных трав, новопассит) курсами на 1-2 месяца, 1-3 курса в год. Ответ на такую терапию всегда хороший: вышеописанные парасомнии полностью прекращались на 4-8 месяцев или значительно уменьшались; могли носить стертый характер (садится на кровать во сне, сидит 3-5 секунд, сам ложится и спит дальше; не чаще 1-2 раз в месяц). Ребенок наблюдается у эпилептолога в течение нескольких лет. С течением времени постепенно жалоб на нарушение сна становится всё меньше. По ЭЭГ эпиактивность типа ДЭРД персистирует: в разных записях может быть в небольшом индексе или отсутствует.
Диагностика Лобной эпилепсии у детей:
Для диагностики эпилепсии лобной доли используется несколько методов: анализ психической и неврологической симптоматики, нейрорадиологическая диагностика, компьютерная томография, ангиография, ядерный магнитный резонанс, электроэнцефалография.
ЭЭГ (электроэнцефалография) лобной доли считается лишь вспомогательным методом. Определяет локализацию очагов. При записи ЭЭГ используются провокационные пробы (гипервентиляция, фотостимуляция). Рутинная ЭЭГ обладает крайне низкой чувствительностью в силу ограниченной возможности регистрации эпилептической активности в лобной доле посредством поверхностных электродов. В межприступном периоде эпилептические паттерны на ЭЭГ могут отсутствовать либо отмечаются спайки и острые волны лобной локализации, односторонние или билатеральные. Диагностическая ценность ЭЭГ увеличивается при записи после бессонной ночи или во время сна. При ночных пароксизмах регистрация ЭЭГ во время сна абсолютно необходима. Пароксизмы возникают преимущественно во вторую стадию медленного сна и характеризуются наличием билатеральных комплексов острая – медленная волна в лобных областях. Сопоставление данных ЭЭГ и видеозаписи припадка является оптимальным методом определения болезни (комбинированный ЭЭГ и видеомониторинг).
МРТ и КТ (для исключения локальной патологии головного мозга) – абсолютно обязательные исследования при впервые возникших приступах лобной эпилепсии. Диагностическая значимость МРТ для исключения актуального неврологического заболевания крайне высока, в связи с чем должна однократно проводиться каждому больному с подозрением на приступы лобной эпилепсии.
Кроме проведения вышеупомянутых исследований применяется дифференциальная диагностика. Она проводится при осмотре больных с целью исключить церебральные процессы.
Симптоматика в виде тонической и постуральной активности, повышенной двигательной активности, комплексного жестикуляционного автоматизма, вокализации, кратковременности, отсутствие незначительной спутанности сознания. Такую симптоматику отличить от психогенных заболеваний очень сложно. Поэтому окончательный диагноз можно поставить только после видео- и телеэнцефалографического мониторирования. Нередко приступы лобной эпилепсии принимают за вегетативно-висцеральных припадки и обмороки, относящиеся к аноксическим (аноксоишемическим) припадкам.
Симптомы эпилепсии у детей
Признаки эпилепсии у детей в целом схожи, однако в зависимости от возраста, в котором на данном этапе пребывает ребенок, могут отличаться.
Проявление эпилепсии у грудных младенцев
Обнаружить и начать своевременное лечение первых признаков эпилепсии у ребенка первого года жизни крайне важно: на данном этапе, пока идет созревание всех процессов, они максимально легко поддаются корректировке. Однако в этом также заключается своя сложность: признаки эпилепсии у детей до года сильно отличаются от старшего возраста
Среди симптомов выделяют следующие:
- внезапное замирание без движений;
- приостановка глотания;
- запрокидывание головки назад;
- тремор век;
- взгляд, направленный в пустоту, ничего и никого не замечающий;
- отсутствие реакции на действия родителей.
В большинстве случаев перечисленными симптомами начинается приступ, после чего малыш теряет сознание, появляются конвульсии. В процессе он может неосознанно совершить акт дефекации или опорожниться.
Симптомы эпилепсии у детей после года
Эпилепсия у детей после года проявляет себя немного иначе:
- временная потеря сознания;
- расстройства двигательной активности;
- проблемы с восприятием органов чувств;
- резкая перемена в настроении, особенно в сторону усиления агрессии;
- онемение некоторых участков тела.
Данные признаки эпилепсии у детей не всегда заметны, однако должны насторожить родителей. Если ничего не предпринимать, то вслед за ними появляются следующие:
- непродолжительная остановка дыхания;
- сильный тонус всех мышц одновременно;
- конвульсии;
- неконтролируемое мочеиспускание, дефекация;
- часто прикусывание языка, крики.
Часто эпилепсия у детей сопровождается хронической депрессией, моральной подавленностью.
Формы эпилепсии у детей
В зависимости от того, что спровоцировало приступы эпилепсии у детей, различают три основные ее формы:
- идиопатическая: проявления недуга не несут за собой значительных изменений в работе мозга и имеют генетическую подоплеку;
- симптоматическая: возникла в результате патологии головного мозга, появившейся из-за опухоли, травмы или неправильного формирования;
- криптогенная: точная причина возникновения эпилепсии у детей не выяснена.
Виды эпилепсии
Во время диагностики эпилепсии у детей учитываются также и особенности расположения очага заболевания. В зависимости от этого недуг разделяется на несколько видов:
- затылочный;
- теменной;
- лобный (активируется в ночное время);
- височный (отключение сознания без характерных судорог);
- хронический.
Существует еще одна классификация, основанная на том, то явилось провокатором эпилепсии у детей до года и позже:
- первичная: появилась вследствие чрезмерной активности головного мозга;
- вторичная: вызвана травмой или инфекционным заболеванием;
- рефлекторная: в качестве провокатора может выступать любой раздражитель, например, мигающая лампа, какой-либо звук.
Причины возникновения
В современной медицине существует уверенность в том, что эпилепсия является следствием одномоментного, аномального, сильнейшего возбуждения нейронов в отдельной области коры головного мозга – эпилептогенном очаге. Эти процессы провоцируются нарушениями баланса между торможением и возбуждением в местах локализации очага. Нейроны начинают преобразование возбуждения, воспринимаемого органами чувств человека, в электрические импульсы. Для организма данные импульсы по силе можно сравнивать с молниями при грозе в природе.
Причинами возникновения эпилептогенных очагов являются:
- нарушения мозгового кровообращения (инсульт, например);
- физические травмы головы и сотрясения головного мозга;
- хронические патологии нервной системы (например, рассеянный склероз);
- инфекции, касающиеся мозговых оболочек (менингит и прочие);
- наркозависимость, алкоголизм;
- патологическое развитие плода внутриутробно;
- наследственные факторы;
- опухоли в головном мозге;
- дисфункции обмена веществ;
- паразитарные патологии головного мозга.
Большинство пациентов ощущают первые проявления эпилепсии в возрасте до 18 лет, в более старшем возрасте развитие заболевания встречается гораздо реже.
Эпилептический приступ нельзя путать с истерическими припадками. При последних яркие эмоциональные реакции в присутствии близких или знакомых становятся источником патологического поведения. Также истерические припадки могут провоцироваться испугами, обидами, огорчениями. При этом сам себе человек не наносит вреда и прекрасно осознает происходящее. Длится истерика около 20 минут, в среднем, в то время, как эпилепсия в разовой форме никогда не продолжается больше 1-2 минут. После истерического припадка человек не ощущает сонливость, оглушение, в отличие от эпилептического.
Роль семьи
Семья для деток – первая, главная среда существования. Близкие люди способны стать болезнетворным организмом, провоцирующим процветание болезни, но, с другой стороны, оказать благотворное воздействие на устранение дефекта.
Большая роль в формировании логоклонии отводится модели воспитания. Риск развития патологии увеличивается в тех семьях, где малыша воспитывают в обстановке авторитарности, гиперсоциализации, повышенной эмоциональной связи с матерью. Ребенка не воспринимают таким, каков он есть, забирают право на становление как личности, ущемляют в правах. У родителей нет адекватного понимания малыша, его роли в социуме
Отсутствует внимание к возрастным потребностям
Атмосфера в семье – другой провоцирующий фактор логоневроза. Скандалы, выяснение отношений, недопонимание между родителями выступают в роли хронического стрессора. Особое значение отводится насилию, диктатуре в семейной обстановке. Столкнувшись с проблемой логоневроза, многие родители подсознательно выбирают неправильный путь реагирования. Первая реакция – сопротивление, неприятие болезни, стремление к быстрейшему избавлению от дефекта.
Мало проинформированные о заболевании родственники допускают роковые ошибки в занятиях с детишками. Они проявляют повышенный контроль, тревогу, заставляют малыша повторять фразы по несколько раз. Тревога близких передается больному. В такой ситуации дефект усугубляется
Негативное отношение матери к недугу провоцирует повышенное внимание к речевым недочетам маленьких больных, усиливая чувствительность к проблеме
Обследование родителей, чьи дети страдают логоневрозом, выявило следующие отклонения в психическом состоянии взрослых, и, прежде всего, матери: чувство вины, тревога, растерянность, безнадежность, волнение за будущее малыша. Бесполезные попытки устранить заболевание дезорганизуют семью
Поэтому родителям стоит обращать внимание и на свое состояние, отражающееся на психологическом фоне маленького больного
Опираясь на данные, полученные в ходе бесед с мамочками больных деток, удалось выявить следующие модели отношения к проблеме:
- препятствие, нуждающееся в преодолении – все перепробовали, это последняя надежда;
- незаслуженное наказание, расплата за грехи – за что нам это;
- болезнь, нуждающаяся в лечении – болеет, потому что слабенький;
- запятнанная репутация – откуда это в нашей образованной, прекрасной семье;
- проявление тяжелого характера – кривляется от вредности;
- отсутствие проблемы – разное бывает, и так пройдет.
Все перечисленные позиции являются деструктивными в отношении прогресса в лечении логоневроза. Учитывая, что дети в большинстве случаев подражают реакциям взрослых, вряд ли стоит ждать адекватной оценки от самого больного, а значит, положительной тенденции в лечении логоклонии.
Единственно верная реакция реагирования на проблему – сплочение семейного коллектива. С
Необходимо создание для детей благоприятной атмосферы в семье, адекватное участие в лечении без гиперопеки, но с оказанием поддержки.
Родители обязаны помнить, что своим поведением оказывают мощнейшее воздействие на потенциал своего чада.
Что делать во время припадка?
Родители не сразу могут заметить приступы эпилепсии у ребенка, так как они возникают ночью. Приступы могут быть единичные и редкие, но как и любая форма эпилепсии, она нуждается в наблюдении врача-эпиептолога и невролога
Важно своевременно диагностировать роландическую эпилепсию. Если необходимо, начать лечение медикаментозно, что, конечно, назначается индивидуально в каждом случае
Также в более пристальном наблюдении нуждается доброкачественная роландическая эпилепсия, которая впервые проявила себя в раннем возрасте, так как возможно приступы будут учащаться из-за того, что нервные клетки еще незрелы.
Как эпилепсия себя проявит: что отмечать?

Симптомы эпилепсии существенно различаются исходя из места, где в мозге начался приступ и на какую часть тела он воздействовал, он может иметь форму физического или психического. То, что формируется во время припадка, зависит от типа, который имеется у ребенка. Эпилептические припадки обычно характеризуются следующим:
Группа моторных симптомов — это определенные двигательные акты, отличающиеся от привычного поведения и связанные с аномальной активностью мозга. К ним относят:
- Сильные подергивания или судороги тела;
- Слабость или онемение, спазм или напряжение мышц, их локальное подергивание;
- Эпилептические судороги;
- Повторяющиеся движения, такие как хлопки в ладоши или потирание рук, жевание, бег или прикусывание губ: данные симптомы указывают на фокальные припадки;
- Невозможность глотать, слюнотечение;
- Затруднения речи;
- Внезапная потеря контроля над мочеиспусканием или дефекацией, особенно во время приступа;
- Прикусывание языка.
Если в отношении моторных проявлений все более-менее понятно, аномальная активность мозга влияет и на активность тела, то в отношении симптомов абсанса или немоторных проявлений все гораздо сложнее. Неопытные родители могут длительно принимать подобные проявления за баловство или фантазии, а также особенности поведения (хотя в реальности — это эпилепсия).
- Возможны изменения в ощущениях, эмоциях или восприятии перед приступом — это может включать дежавю (ощущение, что ранее это уже видел) и жамевю (чувство, противоположное дежавю — нераспознавание знакомых мест)
- Зависание, иногда с бормотанием, приступы «остолбенения», которые можно ошибочно принять за мечтания;
- Изменения функций внутренних органов, таких как желудочно-кишечная деятельность, жар или холод, приступы потливости (похожие на приливы), учащенное сердцебиение и мурашки по коже;
- Расширение зрачков, их застывание, изменение цвета кожи — она выглядит бледной или покрасневшей.
Дополнительно симптомы немоторного приступа могут включать в себя остановку привычной деятельности: ребенок внезапно останавливает то, что он делает, смотрит в одну точку стеклянным взглядом или становится неподвижным (зависает).
Пройдите тестCклонен ли ваш ребенок к аллергическим заболеваниямСклонен ли ваш ребенок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребенку избегать и какие меры предпринять.
Использованы фотоматериалы Shutterstock
Лечение эпилепсии
Сейчас для лечения эпилепсии широко применяют противосудорожные препараты. Их назначают в малых дозах, постепенно доводя до концентрации, достаточной для прекращения приступов. Препарат отменяют в случае, когда приступы не повторяются более 4-ех лет при нормальных показателях ЭЭГ. Иногда лекарства приходится принимать пожизненно, сочетать два и более препаратов, однако это оправдывается существенным повышением качества жизни больного.
Если было выявлено, что причиной судорожных припадков являются новообразования в мозгу, проводится хирургическое лечение.
В клинике «Семейный доктор» предоставляют все необходимое для диагностики этого опасного заболевания:
- консультацию профессионального невролога-эпилептолога;
- электроэнцефалографию (ЭЭГ) бодрствования и дневного сна;
- видео-ЭЭГ мониторинг дневного сна (ВЭЭГМ);
- ультразвуковое обследование;
- лабораторные анализы;
- дополнительную консультацию специалистов для уточнения причины возникновения судорожных припадков (психолога и психиатра, кардиолога, эндокринолога, гастроэнтеролога и других).
ЭЭГ и ВЭЭГМ могут быть проведены в один и тот же день. В этот же день можно записаться на консультацию эпилептолога.
Не откладывайте визит к врачу, диагностику необходимо проводить после первого же приступа! Чем раньше начато лечение, тем больше вероятность, что ваш ребенок сможет излечиться.
В клинике «Семейный доктор» прием ведет опытный эпилептолог – врач-невролог, специалист, способный вовремя распознать судорожный припадок и назначить эффективное лечение. Он знаком с особенностями протекания заболевания у детей самого раннего возраста.
+7 (495) 775 75 66
Как выглядят приступы эпилепсии?
В специальной литературе описаны десятки типов приступов, и еще больше — их комбинаций, поэтому стоит ограничиться основными понятиями. Наиболее известны так называемые генерализованные тонико-клонические приступы с потерей сознания, напряжением и подергиваниями во всем теле. Кроме того, встречаются миоклонические приступы, представляющие собой короткие вздрагивания во всем теле или в какой-либо его части, часто без изменения сознания — например, вздрагивания рук с выпадением предметов из них, или внезапное падение, как от удара под колени.
Тонические приступы проявляются достаточно длительным мышечным напряжением в любой части тела.
У детей часто приступ может выглядеть как напряжение и подрагивания руки, половины лица с нарушением речи при сохранном сознании.
В раннем возрасте нередко наблюдаются особые приступы — спазмы, выглядящие как кратковременные эпизоды вздрагиваний с разведением конечностей или, наоборот, «сжиманием в комок», возникающие в виде серий, когда спазмы повторяются несколько раз в течение короткого времени.
Один из частых типов приступов — абсансы, при которых ребенок застывает и не реагирует на обращения.
Важный признак — асимметрия движений при приступе, например, поворот головы и глаз в сторону, поднимание и напряжение одной руки, подергивание угла рта с одной стороны
Это может указывать на фокальный характер приступа, то есть его связь с какой-то конкретной ограниченной областью головного мозга.
Очень важно запомнить внешний вид пациента во время приступа, еще лучше записать приступ на видео, вполне достаточно камеры мобильного телефона. Типичная картина приступов часто позволяет с самого начала оценить прогноз и определить необходимость и возможность лечения.
Юношеская миоклоническая эпилепсия.
Юношеская миоклоническая эпилепсия (ЮМЭ) – одна из форм идиопатической генерализованной эпилепсии, характеризующаяся дебютом в подростковом возрасте с возникновением массивных билатеральных миоклонических приступов, преимущественно в руках, в период после пробуждения пациентов. ЮМЭ – одна из первых форм эпилепсии с известным генетическим дефектом. Предполагается двулокусная модель наследования (доминантно-рецессивная), причем доминантный ген локализован на коротком плече хромосомы 6.
Дебют ЮМЭ варьирует от 7 до 21 года с максимумом в возрастном интервале 11-15 лет. Заболевание может начаться в более раннем возрасте с абсансов или ГСП, с последующим присоединением миоклонических приступов в пубертатном периоде. Миоклонические приступы характеризуются молниеносными подергиваниями различных групп мышц; они чаще двухсторонние, симметричные, единичные или множественные, меняющиеся по амплитуде. Локализуются, главным образом, в плечевом поясе и руках, преимущественно в разгибательных группах мышц. Во время приступов больные роняют предметы из рук или отбрасывают их далеко в сторону. У 40 % пациентов миоклонические приступы захватывают и мышцы ног, при этом больной ощущает как бы внезапный удар под колени и слегка приседает или падает (миоклонически-астатические приступы); затем тут же встает. Сознание во время приступов обычно сохранено. Миоклонические приступы возникают или учащаются в утренние часы, после пробуждения пациента. В 90 % случаев они сочетаются с ГСП пробуждения и в 40 % – с абсансами. Основными провоцирующими приступы факторами являются депривация сна и внезапное насильственное пробуждение. Примерно 1/3 больных ЮМЭ (чаще женского пола) обнаруживают фотосенситивность.
Эпилептическая активность на ЭЭГ выявляется у 85% больных в межприступном периоде. Наиболее типична генерализованная быстрая (от 4-х Гц и выше) полипик-волновая активность в виде коротких вспышек. Возможно также появление пик-волновой активности 3 Гц.
Лечение. Наряду с медикаментозной терапией необходимо строго придерживаться соблюдения режима сна и бодрствования; избегать недосыпания и факторов фотостимуляции в быту. Базовые препараты – исключительно производные вальпроевой кислоты. Средняя суточная дозировка – 40-60 мг/кг. При недостаточной эффективности назначается политерапия: депакин + суксилеп (при резистентных абсансах); депакин + фенобарбитал или гексамидин (при резистентных ГСП); депакин + ламиктал или клоназепам (при резистентных миоклонических приступах и выраженной фотосенситивности).
Полная медикаментозная ремиссия достигается у 75% больных, причем в большинстве случаев на монотерапии вальпроатами. Однако в последующем при отмене АЭП, рецидивы констатируются у половины больных. При данной форме эпилепсии рекомендуется отмена АЭП спустя не менее 4-х лет с момента наступления ремиссии.