Что такое доминантный фолликул?
Содержание:
- Фазы менструального цикла
- Функции эстрадиола в мужском организме
- Как определить овуляцию в домашних условиях
- Повышенная СОЭ у детей
- Осложнения
- Как развивается заболевание
- Лечение апоплексии яичника
- Общая информация
- Виды патологии
- Самостоятельный прием лекарств
- Что это такое?
- Протоколы стимуляции
- Что такое фолликулометрия?
- Возможна ли беременность при низком АМГ?
- Интерпретация результатов
- Расшифровка результатов
Фазы менструального цикла
Цикл делится на две части: первая часть менструального периода составляет примерно 7-11 дней. В это время фолликул созрел, из него же затем выходит зрелая яйцеклетка, готовая оплодотвориться. После этого яйцеклетка, попав в брюшную полость, захватывается ампулой маточной трубы и начинает двигаться в ней. В этот момент ей навстречу должны двигаться сперматозоиды. Если же это случится – скорее всего, наступит беременность.
Лютеиновая фаза начинается овуляцией, которая длится 14 дней, независимо, сколько длится менструальный цикл. В данный период в яичнике созрело желтое тело, которое помогает сохранению оплодотворению в первое время. Если сперматозоиды на пути яйцеклетки не встречаются — оплодотворение не наступает, тогда и желтое тело рассасывается, яйцеклетка гибнет, уровень гормонов в организме снижается, и начинаются месячные.
Когда последний день менструации пройдет, все процессы, которые описаны выше, начнутся заново, и будут повторяться, пока не произойдет оплодотворение. Поэтому, нормальный ход овуляции в женском организме крайне важен!
Функции эстрадиола в мужском организме
Гормон эстрадиол у мужчин – что это такое? В небольшой концентрации женский половой гормон содержится в мужском организме. Его уровень в плазме крови не превышает 3-55 пг/мл. Эстрогены образуется из анаболических гормонов под воздействием фермента ароматазы. Он также продуцируется клетками жировой ткани, в связи с чем при ожирении происходит феминизация мужчин, проявлениями которой являются: гинекомастия;
- снижение либидо;
- оволосенение по женскому типу;
- изменение тембра голоса;
- нарушение эректильной функции;
- утолщение жировой прослойки на уровне бедер.
Нормальный уровень эстрадиола важен в поддержании половой функции и фертильности. Он предотвращает облысение и является важным фактором сохранения плотности костной массы, липидного обмена. Недостаток или переизбыток этого вещества может повлечь развитие патологических процессов в организме мужчины.
Как определить овуляцию в домашних условиях
Существует несколько методов определения овуляции дома, но результативность такого определения имеет слабый процент достоверности. Эти методы могут использоваться только на первых этапах попыток зачатия, пока не предполагается бесплодие. Если есть подозрение на бесплодие, нужно срочно обратиться к гинекологу и пройти процедуру там.
Базальная термометрия. Женщина в одно тоже время утром градусником измеряет температуру в заднем проходе, ротовой полости или вагине. Самые точные показатели получаются при прямокишечном измерении.
В первой фазе температура составляет 36,1-36,3 град. Во время овуляции наблюдается скачок на полградуса или даже градус. Показатель становится 37,0 и даже выше и сохраняется на этом уровне до начала месячных. Если беременность наступила, температура сохраняет показатель.
Недостатки метода:
- При воспалительных процессах базальные показатели могут меняться непредсказуемо и не зависеть от менструального цикла.
- Постоянная забота о получении показателей создаёт определённые проблемы. Женщине приходится просыпаться в одно и тоже время, например, в 7 утра в выходной день.
- В период измерения температуры нельзя употреблять алкоголь, поскольку он влияет на показатели.
Следить за этим процессом самостоятельно очень сложно, ведь следует регулярно измерять базальную температуру, что не всегда удобно.
Метод анализа выделений
Существуют специальные приборы, работающие по принципы мини- микроскопа. Они позволяют рассмотреть слизь шейки матки получше.
Вначале цикла слизистые выделения тягучие, и во влагалище не вытекают. В овуляционный период слизь напоминает белок яйца а под микроскопом мазки выглядят, как листы папоротника. Это метод тоже не считается надежным:
- Свойства слизи могут меняться при воспалительных процессах и при половых контактах.
- Не каждая женщина может «на глазок» определить наступившие изменения в выделениях, а иногда слизи выделяется мало.
- Можно разглядывать выделения с помощью прибора, но нужно тратиться на его приобретение и иметь определённый навык.
Тест на овуляцию
Когда семья готова к зачатию и планирует ребенка, можно начать попытки с ведения календаря овуляции, что увеличит шансы быстро забеременеть. Чтобы «поймать» самый удачный момент для зачатия, можно приобрести тест на овуляцию, который поможет избежать всех сложностей учета параметров.
В последние время стали популярны тесты на овуляцию, действие которых схоже с работой теста на беременность. Они реагируют на повышение уровня лютенизирующих гормонов в организме. При погружении в мочу в момент овуляции в специальном окошечке появляются две полоски. Метод тоже не очень точен:
- Если женщина выпила накануне много воды, тест дает ложноотрицательный результат.
- Реактивы, реагирующие на гормоны, выделяющиеся при овуляции, очень чувствительны, поэтому ошибаются даже при незначительных погрешностях тестирования.
- Тест может быть некачественным сам по себе.
Электронный тест — календарь овуляции
Ещё один вариант — электронный тест на овуляцию — высокотехнологичная, но очень дорогая новинка. Цена теста на овуляцию высока, так как функции прибора заключаются не только в сборе информации, а и передачу их по каналам интернет-связи специалистам в отдел аналитики. После тщательного изучения огромного количества данных, а каждые сутки их производится не менее двадцати тысяч, женщине ежемесячно сообщается о лучшем времени для зачатия, с точность до минут.
Американские разработчики утверждают, что проблема зачатия не решится очень быстро, скорее всего, на это уйдет несколько недель (а может и месяцев), но именно тест на овуляцию, контролируя и фиксируя все изменения в организме женщины, поможет составить календарь менструального цикла и определить идеальный момент, когда клетка полностью готова к оплодотворению.
Наши же врачи рекомендуют не тратить время и деньги на новомодные новинки, а обратиться в клинику, для прохождения специального обследования — фолликулометрии.
Повышенная СОЭ у детей
В случае, когда норма СОЭ у детей превышена, скорее всего, в организме развивается инфекционный воспалительный процесс. Но следует учитывать, определяя СОЭ по Панченкову, что повышены у детей (или изменены) и другие показатели ОАК (гемоглобин и др.). Также у детей при инфекционных болезнях значительно ухудшается общее состояние. При инфекционных заболеваниях СОЭ высокое у ребенка уже на вторые-третьи сутки. Показатель может составлять 15, 25, 30 мм/ч.
Если эритроциты повышены у ребенка в крови, причины такого состояния могут быть следующими:
- нарушение обменных процессов (диабет, гипотиреоз, гипертериоз);
- системные или аутоиммунные болезни (астма бронхиальная, ревматоидный артрит, волчанка);
- болезни крови, гемобластозы, анемия;
- заболевания, при которых происходит распад тканей (туберкулез, инфаркты миокарда, онкологические болезни).
Нужно учесть: если даже после выздоровления скорость оседания эритроцитов повышена, это значит, что процесс проходит нормально. Просто нормализация идет медленно, но примерно через один месяц после заболевания нормальные показатели должны восстановиться. Но если есть сомнения в выздоровлении, значит, нужно делать повторное обследование.
Родители должны понимать, что если у ребенка эритроциты выше нормы, это значит, что патологический процесс в организме имеет место.
Но иногда, если у малыша незначительно повышены эритроциты в крови, это значит, что оказывают влияние некоторые относительно «безобидные» факторы:
- у грудничков незначительный рост СОЭ может быть связан с нарушением диеты мамы при естественном вскармливании;
- период прорезывания зубов;
- после приема медикаментов (Парацетамола);
- при недостатке витаминов;
- при гельминтозе.
Таким образом, если повышены эритроциты в крови, это значит, что у ребенка развивается определенное заболевание. Существует и статистика частоты увеличения этого значения при разных болезнях:
- в 40% случаях высокое значение говорит об инфекционных недугах (болезни дыхательных путей, туберкулез, болезни мочевыводящих путей, гепатиты вирусные, грибковые болезни);
- в 23% — онкологические процессы разных органов;
- в 17% — ревматизм, системная волчанка;
- в 8% — желчнокаменная болезнь, воспаление органов ЖКТ, органов малого таза, анемия, ЛОР-болезни, травмы, диабет, беременность;
- 3% — болезни почек.
Осложнения
Если фолликулярная киста не была вовремя диагностирована и пролечена, возможны такие последствия:
- Разрыв кисты. Происходит спонтанно. Сопровождается резкой болью. Возможно обильное кровотечение вплоть до шокового состояния. Вероятность разрыва увеличивает сильная физическая нагрузка или сексуальная близость.
- Кровоизлияние в полость. Проникновение крови внутрь кистозного пузыря.
- Перекрут. При резком изменении положения тела может произойти перекручивание яичника, во время которого сдавливаются кровеносные сосуды и ограничивается его кровоснабжение. Сопровождается резкой болью до потери сознания
- Воспаление. Содержимое кистозного пузырька может воспалиться и даже нагноиться, формируя абсцесс. Разрыв воспаленной кисты опасен заражением окружающих тканей.
Разрыв фолликулярной кисты яичника
Апоплексия или разрыв кисты – нередкое осложнение болезни. Причиной могут служить как внутренние, так и внешние факторы. Кистозный пузырек не может увеличиваться до бесконечности. Когда он становится значительным (7 сантиметров и более) его оболочка истончается и может произойти разрыв.
К внутренним причинам разрыва предположительно относятся:
- нарушенный гормональный баланс;
- нерегулярный менструальный цикл;
- воспалительные процессы брюшной полости;
- гинекологические заболевания.
К внешним причинам можно отнести:
- интенсивные физические нагрузки;
- поднятие тяжестей;
- резкие движения, такие как прыжки;
- падения;
- травмирующие воздействия непосредственно в область живота.
В случае разрыва содержимое изливается в брюшную полость малого таза и может вызвать серьезные последствия, вплоть до перитонита. Если произойдет травмирование кровеносного сосуда, снабжающего фолликул, может возникнуть обильное кровотечение, как через матку наружу, так и внутрь в брюшную полость.
По симптоматике разрыв подразделяют на три типа:
- болевая апоплексия (псевдоаппендикулярная) — сопровождается резкими болями и напоминает приступ острого аппендицита;
- анемический — сопровождается внутренним кровотечением;
- смешанный тип – внутреннее кровотечение сопровождается острой болью.
По степени проявления разрыв делят на следующие типы:
- легкий, в том случае кровь выливается незначительно (до 150 мл);
- средний, кровоизлияние значительное (до 500 мл);
- тяжелый, потеря крови превышает 500 мл.
Разрыв сопровождается выраженными болевыми ощущениями вплоть до болевого шока. Также кровотечение может стать причиной потери сознания.
В случае разрыва практически всегда требуется срочное оперативное вмешательство.
Кровоизлияние в полость кисты
При активном кровоснабжении доминантного фолликула из которого сформировалась опухоль, кровь может активно проникать внутрь пузыря. Это грозит разрывами и излиянием крови в брюшную полость. Такая структура нередко служит источником острого воспалительного процесса. Киста с кровоизлиянием в полость носит название геморрагической.
Признаки перекрута фолликулярной кисты яичника
Перекручиванию подвержены опухоли достаточно крупных размеров – более 7 см в диаметре. В результате сдавливается нервно-сосудистый пучок яичника, и возникают такие симптомы:
- слабость;
- головокружение;
- резкое снижение артериального давления;
- тошнота, рвота;
- учащенное сердцебиение (тахикардия);
- остановка функций кишечника;
- боль не стихает в любом положении тела.
Перекрут бывает частичным и полным (более 360 поворота). Устраняется только оперативным вмешательством (чаще лапароскопическим).
Чтобы избежать такого осложнения, на время лечения необходимо исключить активные тренировки, экстремальные путешествия и перейти на щадящий режим физических нагрузок.
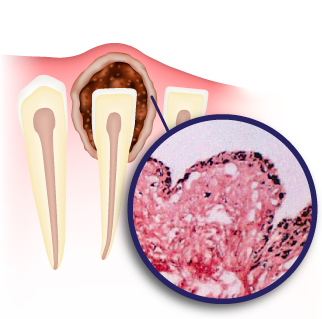
Как развивается заболевание
В организме женщины каждый менструальный цикл созревает одна яйцеклетка. Происходит это в наиболее зрелом фолликуле, который называется доминирующим.
Справка! Фолликул – структурная единица яичника в виде пузырька, которая содержит незрелые яйцеклетки (овоциты).
Доминирующий фолликул выделяет гормоны, тормозящие развитие остальных половых клеток, поэтому созревает лишь одна из них. После того, как яйцеклетка созрела, фолликул разрывается, и она начинает свое движение по маточным трубам к матке, постепенно дозревая, и готовясь к оплодотворению. Если разрыв фолликула не произошел, его содержимое превращается в кисту – пузыреобразное опухолевое образование.
Справка! Киста – полое образование в тканях или органах, имеющее стенку и содержимое.
По расположению они подразделяются на такие виды:
- односторонние (правосторонние или левосторонние);
- двусторонние (встречаются крайне редко).
По возникающим осложнениям:
- обычные (неосложненные);
- осложненные.
Обычно кисты имеют небольшие размеры (3–5 см), но бывает, что они вырастают до 10 см. Чаще всего возникают правосторонние кисты. Это происходит потому, что правый яичник снабжается кровью из брюшной аорты, а левый из почечной артерии. А значит более интенсивное кровоснабжение определяет большую активность правого яичника.
Кисты могут быть гормонально активными, и дополнительно продуцировать женский половой гормон эстроген. Это приводит к его избытку в организме женщины, и как следствие – нарушению менструального цикла.
Фолликулярная киста яичника не может переродиться в злокачественное новообразование. Но она опасна тем, что может стать источником воспалительного процесса, который нарушает функцию всего яичника, что может приводить к расстройству менструального цикла и даже бесплодию. Кроме этого, воспаленная киста может разорваться и вызвать тяжелое заболевание – перитонит.
Лечение апоплексии яичника
Что необходимо делать при апоплексии яичника, определит врач. При апоплексии слабой или средней степени тяжести, без признаков внутреннего кровотечения, возможно консервативное медикаментозное лечение под строгим наблюдением врача. Консервативное лечение предусматривает соблюдение постельного режима, использование специальных суппозиториев, витаминных комплексов и спазмолитиков. Когда удастся купировать острый период, лечение дополнит электрофорез и электротерапия.
Но даже при правильно проведенном консервативном лечении в 50% случаев на пострадавшем яичнике образуются спайки, что снизит возможность забеременеть и выносить ребенка. Поэтому, если пациентка намерена сохранить свои репродуктивные способности, ей лучше согласиться на лапароскопическую операцию. Этот способ позволит максимально сохранить ткани яичника. В стенке брюшины делают 3 небольших отверстия, через которые внутрь вводят специальное оборудование и лапароскоп.
Если женщине противопоказана лапароскопия, то врач предложит лапаратомическую операцию. В этом случае будет проведен разрез брюшной стенки над лобком, что даст доступ к органам малого таза. Во время операции ушивается ткань яичника. Также врач тщательно промывает брюшную полость, удаляет сгустки крови, что сводит к минимуму вероятность образования спаек.
После операции женщине будет назначена физиотерапия, врач индивидуально подбирает оптимальные методы контрацепции и нормализации гормонального фона.
Если кровоизлияние обильное и состояние женщины ухудшается, врач будет вынужден удалить часть яичника.
Общая информация
Патология широко распространена среди жителей стран с высокой влажностью и температурой воздуха. Подобные климатические условия способствуют распространению инфекционных поражений волосяных фолликулов. Группа риска представлена социально неблагополучными слоями населения: несоблюдение человеком правил личной гигиены приводит к активному размножению патогенов на кожных покровах.
Часто причинами фолликулита становятся поверхностные воспаления фолликулов — остиофолликулиты. Распространение инфекции в нижние отделы фолликула приводит к образованию гнойных пустул.
Виды патологии
В процессе диагностики фолликулита дерматологи определяют форму заболевания, которой страдает пациент. Так, стафилококковый тип патологии часто локализуется на лице мужчин, затрагивая подбородок и кожу вокруг губ. Инфицирование происходит в процессе бритья щетинистых волос.
Псевдомонадная форма заболевания становится следствием купания пациента в горячей воде с недостаточным уровнем хлорирования. Жар способствует раскрытию пор, в которые попадают возбудители инфекции. Очаги воспаления образуются на лице и верхней части туловища ребенка или взрослого.
Сифилитический тип патологии развивается на фоне вторичного сифилиса. Типичные симптомы фолликулита этой формы — образование зон выпадения щетинистых волос у мужчин и множественные пустулы на висках у женщин.
Герпетический тип инфекций волосяных луковиц поражает кожу подбородка и носогубного треугольника пациентов. Характеризуется образованием крупных везикул в фолликулярных устьях.
Кандидозная форма патологии проявляется при наложении на кожные покровы пациента окклюзионных повязок, препятствующих попаданию в рану на грудной клетке патогенной микрофлоры.
Гонорейный вид заболевания становится осложнением гонококковой инфекции. Пустулы формируются в промежности (у женщин) и на крайней плоти (у мужчин).
Фолликулит, вызванный клещами, может локализоваться на любых участках кожных покровов человека. Деятельность Demodex folliculorum и Demodex brevis приводит к образованию скоплений мелких пустул.
Самостоятельный прием лекарств
В большинстве случаев женщины решают делать инъекции самостоятельно. Препараты вкалываются внутримышечно или подкожно. Самым простым способом является использование специального устройства — ручки-инжектора.
Отклонение от рекомендаций по приему лекарств может привести к осложнениям
Важно соблюдать указанную дозировку и ставить уколы строго через определенные промежутки времени. При введении лекарства необходимо помнить о том, что:
- средства вводятся очень медленно;
- при пропуске времени инъекции необходимо сразу же сообщить врачу, время приема лекарства в этом случае должно быть согласовано с репродуктологом;
- нужно следить за дозировкой и не изменять ее;
- перед уколом обязательно продезинфицируйте руки и место инъекции.
Что это такое?
Репродуктивная система женщины имеет сложное строение. Основой будущей жизни является половая клетка, именуемая яйцеклеткой. Ежемесячно она созревает в яичнике, чтобы затем выйти из него и соединиться со сперматозоидом для зарождения новой жизни. Функции защиты незрелых яйцеклеток (ооцитов) выполняют окружающие их и расположенные в наружных слоях придатков функциональные фолликулярные клетки, которые позже трансформируются, чтобы выполнить основное предназначение.
На какой день делать УЗИ, чтобы узнать идет ли созревание фолликула?
В начале менструального цикла фолликулярные клетки начинают стремительно развиваться и формировать пузырьки. Один из них растёт быстрее остальных: он является доминантным, и именно в нём находится созревающая и готовящаяся к оплодотворению яйцеклетка. При этом остальные переходят в инволюцию, то есть возвращаются в прежнее исходное состояние.
Протоколы стимуляции
В зависимости от здоровья женщины и причин бесплодия используют различные схемы ССО. Они отличаются сроками и дозировками препаратов. Наиболее популярны два протокола:
- длинный протокол ЭКО. Стимуляцию начинают на 19–22 день менструального цикла. Для начала максимально подавляют выработку гормона ЛГ, а затем уже стимулируют рост фолликулов;
- короткий протокол ЭКО. ССО начинается на 4–5 день менструального цикла и длится около 10 дней. Важным отличием является использование малых дозировок, что помогает пациенткам легче переносить процедуру.
Помимо этого существуют ультрадлинный и ультракороткий протокол, а также естественный цикл.
Любая стимуляция проводится под строгим контролем за развитием фолликулов и уровнем гормонов. В соответствии с результатами УЗИ репродуктолог может пересмотреть протокол и повысить либо понизить дозировку, перейти на другой протокол.
Успех процедуры зависит от количества доминантных фолликулов
Главная задача — получение зрелых яйцеклеток. Чем больше фолликулов сформируется, тем выше вероятность добиться положительного результата. Существует мнение, что длинный протокол дает больше шансов забеременеть. Но это в значительной степени связано с первоначальным состоянием пациенток, так как по длинной схеме работают с женщинами с хорошим фолликулярным резервом.
Что такое фолликулометрия?
УЗИ малого таза женщинам может назначаться для проведения фолликулометрии – динамического исследования роста доминирующего фолликула в яичнике. Также данная процедура позволяет определить структуру и толщину эндометрия (слизистой оболочки в полости матки), который необходим для обеспечения нормального закрепления плодного яйца. В процессе фолликулометрии пациентке делают несколько динамических УЗИ, чтобы ответить на два основных вопроса:
- Есть ли у пациентки овуляция?
- Есть ли готовность слизистого слоя матки для крепления плодного яйца?
Для проведения УЗИ фолликулометрии, как показывает практика, пациентка должна посетить врача от 3-х до 5-ти раз в течение одного менструального цикла (в какие конкретно дни делать обследование, определяет врач). Возможно назначение и большего количества УЗИ, в зависимости от динамики роста фолликула.
Когда назначают фолликулометрию?
Фолликулометрию женщинам могут назначать с целью:
- выявить/исключить патологию функции яичников;
- оценить готовность эндометрия к закреплению оплодотворённой яйцеклетки;
- подтвердить/опровергнуть наличие факта овуляции;
- оценить возможность возникновения многоплодной беременности;
- определить все возможные причины нарушения менструации или фолликулогенеза (процесса образования фолликула);
- оценить общий гормональный фон в организме пациентки;
- выявить/исключить заболевания малого таза;
- оценить общее состояние репродуктивной системы женщины.
Фолликулометрия часто предваряет процедуру ЭКО – она необходима для контроля над состоянием матки и эндометрия в период стимуляции овуляции. Также фолликулометрию назначают для отслеживания результатов терапии, направленной на устранение факторов бесплодия либо патологии органов женской половой системы (киста, миома и так далее).
Что показывает фолликулометрия?
Фолликулометрия показывает готовность репродуктивной системы женщины к зачатию ребёнка. УЗИ покажет, имела ли место овуляция. Если да, то когда она произошла. Также фолликулометрия показывает в динамике функциональное развитие эндометрия, изменение его структуры и толщины.
Возможна ли беременность при низком АМГ?
Да, но возможность достижения беременности определяется не только уровнем АМГ, но еще и целым рядом показателей.
В первую очередь, это возраст. Если возраст женщины до 35 лет, шансы на достижение беременности достаточно велики, даже если уровень АМГ крайне низкий. У меня была пациентка 27 лет, после нескольких операций на яичниках по поводу эндометриоза, у которой АМГ был 0.1 нг/мл. На ЭКО мы с ней получили всего 1 клетку, 1 эмбрион. Но эмбрион был качественный и беременность наступила с первой попытки и закончилась благополучными родами.
Второй момент — регулярный менструальный цикл. Если менструация регулярная, через 28–30 дней вместе с остальными факторами это дает хороший шанс на успех.
Очень важный фактор — уровень ФСГ (фолликулостимулирующего гормона гипофиза). Если он в норме, значит, работа яичников не нарушена и есть шанс на получение качественных клеток и наступление беременности.
Один из основных критериев — картинка узи: количество фолликулов диаметром до 10 мм на 2–3 день менструального цикла. Если в яичниках не менее 5 фолликулов с каждой стороны — это очень хороший задел для успешной программы ЭКО, даже если уровень АМГ составляет 0.1 нг/мл. Напрашивается вопрос: а возможно ли такое вообще? Как ни странно, возможно. И в моей практике есть целый ряд подобных успешных примеров.
Еще важный показатель — уровень ингибина В более 40–100 пг/мл.
Итак, АМГ — далеко не единственный фактор, определяющий перспективы достижения беременности, поэтому паниковать из-за его снижения не стоит. Множественные успешные протоколы у пациенток со сниженным уровнем АМГ — еще одно постоянно обновляющееся доказательство. Надеюсь, у всех все получится и количество успешных программ будет только расти!
Интерпретация результатов
Что можно определить при УЗИ яичников?
- размеры яичников,
- форму яичников,
- наличие патологических включений в гонадах,
- структуру органа,
- связь яичников с окружающими органами и тканями,
- наличие и состояние доминирующего фолликула,
- выход яйцеклетки из фолликула,
- желтое тело в яичнике,
- состояние близлежащих органов, состояние маточных труб можно определить только при введении в них контрастного вещества,
- наличие жидкости в малом тазу.
Норма показателей УЗИ яичников:
- объем яичника составляет до 12 мл3,
- в каждом яичнике определяется около десятка незрелых фолликулов и только один доминантный;
- яичники могут прилегать к матке или располагаться на небольшом расстоянии от нее;
- в лютеиновую фазу всегда определяется желтое тело.
Динамика изменений яичника на УЗИ в разные фазы менструального цикла:
- Фолликулярная фаза:
- До 8-го дня после менструации в яичнике нельзя определить наличие доминирующего фолликула;
- С 8-го дня размер фолликула достигает 10 мм, уже визуализируется при УЗИ-диагностике;
- К 12-му дню размер фолликула 15мм – это третичный фолликул,
- К 14-15 дню фолликул готов к овуляции, его размер около 20-21 мм. Размеры фолликула около 17 мм уже говорят о предстоящей овуляции.
- Овуляция.УЗИ-признаки приближающейся овуляции:
- размер доминирующего фолликула 17 мм и более,
- визуализация в фолликуле яйценосного бугорка,
- утолщение теки фолликула.
УЗИ-признаки прошедшей овуляции:
- доминантный фолликул уже не определяется или резко уменьшенный в размерах,
- небольшое количество жидкости в малом тазу (дугласовом пространстве – пространстве между прямой кишкой и маткой),
- Лютеиновая фаза: на УЗИ можно увидеть круглый мешочек на яичнике – желтое тело, которое образовывается всегда после овуляции, не зависимо от оплодотворения яйцеклетки. При благоприятном фоне для зачатия размер желтого тела составляет 18 мм. Если желтое тело имеет размеры более 23 мм – это говорит о наступлении беременности. Если беременность не наступила, большие размеры желтого тела могут указывать на наличие кист фолликула или желтого тела (в этом случае, овуляция обычно не происходит).
- Во время менструации в яичнике определяются фолликулы мелких размеров до 8 мм.
Причины отсутствия овуляции, которые можно определить при УЗИ-диагностике
- Кисты яичников: фолликулярная или функциональная киста, киста желтого тела, эндометриоз яичника, тератодермоидная киста и другие. На УЗИ могут проявляться как увеличенные размеры фолликула или желтого тела,и как дополнительные образования.
- Образования в яичниках (доброкачественные и онкологические) на УЗИ видны как патологические плотные образования в строме яичников или плотно прилегающие к ним.
- Поликистоз яичников характеризуется наличием множества кист на обоих яичниках. Развитие поликистоза связано с нарушением баланса половых гормонов.
- Воспалительный процесс в яичниках (воспаление, вызванное заболеваниями, передающимися половым путем).На УЗИ наблюдается увеличение размера яичника, утолщение наружной оболочки, увеличение и расширение кровеносных сосудов в строме яичника.
- Истощение яичников, обычно наступает перед климактерическим периодом в норме, также может наблюдаться при неправильном образе жизни женщины (наркомания, голодание, чрезмерные занятия спортом, избыток или недостаток массы тела и другое). При УЗИ – исследовании на истощение яичников указывает небольшое количество незрелых фолликулов (единичные в каждом).
Расшифровка результатов
Сразу после проведения УЗИ врач приступает к расшифровке его результатов. В норме фолликул должен выглядеть как везикулярное эхонегативное образование. Как правило, первое УЗИ показывает наличие у пациентки нескольких маленьких фолликулов. Нормальный рост фолликула составляет 2-3 миллиметра в день. Перед входом в яйцеклетку размер фолликула должен равняться 1,8-2,3 см. Когда исчезает везикулярная структура фолликула, появляется кистозное образование и свободная жидкость в пространстве за маткой, диагностируется факт овуляции. В этом случае можно сделать вывод о том, что репродуктивная система женщины готова к зачатию. Когда овуляция отсутствует, врачу предстоит разобраться в возможных причинах данного отклонения:
- Заращение фолликула (атрезия) – внезапное прекращение роста доминантного фолликула после достижения размера 1,8 см с дальнейшим уменьшением достигнуто размера.
- Персистенция – нормальное развитие фолликула, но при этом отсутствие факта его разрыва и выхода из него яйцеклетки. В такой ситуации чаще всего диагностируют гормональный сбой, то есть отсутствие факта выброса гормона прогестерона.
- Киста фолликула. Данное состояние является следствием персистенции. Рост фолликула не останавливается, в нём происходит скопление жидкости. Киста фолликула диагностируется, когда его размер выходит за рамки 2,5 см.
- Лютеинизация – преждевременное формирование жёлтого тела в яичнике.
УЗИ может показать и полное отсутствие факта формирования фолликула. Такое состояние называют ановуляция, при которой наступление беременности невозможно.
Как выглядит фолликулярная киста на УЗИ?
Фолликулярная киста на УЗИ выглядит как небольшая опухоль с жидким компонентом, которая образуется в тканях яичника, но не имеет собственной гистологической капсулы. Важный вопрос: «Как отличить фолликул от кисты на УЗИ?» Здесь всё зависит от индивидуальных особенностей организма пациентки. Необходимо оценить структуру фолликула, его размер. При размере фолликула 27-28 мм и более может диагностироваться киста, но при этом динамическое наблюдение – фолликулометрию – нужно продолжать. Отличить фолликул от кисты на УЗИ, как показывает практика, бывает довольно сложно. Необходимо обращаться к опытным диагностам, работающим с современным, многофункциональным УЗ-оборудованием.