Герпетическая ангина: диагностика и лечение
Содержание:
- Витаон — Бальзам Караваева — состав
- Причины патологии
- Лечение хронического тонзиллита.
- Формы ангины и симптомы заболевания у взрослых
- Причины образования камней на миндалинах
- Диагностика баланопостита
- Стадии развития болезни и симптоматика
- Причины ангины
- Симптомы герпеса: с какими болезнями его можно спутать
- Симптомы у взрослых
- Возбудители и пути передачи заболевания
- Причины язвочек во рту у детей и взрослых
- Симптомы течения заболевания
Витаон — Бальзам Караваева — состав
Содержит натуральные компоненты: масляный экстракт лекарственных растений
(мята, ромашка, полынь, зверобой, шиповник, чабрец, тысячелистник, календула,
тмин, фенхель, чистотел, почки сосны), эфирную композицию, содержащую мятное,
апельсиновое и фенхелевое масла, камфору.
Витаон — Бальзам Караваева — действие
Травы и эфирные масла, входящие в состав бальзама Витаон, обладают противовоспалительным,
обезболивающим, регенерирующим, антимикробным свойствами:
- оказывают противовоспалительное действие (эфирные масла, календула, сосна,
тысячелистник, зверобой, ромашка, мята, чистотел, шиповник, чабрец); - способствуют быстрому заживлению при ожогах, ранах, трещинах, язвах (сосна,
ромашка, чистотел, полынь, шиповник, тысячелистник, календула, зверобой,
чабрец, оливковое, соевое масла); - повышают иммунную и бактерицидную активность (фенхель, календула, тмин,
шиповник, эфирные масла); - оказывают смягчающее, противозудное и успокаивающее действие (ромашка,
мята, тысячелистник, зверобой, оливковое масло); - восстанавливают водно-жировой обмен клеток кожи (фенхель, мята, оливковое
масло, эфирные масла).
Бальзам Витаон доставляет клеткам кожи сбалансированный набор питательных
веществ и комплекс натуральных витаминов (В2, Е, А, Д, К, Р) и микроэлементов,
необходимых для их восстановления, улучшения процессов кожного кровообращения,
дыхания и повышает уровень регенерации кожи.
Научные исследования и многочисленные отзывы потребителей подтвердили высокую
эффективность Витаона при многих проблемах кожи и слизистых.
Бальзам Витаон выпускается 2-х видов:
— Витаон на основе соевого масла (синяя этикетка);
— Витаон LUX на основе оливкового масла и с более высокой концентрацией
растительных экстрактов (красная этикетка).
Витаон и Витаон LUX оказывают мягкое и бережное воздействие даже на очень
чувствительную и поврежденную кожу.
Витаон — Бальзам Караваева — показания
Травы и эфирные масла, входящие в состав бальзама Витаон, издавна применялись
при различных заболеваний
- в дерматологии — дерматит, нейродермит, экзема, псориаз;
- в хирургии — ожоги, раны, трещины, язвы;
- в проктологии — геморрой, проктит, парапроктит;
- в стоматологии — пародонтоз, стоматит, альвеолит, гингивит, период протезирования;
- в педиатрии — опрелости, потница, ежедневный уход за нежной кожей новорожденных
и массаж; - в акушерстве — кореркция и профилактика трещин сосков, лактостаз:
- в гинекологии — эрозия шейки матки, кандидоз;
- в отоларингологии — при заболеваниях верхних дыхательных путей (ринит,
гайморит, синусит, тонзиллит, фарингит, ларингит, отит); - в косметологии — заживление при пластических операциях,
предохранение от увядания, омоложение кожи.
Витаон — Бальзам Караваева — способ употребления
Наносить тонким слоем на проблемные участки кожи или слизистых 2-3 раза в
день. Возможно использование под повязку или наложение тампонов, смоченных
бальзамом.
Витаон — Бальзам Караваева — побочные действия и противопоказания
Побочных эффектов не выявлено, возможна индивидуальная непереносимость к
отдельным компонентам.
Причины патологии
Если воспалился лимфоузел на шее под челюстью, то возможной причиной являются:
-
болезни инфекционного генезиса, поражающие ЛОР-органы и верхние отделы дыхательной системы (ангина, гайморит, тонзиллит, ларингит, фарингит, отит);
-
болезни, развивающиеся в полости рта (кариес, пародонтоз, периодонтит, периостит, или флюс, пульпит, гингивит, альвеолит, стоматит);
-
системные инфекции (корь, коклюш, паротит, именуемый в народе свинкой, ветряная оспа);
-
патологии, затрагивающие иммунную систему (лимфомы, лейкемия, волчанка, ВИЧ);
-
новообразования (доброкачественные или злокачественные) различного происхождения (атеромы, гранулемы, липомы, кисты);
-
инфекции, вызванные паразитической микрофлорой (лимфоретикулез, токсоплазмоз);
-
сбои в деятельности иммунной системы.
Следует знать, что не всегда вышеперечисленные недуги сопровождаются воспалением лимфоузлов. Довольно часто узлы остаются в нормальном состоянии даже, если болезнь находится в острой форме.
Если воспалился лимфоузел под челюстью, то в 60% случаев патологию причиняют стоматологические проблемы, в 30% — болезни дыхательной системы. В 20% случаев причиной, из-за которой под челюстью воспалился лимфоузел и болит, является запущенный кариес, приводящий к развитию гнойного абсцесса. После удаления зуба или консервативного лечения кариеса патологические процессы в лимфоузлах прекращаются.
Но иногда именно удаление зуба способно стать провоцирующим фактором и вызвать увеличение лимфоузла. Подобная ситуация возможна, если в лунку проникнет инфекция.
Лечение хронического тонзиллита.
При терапии этого недуга действует правило: лечить обострение хронического тонзиллита нужно в комплексе с лечением сопутствующих болезней носа и носоглотки. Можно пролечить воспаление гланд, но, например, постоянно стекающая по стенке глотки слизь из-за постоянного воспаления нижних носовых раковин, будет провоцировать новое воспаление.
Клиники лечения тонзиллита предлагают два способа лечения: консервативный и хирургический. При компенсированной и субкомпенсированной формах назначают консервативную терапию. При декомпенсированной форме, когда попробованы все консервативные способы терапии и они не принесли результата, прибегают к удалению гланд. Но лишаясь их, человек теряет естественный защитный барьер, поэтому про хирургический метод нужно говорить в самом крайнем случае.
Медикаментозная терапия хронической формы болезни включает:
- лечение антибиотиками, которые назначает оториноларинголог;
- применение антисептических средств («Мирамистин», «Октенисепт»);
- антигистаминные препараты для снятия отёка гланд;
- иммуномодуляторы для стимуляции ослабленного иммунитета (например, «Имудон»);
- гомеопатические средства («Тонзилгон», «Тонзиллотрен»)
- отвары трав: ромашки, шалфея, череды;
- при необходимости назначают обезболивающие препараты;
- соблюдение диеты (никакой твёрдой пищи, сильно холодной или горячей, исключается алкоголь, кофе и газированные напитки).
Формы ангины и симптомы заболевания у взрослых
Каждая форма ангины проявляет себя по-разному
Важно выяснить, какой патогенный микроорганизм стал причиной заболевания. Но в домашних условиях это определить невозможно
Только квалифицированный врач, может точно выявить природу возбудителя и назначить адекватное лечение ангины, способствующее скорейшему и полному выздоровлению.
Катаральная ангина
Приобретается при контакте с инфицированным человеком, начинается остро, с небольшим повышением температуры тела и ощущением слабости. Миндалины и подчелюстные лимфатические узлы увеличены незначительно. Сухость во рту и горле сопровождается першением, глотать больно и трудно. Не остановленное вовремя заболевание может перейти в тяжелую форму с последующими осложнениями.
Лакунарная ангина
Гнойная форма ангины отличается очень быстрым проявлением симптомов. Лимфатические узлы увеличиваются и припухают, миндалины выраженно отечны и покрываются бело-желтым гнойным налетом. Горло при лакунарной ангине болит особенно сильно.
Повышение температуры до 40 градусов сопровождается головной, мышечной и суставной болями, иногда отдающими в сердце. На фоне лихорадки могут появиться судороги, рвота и спутанность сознания.
При отсутствии должного лечения лакунарная ангина может перерасти в фибринозную, когда начинается тяжелая гнойная интоксикация организма, в некоторых случаях вызывающая поражения мозга.
Фолликулярная ангина
Гнойная форма имеет схожие с лакунарной ангиной симптомы. Миндалины покрываются множеством гнойных фолликулов. Иногда больной жалуется на боль в пояснице, суставы ломит, как при гриппе. Нестерпимая боль в горле отдает и в ухо.
Данная форма гнойной ангины опасна широким спектром осложнений, а также разрывом фолликулов внутрь с последующим гнойным абсцессом.
Герпетическая ангина
Опасная вирусная форма, приобретаемая при пользовании общим туалетом, при рукопожатии и любом виде тактильного контакта с носителем заболевания —человеком или животным. На миндалинах, горле и небе появляются мелкие серозные пузырьки. Горло болит невыносимо, шейные лимфоузлы припухают и болезненны на ощупь.
Одновременно появляются все симптомы, характерные для гриппа: лихорадка, озноб, головная боль, тошнота, диарея.
Подтвердить диагноз «герпетическая ангина» возможно только обратившись к доктору. Квалифицированный специалист в первую очередь направит пациента сдать анализы на серологическое исследование и вирусологию, после чего назначит курс необходимых антибиотиков.
В противном случае, неправильное лечение может иметь серьезные последствия: энцефалит, менингит, а также миокардит.
Флегмонозная ангина у взрослых
Это гнойная форма заболевания, характерная для возрастной категории 20-40 лет. Возбудителем являются стрептококки, а причиной — не давняя катаральная или фолликулярная ангина. При данной форме ангины наблюдается покраснение не только неба и миндалин, но и околоминдального пространства.
Горло болит с одной стороны, очаг нагноения не имеет четких границ и требует хирургического вмешательства.
Больного знобит и лихорадит, голос сиплый или полностью пропадает. В результате гнойного расплавления миндалины изо рта идет характерный, неприятный запах.
Лечение флегмонозной ангины не терпит промедления. При отсутствии своевременной помощи специалистов в большинстве случаев возникают шейные или мозговые абсцессы, гнойный менингит, а также общее заражение крови.
Лечение ангины должно происходить под строгим контролем врача, который сможет вовремя заметить и предотвратить развитие осложнений, имеющих самый неожиданный характер.
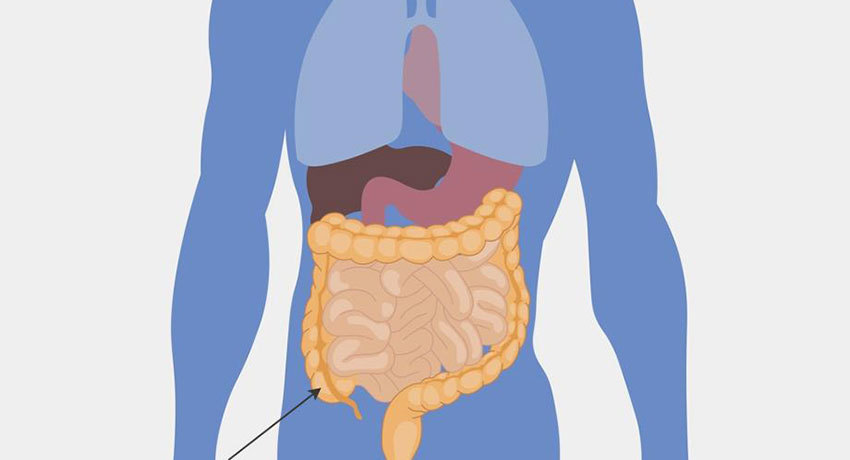
Причины образования камней на миндалинах
Миндалины — это железы в задней части рта, которые задерживают бактерии и предотвращают попадание инфекций в организм. Миндалины имеют множество складок, называемых криптами. Остатки пищи могут накапливаться в этих частях миндалин и затвердевать в камни. Увеличенные миндалевидные крипты также могут задерживать кальций, который затем может затвердеть. Камень миндалин — это живая биопленка. Бактерии выделяют клейкое вещество, чтобы прикрепиться к поверхности во влажной среде, такой как рот, образуя биопленку. Те же бактерии и грибки, которые могут вызвать тонзиллит, воспаление миндалин, могут также вызвать камни в миндалинах.
Диагностика баланопостита
Постановка первичного диагноза на основе жалоб, данных анамнеза и визуального осмотра обычно не вызывает затруднений. Самыми частыми симптомами баланопостита являются: покраснение и отёк головки и крайней плоти, зуд и жжение в месте поражения. Иногда отмечается боль, появление налёта или выделений на головке, болезненное мочеиспускание, затруднение или невозможность обнажения или вправления головки полового члена. Также могут присутствовать язвенные дефекты, болезненность и покраснение в проекции паховых лимфоузлов. В редких случаях отмечается ухудшение общего самочувствия, повышение температуры от 37,0-37,9 ℃ и выше с присоединением озноба.
Для выявления причинного фактора и состояний, способствующих развитию или рецидивированию заболевания, требуются дополнительные методы обследования .
Основные
- бактериологический анализ отделяемого из головки или крайней плоти на аэробную флору и грибы рода Candida (бакпосев);
- скрининговое исследование методом ПЦР (полимеразной цепной реакции) на инфекции, передаваемые половым путём;
- анализы крови и мочи на глюкозу для исключения или подтверждения сахарного диабета;
- клинический анализ крови;
- серологическая диагностика сифилиса — поиск антител к бледной трепонеме.
Дополнительные
- консультация дерматолога для исключения дерматитов или аллергических заболеваний, сопровождающихся высыпаниями на головке полового члена;
- консультация эндокринолога при выявлении повышенного уровня глюкозы;
- биопсия кожи головки или крайней плоти в случае подозрения на злокачественный процесс или при торпидном течении заболевания.
Стадии развития болезни и симптоматика
Лимфаденит в своем развитии проходит 3 стадии:
-
стадия – лимфатические узлы приобретают вид подвижных уплотненных бугорков, при надавливании на которые проявляется боль, повышается температура, нарушается сон, обнаруживается общая слабость;
-
стадия (гнойный абсцесс) – лимфоузел увеличивается сильнее и болит даже, если к нему не прикасаться, из-за чего ограничивается двигательная активность челюсти, в лимфатическом узле накапливается гной, кожный покров вокруг него становится красным, постоянно держится повышенная температура;
-
стадия (гнойная флегмона) – опухоль распространяется на лимфоузлы, локализованные в подмышечных впадинах, боль существенно усиливается, кожа окрашивается в синий цвет, температура повышается до 40⁰.
Причины ангины
Наиболее распространенной причиной острого тонзиллита является размножение стрептококковой флоры во рту.
В зависимости от этиологии возбудителя ангина может быть:
- Бактериальной. При этом источником инфекции становятся стрептококки, стафилококки, пневмококки.
- Вирусной. Такая форма заболевания проходит за короткий период времени и с менее выраженной симптоматикой. Возбудителем может стать аденовирус, вирус герпеса и гриппа.
- Грибковой. Часто возникает на фоне лечения антибиотиков в результате размножения грибка рода Кандида.
К появлению ангины может приводить активация бактерий, которые в норме находятся в ротовой полости, но не оказывают патогенного влияния. Активирует условно-патогенную микрофлору влияние предрасполагающих факторов:
- переохлаждение вызывает снижение активности защитных сил организма, что создает благоприятные условия для размножения микробов;
- гиповитаминоз;
- заболевания желудочно-кишечного тракта приводит к снижению всасывания питательных веществ и нехватке необходимых микроэлементов и витаминов;
- дым табака при курении оказывает губительное действие на миндалины;
- злоупотребление алкоголя вызывает снижение общей реактивности организма;
- нерациональное питание с низким содержанием витаминов и минералов ухудшает работу всего организма;
- хроническое воспаление в полости носа и околоносовых пазух может повлечь за собой распространение микробов в ротовую полость.
Отдельно выделяют ангину при инфекционном мононуклеозе, ее этиология которой до конца не изучена. Полагают, что причиной является влияние вирусов или бактерий на фоне изменения состояния иммунитета.
Симптомы герпеса: с какими болезнями его можно спутать
Вирус герпеса имеет много вариаций, но симптомы заболевания очень схожи.
- Простому герпесу первого и второго типов предшествуют жжение и зуд, с последующим образованием воспалённых пузырьков вокруг рта, носа.
- Генитальный герпес проявляет себя на внешних и внутренних половых органах, прямой кишке, анусе, на поверхности бедер и ягодиц, в мочеполовой системе. Очаги также сопровождают жжение, зуд, часто онемение конечностей. Иногда сильная ноющая боль в половых органах.
К этим симптомам, в стадии обострения, присоединяется головная боль, усталость, озноб, недомогание. Бывают случаи, что температура тела поднимается до 39 градусов. Начало заболевания может протекать именно в острой форме, когда высыпаний ещё нет или они не видны (при поражении внутренних органов). В этом случае компетентно определить причину самостоятельно невозможно.
- Многие называют герпетический вирус простудой, но к ОРВИ герпес не имеет никакого отношения.
- Генитальный герпес иногда принимают за молочницу, бактериальный вагиноз, геморрой, и даже сифилис.
Ошибки в постановке диагноза с последующим самолечением приводят к обострению болезни, переходу ее в хроническую форму и ухудшению общей картины работы организма.
Принимая таблетки, а обычно это антибиотики, «не от того», пациенты уничтожают полезную флору и ещё больше ослабляют иммунитет, освобождая поле для деятельности не только герпеса, но и для условно-патогенных микроорганизмов.
К условно-патогенным относятся все потенциально опасные бактерии и грибы, активизирующиеся при ослаблении иммунитета. В организме здорового человека они не размножаются, ожидая своего часа. В итоге на прием к гинекологу или урологу приходят пациенты с целым набором болячек — к герпесу присоединяется молочница, бактериальный вагиноз, уретрит и др. малоприятные заболевания.
Симптомы у взрослых
У взрослых ясность симптомов появляется через некоторое время после заражения. Инкубационный период герпетической ангины — две недели. Через неделю после заражения вирусом Коксаки пациент начинает ощущать некоторый дискомфорт в горле.
Для ангины характерны следующие симптомы:
- ломота в теле и боли;
- Общая слабость;
- сонливость и беспокойство;
- Раздражительность;
- Головная боль;
- боль при глотании;
- раздражение слизистых оболочек в горле.
Симптомы герпетической ангины также включают потерю аппетита, головокружение и обмороки.
Для этого заболевания характерно резкое ухудшение самочувствия после инкубационного периода. Можно не осознавать, что он болен, но однажды вечером проявляются все симптомы.
Лечение герпетической ангины следует применять немедленно и консервативно (обычно ацикловир в качестве противовирусного средства).
После того, как организм ослабнет под воздействием первичной инфекции, у пациента начинают проявляться более выраженные симптомы, характерные для герпетического заболевания:
- резкое повышение температуры до 40 градусов;
- сильная, острая ангина;
- задняя стенка горла краснеет от высыпания;
- раны в горле;
- боль в животе.
Чтобы болезнь не обострилась, необходимо соответствующее комплексное лечение. Чаще всего для устранения симптомов герпетической ангины назначают ацикловир и другие препараты. Когда проходит несколько недель комплексного лечения и у человека на всю жизнь вырабатывается иммунитет к этому виду ангины.
Возбудители и пути передачи заболевания
Возбудителями герпетической ангины выступают вирусы Коксаки А и В типов, а также некоторые эховирусы (ЕСНО). Проникают возбудители сквозь слизистые кишечника или рта, затем вирус попадает в кровеносную систему и разносится током крови по всему организму. Характерная вирусемия возникает на 2-8 сутки после заражения.
При репликации вируса в слизистой оболочке полости рта развиваются вакуоли, превращающиеся в клеточный отек и приводящие к отмиранию клеток. При отмирании или некрозе на месте бывших клеток возникает скопление жидкости, поступающей из крови, что приводит к возникновению везикул. Когда везикулы вскрываются, их содержимое попадает в желудочно-кишечный тракт, при этом вирусные элементы гибнут либо по пути туда, либо уже в самом желудке.
Передаваться высококонтагиозные (заразные) возбудители энтеровирусного везикулярного стоматита (герпангины) могут такими путями, как:
- контактный путь – через носовую слизь человека либо слюну;
- воздушно-капельный путь – самый распространенный, прогрессирующий в детских коллективах;
- фекально-оральный путь – через еду, немытые руки, предметы быта.
Также существует гипотеза о распространении вируса Коксаки через водные источники в процессе купания в них.
Распространять подобный вирус могут заболевшие, находящиеся в активной фазе заболевания либо на стадии реконвалесценции. При выздоровлении пациент должен соблюдать карантин еще минимум 14 дней после полного завершения всех признаков заболевания.
Пиком роста заболеваемости герпетической ангиной ежегодно является период с июня по сентябрь. Данный период отличен от других сезонов заболевания различных инфекционных болезней по причине благоприятной температуры выживания клеток вируса в окружающей среде.
Обычно энтеровирусные клетки Коксаки и ЕСНО обладают свойствами выбирать для себя наиболее благоприятные места – на слизистых оболочках, в нервной ткани, мышечных волокнах степень тропизма у данных возбудителей максимально высокая.
Причины язвочек во рту у детей и взрослых
В большинстве случаев небольшие отдельные язвы образуются в результате повреждения слизистой рта, например, при случайном прикусывании внутренней стороны щеки во время еды или из-за травмирования об острый зуб, пломбу или грубую пищу. Такие язвы, как правило, проходят в течение 1-2 недель и не указывают ни на какое тяжелое заболевание.
В некоторых случаях язвочки во рту у детей и взрослых продолжают периодически появляться, несмотря на то, что никаких травмирующих слизистую факторов нет. Считается, что это может быть связано с генетической предрасположенностью к образованию язв во рту под действием определенных триггеров. Примерно в 40% случаев люди с язвами во рту отмечают, что такие проблемы встречаются у их родственников.
Некоторые факторы — триггеры, которые могут провоцировать появления язв во рту:
- стресс и тревога;
- гормональные изменения — у некоторых женщин язвы появляются во время месячных;
- определенные продукты — такие как шоколад, кофе, арахис, миндаль, клубника, сыр, помидоры и пшеничная мука;
- вещества, входящие в состав зубной пасты — предположительно, лаурилсульфат натрия, вызывает появление язв во рту у некоторых людей;
- отказ от курения — в первое время после отказа от курения во рту могут образовываться язвочки, это связано с адаптацией организма к новым условиям.
При попытке бросить курить не стоит пугаться, если появятся язвочки на десне, губе или языке. Следует помнить, что это временно, и долгосрочные преимущества для организма при отказе от курения во много раз превышают кратковременные проблемы. Читайте подробнее о том, как бросить курить.
Заболевания, вызывающие язвочки во рту
Иногда периодически появляющиеся язвы на губе, слизистой щек, десне или языке указывают на какое-либо заболевание, например, одно из следующих:
- вирусные инфекции — включая герпес губ, синдром руки-ноги-рот (см. «Сыпь у ребенка»), а также ветрянку.
- нехватка витамина B12 — из-за чего образуются дефектные эритроциты — красные кровяные тельца, которые не могут полноценно выполнять свою функцию;
- нехватка железа в крови — приводит к железодефицитной анемии;
- глютеновая болезнь — заболевание пищеварительной системы, при котором возникает непереносимость особого белка пищи — глютена;
- болезнь Крона — хроническое заболевание, вызывающее воспаление оболочки органов пищеварительной системы;
- реактивный артрит — воспаление в суставах, возникающее после перенесенной общей инфекции;
- красный плоский лишай — незаразная зудящая сыпь, которая может появиться на разных частях тела;
- синдром Бехчета — редкое и плохо изученное заболевание, вызывающее воспаление кровеносных сосудов;
- иммунодефицит — когда иммунная система поражается или подавляется, например, при заражении ВИЧ.
Лекарства, вызывающее образование язв во рту
Иногда язвы во рту появляются из-за лечения. Например, повреждение слизистой рта могут вызывать:
- нестероидные противовоспалительные препараты (НПВП) — ибупрофен, аспирин и другие;
- никорандил — лекарство для лечения стенокардии;
- бета-блокаторы — препараты для лечения заболеваний сердечно-сосудистой системы, таких как стенокардия, гипертония и нарушение сердечного ритма;
- лучевая и химиотерапия — два распространенных метода лечения рака.
Язвы могут появиться сразу, в начале лечения или после увеличения дозировки лекарства. При подозрении, что лечение приводит к повреждению слизистой рта, следует обратиться к врачу. В таком случае препарат могут заменить или назначить средство от язв, которое следует использовать до окончания курса лечения.
Симптомы течения заболевания
Клиническая картина болезни зависит от типа возбудителя и локализации пораженной зоны. Для заражения всеми штаммами герпесвируса характерно покраснение кожных покровов или слизистых оболочек, появление пузырьков. В воспаленной области могут ощущаться боль и жжение. Но прокалывать пузырьки нельзя, это усугубит течение болезни.
Спустя два-три дня пузырьки начинают лопаться. На их месте образуются язвочки. Пораженная область на губах затягивается корочкой, на слизистых — заполняется фибринозной тканью. Если противовирусное лечение не проведено, при снижении иммунитета болезнь проявится вновь.
Нередко при заболевании температура тела поднимается до 37–38 градусов. Поэтому в быту его часто называют простудой. Но герпесвирус не является причиной острых респираторных заболеваний. Лечение лабиального герпеса средствами от простуды неэффективно. Нужно определить тип герпесвируса и пройти схему лечения, назначенную врачом.
На губах
Заражение герпесвирусом первого типа часто приводит к возникновению пузырей на одной или двух губах. За сутки до их образования больной может чувствовать общую слабость. Пузырьки сами лопаются на второй-третий день. Вместо них появляется корочка, которую нельзя сдирать. Она отпадает сама через семь или десять дней.
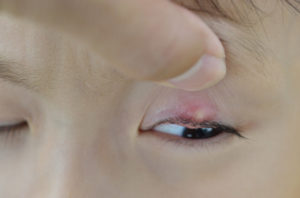
В области глаз
Герпесвирус может вызвать воспаление одного или обоих глаз, а также век. Часто к поражению этой области приводит ее касание немытыми руками. Симптомами болезни являются:
- резь или щипание в глазах;
- повышенная светочувствительность;
- покраснение слизистых оболочек;
- образование пузырьков на веках.
Запущенный герпес в данном случае опасен. Осложнения болезни могут вызвать полную потерю зрения, образование шрамов на веках. При появлении первых симптомов поражения глаз следует немедленно обратиться к врачу.
На лице
Очаги поражения могут возникнуть на лбу, подбородке, обеих щеках, спинке и кончике носа и на ушах. Часто зона поражения возникает там, где на кожных покровах уже были микротравмы.
В полости рта
Воспаление слизистых оболочек полости рта называется «герпетический стоматит». Эта болезнь у детей сопровождается гингивитом (воспалением десен). Когда пузырьки с жидкостью лопаются, образуются эрозии, покрытые беловатым налетом. Вокруг зоны эрозий наблюдается покраснение. Во время еды и чистки зубов человек испытывает боль.
В зоне гениталий
Генитальный герпес поражает лобок, ягодицы, половые органы и анус. На коже появляются скопления пузырьков с жидкостью внутри. Зона вокруг них краснеет, появляются боль, зуд, раздражение. Генитальный герпес передается при безбарьерном половом акте. Причиной заражения могут быть прикосновения к паховой области немытыми руками.