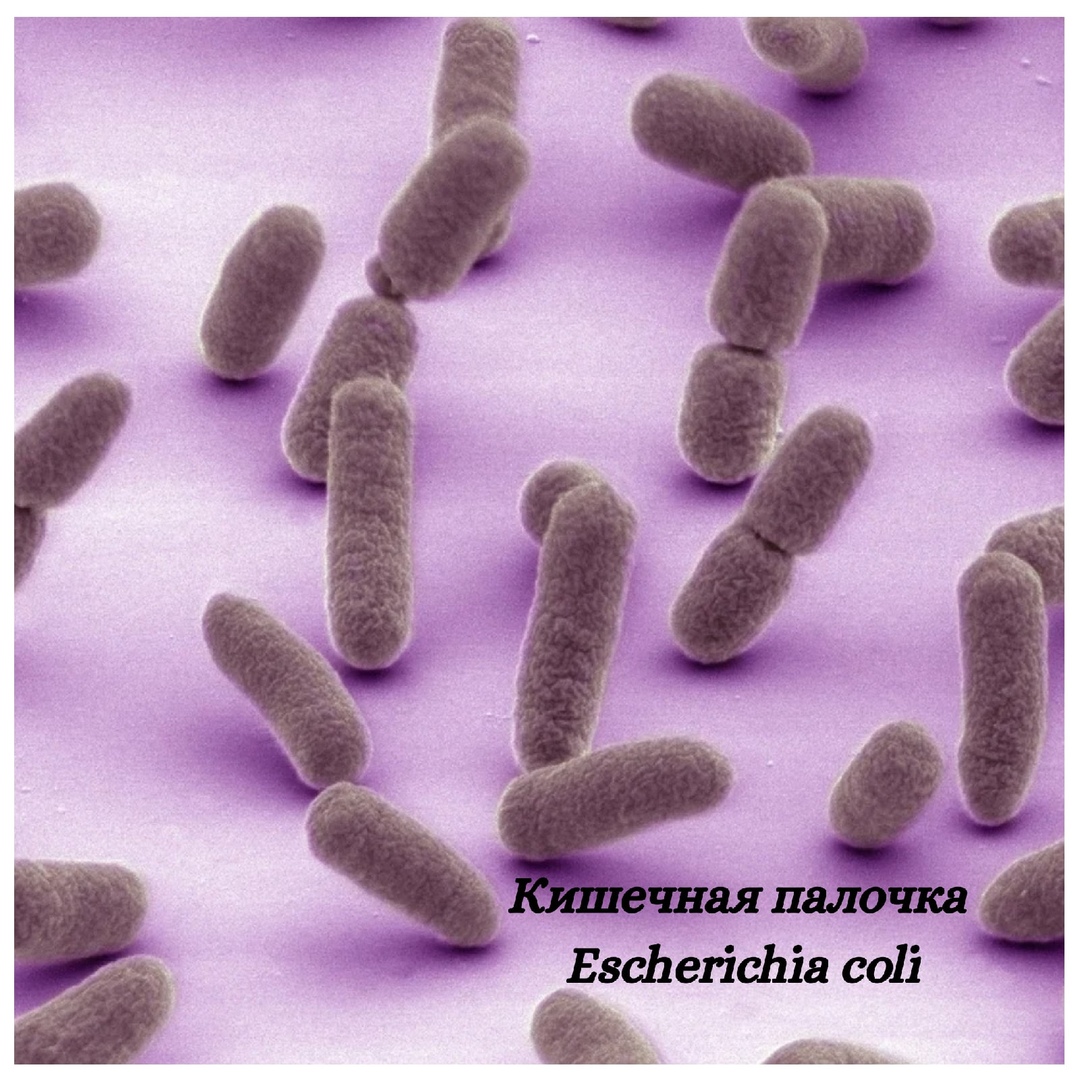
Кишечная инфекция у детей
Содержание:
- Этиология и патогенез ИМП
- Лечение
- Профилактика
- Пять ошибок, которые могут привести к заражению сальмонеллой
- Какая диета при запорах у детей?
- Кишечная инфекция у детей, профилактика
- Источники
- Прогноз
- Кишечная палочка и стафилококк в мазке
- Бессимптомная бактериурия
- Вольерный кашель
- Прогноз кишечной инфекции у новорожденного
- Деятельность ВОЗ
- Лечение бактериального вагинита у женщин
- Классификация
- Рецидивирующие инфекций мочевыводящих путей
Этиология и патогенез ИМП
Наиболее частыми факторами, вызывающими ИМП, являются бактерии, реже вирусы, грибки или паразиты. Распространенность определенных типов бактерий, выделенных из мочи пациентов, во многом зависит от изучаемой популяции. Совершенно иначе обстоит дело у пациентов, находящихся на амбулаторном лечении, чем в больницах.
В физиологических условиях мочевыводящие пути стерильны, за исключением конца уретры. Первый эпизод ИМП в амбулаторных условиях в 80% случаев вызывается Escherichia coli, в 10-15% – Staphylococcus saprophyticus (кроме группы молодых сексуально активных женщин, в которой он составляет около 30%), другими грамотрицательными бактериями (Proteus mirabilis, Klebsiella spp.) или грамположительными (стафилококки, стрептококки, энтерококки). 70% рецидивов внебольничных инфекций вызваны кишечной палочкой. Также наиболее частые нозокомиальные инфекции вызываются кишечной палочкой (около 50%), Enterobacter spp., Pseudomonas spp., Serratia marcescens, а также стафилококками, энтерококками и грибками.
Кишечная палочка
У 95% пациентов ИМП является результатом заражения одним штаммом бактерий. Заражение несколькими штаммами наблюдается у 5% пациентов, преимущественно у катетеризованных больных, с ослабленным иммунитетом, нейрогенными нарушениями мочевого пузыря или дефектами мочевыделительной системы.
Инфекция мочевыделительной системы может происходить восходящим путем (урогенные инфекции), кровотоком (гематогенные инфекции – очень редко вызваны, главным образом, золотистым стафилококком), лимфатическим путем или непрерывно (при наличии урогенитального или урогенитального свища).
ИМП почти всегда вызывается попаданием бактерий через уретру. В физиологических условиях бактерии часто попадают в мочевыводящие пути, однако из-за защитных механизмов организма развитие ИМП происходит редко.
Наиболее важные естественные механизмы защиты от ИМП:
- длина уретры у мужчин;
- перистальтика мочеточника, нормальная функция пузырно-мочеточниковых клапанов;
- подкисление и концентрация мочи;
- правильная бактериальная флора влагалища и области вокруг уретры;
- антибактериальные свойства секрета простаты;
- механизмы предотвращения бактериальной адгезии в мочевыводящих путях: механическое воздействие струи мочи, мукополисахариды стенки мочевого пузыря, антитела IgG и IgA.
Инфекции мочевыводящих путей редко возникают у здоровых людей с нормальной анатомической структурой и физиологической функцией мочевыводящих путей. В случае затрудненного оттока мочи или ослабления организма из-за системных заболеваний (диабет, подагра, опухолевый процесс) мы часто сталкиваемся с воспалительными изменениями мочевыделительной системы.
Подагра
К наиболее частым факторам, способствующим развитию инфекции мочевыводящих путей, относятся:
- 1-я беременность,
- старый возраст,
- препятствие оттоку мочи – мочекаменная болезнь, аденома простаты,
- атрогенные факторы – инструментарий мочевыводящих путей (цистоскопия, катетеризация мочевого пузыря, восходящая пиелография),
- врожденные пороки мочевыводящих путей – двойная чашечно-тазовая система, ретроградный пузырно-мочеточниковый отток,
- диабет, подагра,
- неврогенный мочевой пузырь,
- конечная стадия почечной недостаточности (диализ),
- половые отношения,
- длительная иммобилизация в постели.
Моча в мочевыводящих путях здорового человека стерильна. Наличие в нем бактерий свидетельствует об инфицировании.
Основным симптомом, позволяющим диагностировать ИМП, является так называемая значительная бактериурия, когда количество бактерий в 1 мл свежей, собранной в асептических условиях мочи превышает 100000.
Возникновение значительной бактериурии по полу и возрасту представлено ниже:
|
Возраст |
женщины |
Мужчины |
|
Школьный возраст |
1% |
0,03% |
|
15-25 лет |
3% |
0,5% |
|
30-35 лет |
5-10% |
до 1% |
|
50-70 лет |
> 10% |
до 4% |
|
старше 80 лет |
> 20% |
> 10% |
У людей с дизурией может указывать на инфекцию мочевыводящих путей присутствие до 100 бактерий. Лечение ИМП следует начинать сразу после появления клинических симптомов.
Задачи уролога:
- борьба с бактериурией,
- отказ от инструментовки мочевыводящих путей – катетеризации мочевого пузыря,
- правильное лечение системных заболеваний.
Лечение
Для лечения симптомов кишечной палочки у взрослых и детей используются такие группы препаратов:
- Антибактериальные средства. Традиционное лечение кишечной палочки в моче, во влагалище у женщин и в просвете толстого кишечника, включает прием антибиотиков из группы цефалоспоринов. Курс лечения составляет от 5 до 10 дней.
- Спазмолитики и обезболивающие препараты. Обезболивающие таблетки для лечения симптомов кишечной палочки у взрослых и детей назначаются при выраженном болевом синдроме. С лечебной целью назначаются такие препараты, как Нурофен, Спазмалин, Но-шпа.
- Пробиотики. Эта группа лекарственных средств помогает восстановить баланс нормальной микрофлоры в просвете толстого кишечника и во влагалище у женщин.
Для того чтобы пробиотики, содержащие бифидум и лактобактерии, могли эффективно восстановить микрофлору, их приём необходимо сочетать с пребиотиками, которые создают благоприятную среду для размножения полезных бактерий. Высокую результативность при эшерихиозе доказал комбинированный препарат Стимбифид Плюс, который относится к метапребиотикам, и содержит уникальную комбинацию фруктополисахаридов и фруктоолигосахаридов.
Метапребиотик Стимбифид Плюс обеспечивает микрофлору толстого кишечника и влагалища уникальным питанием, чем стимулируют её размножение. На основании полученных результатов клинических исследований, была составлена сравнительная характеристика эффективности Стимбифид Плюс и других препаратов, влияющих на состав кишечной микрофлоры. Метапребиотик доказал свое абсолютное лидерство. Биодобавка Стимбифид Плюс одинаково эффективна для профилактики как эшерихиозов, так и для их других заболеваний.
Профилактика
Для профилактики инфекции необходимо соблюдать контрольные меры на всех стадиях продовольственной цепи – от производства сельскохозяйственной продукции на фермах до переработки, обработки и приготовления пищевых продуктов как на коммерческих предприятиях, так и в домашних условиях.
В промышленных условиях
Число случаев заболевания можно уменьшить благодаря проведению разнообразных стратегий по снижению риска в отношении мясного фарша (например, обследование животных перед убоем для предотвращения попадания большого количества патогенных микроорганизмов в места для убоя скота). Надлежащая практика убоя скота и соблюдение гигиены снижают уровень загрязнения туш фекалиями, но не гарантируют отсутствия бактерий STEC в продуктах
Для сведения к минимуму микробиологического заражения крайне важно проводить обучение гигиеническим навыкам при обращении с пищевыми продуктами среди работников ферм, скотобоен и предприятий по производству пищевых продуктов. Единственным эффективным способом уничтожения бактерий STEC в пищевых продуктах является бактерицидная обработка, такая как нагревание (например, тепловая обработка или пастеризация) или облучение
В домашних условиях
Меры для профилактики инфекции E. coli O157:H7 схожи с мерами, рекомендуемыми для профилактики других болезней пищевого происхождения. Основные практические методики надлежащей гигиены пищевых продуктов, приводимые в «Пяти принципах повышения безопасности пищевых продуктов» ВОЗ, могут способствовать предотвращению передачи патогенных микроорганизмов, вызывающих многие болезни пищевого происхождения, а также защищать от болезней пищевого происхождения, вызываемых STEC.
Пятью важнейшими принципами обеспечения более безопасных пищевых продуктов являются:
Пять важнейших принципов безопасного питания
Эти рекомендации необходимо выполнять во всех случаях, особенно рекомендацию в отношении «надлежащей тепловой обработки продуктов», при которой температура в середине продуктов достигает, по меньшей мере, 70°C. Необходимо тщательно мыть фрукты и овощи, особенно если они употребляются в пищу в сыром виде. По возможности овощи и фрукты следует чистить. Уязвимым группам населения (таким как дети и пожилые люди) следует избегать потребления в пищу сырых или не прошедших надлежащую тепловую обработку мясных продуктов, сырого молока и продуктов, приготовленных из сырого молока.
Настоятельно рекомендуется регулярное мытье рук, в частности перед приготовлением пищи, едой и после посещения туалета, особенно для людей, ухаживающих за детьми раннего возраста, пожилыми людьми и людьми с ослабленным иммунитетом, так как бактерия может передаваться не только через пищевые продукты, воду и при прямых контактах с животными, но и от человека человеку.
Некоторое количество инфекций STEC возникает в результате контакта с водами для рекреационного использования
Поэтому, важно также защищать такие водоемы, равно как и источники питьевой воды, от попадания в них экскрементов животных
Пять ошибок, которые могут привести к заражению сальмонеллой
- Хранение яиц в тепле. Первая ошибка, ведущая к опасной болезни — покупка яиц хранящихся вне холодильника. Палочки сальмонеллы любят тепло: в комфортных условиях они быстро размножаются. В холодильнике сальмонелла также может размножаться, но не так быстро. С малым количеством бактерий организм может справиться с большим — нет.
- Нарушения гигиены. Если вы разбиваете скорлупу яиц, а затем просто протираете руки полотенцем, вы повышаете риск заражения. Бактерии сальмонеллы, которые были на скорлупе, остаются на коже и легко переносятся на другие продукты питания. По данным Всемирной организации здравоохранения, до 69% желудочно-кишечных инфекций возникают в результате недостаточно качественного мытья рук. После контакта с яичной скорлупой нужно мыть руки с мылом не менее 14 секунд.
- Мытье яиц, предназначенных для длительной готовки. Если вы готовите торт, который проведет около часа в духовке, то перед разбиванием не мойте яйца, предназначенные для теста. Сальмонелла погибает при температуре около 70 градусов по Цельсию, поэтому приготовление в горячей печи определенно уничтожит бактерии. Водопроводная вода, температура которой обычно не превышает 40 градусов, может перенести бактерии на другие продукты или губку, где сальмонелла успешно начнет размножаться.
- Использование сырых желтков без нагрева скорлупы. Многие хозяйки готовят домашний майонез на основе сырых желтков. В этом случае, палочки сальмонеллы, которые были на яичной скорлупе, могут попасть в пищу. Чтобы этого избежать, нужно залить яйцо кипящей водой, и только после этого разбивать скорлупу.
- Использование деревянной доски для разделки продуктов. Хотя мы связываем заражение сальмонеллой главным образом с сырыми яйцами, эти бактерии также могут быть обнаружены в мясе (включая птицу и рыбу), паштетах, в сыре и даже во фруктовых соках. Чтобы не заразить домочадцев неприятной болезнью, нужно иметь отдельную пластиковую разделочную доску для мяса, рыбы, фруктов и овощей. Деревянная доска не подходит — ее сложно отмыть.
Какая диета при запорах у детей?
В этой статье мы постараемся раскрыть вопросы, наиболее часто задаваемые взрослыми, столкнувшимися с детскими запорами. Как организовать режим питания малыша, какая диета при запорах у детей? Прежде чем определиться с рационом, стоит понять, какие причины могут привести к закреплению стула у ребенка.
- Это может быть наследственная патология, откорректировать питанием, которую проблематично.
- Смена климатических зон (поездка на отдых): меняется характер климата, вода и питание.
- Определенное стечение факторов, приведших к обезвоживанию детского организма: рвота, малое потребление жидкости, большие объемы срыгивания.
- Низкая двигательная активность ребенка.
- Повреждение слизистой ануса. Из – за болевой симптоматики у малыша появляется боязнь дефекации.
- Ввод прикорма для грудничков.
- В случае если родители пытаются очень быстро приучить малышей ходить на горшок.
- Несбалансированное питание. Это, зачастую, главная проблема и причина детских запоров.
Постоянные конфеты, чипсы, сухарики, печенье. Вся эта еда всухомятку приводит не только к запорам, но и к дальнейшим осложнениям, способным развиться в более тяжелые патологии желудочно-кишечного тракта. Даже сам по себе шоколад, входящий в состав многих конфет, относится к скрепляющим продуктам. В такой ситуации только придерживание полноценного и сбалансированного рациона способно сдвинуть ситуацию к лучшему.
Так какая диета при запорах у детей? Ведь применять для малышей слабительные препараты не рекомендуется.
Правила детской диеты при запоре сродни взрослому диетическому рациону, но имеет свои и особенности. Прежде чем посадить малыша на диету, стоит пройти обследование, чтобы быть уверенным, что у ребенка нет более серьезных патологических изменений. Для этого стоит обратиться к своему участковому педиатру. Он, проанализировав результаты исследования, сможет указать причину запоров у ребенка, и если это последствия неправильного питания, вот тогда и следует заняться корректированием детского рациона. В противном случае, возможно малышу необходимо более серьезное лечение. Но даже в этой ситуации правильное питание не следует снимать с повестки дня.
Так что же такое диета – это исключение из рациона, или уменьшение количественной составляющей, продуктов питания, которые замедляют перистальтику кишечника, обладая обволакивающими характеристиками. Например, к таковым можно причислить такие блюда: рисовую кашу, тяжелые наваристые бульоны, шоколад, кашу их манки, кисели.
В рационе малыша должно присутствовать много фруктов и овощей. Они богаты витаминами и микроэлементами, так необходимыми для растущего организма. Полезны для желудка малыша и его перистальтики кисломолочные продукты.
Кишечная инфекция у детей, профилактика
Не будем тратить много времени на описание путей заражения. В данном случае основной путь заражения — это безусловно попадание возбудителя непосредственно через рот в организм человека или с не вымытыми руками, или через загрязненные продукты и предметы гигиены. Дети чаще всего заражаются ротавирусной инфекцией. Происходит это потому, что до 3х лет большинство детей особенно восприимчивы к ротавирусу, а в жарком климате, куда мы все стараемся попасть летом, ротавирус живет везде, даже в холодильниках. Это не значит, что нельзя заразиться какой-либо другой кишечной инфекцией. Диарея, например, может быть вызвана так называемой «болезнью путешественников», причиной которой является уже не вирус, а бактерия — кишечная палочка, которая живет в том конкретно регионе, в который Вы приехали, и попадает в организм обычно с водой, которую все местные пьют, и с ними за это ничего плохого не происходит, поскольку они все имеют стойкий иммунитет к данной палочке, а у нас с вами этого иммунитета нет, поэтому мы пару дней дружим с унитазом.
Но от болезни путешественников все-таки можно уберечься: мыть руки перед едой и пить только бутилированную воду. А вот от ротавируса уберечься гораздо сложнее, поскольку он может оказаться где угодно, и в том числе, к сожалению, попасть прямо в пищу на столе.
Раз мы с Вами знаем, что ротавирус больше всего любит детей, то возникает закономерный вопрос: а может есть от него прививка? Да, есть. Вакцина против ротавируса называется Ротатек. Если Вы сразу после рождения малыша начинаете планировать какие-то дальние поездки через год или два после его рождения, то конечно лучше будет сразу позаботиться о прививке грудничка от ротавируса.
Внимание! Сделать прививку от ротавируса после года будет уже нельзя, поскольку инструкция к препарату подразумевает трехкратную схему вакцинации в период с 2х до 8 месяцев. Вакцина вводится через рот, это живая вакцина, и у нее могут быть противопоказания, поэтому перед тем, как сделать прививку от ротавируса, необходимо проконсультироваться с детским врачом иммунологом.
Источники
- Schaeffer A.: Инфекции мочевыводящих путей. Урология Кэмпбелла, 1992.
- Набер К.Г. и др.: Рекомендации по лечению инфекций мочевыводящих путей и мужских половых путей, 2000.
- Гриневич В. и др.: Инфекции мочевыводящих путей. Урологический обзор, 2000.
- Safir MH et al.: Инфекции мочевыводящих путей: просто и сложно, 1998.
- Эйчман В.: Лечение бактериальных инфекций органов мочеполовой системы. Урологическое обозрение, 2000.
- Macfarlane MT: Инфекции мочевыводящих путей, 1997.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Прогноз
При своевременно начатом лечении бактериального присутствия прогноз в большинстве случаев положительный. Но только при условии дальнейшего соблюдения всех требуемых правил профилактики инфекционных заболеваний. Если кишечная палочка в мазке была обнаружена в незначительных количествах, без какой-либо патологической симптоматики, то назначать профилактический прием антибиотиков более чем нецелесообразно. Достаточно проходить регулярные осмотры у доктора, вести здоровый образ жизни, питаться здоровой и качественной пищей. Практика самолечения значительно ухудшает прогноз заболевания.
[], []
Кишечная палочка и стафилококк в мазке
И кишечная палочка, и стафилококк в мазке не всегда означают наличие инфекции. В случае, когда содержание этих микробов не превышает 1% от общей микрофлоры, то лечение назначать не обязательно.
Но, при стечении располагающих обстоятельств, и кишечная палочка, и стафилококки способны начать бурный рост, что обнаруживается такими симптомами:
- появление болезненных неприятных выделений;
- зудящий дискомфорт;
- неприятные ощущения при половом контакте;
- общее ухудшение самочувствия, раздражительность;
- покраснение слизистой половых органов, отечность.
Если подобные симптомы присутствуют, то лечение проводить необходимо. Для уточнения его особенностей доктор может назначить дополнительную диагностику в виде метода ПЦР. Схема терапии подбирается в индивидуальном порядке и зависима от характеристик заболевания.
[], [], [], []
Бессимптомная бактериурия
Чаще всего обнаруживается случайно при плановых периодических осмотрах, так как отсутствуют субъективные симптомы, побуждающие пациента обращаться за медицинской помощью, и не обнаруживается заметных изменений со стороны мочевыделительной системы.
При отсутствии сопутствующих нарушений оттока мочи течение обычно легкое и не требует лечения. У пациентов с нарушением проходимости мочевыводящих путей симптомы обычно не проходят спонтанно. Этой группе пациентов рекомендуется антибактериальное лечение.
Дополнительно лечение следует начинать в следующих случаях:
- беременность (риск пиелонефрита, преждевременных родов, низкой массы тела новорожденного);
- перед плановой операцией (в основном на мочевыводящих путях);
- диабет.
В первом триместре беременности перед началом лечения ИМП всегда следует проводить антибиотикограмму.
Вольерный кашель
Данное заболевание известно еще как инфекционный трахеобронхит – острое контагиозное заболевание собак, которое вызывается комплексом бактерий и вирусов. Они могут оказать негативное влияние не только в совокупности, но и отдельно друг от друга. Среди них вирус парагриппа, аденовирус 2 типа, реовирус, герпес собак, стрептококки, стафилококки, микоплазмы, а также бактерия Bordetella bronchiseptica.
 Зараженное животное распространяет заболевание преимущественно через слюну, носовые отделения, слезную жидкость. Реже заражение происходит через мочу и кал. Поэтому основным путем заражения признан воздушно-капельный путь, контактно-бытовой реже, но он все же не исключается. Содержание нескольких животных в одном вольере, слабые гигиенические условия увеличивают риск заражения. Также в зоне опасности оказываются посетители выставок собак, или площадок с массовым выгулом питомцев, хотя риски в этом случае и снижены, но они сохраняются.
Зараженное животное распространяет заболевание преимущественно через слюну, носовые отделения, слезную жидкость. Реже заражение происходит через мочу и кал. Поэтому основным путем заражения признан воздушно-капельный путь, контактно-бытовой реже, но он все же не исключается. Содержание нескольких животных в одном вольере, слабые гигиенические условия увеличивают риск заражения. Также в зоне опасности оказываются посетители выставок собак, или площадок с массовым выгулом питомцев, хотя риски в этом случае и снижены, но они сохраняются.
Первые симптомы заражения могут появиться уже через 1-3 дня, максимально до 10 дней. Здоровое животное на 7-10 день самостоятельно справляется с инфекцией благодаря крепкой иммунной системе. Но это в том случае, если вольерный кашель вызван вирусом, так как бактерии и микоплазмы могут присутствовать в организме дольше, соответственно и клинические симптомы будут появляться позднее. В результате заболевание может обрести хроническое течение.
Симптомы вольерного кашля
Клинические признаки вольерного кашля включают в себя:
- Сухой приступообразный кашель. Появляется спустя несколько дней после начала заболевания. Кашель является основным симптомом заболевания. Он может усиливаться при воздействии раздражителя, а со временем появляется пенистая мокрота белого цвета, которая может напоминать по внешнему виду скудные рвотные массы.
- Выделения из носа, глаз.
- Повышение температуры тела.
- Угнетенное настроение, апатичность.
Респираторные признаки со временем усиливаются, что говорит о присоединении бактериальной инфекции, и как следствие, развитии воспаления легких.
Длительность заболевания и тяжесть его течения напрямую зависят от иммунного статуса животного, количества инфекций, которые спровоцировали вольерный кашель. Хронические заболевания бронхолегочной и других органов и систем, проведение вакцинации и другие меры профилактики также влияют на степень тяжести и саму возможность заболеть, хотя и не являются при этом 100% гарантом безопасности
Однако именно меры предосторожности значительно сокращают риски и длительность заболевания при его диагностировании. Взрослая здоровая собака может переболеть данным видом кашля в течении 1-2 недель без каких-либо последствий
А вот щенки более уязвимы, так как их иммунитет слабее. Взрослые особи с хроническими заболеваниями в анамнезе рискуют получить такие осложнения, как отек легкого.
Грамотная квалифицированная помощь ветеринара – это главный аспект в лечении вольерного кашля у собак. Не стоит затягивать с визитом в ветеринарную клинику, и уже при первых признаках болезни необходимо показать питомца специалистам.
Прогноз кишечной инфекции у новорожденного
Кишечная инфекция у новорожденного имеет благоприятные прогнозы в том случае, если заболевание выявлено на ранних стадиях и приняты все необходимые меры для предупреждения обезвоживания и сильной интоксикации организма.
Обезвоживание – одна из основных проблем при кишечной инфекции, так как детский организм быстрее взрослого теряет жидкость и тяжелая дегидратация, особенно при частой рвоте и поносе, может начаться уже в первые часы развития болезни. Такое состояние приводит к нарушению работы мочевыделительной, дыхательной систем, ЦНС, сердца.
Симптомы у новорожденных развиваются очень быстро и главное не упустить момент и вовремя начать действовать и обратиться за квалифицированной помощью, в противном случае, кишечная инфекция может стать причиной смерти малыша.
Кишечная инфекция у новорожденных наиболее распространенное заболевание, так как иммунная система ребенка не сформирована, а устройство пищеварительной системы имеет некоторые особенности. Детский организм вырабатывает меньшее количество соляной кислоты, снижена работа поджелудочной, что облегчает процесс проникновения и развития болезнетворной микрофлоры.
Деятельность ВОЗ
ВОЗ проводит научные оценки для контроля пищевых продуктов на присутствие STEC. Эти оценки служат основанием для международных стандартов на пищевые продукты, руководящих принципов и рекомендаций, разрабатываемых Комиссией Кодекс Алиментариус.
В отношении профилактики ВОЗ разработала глобальную стратегию для уменьшения бремени болезней пищевого происхождения. ВОЗ разработала информационное сообщение «Пять основных правил для обеспечения более безопасных пищевых продуктов». Эти пять правил и связанные с ними учебные пособия являются материалами для стран, которые легко использовать, воспроизводить и адаптировать к различным целевым аудиториям.
ВОЗ способствует укреплению систем безопасности пищевых продуктов путем продвижения надлежащей практики производства и просвещения розничных торговцев и потребителей в отношении надлежащего обращения с пищевыми продуктами и предотвращения их загрязнения.
Во время вспышек E. coli, таких как вспышки, имевшие место в Европе в 2011 году, ВОЗ осуществляет поддержку координации в области обмена информацией и сотрудничества с помощью Международных медико-санитарных правил и в рамках Международной сети органов по безопасности пищевых продуктов (ИНФОСАН) во все мире; ВОЗ осуществляет тесное сотрудничество с национальными органами здравоохранения и международными партнерами, обеспечение технической помощи и предоставление последней информации о вспышках болезни.
Вспышки инфекции E.coli в Европе
Лечение бактериального вагинита у женщин
Лечение бактериального вагинита зависит от причины, вызвавшей заболевание. После получения результатов лабораторного исследования врач подберет противомикробную терапию с учетом вида возбудителя. Назначаются препараты системного действия и лекарственные формы для местного применения (растворы, свечи, кремы, вагинальные таблетки). Антибактериальное лечение назначается курсом на 7-14 дней.
После лечения антибиотиками показано использование препаратов, восстанавливающих бактериальный баланс. С этой целью назначаются лекарства, содержащие лакто- и бифидобактерии и препараты, обеспечивающие среду для их размножения – пребиотики и пробиотики. Восстановление микрофлоры после бактериального вагинита – это длительный процесс, требующий не только лекарственной терапии, но и соблюдения диеты.
При атрофическом вагините необходима коррекция гормонального фона организма. Атрофический тип чаще формируется у женщин в период климакса. Это связано с резким снижением в крови эстрогенов. Назначаются гормональные препараты в качестве заместительного лечения – это замедляет процессы дегенерации слизистой оболочки.
Классификация
Вагинит бактериальный классифицируется гинекологами в зависимости от происхождения, формы, локализации очага и причин, вызвавших воспаление.
По происхождению:
- неспецифический – возникает в виде дисбактериоза при нарушении баланса нормальной влагалищной флоры
- специфический – инфицирование вирусами и бактериями, не характерными для физиологического состава
По форме:
- острый – протекает с ярко выраженной симптоматикой, может переходить в ткани шейки матки и вульвы
- хронический – характерно «вялое» течение, иногда симптоматика мало заметна или отсутствует, периодически возникают обострения
- подострый – симптомы острого вагинита постепенно проходят, но патологический процесс в слизистой продолжается
- рецидивирующий – разновидность хронической формы, развивается при неправильном лечении, либо при повторном инфицировании половым путем на фоне проведенной терапии
По локализации очага:
- первичный – процесс возникает и развивается непосредственно во влагалище
- вторичный – воспаление переходит из органов, расположенных рядом (нисходящий – из матки или шейки, восходящий – из наружных органов)
Первичный бактериальный вагинит у женщин репродуктивного возраста встречается чаще, чем вторичный.
В зависимости от причины:
- Кандидозный – вызван активно размножающимися организмами грибкового происхождения. Кандидоз развивается при инфицировании во время сексуального контакта, либо в результате иммунного сбоя в организме женщины.
- Атрофический – неспецифический бактериальный вагинит. Имеет гормональную природу. Формируется на фоне недостатка эстрогенов.
- Хламидийный – провоцируется хламидиями и поражает все отделы половой системы – маточные трубы, матку, влагалище.
- Гонорейный – протекает остро при попадании возбудителя в половые пути.
- Трихомонадный – поражение органов трихомонадами в быту через предметы личной гигиены, либо половым путем.
- Мико- или уреаплазменный – часто обнаруживается случайно при обследовании. Клинически не проявляется.
Бактериальный вагинит (кольпит) бывает вызван несколькими причинами. Выяснить этиологию заболевания возможно при инструментальном осмотре и по лабораторным показателям.
- Врачи клиники АВС не просто проводят лечение, но и единственная в России клиника со своей авторской программой.
- Решение проблем, связанных с интимной жизнью.
- Эффективные меры при хронической форме заболевания.
- Мы лечим заболевание, а не симптомы.
Рецидивирующие инфекций мочевыводящих путей
Рецидивирующие ИМП вызываются тем же возбудителем, что и первый случай, обычно в течение 2 недель после прекращения лечения. В основном рецидив случается у женщин, и чаще всего это воспаление мочевого пузыря. После первого эпизода инфекции мочевыводящих путей примерно в 20% случаев ИМП повторно диагностируется в течение одного года.
К причинам рецидивирующих инфекций мочевыводящих путей относятся:
- неправильно подобранный препарат;
- способ введения, дозировка, продолжительность лечения;
- препятствие оттоку мочи.
В лечении урологи рекомендуют постоянный прием антибактериальных препаратов и профилактику после полового акта. В случае инфекций мочевыводящих путей менее двух раз в год лечатся только эпизоды инфекции.
Когда заражение происходит более 3 раз в год и не связано с половым актом, препараты вводят ежедневно или 3 раза в неделю на ночь, в то время как в случае заражения, связанного с половым актом, препараты применяют один раз сразу после полового акта.
Лечение в течение 3–6 месяцев снижает частоту инфекций мочевыводящих путей до 5–10%.