Лечение заложенности носа
Содержание:
- Лейкоциты мочи и лекарственный ответ
- Чем опасна преэклампсия?
- Выявление воспаления: лейкоциты в моче
- Если анализ беременной плохой?
- Диета при сдаче мазка из влагалища
- Какие заболевания покажет мазок из влагалища
- Когда применять антибиотики
- Неинфекционные причины
- Нормальные показатели
- Общие сведения
- Как проходит исследование
- Когда сдавать мазок из влагалища
- Чем опасна протеинурия
- Мазок из влагалища при беременности
- Для чего берут мазок из влагалища
- Оценка работы почек
- Диагностика уреаплазмы при беременности
- Лейкоциты в моче – заболевания почек
Лейкоциты мочи и лекарственный ответ
Некоторые лекарства могут также вызывать увеличение количества лейкоцитов в моче. Наиболее частыми причинами изменения количества лейкоцитов являются препараты некоторых классов, применяемые при высоком кровяном давлении и сердечных заболеваниях. В основном это ингибиторы ангиотензинпревращающего фермента.
Изменения также могут быть вызваны антибиотиками, которые обладают очень широким спектром действия. Среди них особенно сильны следующие:
- аминогликозиды;
- цефалоспорины;
- сульфаниламиды.
Также могут способствовать увеличению количества лейкоцитов в моче противотуберкулезные препараты.
Кроме того, количество лейкоцитов в моче повышают такие препараты, как:
- диуретики;
- циклофосфамид, препарат, применяемый при онкологических заболеваниях;
- нестероидные противовоспалительные препараты;
- фенацетин;
- соли лития;
- азатиоприн, который в основном используется после трансплантации.
Чем опасна преэклампсия?
В первую очередь наш эксперт призывает говорить о возможных последствиях гестоза для женщины, а не для плода, поскольку последствия для ребенка идут от матери.
Как мы уже выяснили, при тяжелой форме преэклампсии давление повышается свыше 170/100-110 мм рт. ст., что может закончиться весьма плачевно. Среди наиболее частых осложнений Евгений Рафаилович называет отслойку сетчатки глаза, кровоизлияние в мозг или ишемический инсульт, отек мозга, различные полиорганные нарушения. Кроме того, может произойти отслойка плаценты и, как следствие, сильное кровотечение, создающее угрозу жизни.
Что же касается ребенка, нужно понимать, что он тоже страдает, поскольку от спазма сосудов происходит нарушение питания плода, возникает плацентарная недостаточность, которая влечет за собой хроническую или острую гипоксию, то есть нарушение кислородного снабжения. Мелкие сосуды плаценты недостаточно питают плод, поэтому происходит асимметричная задержка его физического развития. Это означает, что, например, длина его тела соответствует норме, а вес слишком низкий.
При тяжелой форме преэклампсии, особенно в фатальных случаях, необходимо незамедлительно извлекать ребенка, независимо от срока беременности. Ранняя преэклампсия развивается после 24 недель беременности. Плод на этом сроке весит порядка 700 г и в наше время считается жизнеспособным, ведь сейчас неонатологи выхаживают малышей весом от 520–540 г. Глубоко не доношенные новорожденные с экстремально низкой массой тела имеют свои весьма серьезные проблемы, но в случае с преэклампсией преждевременные роды являются единственным возможным выходом ради спасения жизни матери и ребенка.
pixabay.com  / 
К сожалению, специфической профилактики преэклампсии не существует. Однако здоровый образ жизни, рациональное питание, умеренные физические нагрузки, отказ от алкоголя и курения еще на этапе планирования будут только на пользу и помогут организму будущей мамы справиться с возросшей нагрузкой.
Выявление воспаления: лейкоциты в моче
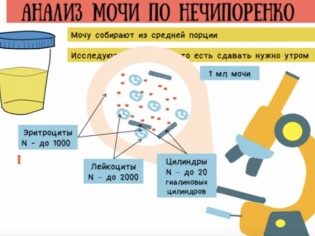
Не менее важным будет исследование по Нечипоренко, когда изучается количество лейкоцитов в моче и эритроцитов, эпителиальных клеток и цилиндров в расчете на 1 мл жидкости. Этот анализ уточняет наличие воспалительного процесса или же ложные данные о повышении клеток, которые попали не из мочевой системы, а с кожи и слизистых. Допустимыми считается: лейкоциты в моче до 2000 клеток, эритроциты — до 1000 клеток. Наличие определенных видов лейкоцитов, цилиндров и эпителия уточняет уровень поражения — почки, мочевые пути или уретра.
Сбор анализа аналогичен таковому для общего анализа мочи при беременности. Однако для точности результатов в баночку после подмывания необходим сбор строго средней порции мочи, около 20 мл, остальное затем выливается в унитаз. Моча в лабораторию доставляется немедленно, чтобы был точным подсчет клеток в мочевом осадке.
Если анализ беременной плохой?

Если по результатам обследования были выявлены повышенные лейкоциты в анализе крови или моче, сразу переживать и паниковать не стоит. Нередко изменения носят временный и вполне объяснимый внешними и несущественными причинами характер. Обычно при таких «подозрительных» анализах врач предлагает пересдать мочу сразу же, а анализ крови через несколько дней. Кроме того, доктор дополнительно осмотрит и обследует будущую маму, оценит ее общее состояние, есть ли у нее какие-либо жалобы. Только после повторных плохих анализов необходимо будет проведение дополнительных анализов и консультаций врачей, а при необходимости — назначение лечения.
Диета при сдаче мазка из влагалища
Неоспоримый факт, что даже небольшой перекус влияет на уровень сахара в крови. На самом деле, еда влияет не только на этот показатель, но и на все процессы в организме без исключения. Чтобы анализы получились наиболее точными, нужно соблюсти простую диету.
В день сдачи мазка следует придерживаться некоторых ограничений:
- воздержаться от обильной трапезы;
- отказаться от употребления жирной пищи, так как высокое содержание жиров может повлиять или даже сделать невозможным некоторые исследования;
- исключить в день процедуры солености, маринады, копчения, кислые продукты.
И, разумеется, не употреблять за день-два до сдачи мазка любые алкогольные напитки. Однако совсем не обязательно сдавать мазок натощак. Напротив, кушать нужно непременно, только в умеренных количествах. Тогда мазок отразит реальную картину происходящего в организме.
Какие заболевания покажет мазок из влагалища
Мазок из влагалища – самый простой и безопасный метод, указывающих на ряд заболеваний репродуктивной и мочеполовой системы. В зависимости от предполагаемого диагноза врач назначает один из видов мазка:
- Общий мазок – самый распространенный тип исследования. С помощью него определяют состояние эпителия и болезни, вызванные вредоносными микроорганизмами — кандидоз (молочница), вагиноз, вагинит, цервицит. Можно также обнаружить некоторые заболевания, вызванные половыми инфекциями – гонорею, трихомониаз. Наличие микроорганизмов устанавливают в ходе бактериоскопического исследования.
- Мазок на скрытые инфекции указывает на наличие таких патогенных микроорганизмов, которые могут месяцами не давать о себе знать, вызывая впоследствии тяжелые осложнения, вплоть до бесплодия и рака. В общих мазках такие инфекции не обнаруживаются. Применяется другой метод исследования – полимезарная цепная реакция. С помощью него находят болезни – хламидиоз, трихомониаз, гонорею.
- Мазок на онкоцитологию, или тест по Папаниколау (пап-тест) дает возможность на начальном этапе развития разглядеть рак шейки матки и вовремя начать лечение. Пап-тест также указывает на многие воспалительные процессы, ведущие к дисплазии эпителия и злокачественным новообразованиям. Такой тест назначают с профилактической целью всем женщинам от 21 до 65 лет, особенно тем, у кого есть нарушение менструального цикла, бесплодие. Этот тест еще указывает на генитальный герпес и папилломовирус, а также необходим тем, кто планирует беременность, имеет диабет, ожирение 2-3 степени.
В целом, при помощи теста на мазок обнаруживают такие инфекции, как:
- герпес-вирус человека 1 и 2 типа;
- вирус Эпштейна-Барр;
- цитомегаловирус;
- папилломавирус;
- гонококки;
- гарднереллы;
- микоплазму;
- ураплазму;
- хламидии;
- бледную трипонему;
- мобилункус.
Какой тип анализа необходим в конкретном случае, определяет врач-гинеколог.
Один из наиболее информативных и достоверных методов исследования мазка является полимезарная цепная реакция. Это самый распространенный способ исследования скрытых инфекций.
Для теста берется мазок с трех мест (шейка матки, стенки влагалища и уретрального канала) и производится поэтапное увеличение содержания нуклеиновой кислоты, а также копирование ДНК находящихся в мазке микроорганизмов. Результатом является выявление рода и вида бактерий, способных привести к патологическим изменениям.
Когда применять антибиотики
Некорректное и частое использование антибиотиков беспокоит медицинское и научное сообщества. Специалисты рекомендуют прибегать к использованию антибиотиков только в следующих случаях:
- Заболевания, которые сложно вылечить без использования антибиотиков;
- Заболевания с высоким риском передачи другим людям;
- Заболевания, срок лечения которых без применения антибиотиков слишком длительный;
- Заболевания с риском серьезных осложнений.
Людям в группе высокого риска, например с хроническими заболеваниями, иногда назначают прием антибиотиков в качестве профилактики.
Поэтому, чтобы прописать антибиотик, необходимо убедиться, что источник заражения — бактерия, а не вирус. Отличить бактериальную инфекцию от вирусной способен только врач.
Как наши микробы делают нас теми, кто мы есть
Некоторые ученые считают, что бактерии кишечника помогают вирусу активнее распространяться в организме. Поэтому один из способов борьбы с инфекцией при сниженном иммунитете — это уменьшить бактериальное разнообразие. В связи с этим антибиотики иногда назначают и при вирусных заболеваниях, например, при коронавирусе COVID-19.
При вирусных заболеваниях иммунитет снижается, и организм становится более уязвимым к заселению патогенами и развитию бактериальной инфекции, что может усложнить лечение, особенно если заболевание протекает в тяжелой форме.
Ранее ученые считали, что легкие стерильны. Однако в 2019 году появилось предположение о том, что это не так, и легкие связаны напрямую с микробиотой кишечника. Следовательно, бактерии кишечника, в том числе хорошие, могут играть роль в лечении заболеваний легких. Антибиотики же лишают ее этой возможности, уничтожая бактерии.
Антибактериальные препараты могут спасти жизнь. Когда пациенту они действительно необходимы, их польза перевешивает потенциальные риски. Но если их употреблять не по назначению, они не только не помогут, но и нанесут вред организму.
В 2011 году Всероссийский центр изучения общественного мнения провел опрос. Результаты показали, что 46% россиян считает антибиотики такими же эффективными в борьбе с вирусами, как и с бактериями.
Прием антибиотиков должен осуществляться по назначению врача. Только специалист может правильно оценить потенциальную пользу и риски от их приема.
Неинфекционные причины
Причины следующие:
- Онкологические заболевания. При поражении опухолью самих клеток крови происходит их быстрый рост и размножение, но страдает их функция. При таких причинах уровень лимфоцитов возрастает в три-шесть раз больше нормы. Поэтому у людей с риском развития болезней крови необходимо следить за уровнем лимфоцитов.
- Лимфолейкоз-раковое поражение лимфатической системы. Болезнь к которой склонны люди пожилого возраста. Чаще носит благоприятное течение. Критерием стихания процесса является снижение лимфоцитов. Кроме лимфоцитоза присутствуют другие признаки заболевания: анемия, тромбоцитопения (уменьшения тромбоцитов крови), увеличение размеров селезенки, увеличение размеров печени, увеличение размеров и болезненность лимфатических узлов, находящихся в области шеи, паховых и подмышечных областях.
- Болезни эндокринных органов. Например при гипертиреозе (болезнь щитовидной железы) возрастает уровень тиреоидных гормонов, которые стимулируют синтез лимфоцитов крови. Дополнительные симптомы гипертиреоза включают: учащенное сердцебиение, выпученные глаза, депрессия, похудение.
- Некоторые инфекционные болезни. Вирус герпеса, вызывающий инфекционный мононуклеоз, внедряется в лимфоциты и так же вызывает их рост в крови.
- Болезни иммунной системы. При которых происходит повреждение тканей организма измененными лимфоцитами (Т-киллеры). Популяция их возрастает, что повышает их уровень в крови.
- Факторы внешнего воздействия: облучение организма, способствуют росту лимфоцитов.
- Выраженный иммунный ответ. Существуют люди с особенностями иммунного ответа. При незначительном воспалительном процессе у них резко увеличиваются лимфоциты. В такой ситуации необходимо провести комплекс обследований для установки истинной причины чтобы не пропустить онкологическое заболевание.
- Беременность. Вынашивание ребенка это нагрузка на иммунную систему женщины. Генетическая половина отца ребенка провоцирует развитие иммунных реакций в материнском организме. При выраженном процессе существует риск угрозы выкидыша. Врачи ведут контроль уровня лимфоцитов у женщины на протяжении беременности, особенно в её первой половине.
В крови повышены лимфоциты.
Дополнительный круг состояний и заболеваний проявляющихся повышением лимфоцитов
- недоедание,
- болезни нервной системы-неврастения,
- эндокринная патология,
- язвенный колит,
- реакция организма на некоторые медицинские препараты.
Во время лечения лимфоциты не сразу приходят в норму, это длительный процесс. Обычно восстанавливаются нормальные показатели после полного стихания воспаления в организме.
Снижение лимфоцитов крови не менее важно, чем их повышение. Это может быть маркером различных болезней человеческого организма:
Наследственные заболевания.
Инфекционные заболевания сопровождающиеся подавлением иммунитета: сепсис, СПИД, туберкулез.
Первичные и вторичные иммунодефициты.
Воздействие химических и токсических веществ.
Гематологические заболевания: анемия.
Уровень лимфоцитов-показатель, на который надо обращать внимание при оценке клинического анализа крови. Он свидетельствует о неполадках в организме человека.
Важно серьезно относиться к своему здоровью и при малейшем недомогании обращаться к врачу
Важно серьезно относиться к своему здоровью и при малейшем недомогании обращаться к врачу
Нормальные показатели
Присутствие лейкоцитов в мочевом осадке является физиологически нормальным. Это свидетельствует о проявлении работы местного иммунитета. Довольно часто повышенное содержание лейкоцитов в мочевом осадке регистрируется у беременных уже на поздних сроках вынашивания малыша.

Повышенный уровень лейкоцитов в мочевом осадке — всегда существенный повод для проведения дополнительной диагностики. В этом случае, как правило, назначаются вспомогательные анализы. Самый часто выполняемый из них — анализ мочи по Нечипоренко. Лейкоцитурия в этом случае проявляется повышением лейкоцитов выше 2000 единиц.

Большое количество эритроцитов в мочевом осадке – проявление патологии. В этом случае следует исключить обострение гломерулонефрита или сильного повреждения почечной ткани. К появлению данного симптома может привести также и кровотечение в мочеточниках или мочевом пузыре.
Сравнительно новый определяемый критерий — лейкоцитарная эстераза. Этот компонент выделяют лейкоциты. В большой концентрации это вещество определяется при гибели лейкоцитарных клеток. Введение данного показателя позволило существенно улучшить показатели проводимой диагностики различных патологий.
Положительный результат анализа на лейкоцитарные эстеразы свидетельствует о наличии воспалительного процесса в почечной ткани. В этом случае требуется обязательное проведение дополнительных анализов. Также может потребоваться и выполнение ультразвукового обследования почек.
Общие сведения
Лейкоциты вырабатываются в костном мозге, после чего выбрасываются в кровяное русло, где «живут» в течение недели. Затем они естественным образом погибают и выводятся с мочой. Если организм здоров, то ОАМ не покажет в поле зрения микроскопа более 3-5 экземпляров.
Лейкоциты обеспечивают защиту организма от внутренних и внешних патогенных агентов. Они активно перемещаются, проникая через стенки капилляров и межклеточное пространство, и обеспечивают фагоцитоз. В результате этого процесса лейкоциты увеличиваются в размерах и разрушаются. При этом реакция организма проявляется в виде гипертермии и лихорадки, общего недомогания, болезненности и гноетечения в области инфицирования, изменения цвета и текстуры мочи и т.д.
Если патологический процесс развивается в мочеполовой системе, то лейкоциты оседают на слизистых оболочках и в момент мочевыделения буквально смываются мочой, естественным образом в нее же и попадая.
Любой инфекционный/воспалительный процесс в организме активизирует секрецию лейкоцитов, в связи с чем их концентрация в моче резко увеличивается. Однако для получения достоверных результатов одного ОАМ недостаточно, диагностику необходимо подкреплять анализом мочи по Нечипоренко и клиническим анализом крови, который детально раскроет лейкоцитарную формулу.
Как проходит исследование
Исследование проводится в лабораторных условиях. Биологическая жидкость детально изучается под микроскопом и с помощью специальных тест-полосок. Все данные записываются в специальный бланк. В среднем срок проведения исследования не превышает сутки. При высокой срочности (когда врачу необходимо как можно быстрее установить диагноз) лаборатория работает вне очереди, и проводит исследование максимально быстро — в течение нескольких часов.
Общий анализ оценивается специалистом по нескольким критериям — физическим и химическим.
Физические параметры включают цвет жидкости, наличие/отсутствие осадка, плотность.
Химические параметры включают более детальное изучение биоматериала практически по двадцати показателям, в том числе специалист определяет кислотность, концентрацию, посторонние вкрапления.
Когда сдавать мазок из влагалища
Сдавать мазок нужно с учетом менструального цикла. Есть определенные рекомендации:
- При заборе мазка для общего анализа подойдет период с 10 по 20 день цикла — для тех, у кого цикл составляет от 25 до 28 дней. У кого он более длительный – до 32 дней, этот период больше.
- Наиболее подходящее время – сдача анализа на 5 день после месячных.
- Если необходимо сдать анализ быстрее, желательно сделать это не позже, чем за 2 дня до начала менструации.
Но в некоторых случаях сдавать мазок на анализ можно даже во время месячных.
Показания к этому:
- непрекращающееся менструальное кровотечение;
- повышение температуры тела;
- сильное чувство жжения и рези в области гениталий и низа живота;
- наличие зловонных выделений из влагалища;
- выделения в виде желтой или зеленой слизи, которые указывают на сильное воспаление.
Желательно в день приема взять с собой гигиеническую салфетку, не мочиться за полтора-два часа до взятия анализа.
Ответы на часто задаваемые вопросы по гинекологии:
- Как провериться на гинекологические заболевания?
- Какие болезни лечит гинеколог?
- Какие анализы можно сдать у гинеколога?
- Как подготовиться к приему гинеколога?
- Куда обратиться с гинекологической проблемой?
- С какими симптомами нужно обратиться к гинекологу?
- Как часто нужно посещать гинеколога?
- Какую диагностику может провести гинеколог у вас в клинике?
- Какое гинекологическое оборудование есть у вас в клинике?
- Гинекологическая помощь в клинике
- Гинекологическая помощь на дому
- Как вызвать гинеколога на дом?
- Как записаться на прием к гинекологу?
Чем опасна протеинурия
Без своевременного лечения появление белка в моче сопровождается серьезными осложнениями беременности:
- отечность конечностей, лица и внутренних органов;
- постоянная рвота;
- аритмия и одышка;
- высокое давление внутри сосудов крови;
- почечная недостаточность;
- преждевременное старение плаценты и угроза прерывания беременности;
- гипоксия плода и связанные с ним нарушения.
Опасность гестоза и преэклампсии заключается в быстром нарастании симптомов. Артериальное давление растет, появляются судороги, женщина может потерять сознание и даже впасть в кому. Из-за гипертонии увеличен риск геморрагического инсульта.
Бактериальные инфекции мочевыводящих путей вызывают заражение крови. Если бактерии попадут в околоплодные воды, младенец заразится еще до рождения.
Поэтому любые отклонения в результатах тестов мочи при беременности требуют дополнительной диагностики, консультации специалиста и лечения.
Мазок из влагалища при беременности
Многие беременные женщины боятся во время своего положения сдавать мазок на анализ. Однако, страхи беспочвенны, потому что процедура никак не влияет на ход беременности и не может навредить ребенку.
Врач-гинеколог делает забор биоматериала очень аккуратно, так, что женщина даже не почувствует никакой боли.
При выявлении отклонений от нормы, присутствии инфекции, врач назначит специальный курс лечения щадящего действия. Обычно используются кремы, вагинальные свечи, лечебные ванночки. Применяются также народные средства по согласованию с врачом.
За время беременности женщина планово сдает мазок трижды, если нет других показаний. Необходимо учесть, что данные в разных лабораториях могут отличаться друг от друга.
Рекомендуем сдавать анализы в нашей лаборатории, где используется современное оборудование высокой чувствительности, а расшифровкой данных занимаются грамотные специалисты.
Для чего берут мазок из влагалища
Мазок из влагалища дает представление о состоянии микрофлоры, указывает на зарождающиеся проблемы и скрытые инфекции. Этот тест может уберечь от серьезных последствий, указав на необходимость вовремя принять меры и остановить патологический процесс.
Несмотря на доступность и простоту этого анализа некоторые женщины не регулярно посещают гинеколога для профилактического осмотра. Поэтому заболевания обнаруживаются зачастую уже в запущенной стадии.
Рекомендуется один-два раза в год сдавать мазок на анализ, поскольку многие болезни протекают вначале в скрытой форме с едва заметными симптомами и даже при отсутствии таковых.
Оценка работы почек

В период беременности постепенно возрастают нагрузки на почки по мере увеличения срока гестации. Если выявляются определенные патологии, это грозит осложнениями, вплоть до прерывания беременности, почечной недостаточности и эклампсии. Ввиду этого, назначаются специфические исследования, которые объективно отражают работу почек по фильтрации и реабсорбции мочи, способность к концентрированию раствора и выведению продуктов метаболизма.
Анализ по Зимницкому — это исследование позволяет объективно оценить, каким образом почки концентрируют мочу, разводят раствор и выводят некоторые метаболиты. Ее собирают в стационарных условиях на протяжении суток, каждые три часа, начиная с 9.00. В промежуток времени, соответствующий надписи на банке, беременная собирает в нее мочу, которая сдается на пост медсестре. Весь объем собирают только туда, не выливая в унитаз, если же порции в этот интервал нет, банка остается пустой. Каждая порция изучается, в ней определяют плотность и показатели как для общего анализа мочи при беременности. Если почки работают хорошо, изменения плотности будут выявляться незначительными для дневных порций, а в ночное время объем мочи уменьшается.
Диагностика уреаплазмы при беременности
Первичная диагностика уреаплазмы во время беременности основывается на данных субъективного и объективного исследования
Принимаются во внимание жалобы больных, соответствующие клиническим симптомам заболевания. Также важны объективные признаки уреаплазмоза: наличие и характер выделений, скопление их в заднем своде влагалища, гиперемия или бледность слизистых покровов
Следует знать, что норма содержания Ureaplasma urealyticum при беременности составляет менее 10 в 4 степени микробных элементов в 1 г или 1 мл выделений. Более высокие концентрации означают возможность развития заболевания.
Забор исследуемого материала для диагностики уреаплазмы при беременности можно произвести несколькими способами:
- соскоб с поверхности влагалища, шейки матки, и погружение его в определенную диагностическую среду;
- смыв изотоническим раствором хлорида натрия с поверхности влагалища или мочеиспускательного канала;
- мазок на Ureaplasma urealyticum с последующим бактериальным посевом.
Анализы на уреаплазму помогут выявить один из двух видов возбудителей данной инфекции:
Уреаплазма парвум – самая болезнетворная разновидность уреаплазм. Это более активная бактерия, с легкостью расщепляет мочевину с выделением аммиака. Как следствие – затяжной воспалительный процесс и повышенное образование солей мочевой кислоты в мочеточниках и почках. Уреаплазма парвум не имеет собственной клеточной оболочки, поэтому образует плотный симбиоз с эпителиальными клетками, со временем разрушая их. Ферментативная активность данного возбудителя позволяет оказывать разрушительное действие на протеины эпителия, уничтожая антитела слизистой оболочки и тем самым кардинально понижая местный иммунитет. Данный вид инфекции является более агрессивным и редко предполагает мирное носительство, чаще перерождаясь в яркий воспалительный процесс.
Уреаплазма уреалитикум – менее агрессивная бактерия, склонная к постоянному обитанию на слизистой здорового человека. Возможность развития воспалительного процесса, вызванного данным видом инфекции, появляется лишь при падении общего иммунитета организма. Но в то же время самая безобидная уреаплазма уреалитикум при беременности является более опасной: это единственный вид уреаплазмы, проникающий через плацентарный барьер и представляющий реальную угрозу для будущего ребенка.
Иногда обе разновидности уреаплазм существуют совместно на одной территории. В таких случаях лаборатории используют термин Ureaplasma species.
Среди дополнительных видов диагностики применяют исследование венозной крови на наличие антител к уреаплазме, а также иммунофлюоресцентный анализ для определения антигенов возбудителя.
Лейкоциты в моче – заболевания почек
Лейкоциты в моче могут появиться из-за различных проблем с почками. Среди наиболее распространенных:
Интерстициальный нефрит. Симптомами этого заболевания также являются гематурия (наличие эритроцитов в моче), боли в области поясницы, а также сыпь и боли в суставах
Важно следить за симптомами, поскольку они помогают поставить правильный диагноз.
Гломерулонефрит. Его характерный симптом – пенистая моча пивного цвета
Также могут быть слабость, отек, боли в области почек и общее недомогание – головная боль, тошнота, нарушения зрения.
Пиелонефрит. Заболевание, проявляющееся лихорадкой и болью в поясничной области, отдающей в пах. Иногда также присутствуют тошнота, рвота и боли в животе.
Камни в почках. Это очень болезненное состояние, которое проявляется прерывистой болью в поясничной области. Сопровождается общей слабостью тела, болями в животе и кровью в моче.
Пиелонефрит