Мочеприемник для новорожденных: для чего, как и когда используется
Содержание:
- Особенности лечения инфекций
- Как собрать биоматериал мочеприемником?
- Какие виды детских каш подходят для первого прикорма
- О чем расскажет анализ?
- Подготовка к забору мочи
- Детские мочеприемники
- Машина за 200000 рублей: какую выбрать
- Показания к замене катетера
- Анализ на С-реактивный белок
- Непростительные ошибки
- Как устанавливается окончательный диагноз?
- Инструкция по применению мочеприемника одноразового для новорожденного
- Плюсы и минусы
- Основные правила
- Как выглядит детский мочеприемник
Особенности лечения инфекций
Еще один важный показатель, который исследуют при анализе мочи, – это бактерии. Они могут указывать на такие инфекции органов мочевыделительной системы, как пиелонефрит, уретрит, цистит. Определить вид бактерий и оценить их чувствительность к антибиотикам можно с помощью бактериологического посева мочи.
– При инфекции мочевыводящих путей доза антибиотика обычно намного меньше, чем при лечении других заболеваний, так как именно с мочой лекарство выходит из организма, а значит, точно окажется там, где нужно, – объясняет Евгений Олегович
– Но у такого лечения есть определенная схема, которой важно придерживаться. Дело в том, что после начала приема лекарств ребенку, как правило, сразу становится лучше
Но если мы в этот момент прекратим давать антибиотики, то оставшиеся бактерии размножатся вновь, но будут уже устойчивыми к конкретному лекарству, и лечение придется повторять.
Как собрать биоматериал мочеприемником?
Данное приспособление представляет собой полиэтиленовый мешочек с отверстием для гениталий грудничка. Крепится мочеприемник на безопасные липучки между ножками малыша. Если прикрепить пакетик правильно, то вся моча крохи соберется в нем. При неправильном использовании она вытечет мимо пакетика.
Одевать мочесборник под подгузник не рекомендуется, так как вся моча вытечет в «памперс», а не в мешочек. Младенец, мальчик или девочка, во время сбора мочи на анализ должен находиться в вертикальном положении, поэтому стоит набраться терпения и подержать малыша немного на руках. Если биоматериал собран, его переливают в стерильную тару и незамедлительно отнести в лабораторию поликлиники.
Итак, в целом инструкция по сбору мочи у грудничка посредством медицинского мочеприемника выглядит так:
- Подмыть ребенка и тщательно его вытереть, вымыть себе руки.
- Изъять мочеприемник из упаковки.
- Убрав защитную пленку, правильно приклеить пакетик между ножек крохи. Если у вас новорожденная девочка – приклейте приспособление вокруг половых губ малышки. Если у вас новорожденный мальчик – поместите его гениталии внутрь пакетика.
- Теперь нужно взять грудничка на руки в вертикальном положении и дождаться окончания процесса либо заставить его пописать.
- Снимите мочеприемник, аккуратно открепив его от кожи грудничка.
- В стерильную емкость перелейте биоматериал.
- Последний этап – сдать мочу на анализ в течение 2 часов.
Помните, что мочеприемником вы можете собрать мочу только один раз – это одноразовое приспособление, после использования его нужно утилизировать. Купить его можно в любой аптеке, причем стоит он весьма недорого.
Какие виды детских каш подходят для первого прикорма
Оказывается не все каши можно давать малышам, поскольку некоторые из них способны принести их неокрепшей пищеварительной системе больше вреда, чем пользы
Поэтому молодым мамам важно знать, какие каши можно давать ребенку в 6 месяцев, а какие лучше предлагать в более старшем возрасте
Безглютеновые каши – наилучший вариант для прикорма ребенка 6 месяцев, так как они не вызывают проблем с пищеварением.
К злакам, которые не содержат глютен, относят:
- кукурузу,
- рис,
- гречиху.
Перечень злаков, в составе которых содержится глютен:
- просо,
- пшено,
- рожь,
- овес,
- ячмень.
Отсюда следует, что введение прикорма с 6 месяцев возможно тремя видами каш: кукурузной, рисовой и гречневой.
Но и это еще не значит, что мы определили лучший рацион питания 6-месячного ребенка. Каша для ребенка 6 месяцев должна подбираться в индивидуальном порядке, с учетом процесса ее усваивания. Например, если малыш страдает неустойчивым стулом, то прикорм нужно начать с рисовой каши или кукурузной. При запорах же следует исключить из рациона питание, приготовленное из рисовой крупы. В подобных случаях предпочтение отдается гречке, которая богата клетчаткой, а также способна стимулировать пищеварение.
О чем расскажет анализ?
Итак, какие характеристики мочи исследуют в лаборатории и что они означают.
1. Физико-химические свойства мочи
Это ее цвет, прозрачность, относительная плотность и другие параметры.
В нормальной ситуации:
- цвет должен быть от соломенно-желтого до янтарно-желтого;
- моча должна быть прозрачной;
- ацетона нет;
- удельный вес – от 1002 до 1030;
- желчных пигментов нет;
- реакция (pH) слабокислая или нейтральная;
- белок – до 0,033 г/л;
- сахар отсутствует либо есть только его следы.
Любые отклонения могут указывать на то или иное заболевание. В норме анализ не обнаружит в моче ни билирубина, ни гемоглобина, ни кетоновых тел, ни глюкозы, ни нитритов. Наличие ацетона может говорить как о сахарном диабете, так и о нарушениях углеводного обмена, когда у ребенка в организме заканчиваются запасы глюкозы, и он начинает брать энергию из запасов жира.
2. Исследование осадка мочи
При различных заболеваниях мочевыводящей системы в моче встречаются элементы почечного эпителия, форменные элементы крови – эритроциты и лейкоциты, а также мочевые цилиндры.
Нормальный анализ должен выглядеть так:
- плоский эпителий – единичный;
- эпителий мочевых канальцев (почечный) отсутствует;
- лейкоциты: у мальчиков – до 5-7 в п/зр, у девочек – до 7-10 в п/зр;
- эритроциты – ноль или единичные в поле зрения;
- цилиндры: гиалиновые – отсутствуют, зернистые – отсутствуют, зернистые – отсутствуют, кровяные — отсутствуют;
- соли – небольшое количество уратов или оксалатов.
– Лейкоциты – это клетки, которые борются с инфекцией, поэтому большое их количество свидетельствует об инфицировании организма, – объясняет Евгений Комаровский. – Обычно лаборант указывает количество лейкоцитов «в поле зрения», и выглядит это, например, так: «3 л. в п/зр». Наличие эритроцитов говорит о том, что в мочу каким-то образом попала кровь. Такое может случиться, если есть камни в мочевыводящих путях, какая-то травма или воспаление почек.
Если все параметры в норме, но моча у ребенка мутная, волноваться не стоит
Подготовка к забору мочи
Мочеприемник облегчает сбор любых типов анализов, и не требуют от взрослых каких-то сложных манипуляций и процедур.
На качество анализа мочи могут повлиять слущенные клетки эпителия или бактерии, которые всегда присутствуют на коже мочеполовых органов. Поэтому перед сбором клинического (общего) мочи их нужно удалить, для того чтобы исключить вероятность неверной интерпретации анализа.
Для этого достаточно проведения интимного туалета: подмывание с помощью воды или салфетки смоченной чистой водой. Девочек подмывают по направлению от половых органов к анальному отверстию, то есть держать девочку нужно кверху животиком. Мальчиков подмывают наоборот – кверху попкой, чтобы исключить контакт пениса мальчика с анальной областью.
После подмывания кожи наружных половых органов тщательно прослушивается. Нет нужды промывать или обрабатывать слизистую с помощью хлоргексидина или других каких-то растворов, если это не указано особо врачом.
Для лабораторных анализов используется утренняя порция мочи. Дело в том, что мочевыводящая система работают ночью не столь интенсивно как днем, и те процессы, которые происходят внутри, не подвержены внешнему влиянию, например стрессов, физических нагрузок, продуктов переваривания пищи и так далее.
Очень важно, что все анализы мочи должны храниться при комнатной или чуть ниже температуре, а срок хранения анализов не должен превышать 2 часов. Если моча будет чрезмерно охлаждена, то очень быстро выпадают в осадок мочевые соли, их концентрация повышается и в лабораторном анализе будет ошибка
Детские мочеприемники
Если врач назначил анализ мочи грудному ребенку, важно правильно собрать материал. Не подходит подкладывание в область промежности марли, ваты и пр., в этом случае результат будет недостоверным
Мочеприемники для детей значительно упрощают процедуру. В аптеке можно купить мешки для сбора мочи для младенцев любого пола, также подойдут и универсальные мочеприемники.
Материал для изделия обладает гипоаллергенными свойствами, поэтому раздражения кожи интимной зоны у малыша нет. Фиксируется изделие с помощью липучки, объем уроприемника 100 мл, этого вполне достаточно для лабораторной диагностики.
Машина за 200000 рублей: какую выбрать
топ машин до 200000 рублей
Самое главное, учитывать следующие критерии:
Класс транспортного средства – выбирать его следует исходя из количества предполагаемых пассажиров (членов семьи) и целей поездок.
Привод – передний, задний или полный. Передний привод управляется проще, чем все остальные. Такие авто сложно пустить в занос. Также для него характерна повышенная курсовая устойчивость. Полный привод дает автовладельцу возможность проехать даже сложно проходимой местности. Однако на скользкой дороге он может повести себя непредсказуемо
В данном случае важно учитывать манеру езды.
Объем двигателя – от него зависит расход топлива, динамика разгона, а также стоимость транспортного налога. ТС с объемом двигателя 1 л
(1000 см3) считаются малолитражками. Они отливаются экономичным расходом топлива, но при этом долго разгоняются.
КПП – механика или автомат. Первый вариант по праву признан самым надежным. Автоматическая коробка передач проще в управлении и не требует от водителя переключения скоростей. Однако сегодня достаточно сложно найти достойный авто с автоматом до 200 тысяч.
Безопасность – от данного критерия транспортного средства зависит не только безопасность водителя, но и всех участников дорожного движения. Рекомендуется, чтобы машина предусматривала АБС, подушки безопасности, усиленные элементы кузова, ремни с преднатяжением.
Дополнительные системы – круиз-контроль, подогрев сидений, датчик дождя, кондиционер. Все это обеспечивает комфорт во время поездки.
Наличие крашеных элементов. Чаще всего они свидетельствуют о том, что авто побывало в ДТП. Если детали плохо обработаны, то краска начнет вздуваться, а на металле образуются коррозии.
Техническое состояние авто
При покупке авто до 200000 рублей следует отдельно учитывать его техническое состояние. Обязательно проверяйте следующие элементы авто:
- двигатель (не должно быть постороннего шума);
- амортизаторы;
- шланги и клапана;
- днище кузова (оно не должно быть гнилым);
- АКПП (если она «пинает», то откажитесь от покупки, либо готовьтесь потратить крупную сумму денег на ее ремонт).
Не забывайте осматривать кузов и салон на наличие каких-либо дефектов. За них Вы имеете возможность получить хорошую скидку, если приобретаете авто за 200000 рублей у хозяина.
История автомобиля
Немаловажное значение имеет и история машины. Если у нее было много хозяев, следовательно, она часто продавалась
Причиной этому могут быть частые поломки и ряд других недостатков.
Сегодня существует множество программ, позволяющих узнать важные моменты в истории машины до 200 тысяч рублей:
- количество ремонтных работ, произведенных по страховке;
- числится ли авто в залоге;
- ограничения на регистрационные действия;
- количество ДТП, и какие были получены повреждения.
Не следует стесняться задавать продавцу много вопросов. Спрашивайте все интересующие Вас моменты: причина продажи, сколько лет владеет и т.д. Покупать авто до 200000 без анализа истории – это самая грубая и распространенная ошибка.
Показания к замене катетера
Замена урологического катетера на дому осуществляется в плановом порядке или при наличии определенных показаний. График замены составляется с учетом того, из какого материала он изготовлен:
- Латекс. Замену латексного катетера необходимо производить раз в неделю.
- Силикон. Силиконовый прибор меняется раз в месяц.
- Силиконовый с серебром. Замена производится через 90 дней после установки.
Процедуру должен проводить специально обученный медицинский работник – врач соответствующей специализации. Отсоединять устройство можно для его очередной обработки, замены или удаления мочи из мочеточника.
- боль и дискомфорт в нижней части живота;
- появление кровяных включений и белых хлопьев в выделяемой моче;
- из катетера вытекает моча;
- нарушен отток мочи из устройства;
- отек мочевого пузыря и протоков;
- травматическое повреждение половых органов;
- новообразования в области мочевого пузыря или уретры;
- в целях послеоперационной реабилитации.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Непростительные ошибки
Педиатр просит сдать анализы, на руках талон, время поджимает, а собрать мочу никак не получается. Знакомая ситуация?
Даже в этом случае не следует совершать таких ошибок:
- собирать материал в течение дня, хранить его до утра, а потом нести в лабораторию. Понятно, что анализ мочи у грудничка будет недостоверным и его придется повторить;
- использовать для сбора образца подручные средства, совершенно для этого не подходящие, например, выжимать жидкость с пеленки или переливать в баночку из тарелки. Этот образец изначально будет не качественным, поскольку в нем волокно, пыль и прочее;
- пусть даже в небольших количествах отпаивать ребенка водой или соком, для новорожденных это совершенно недопустимо. Кормить грудным молоком и смесью чаще обычного для обильного мочеиспускания – это максимум;
- не подмывать ребенка, а сразу приступать к процессу.
Для сбора мочи есть масса вариантов, нужно лишь выбрать тот, что подходит маме и ее дочери, будь то детский мочеприемник или стеклянная банка. Главное — не бояться и не нервничать при первой же неудаче. Со временем, по мере накопления опыта, сделать это будет проще.
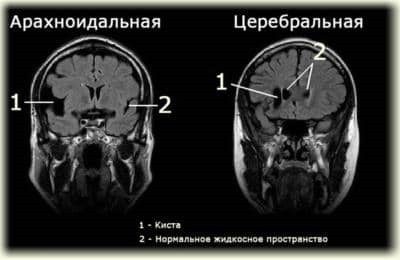
Как устанавливается окончательный диагноз?
Первый шаг на пути диагностики гидронефроза это УЗИ плода. Собирательная система почки видна при ультразвуковом исследовании уже с 15 недели внутриутробного периода. Первый признак при УЗИ это расширение лоханки. Если после рождения ребенка расширение лоханки сохраняется, то детский уролог решает вопрос о необходимости более углубленного урологического обследования. При подозрении на наличие гидронефроза ребенок должен пройти следующие обследования:
- УЗИ почек и мочевого пузыря до и после мочеиспускания. Специалист по УЗИ может увидеть признаки повреждения почечной паренхимы, отличить слабую, среднюю и выраженную степени гидронефроза. При сомнительных результатах может быть выполнено УЗИ с водной нагрузкой и мочегонными средствами, позволяющее более точно оценить степень обструкции лоханочно-мочеточникового сегмента.
- Микционная цистоуретрография – рентгеноконтрастное исследование мочевого пузыря и уретры выполняется при подозрении на пузырно-мочеточниковый рефлюкс или затрудненный отток мочи из мочевого пузыря.
- Экскреторная (внутривенная) урография – после внутривенного введения рентгеноконтрастное вещество выводится почками, и их собирательные системы становятся видны на рентгеновских снимках. Исследование позволяет оценить степень обструкции.
- Нефросцинтиграфия – радиоизотопное исследование почек. Используется для оценки функции почек и степени нарушения оттока мочи.
На основании приведенных исследований специалист должен решить, насколько серьезна обструкция лоханочно-мочеточникового сегмента, представляет ли она угрозу для почки или может разрешиться самостоятельно. У новорожденных диагноз становится очевидным часто лишь спустя 3-4 недели после рождения. В течение первых 3 недель после рождения водный обмен в организме новорожденного и функция почек значительно меняются, и с ними меняются размеры лоханок.
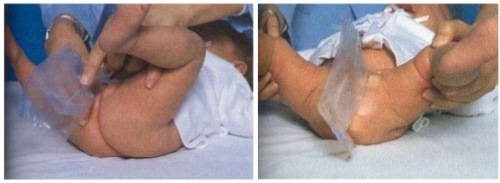
Инструкция по применению мочеприемника одноразового для новорожденного
- Приготовить 2—3 мочеприемника (на случай, если один не приклеится или слетит); стаканчик для доставки мочи в лабораторию (удобнее покупать готовые в аптеке, они прочные, удобно формы, снабжены притертой крышкой); чистые ножницы; гигиенические средства для туалета половых органов ребенка.
- Подмыть ребенка, высушить кожу. Не обрабатывать кожу маслом, тальком, кремом.
- Уложить ребенка на спину на безопасную ровную поверхность.
- Убедиться в целостности упаковки с мочеприемником, вскрыть ее.
- Извлечь мочеприемник и взять его так, чтобы контейнер (прозрачный пакет) был направлен вниз, а входное отверстие вверх.
- Снять защитную полосу липкого слоя.
- Поднести мочеприемник так, чтобы верхняя треть его отверстия располагалась напротив уретры у девочки. У ребят в отверстие нужно поместить пенис и мошонку. Если это не удается (обычно у младенцев старше 9 мес.), то можно наклеить липкий слой вокруг основания пениса.
- Приклеить мочеприемник к коже, проследив, чтобы куполообразная выемка внизу входного отверстия располагалась над анальной областью.
- Прижать липкий слой по всей площади, чтобы он прочнее сцепился с кожей.
Далее можно либо носить ребенка на руках, либо оставить его спать или лежать, надев сверху памперс или колготки.
- Периодически контролировать наполнение емкости мочеприемника.
- Наполненный мочеприемник аккуратно, сверху вниз, плавным движением отклеить от кожи.
- Держа за верхнюю часть, расположить мочеприемник над стаканчиком для сдачи анализа.
- Срезать один уголок, слить мочу в стаканчик. Закрыть крышку.
- Написать на стаканчике данные ребенка.
- Подмыть ребенка.
- Мочу доставить в лабораторию в течение максимум 2 часов. Хранить ее лучше всего на холодном полу ванной или туалета.
- Мочеприемник после использования выбросить.
В видео представлена наглядная инструкция по использованию мочеприемника для новорожденного.
Плюсы и минусы
Мочеприемники появились в массовой доступности относительно недавно. Это медицинское изобретение существенно облегчает процесс сбора анализов для лабораторной диагностики.
Среди основных положительных характеристик мочесборника можно выделить:
- Стерильность. Если собрать урину в обычный горшок, а только потом перелить в стерильный контейнер, то в жидкость проникнут патогенные микроорганизмы.
- Доступная цена.
- Практичность и надежность в применении. Для изготовления мочесборника используется качественный полиэтилен, который легко принимает любую форму (все зависит от положения тела ребенка). В пустом виде он занимает минимум свободного пространства.
- Наличие антивозвратного клапана. Производители предусмотрели наличие клапана от обратного тока мочи. Исключена вероятность вытекания урины через небольшие отверстия в области клейких элементов.
- Контейнер можно зафиксировать даже тогда, когда ребенок спит.
Отрицательных характеристик у приспособления практически нет. В единичных ситуациях в местах фиксации липучек возникает покраснение. При первичном использовании полиэтиленового резервуара рекомендуется контролировать поведение ребенка. Если после снятия мочесборника на коже возникла припухлость или покраснение, тогда нужно обратиться за консультацией к педиатру.
Основные правила
Как правильно клеить мочеприемник в стационаре объяснит старший медицинский персонал. Обученные специалисты берут весь уход за пациентом на себя, поэтому ему необязательно вникать во все подробности крепления резервуара, сбора мочи, либо же замены мочеприемника. Но если вы применяете прикроватный мочеприемник в домашних условиях для ухода за лежачим больным, то стоить запомнить некоторые правила, как использовать мочеприемник:
-
Резервуар мочеприемника должен располагаться ниже уровня мочевого пузыря, чтобы моча под действием земного притяжения могла стекать;
-
Ни в коем случае нельзя допускать перекручивание дренажных трубок, ведь это нарушит ток мочи;
-
Своевременно освобождайте мочеприемник от мочи;
-
Промывайте мочеприемник теплой водой после каждого использования. Если материал позволяет, то мочеприемник рекомендуется стерилизовать после применения;
-
Не забывайте следить за гигиеной промежности пациента и подмывать его по мере загрязнения;
-
Все манипуляции нужно совершать в перчатках, дабы снизить риск инфицирования.
Как крепить мочеприемник? Крепление резервуара для сбора мочи осуществляется до полного прилегания прибора к внешним половым органам. Контакт между мочеприемником и промежностью должен быть плотным, чтобы предотвратить пролив содержимого на кожу и постель пациента.
Как выглядит детский мочеприемник
Мочесборник для новорожденных бывает разных видов и форм, что зависит от производителя. Большинство устройств состоят из трех основных деталей:
- липучка, с помощью которой устройство крепится на тело малыша – состоит из щадящих материалов и не имеет острых углов, что делает использование прибора безопасным и нетравматичным;
- отверстие для приема урины – место, которое прикладывается к наружным половым органам, обычно изготавливается из гипоаллергенных материалов, чтобы предотвратить раздражение нежной кожи младенца;
- мешок из полиэтилена с разметкой – резервуар, в него собирается моча, имеет градуировку для удобства контроля объема полученной жидкости.
Некоторые мочеприемники для грудничков имеют в нижней части устройства специальный клапан, с помощью которого собранная биологическая жидкость выливается в устойчивый контейнер. Если такового нет, то родителям придется своими силами выливать полученный материал для анализа – переворачивать резервуар или отрезать нижний край пакета.
Как пользоваться мочеприемником для новорожденных, доступно и подробно описано в инструкции по применению на упаковке. Устройство легко закрепляется на коже ребенка, а после выполнения своей задачи с таким же успехом отлепляется. Клейкие элементы абсолютно безопасны для малыша и не содержат в себе токсичных веществ. Липкое вещество не травмирует нежную кожу интимной зоны и не оставляет после себя следов.
Отверстие, которым прибор накладывается на наружные половые органы ребенка, может иметь разную форму. Овальная является универсальной, подходит для применения у мальчиков или девочек. Для детей мужского пола выпускают также резервуар с заостренным основанием в отверстии. Оно повторяет физиологию малыша и позволяет надежно закрепить мочесборный элемент на его теле.
Девочкам подходит форма крепления, имеющая снизу небольшие ответвления. Отверстие повторяет анатомические особенности строения больших половых губ и не позволяет вытекающей из уретры порции мочи просачиваться мимо.