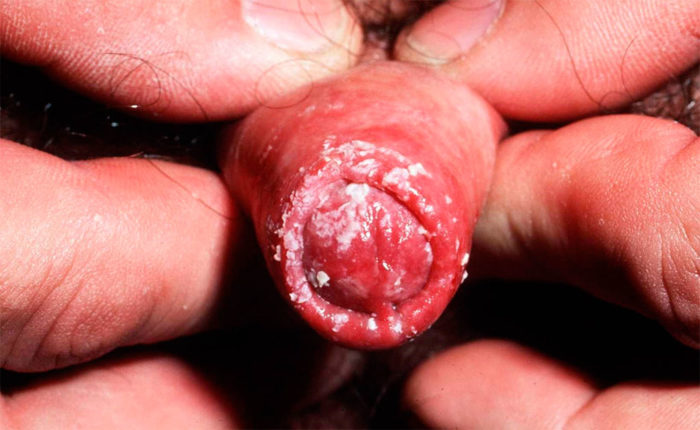
Молочница и беременность
Содержание:
Рецепты кремов от растяжек
Если отечественный косметический рынок переполнен продукцией, которая помогает бороться с растяжками, то, что мешает приготовить подобное средство в домашних условиях? Существует ли домашний крем от растяжек при беременности?
Да, такие рецепты действительно есть, и мы подобрали для вас наиболее интересные.
- Смешать в равных частях льняное и миндальное масло. Смазывать проблемные участки 2 раза в день на протяжении всего периода вынашивания.
- Смешать 1 ст. л. овсяной муки, 3 ст. л. косметической глины и масло виноградных косточек до консистенции жидкой сметаны. Наносить смесь на тело на 15 минут, после чего смыть водой без моющего средства. Процедуру следует проводить через день. Готовую массу можно хранить в холодильнике.
- Приготовить смесь из 100 мл кефира, 1 ст. л. любого растительного масла, 15 г глицерина (или любого крема с глицерином) и 1 г мумиё. Полученный крем нужно наносить на кожу на 20 минут (без втирания), потом смыть водой без моющего средства.
- Выдавить сок из листьев алоэ (100 мл), добавить столько же растительного масла, а также содержимое 20 капсул препарата Аевит. Все хорошо перемешать. Хранить в прохладном месте. Наносить на зоны предполагаемых растяжек ежедневно на ночь.
- Перемешать 4 г мумиё, 1 ч. л. питьевой воды и до 100 г любого увлажняющего крема. Смазывать участки тела 1-2 раза в сутки. Данное средство не советуют использовать при грудном кормлении.
- Соединить 1 ст. л. свежей кофейной гущи, оставшейся после заваривания кофе, с 1 ст. л. меда и 1 ст. л. домашней сметаны. Массажными движениями нанести смесь на область живота и оставить на 15-20 минут. Смыть теплой водой без мыла.
Кроме использования различных растительных масел для приготовления кремов, рекомендуется и прием их внутрь. Так, ежедневное употребление утром натощак 1 ст. л. любого растительного масла не только сделает кожу эластичной, но и избавит от запоров, которые часто мучают женщин во время беременности.
Крем от растяжек при беременности действительно необходим, если женщина не хочет утратить красоту своего тела
Однако не менее важно также следить за своим питанием и весом, не переедать, гулять на свежем воздухе. Если принять все необходимые меры, то после рождения малыша кожа останется такой же красивой, как и раньше
Чем лечить молочницу у беременных: таблетки, свечи, мази, гели, народные средства
К сожалению, при молочнице у беременной можно применять далеко не все средства, которые обычно назначают небеременной женщине. Поэтому самостоятельно идти в аптеку или приобретать себе средство от молочницы, выбранное в интернете, точно не стоит. Обратитесь к гинекологу, и он предложит максимально безопасное средство для вас и вашего малыша.
Какие средства в таблетированной форме обычно рекомендует гинеколог для лечения молочницы у беременных? Вагинальные таблетки Тержинан доктор назначит только на серьезной стадии кандидоза — когда другие средства уже вряд ли помогут. Инструкция к применению Тержинана рекомендует использовать это средство как раз в период беременности: здесь сказано о хорошей переносимости беременными и отсутствии тератогенного (нарушающего эмбриональное развитие) влияния. Основными компонентами Тержинана являются тернидазол, сульфат неомицина, нистатин и преднизолон. Такой состав обеспечивает противогрибковое воздействие и восстанавливает поврежденную слизистую. Кстати, если в период гормонального дисбаланса беременная, кроме молочницы, страдает еще и гарднереллезом, то Тержинан параллельно способен справиться и с этой проблемой.
Чтобы использовать таблетку Тержинана, необходимо немного намочить ее водой и затем поместить во влагалище, после чего желательно занять лежачее положение минут на 15, чтобы средство полностью растворилось. Обычно гинекологи назначают применение Тержинана в течение 10 дней, но в каждом случае срок приема должен быть оговорен врачом.
Вместо таблеток Тержинан для лечения молочницы у беременной доктор может назначить другие средства — к примеру, суппозитории Пимафуцин. Это противогрибковое средство имеет способность влиять на структуру клетки возбудителя, в результате чего они быстро гибнут. Пока Candida albicans не научились сопротивляться (не стали резистентны) действующему веществу Пимафуцина, поэтому для беременных это средство является весьма актуальным при лечении молочницы. Свечи применяют перед сном на протяжении 3-6 дней.
Если молочница протекает в легкой форме, могут помочь суппозитории Клотримазол 500 мг: их необходимо применить только один раз, что достаточно для того, чтобы поразить распространение небольших колоний Candida albicans.
Суппозитории Ливарол, действующим веществом которого является кетоконазол, также могут применять беременные. Также как и Пимафуцин, Ливарол влияет на структуру клетки Candida albicans, в результате чего возбудители погибают. Ливарол можно применять при молочнице с явными, беспокоящими симптомами: 1 суппозиторий необходимо ввести во влагалище перед сном на протяжении 3-5 дней. До 10 дней терапию можно продолжить, если молочница продолжается. Похожим действием обладает средство Залаин.
Даже если вы полностью избавились от молочницы, не пренебрегайте профилактикой, чтобы закрепить эффект после воздействия противогрибковых препаратов: после лечения проведите восстановительныйкурс суппозиториями Гексикон. На Candida albicans это средство не повлияет, однако оно поможет поддержать чистоту слизистой до и во время родов.
Помимо (или вместо) суппозиториев, при беременности можно использовать также кремы, мази и гели. Обычно для лечения молочницы у беременных применяются кремы и гели с названиями, аналогичными суппозиториям — Пимафуцин и Клотримазол, а также Полижинакс, Далацин-крем, Нео-Пенотран, Кетоконазол, Нистатин и т.д.
Прежде, чем приступить к лечению молочницы народными средствами, сначала проконсультируйтесь со своим гинекологом, чтобы не навредить себе и плоду. Судя по отзывам, некоторым беременным помогают избавиться от молочницы тампоны с медом, которые вводятся во влагалище на несклько часов на протяжении 5-7 дней. Лучше использовать стандартный гигиенический тампон, чтобы после использования его можно было легко извлечь.
Другим популярным народным средством является сода: она безопасна для плода, поэтому ее раствором можно местно обрабатывать гениталии и область входа во влагалище. Чтобы приготовить содовый раствор, необходимо смешать 20 мг порошка с литром теплой кипяченой воды, в раствор можно также добавить аптечную морскую соль. Использовать раствор лучше в виде ванн, если беременной они разрешены. Принимать ванну с раствором желательно около 20 минут на протяжении недели. Если ванна вам противопоказана, можно сделать простое подмывание раствором.
Молочница у беременных: причины
- — Снижение иммунитета
Главная причина активного размножения грибка рода Candida у беременных женщин — снижение защитных функций организма. Иммунитет снижается по естественным причинам: чтобы плод не был отторгнут организмом матери. Это помогает благоприятному росту и развитию малыша, но делает его маму более восприимчивой к инфекциям, в том числе и к молочнице. - — Гормональный дисбаланс
Во время беременности значительно меняется гормональный фон: увеличивается количество эстрогенов. Из-за этого слизистая оболочка влагалища производит больше гликогена, что приводит к активизации грибка рода Candida. - — Злоупотребление углеводами
Как бы не хотелось сладкого, стоит тщательно следить за своим питанием — сахар провоцирует рост грибковой флоры. А глюкоза у беременных утилизируется медленнее, чтобы легче и быстрее попадать к плоду. - — Стресс
При беременности эмоциональный фон становится нестабильным, настроение быстро меняется, а небольшие проблемы могут восприниматься как конец света. Из-за постоянного эмоционального напряжения вырабатывается гормон стресса — кортизол. Он поддерживает тонус организма, но в некоторых случаях может нарушить работу иммунитета. - — Несоблюдение интимной гигиены
Ежедневные прокладки создают идеальную среду для размножения кандиды. Чтобы этого не случилось, регулярно меняйте средство гигиены и не забывайте подмываться минимум раз в сутки. - — Тесное белье
В плотных колготках и тесном синтетическом белье кожа постоянно потеет — создаются идеальные условия для роста грибов и бактерий. - — Любовь к антибактериальному мылу
В самих по себе антибактериальных средствах нет ничего плохого — антисептиком можно, например, обрабатывать кожу после эпиляции. Но ежедневно пользоваться антибактериальным мылом не стоит: у него довольно агрессивный состав, который увеличивает риск пересушить слизистую и нарушить микрофлору влагалища. А это может привести к избыточному размножению грибов рода Candida. - — Недолеченные болезни
Хронические заболевания — патология щитовидной железы, сахарный диабет, недолеченные воспалительные процессы половых путей — также могут стать причиной появления кандидоза.
Симптомы заболевания
Молочница всегда проявляется одинаково:
- — Влагалищные выделения
Обычно они густые, похожие на творог, белого или желтоватого оттенка. Но иногда могут быть жидкими и прозрачными. Такие обильные выделения бывают похожи на околоплодные воды и могут напугать будущую маму. Если вы заметили такой признак, обязательно обратитесь к врачу и сдайте тест на определение подтекания околоплодных вод. - — Зуд и жжение
В области вульвы и влалагалища появляются неприятные ощущения, которые усиливаются во время мочеиспускания или водных процедур. - — Покраснение и отек половых органов
Постоянные выделения из влагалища раздражают половые губы и промежность. - — Боль во время полового акта
Из-за молочницы во время занятия сексом может появляться дискомфорт и болезненные ощущения, из-за которых некоторые женщины решают отказаться от интима. - — Резкий запах
Из-за большого количества выделений из половых органов может появиться прелый или кисловатый запах.
Диагностика молочницы при беременности
Для диагностики молочницы при беременности первым исследованием сразу по выявлению симптомов заболевания – проведение бактериоскопии. Окрашенный мазок рассматривают на флору при помощи микроскопа.
Нормальную микрофлору влагалища составляют: палочки Дедерляйна (молочные бактерии). Мазок содержит их вместе с клетками эпителия и лейкоцитами в небольшом количестве. Когда в мазке обнаруживают споры или мицелий грибка Кандида, то ставится диагноз молочница. Иногда данный грибок может присутствовать в единичных количествах, не вызывая заболевания.
Когда характерные для молочницы симптомы присутствуют, но бактериоскопия грибков не выявляет, прибегают к более чувствительным методам диагностики – бактериологическому и ПРЦ.
Бактериологический (культуральный) метод заключается в сборе посева со специальной питательной средой – средой Сабуро. Его суть заключается в том, что собранные клетки грибов сразу помещаются в благоприятные условия, потому сразу могут начать размножаться, тем самым подтверждая, что присутствуют в мазке и жизнеспособны, в то время как без помещения в особые условия в мазке они могли себя и не проявить.
Используют также метод ПРЦ (полиразмерная цепная реакция). Суть его действия – обнаружить в материале, который взят на исследование, единичные молекулы ДНК возбудителя. Чувствительность данного метода превосходит все остальные методы, использующиеся, чтобы продиагностировать наличие инфекции. Он используется в тех случаях, когда возбудитель сложно заметить в простом мазке и которых плохо растет в обычной питательной среде. Правда для диагностики молочницы данный метод используют редко, так как он является неоправданно дорогим, трудоемким и достаточно часто показывает положительный результат, даже когда возбудитель присутствует в малом количестве (а при кандидозе малое содержание грибка часто может быть вполне нормальным явлением, не вызывающим заболевания).
Потому диагностику обычно производят после выявления симптомов с помощью бактериоскопии и (или) посева.
Внимание!
Для простоты восприятия информации, данная инструкция по применению препарата «Лечение молочницы при беременности: самые безопасные средства» переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
Какими симптомами проявляется молочница при беременности?

Достаточно часто молочница при беременности имеет бессимптомное течение. В этом случае какие-либо жалобы отсутствуют.
Наиболее специфичным клиническим проявлением данной болезни являются влагалищные выделения, имеющие творожистую консистенцию. Выделения могут быть умеренными или обильными, в большинстве случаев они сопровождаются появлением белесоватого налета на половых органах. Непосредственно сами половые органы отечны и гиперемированы.
Помимо этого, такое заболевание сопровождается достаточно интенсивным зудом и чувством жжения в области гениталий. Пациентка указывает на то, что неприятные ощущения усиливаются по ночам, а также после гигиенических процедур. В некоторых случаях возникает неприятный запах, не наблюдающийся ранее.
В том случае, если воспалительный процесс распространился на половые губы, на их поверхности могут появляться мелкие пузырьки, заполненные жидкостью, вскрывающиеся с образованием эрозий или ссыхающиеся в корочки.
Лечение
Грибки рода Кандида относятся к условно-патогенным микроорганизмам, присутствуют в нормальной микрофлоре влагалища и кишечника и становятся опасными только на фоне нарушений иммунитета, поэтому вылечить их полностью невозможно – да и не нужно. Даже самое сильное средство не способно полностью уничтожить грибок.
Когда необходимо лечить молочницу в 1 триместре? В некоторых случаях она проходит сама – иммунитет собственными силами справляется с инфекцией, и ее острые симптомы угасают (в 40%). В этом случае кандидоз в 1 триместре не рекомендуют лечить вообще – для ребенка будет полезнее санация влагалища (профилактическое лечение) в последние недели перед родами.
Если она не проходит самостоятельно, а проявления кандидоза становятся все более выраженными (увеличивается количество выделений, усиливается зуд) – лечить нужно обязательно.
Запущенная грибковая инфекция настолько угнетает местный иммунитет слизистой половых путей женщины, что может вызвать превращение любой условно-патогенной микрофлоры (гарднереллы) или внутриклеточной инфекции (вирус герпеса, цитомегаловирус) в острую патологию. Любые подобные процессы в этот период чрезвычайно опасны и приводят к развитию внутриутробной инфекции, ослаблению иммунитета матери и ребенка, снижению веса малыша, развитию инфекционных послеродовых заболеваний (пневмония).
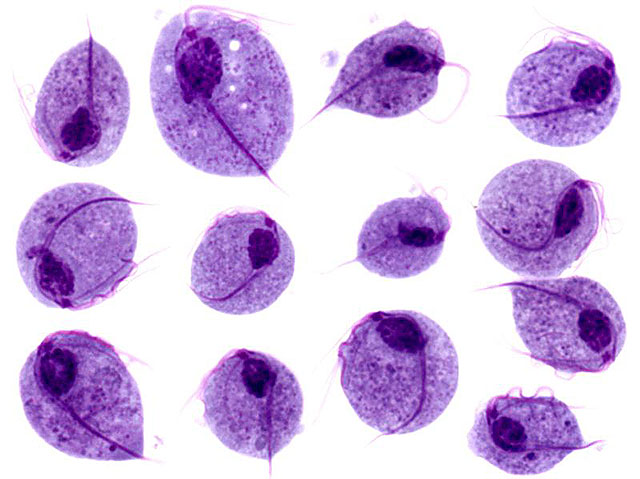
Гарденелла – условно-патогенная бактерия микрофлоры влагалища, при определенных условиях может вызывать воспалительные заболевания половых органов у женщин (чаще кольпиты и вагиниты)
Особенности лечения в 1 триместр беременности
Беременность на ранних сроках становится не только непосредственной причиной снижения иммунитета и появления молочницы, но и фактором, сильно затрудняющим лечение:
-
Выбор любых лекарственных препаратов ограничен из-за вреда, который можно нанести будущему ребенку в момент закладки и формирования органов и тканей.
-
Медикаменты для приема внутрь назначают только при необходимости (если процесс сильно запущен, появляется угроза развития системной инфекции, серьезного воспаления).
-
При использовании наружных методов лечения не рекомендуют самостоятельно спринцеваться (можно спровоцировать инфекцию плодного пузыря), лучше ограничиться вагинальными суппозиториями, масляными или кремовыми аппликациями (введение ватно-марлевого тампона, пропитанного лекарством), сидячими ванночками, обмыванием промежности.
В лечении молочницы при беременности в 1 триместре основной упор делают на восстановление иммунитета, назначая препараты для нормализации микрофлоры влагалища, регулируя диету.

Вагинальные свечи Пимафуцин, которые используют и для лечения молочницы
Медикаментозное лечение
Если лечение все же назначают, предпочтение отдают средствам, которые не связываются белками плазмы при приеме внутрь и не всасываются в кровь при наружном применении.
|
Для приема внутрь: |
|
|
Пимафуцин (активный компонент – натамицин) в капсулах |
Нарушает синтез липидных элементов мембраны грибка (стеролов), тем самым способствует разрушению клетки |
|
Для местного и наружного применения: |
|
|
Пимафуцин (вагинальные суппозитории и крем) |
Нарушает синтез липидных элементов мембраны грибка (стеролов), тем самым способствует разрушению клетки |
|
Вагилак (вагинальные капсулы) |
Содержит лактобактерии, которые входят в состав нормальной микрофлоры влагалища. Продукты их жизнедеятельности угнетают рост, развитие, размножение грибков рода Кандида |
|
Тетраборат натрия |
Лекарственное средство для наружного применения, антисептик, которые не дают грибковой инфекции закрепиться на слизистых и активно размножаться, подавляют развитие патогенных бактерий, быстро снимают выраженные проявления молочницы |

Вагинальные капсулы Вагилак
Все лекарственные средства, предназначенные для лечения кандидоза в 1 триместре беременности, используют исключительно после назначения и под наблюдением лечащего врача-гинеколога.
После согласования в домашних условиях можно использовать для гигиенических процедур (ванночки, обмывание промежности):
- отвары ромашки, тысячелистника, календулы или коры дуба;
- содовый раствор (чайная ложка на литр теплой воды).
Для интимной гигиены предпочтительнее нейтральные косметические средства (гели, мыло с уровнем кислотности, или рН, около 7).
Методы лечения
Грибок Candida albicans — это условно-патогенный микроорганизм. Он всегда присутствует на слизистых: во рту, кишечнике и влагалище, поэтому полностью от него избавиться невозможно, да и не нужно. Обычно грибок никак не проявляет себя. Но при гормональных колебаниях или на фоне нарушения иммунитета, он начинает усиленно размножаться — появляется кандидоз. Во время беременности лечить его нужно обязательно под руководством врача, чтобы не нанести вред ребенку.
Разбираемся, какие методы борьбы с молочницей можно применять в каждом триместре.
Первый триместр
На ранних сроках беременности лечить молочницу не так просто: в этот момент начинаются формироваться жизненно важные органы ребенка, поэтому выбор лекарств ограничен. Можно использовать только местные средства — вагинальные свечи, суппозитории или кремы. Обычно гинекологи прописывают препараты на основе натамицина. При этом грибок может оказаться устойчивым к разрешенным веществам, поэтому вылечить кандидоз будет трудно.
Лечение молочницы в первом триместре должно не только облегчать симптомы молочницы, но и стимулировать местный иммунитет и восстанавливать микрофлору влагалища.
Второй триместр
Для лечения молочницы во втором триместре спектр разрешенных препаратов шире: можно использовать препараты на основе клотримазола. Выбор конкретного лекарственного вещества всегда должен оставаться за врачом. Начинать лечение самостоятельно опасно: это может грозить рецидивом молочницы и даже осложнениями беременности.
Третий триместр
В третьем триместре плод уже полностью сформирован, поэтому список разрешенных препаратов расширяется
На этом сроке можно с осторожностью применять большинство местных форм антимикотиков или противогрибковых препаратов
В это время особенно важно полностью избавиться от болезни, иначе во время родов можно инфицировать ребенка грибком.
На протяжении всего срока беременности упор в лечении молочницы делается на местные препараты: вагинальные таблетки, свечи, суппозитории, крема и спреи. В составе комплексной терапии у беременных женщин хорошо зарекомендовал себя спрей Эпиген Интим. Его действующее вещество — активированная глицирризиновая кислота — снижает зуд, уменьшает воспаление и повышает местный иммунитет. Распылитель четко дозирует средство, а специальная насадки позволяет глубоко вводить препарат. Препарат разрешен на любом сроке беременности, а также в период лактации. Противогрибковый препарат помогает побороть молочницу, а спрей Эпиген Интим — быстро справиться с неприятными симптомами болезни и предупредить рецидивы.
Причины
Многие столкнувшиеся с этим диагнозом ищут причины развития неприятного состояния. Надо отметить, что основная роль в развитии заболевания отдана инфекционному фактору. У девочек до 10 лет возбудителями являются представители неспецифической бактериальной микрофлоры. Преимущественно причина в кишечной палочке, на втором месте – золотистый стафилококк и диплококк, разносчиками могут быть энтерококки, хламидии, а также анаэробы.
У женщин детородного возраста вульвовагинит чаще вызывают возбудители генитального кандидоза (в 30-45 процентах случаев), причиной недуга может быть и неспецифическая бактериальная инфекция. Причину развития недуга находят в незащищенных половых контактах, которые способствуют возникновению вульвовагинита при инфекциях, передающихся половым путем: хламидиозе, гонорее, микоплазмозе, уреаплазмозе, трихомониазе, генитальном герпесе и других ИППП.
Независимо от возрастного критерия, фактором, провоцирующим развитие вульвовагинита, считается неправильная интимная гигиена; при этом причины могут крыться не в недостатке гигиенических процедур, а, напротив, в их переизбытке. Следует помнить, что слишком частое подмывание и спринцевание с применением антисептиков и очищающих средств так же опасно, как и пренебрежение гигиеническими процедурами.
Провоцировать недуг с последующим присоединением инфекционно-воспалительного процесса может бесконтрольное лечение антибиотиками, прием глюкокортикоидов, цитостатиков, КОК, лучевая терапия.
Привести к развитию вульвовагинита может беременность, пролапс гениталий, травмы и расчесы вульвы, экзема кожи промежности и ануса, хронические стрессы, продолжительные маточные кровотечения.
Поражение влагалища и вульвы происходит при генитальном туберкулезе и дифтерии. В последнее время эксперты говорят об увеличении этиологической роли ассоциаций микроорганизмов в развитии вульвовагинита.
Причинами первично-неинфекционных форм заболевания являются инородные тела влагалища, занятия мастурбацией, глистные инвазии (энтеробиоз).
Рецидивирующий вульвовагинит отмечают у лиц, которые страдают эндокринно-обменными нарушениями (включая сахарный диабет, ожирение), инфекциями мочеполового тракта, дисбактериозом кишечника, аллергией, частыми вирусами. В постменструальном периоде отмечается высокая частота возникновения атрофического вагинита.
К факторам риска относятся:
- стрессы;
- получение травм вульвы и/или влагалища;
- состояние беременности;
- определенные лекарственные препараты (применение антибиотиков, цитостатиков, глюкокортикостероидов);
- развитие геморроя;
- наличие маточных кровотечений;
- генитальный пролапс;
- иммунодефицитные состояния;
- экземы кожи промежности.
У детей высокая распространенность болезни обусловлена состоянием гормонального покоя (отсутствием работы яичников), анатомическими особенностями (близкое расположение ануса к половым органам, тонкая и рыхлая слизистая оболочка), щелочной реакцией вагинальной секреции, неправильной гигиеной.
В периоде постменопаузы женщины могут болеть из-за изменений влагалищной микрофлоры и снижения местных защитных механизмов на фоне возрастного недостатка гормона эстрогена.
Здоровой женщине недуг не страшен. В ее организме работают природные местные защитные механизмы, которые не позволяют патогенам размножаться и внедряться в подлежащие ткани, ограничивающие и не дающие распространиться воспалительному процессу. К подобным механизмам относят неповрежденную слизистую, нормальную, сбалансированную микрофлору влагалища, рН 4-4,5. При уменьшении свойств защиты влагалищной экосистемы развивается вульвовагинит, который широко открывает двери для восходящего распространения инфекции на внутренние половые органы.
Вульвовагинит у младенцев, как правило, возникает по причине инфицирования в процессе прохождения по родовым путям заразной матери. Более того, возможно трансплацентарное инфицирование плода, в частности при вирусном течении недуга.