Контрацепция во время грудного вскармливания. что выбрать?
Содержание:
- Шанс зачатия через 3-4 месяца при ГВ
- «Отложенная» беременность как метод борьбы с бесплодием после 40 лет
- Инфекции и беременность: возможные риски
- Когда восстанавливается овуляция?
- Вероятность зачатия после родов
- Что же должно насторожить?
- Влияние на зачатие ребенка
- Планирование новой беременности
- Насколько возможно скорое зачатие после родов
- Беременность после 35 лет
- Что такое исследование гормонального фона?
- Когда можно забеременеть после родов?
Шанс зачатия через 3-4 месяца при ГВ
Вопрос, можно ли забеременеть после 3 или 4 месяцев после родов, волнует даже тех мамочек, которые находятся на гв. Если риск 2 месяца после родов невелик, то к 3-4 месяцу женщины могут зачать очень скоро. Вероятность велика если:
- ребенок ночью перестает сосать грудь;
- женщина кормит малыша менее 5 раз в сутки;
- естественное вскармливание комбинируется с искусственным питанием.

Маленький ребеночек в течение первого года жизни крайне нуждается в маминой ласке, в родительском уходе и попечении
Повышение риска обуславливается гормонами гипофиза. Чем меньше малыш сосет грудь, тем меньше вырабатывается пролактина, а, следовательно, больше шансов прихода овуляции.
«Отложенная» беременность как метод борьбы с бесплодием после 40 лет
Еще один способ забеременеть в позднем возрасте без использования донорского генетического материала – ЭКО после 40 лет с собственной яйцеклеткой, извлеченной у пациентки еще в фертильном периоде и замороженной для хранения. К этой репродуктивной технологии часто обращаются женщины, желающие иметь ребенка в будущем, после обустройства своей личной жизни, карьеры и т. д. В таком случае экстракорпоральное оплодотворение разделяется на два сильно разделенных по времени этапа:
- Подготовку генетического материала. На этой стадии пациентка проходит предварительное обследование, затем – стимуляцию яичников для получения большого количества ооцитов. Половые клетки подвергаются заморозке при сверхнизких температурах в жидком азоте и оставляются на хранении в криобанке.
- Оплодотворение. На этом этапе женщина снова проходит диагностическое обследование для выявления возможных противопоказаний, появившихся у нее за время, прошедшее с получения половых клеток. Ее сохраненные в криобанке ооциты размораживаются, исследуются на наличие возможных повреждений, после чего оплодотворяются спермой полового партнера или донора. Полученные эмбрионы пересаживаются будущей матери, которая вынашивает и рождает ребенка естественным образом.
Преимущества программы «отложенного материнства» перед ЭКО с использованием донорской яйцеклетки очевидны. Во-первых, пациентка является не только юридическим, но и биологическим родителем будущего ребенка. Во-вторых, сдать свои ооциты в криобанк существенно проще и дешевле, чем найти подходящего донора. Современные технологии криоконсервации позволяют сохранять генетический материал неограниченно долго без риска его повреждения. Шансы ЭКО после 40 лет с собственной яйцеклеткой, подвергнутой заморозке, такой же, как при использовании «свежих».
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Инфекции и беременность: возможные риски
Беременность с помощью ЭКО кардинально ничем не отличается от естественной, за исключением механизма оплодотворения – он происходит вне организма женщины в специальном инкубаторе. Оплодотворенная яйцеклетка затем пересаживается в матку пациентки, после чего она вынашивает и рожает ребенка обычным путем. Соответственно, беременность после экстракорпорального оплодотворения подвержена тем же рискам, одним из которых является заражение плода материнскими инфекциями. Воздействие инфекционных возбудителей на ребенка во внутриутробный период достаточно разнообразно и зависит от многих факторов, среди которых состояние организма самого эмбриона, тип заболевания, срок инфицирования и т. д. К наиболее распространенным негативным последствиям заражения инфекцией матери и ее плода при ЭКО относятся:
- самопроизвольное прерывание беременности (выкидыш) – обычно развивается на раннем (первые 2 недели) сроке инфицирования из-за нарушения процесса образования эмбриона;
- замершая беременность – аномалия, возникающая обычно в первом триместре беременности и выражающаяся в прекращении развития плода, его смерти и последующем выкидыше;
- пороки развития – аномалии тканей и органов плода, возникающие из-за непосредственного воздействия на них инфекционного агента (бактерии, вируса, грибка и т. д.) или вследствие иммунной реакции на них со стороны организма самого ребенка или его матери;
- заболевания в более позднем возрасте – в этом случае зараженный ребенок рождается здоровым, но инфекция или ее побочные эффекты проявляются в нем в более позднем возрасте.
Тяжесть последствий заражения в период внутриутробного развития индивидуальна и может варьироваться от тяжелых поражений, несовместимых с жизнью, до тяжелых, средних и легких отклонений. Часто зараженные дети не заболевают сами, но являются носителями инфекций и могут передать их своим детям или другим людям. Возможна и полная санация инфекционного возбудителя организмом ребенка с выработкой иммунитета
Точно предугадать течение таких инфекций невозможно, поэтому рекомендуется их профилактика (вакцинация, соблюдение мер предосторожности) или оперативное лечение до или в период беременности.
Попадание инфекционного возбудителя в организм ребенка в период вынашивания после естественного зачатия или ЭКО возможно следующими путями:
- трансплацентарным – из кровотока матери в кровеносную систему плода через плаценту (характерно для токсоплазмоза и вирусных заболеваний);
- восходящим – при попадании инфекции (например, хламидий, грибков, бактерий) из влагалища женщины в ее матку с последующим инфицированием плода;
- нисходящим – при проникновении инфекционных возбудителей из маточных труб в полость матки;
- контактным – при прохождении плода во время родов по зараженным половым путям матери.
Также ребенок может заразиться во время родов при контакте с зараженной кровью или выделениями (мочой, калом) матери или при совершении хирургических манипуляций плохо простерилизованными инструментами.
Когда восстанавливается овуляция?
Сразу после появления на свет малыша у женщины идут обильные кровянистые выделения. Таким образом, организм избавляется от всего, что было нужно плоду для жизни в утробе матери. Как правило, период таких выделений составляет не меньше чем 2-3 недели, и в это время врачи запрещают возобновлять сексуальные контакты. Поскольку организму женщины необходимо время, чтобы всё внутри зажило и восстановилось.
Врачи утверждают, что теоретически в первые недели после родов, когда идут выделения, у женщины не происходит овуляция. Этот процесс предполагает, что яйцеклетка выходит из фолликула, и сперматозоид может её оплодотворить, вследствие чего женщина и беременеет. Без овуляции оплодотворение просто не получится.
Часто женщины уверенны, что если у них после родов не возобновился менструальный цикл, то они не могут забеременеть, поскольку процесс овуляции в организме не происходит. Уверяем вас, это глубокое заблуждение. Сегодня известно немало случаев, когда овуляция после родов происходила буквально уже через месяц после рождения малыша, а месячных при этом не было совершенно.
Кроме того, в практике буквального каждого врача есть случаи, когда женщина беременела уже через месяц после родов. У таких женщин организм воспринимает роды как последний день месячных и возобновляют свою работу в привычном режиме. Поэтому если у молодой мамы в этот период произойдет незащищенный сексуальный контакт, то новой беременности ей вряд ли удастся избежать. А такой короткий разрыв между беременностями ни к чему хорошему не приведет. В послеродовой период организм молодой мамы истощен и измотан. Все запасы витаминов, микроэлементов — исчерпаны, к тому же женщине необходимо много сил, чтобы ухаживать за новорожденной крохой. В случае если женщина, забеременев через месяц после родов, решит сделать аборт, то это тоже негативно скажется на её здоровье. Если она кормит малыша грудью, то процесс придется прервать, и как повлияет аборт на уставший организм, тоже неизвестно. В любом случае, беременность, которая наступает в скором времени после родов, станет для женщины проблемой, а для её организма — настоящим испытанием, независимо от того, примет она решение рожать либо делать аборт.
Вероятность зачатия после родов
Вероятность зачатия после родов интересует в основном тех, кто не спешит вслед за рождением одного ребенка немедленно обзаводиться следующим. Однако бывают (хотя и значительно реже) и другие ситуации: родителям хочется, чтобы разница между детьми оказалась как можно меньше; случаются, к несчастью, трагические обстоятельства (например искусственно вызванные преждевременные роды в связи с тяжелым уродством плода или высоким риском для жизни матери). Независимо от того, по каким причинам вас интересует вероятность зачатия после родов, полезно прежде всего разобраться, что происходит с овариально-менструальным циклом женщины в послеродовой период.
Еще во время беременности гипофиз женщины начинает активно вырабатывать гормон пролактин, подготавливающий молочные железы к лактации, стимулирующий лактацию и одновременно подавляющий овуляцию. В момент, когда ребенок сосет грудь, секреция пролактина интенсифицируется, а по мере увеличения времени между кормлениями — падает. Как правило, пока женщина кормит ребенка только грудью, пролактин полностью подавляет овуляцию — возникает лактационная аменорея (отсутствие менструации во время кормления грудью). Однако бывают, и нередко, случаи, когда при вполне достаточной лактации менструальный цикл восстанавливается сравнительно быстро.
Относительно вероятности зачатия можно утверждать следующее.
Что же должно насторожить?
Прежде всего, изменение цвета выделений. Почему? Потому что этот фактор свидетельствует о том, что в организм проникла инфекция. И это уже представляет опасность, причем не только и не столько для самой мамы, сколько для ее будущего малыша.
Самыми распространенными являются выделения белого цвета. Они могут быть разными. Если выделения однородны и не вызывают дискомфорта – повода для беспокойства нет, но если выделения напоминают простоквашу не только по цвету, но и по консистенции и по запаху, то перед нами – молочница, или, как ее еще называют, – кандидоз. Это заболевание – результат нарушения баланса влагалищной флоры под действием дрожжеподобных грибов рода Candida. Во время беременности меняются гормональный фон и иммунитет.
В результате грибки, которые в норме спокойно живут на слизистой влагалища, начинают активно размножаться и агрессивно вытеснять полезные лактобактерии. Их место занимают неполезные анаэробы типа гарднерелл, хламидий, уреаплазм или других патогенных микробов. Так на фоне молочницы развивается бактериальный вагиноз, о котором также говорит изменение цвета выделений с белесого на бежевый и появление неприятного запаха.
Молочница и вагиноз сопровождаются зудом и жжением в области промежности, которые усиливаются после полового акта, в ночное время и после водных процедур. Все это совсем не безобидно и может привести к внутриутробной задержке роста плода, выкидышу или преждевременным родам. Поэтому если прогнозируется вероятность хотя бы одного из осложнений, молочницу и вагиноз нужно лечить.
При острой инфекции во влагалище могут появиться и зеленоватые выделения, свидетельствующие о начинающемся воспалении в яичниках или маточных трубах. Но это – далеко не самое страшное, что может случиться в период вынашивания малыша. Куда опаснее для «интересного положения» женщины желтые выделения, в совокупности с неприятным запахом и уретритом указывающие на специфическое воспаление, вызванное гонококками или трихомонадой. Такие выделения по своей сути представляют гной. Причем очень часто такие «подарки» существуют в организме и до беременности в латентной, неактивной форме, а с момента гормональной перестройки громогласно заявляют о себе.
Специфический инфекционный процесс крайне опасен и для мамы, и для малыша и может привести как к выкидышу, так и к инфицированию новорожденного.
Бывают еще и розовые выделения, появляющиеся, например, после проведения вагинального УЗИ, осмотра на кресле с зеркалами и даже после занятий любовью. Кроме того, на ранних сроках беременности розовые выделения могут «просигналить» о том, что плодное яйцо вживается в стенку матки, или же о том, что есть незначительная отслойка плаценты.
Часто такие выделения имитируют месячные в «те самые дни» и сопровождаются болями в пояснице или внизу живота. Но это – совершенно безопасные проявления гормонального характера. Начинать беспокоиться следует только тогда, когда выделения из розовых превращаются в коричневые и становятся настолько обильными, что прокладку приходится менять каждый час. Коричневый цвет говорит о свернувшейся крови, от которой организм постепенно избавляется. Чтобы установить причину этого явления, нужно немедленно обратиться к доктору.
Каждой будущей маме полезно помнить о том, что в период вынашивания малыша лучше перестраховаться, чем халатно отнестись к его рождению. Опаснее всего выделения красного или алого цвета – кровянистые, сопровождающиеся болями внизу живота.
Диагностируемые в самом начале беременности, они свидетельствуют либо о внематочной беременности, либо об угрозе раннего выкидыша. В этом случае только немедленное обращение к врачу может сохранить жизнь будущего ребенка и мамы. Еще одной причиной выделений красного цвета может быть замершая беременность или внутриутробная гибель плода.
В таком случае через неделю начинается самопроизвольный выкидыш. Если же кровит при пузырном заносе – разрастании плацентарной ткани, то результатом этого также становится потеря малыша, поскольку женщине проводят выскабливание по медицинским показаниям, а затем в течение полугода контролируют ее гормональный статус.
Влияние на зачатие ребенка
Когда женщина узнает о диагнозе “миома матки”, она начинает паниковать: “возможно ли зачатие?”, “рожают ли с миомой матки”, “опасно ли это?”.
Часто миома матки не оказывает никакого влияния на репродуктивную функцию женщины. Тем не менее, около 3% женщин были диагностированы с проблемами зачатия из-за наличия больших миом в матке. Женщины с большими опухолями, которые начали свой рост на внешней поверхности матки, могут иметь проблемы, связанные с компрессией маточных труб. Это может частично или полностью блокировать прохождение яйцеклетки по трубам. Возникает проблема спуститься вниз и встретиться со сперматозоидами, что в конечном итоге предотвращает беременность.
Когда миома занимает все пространство матки, оплодотворенная яйцеклетка не может прикрепиться к стенке и погибает .В случае когда оплодотворенной яйцеклетке все же удается прикрепиться к внутренней стенке матки с рядом растущей миомой, начинается конфликт за питание и пространство. В результате эта борьба заканчивается выкидышем.
Статистика клинических проявлений после лечения
Планирование новой беременности
Планирование семьи и ее расширение является личным делом каждого
Врачи берут во внимание тяжелые случаи, которые наблюдались во время предыдущей беременности. При наличии общих болезней они легко устраняются
Когда существуют серьезные патологии, то следует найти их причины. При оперативном вмешательстве женщина относится к группе риска. Здесь необходимы обследования. Речь идет о болезнях крови, соматических заболеваниях.
Когда выявляется нефропатия, то у пациентки отмечают повышенное давление, отечность, негативные перемены в анализе мочи. Если женщина не лечится и не обследуется, ее следующая беременность будет с осложнениями. Старые болезни обязательно накладываются на новые проблемы. Избегать их необходимо доследующей беременности.
Отсутствуют противопоказания к следующей беременности после кесарева. Третья часть женской половины человечества планируют детей и в дальнейшем. Самым благоприятным периодом считается ожидание малыша через 2-3 года. За это время восстанавливается мышечная ткань на рубце матки., иначе происходит повреждение рубца и его расхождение.
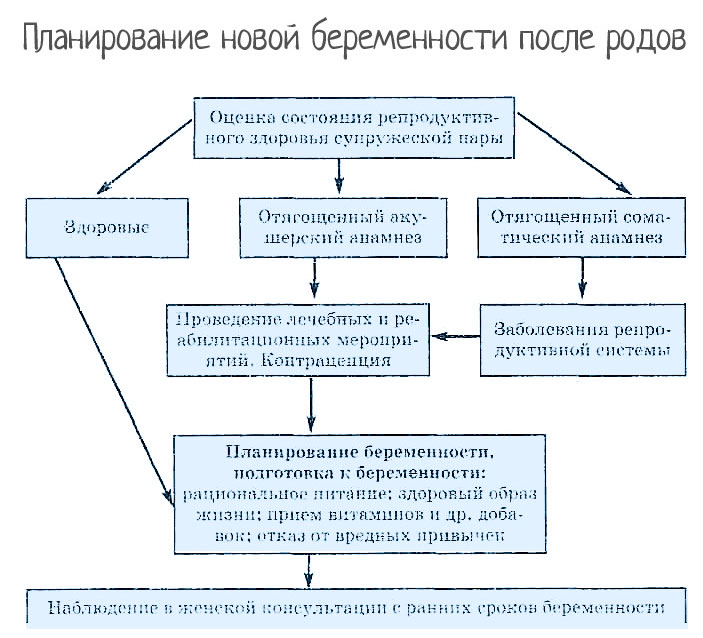
Если говорить о преждевременных родах, то не стоит волноваться. Это не значит, что следующий ребенок родится раньше. Родовая деятельность начинается без предупреждения, ее нельзя остановить. Иногда доктора советуют раньше рожать, если плод оказывается в опасности.
Когда у мамы и ребенка резус – конфликт, последствия могут быть самыми непредсказуемыми, у плода меняется нервная система. Терапия не дает результата, вызываются искусственные роды. Если раньше было кесарево, то стоит подождать более двух лет, чтобы заново забеременеть и выносить малыша. От причины проведения предыдущего кесарева зависит прохождение следующей родовой деятельности. Когда присутствуют болезни, где нагрузка самостоятельно не переносится, то снова врачи будут проводить операцию, поэтому лучше беременеть после естественных родов.
При сильных разрывах матки женщина ограничена в вероятности забеременеть за короткий срок. Здесь понадобится пластическая операция на самом органе и на шейке матки, а в дальнейшем адаптация. Невозможно провести родоразрешение естественным путем. Придется делать кесарево. После перенесенного сифилиса и гепатита перерыв должен быть несколько лет.
Не нужно делать сильно большой разрыв между родами. Когда это происходит через 15 лет, то сложно работать и докторам, и матери. Возраст влияет на родовую деятельность, развиваются инфекции, воспаления, мастопатия, наличие абортов. Зачать ребенка сложно. Совместно с медицинскими проблемами отмечаются и психологические.
Сколько раз можно рожать? Цифра зависит от желания пары иметь определенное количество детей. Благоприятным возрастом для родов считается 20-30 лет. При периодичности зачатия в 2-3 года, разумно будет планировать до 3-5 детей.
Ребенку необходимо в полной мере внимание, забота, маме нужно полностью отойти, осознать материнство и ответственность. Не стоит игнорировать рекомендации по возобновлению интимной жизни и оптимальных сроках новой беременности после родов
Насколько возможно скорое зачатие после родов
Для начала выясним, что случается с менструацией после завершения беременности. Еще в период формирования ребенка, женщина переносит кардинальные гормональные перемены.
Придаток головного мозга, называемый гипофизом, начинает выработку гормона пролактина, он противодействует работе яичников, активизирует лактацию.
Что касается возможности повторного зачатия, можно с уверенностью сказать следующее:
- Железных правил в плане сроков восстановления овуляции нет – все зависит от индивидуальных особенностей. Известно, что при грудном вскармливании период овуляции длительнее, но конкретную дату первой после родов овуляции определить невозможно. Даже когда разговор идет об одной женщине сроки могут существенно отличаться. Точный критерий – первая менструация. Если не кормишь ребенка грудью – менструация начинается раньше, чем при грудном вскармливании. Наиболее ранние сроки – 4 неделя без кормления грудью, и на 7-й неделе у кормящих мам. Для определения первой послеродовой овуляции, необходимо периодически контролировать базальную температуру тела. Начинать при грудном вскармливании рекомендуется на шестой неделе, если не кормишь грудью – с четвертой недели.
- Даже после того, как менструальный цикл восстановлен, возможна менструация без овуляции.
- Так можно ли забеременеть после родов, если нет месячных? Зачатие даже если месячные не начались, возможно! Зачатие может произойти в середине восстановленного менструального цикла.
- Если повторная беременность состоялась, грудничок может отказаться грудного молока. Объясняется это тем, что в организме матери начинает вырабатываться гормон окситоцин – что меняет привычный вкус молока, и затрудняет для ребенка сосание груди. Но устойчивой закономерности отказа грудничка от груди, и зачатием не установлено.
Беременность после 35 лет
Большое количество женщин 35+ благополучно рожают здоровых детей.
Однако согласно научной статистике, осложнения при поздней беременности возникают чаще. Это происходит потому, что к этому возрасту организм, как правило, уже накопил токсины и хронические заболевания, а его восстановительные возможности стали хуже. Чем старше родители (это касается обоих полов), тем выше вероятность передачи наследственных заболеваний и синдрома Дауна.
Ближе к 40 годам возникают проблемы с самостоятельными родами, так как мышечная сила и эластичность тканей к этому времени у женщины падает. Причем это не имеет никакого отношения к натренированности – спортсменки имеют те же проблемы. Конечно, это касается именно первых родов – вторые, а тем более третьи, проходят гораздо легче.
Рекомендации для женщин, решивших родить первенца после 35 лет:
- В этом возрасте риск сахарного диабета существенно выше, поэтому в период планирования беременности и с ее первых дней, нужно переходить на белково-овощной рацион. Сахар и все простые углеводы свести к минимуму.
- Прием фолиевой кислоты за 3 месяца до планируемого зачатия и 1 месяц после наступления беременности обязателен.
- Частое УЗИ, чтобы можно было распознать развития внутриутробных патологий на самой ранней стадии. Только ультразвук может отследить недостаточность плаценты, начало маловодия или отсутствие развития плода.
- Обязательная консультация у генетика.
- Скрупулезное обследование состояния организма до наступления беременности и на всем ее протяжении.
Если выполнять все эти правила, риски позднего материнства значительно снижаются.
Что такое исследование гормонального фона?
Многие процессы в человеческом организме напрямую зависят от количества гормонов в крови. Они с самого рождения управляют нашей жизнью и здоровьем. Именно благодаря гормонам мы адаптируемся к условиям окружающей среды, влюбляемся, рожаем детей и, вообще, нормально существуем. И если какого-либо из них нарушается, это приводит к гормональному дисбалансу, а это уже может иметь для человека весьма серьезные и опасные последствия.
Есть три группы гормонов человека:
- Рилизинг-факторы — синтезируются в гипоталамусе. Их задача — обеспечивать стабильную связь с нервной системой и управлять работой гипофиза.
- Тропные вещества — синтезируются в гипофизе и отвечают за работу отделов эндокринной системы.
- Гормоны желез внутренней секреции — влияют на работу органов-мишеней.
Просто так гормональное исследование крови обычно не назначают. Т.е., если человек проходит плановое обследование или медицинскую комиссию, ему не будут делать исследование гормонального фона и эндокринной системы. Такие анализы проводят только в тех случаях, когда у пациента есть подозрения на эндокринное заболевание, нарушения в работе щитовидки, сахарный диабет и пр. Также гормональное исследование крови и мочи в обязательном порядке назначается женщинам, страдающим бесплодием, сбоями менструального цикла, избыточным весом, частыми выкидышами. Во время беременности у всех женщин берут анализ на гормоны, потому что гормональный дисбаланс в женском организме может иметь весьма плачевные последствия как для матери, так и для будущего ребенка. И гормональные исследования, результат которых может вовремя помочь определить какую-либо патологию, играют важную роль в рождении здорового ребенка.
Так что же такое гормональные исследования? Это анализ крови или мочи на содержание тех или иных гормонов, который позволяет врачам увидеть, как работает эндокринная система человека и отдельные участки головного мозга. С помощью таких лабораторных исследований врач может досконально изучить физиологическое состояние человека и выявить многие опасные патологии. Синдром поликистозных яичников, эндемический зоб, сахарный диабет — все эти заболевания выявляются при гормональном исследовании крови и мочи.
Многие женщины сталкиваются в своей жизни с самым доступным анализом на гормоны — это тест на беременность, который можно провести в домашних условиях. Он измеряет уровень ХГЧ (хорионический гонадотропин) в моче. Однако остальные исследования гормонального фона производятся строго в лабораторных условиях, так как это достаточно сложный анализ. Гормональные исследования, расшифровка их результатов под силу только специалистам.
Важно помнить, что в разных лабораториях уровень гормоном обозначается разными единицами измерения — следовательно и результаты гормональных исследований будут выглядеть по-разному.
Когда можно забеременеть после родов?
Во-первых, какие-либо закономерности в сроках восстановления способности к зачатию установить практически невозможно. То есть, конечно, известно, что кормление грудью вызывает задержку овуляции, однако точно предсказать срок первой послеродовой овуляции нельзя. Сроки возобновления овуляции после родов очень индивидуальны. Более того, они могут быть различны у одной и той же женщины после разных родов, поэтому не следует полагаться на свой предыдущий опыт в этом вопросе. Главный показатель восстановления овуляции – первая послеродовая менструация. У некормящих менструации начинаются раньше, чем у кормящих. Известно, что самая ранняя овуляция зарегистрирована на четвертой неделе после родов у некормящих женщин и на седьмой неделе у кормящих. Для того чтобы не пропустить первую послеродовую овуляцию, рекомендуется применять температурный тест1. Начинать измерение базальной температуры кормящим женщинам следует с 6-й недели после родов, а некормящим – с 4-й: чтобы не пропустить момент ее повышения, свидетельствующего об овуляции.
Во-вторых, после восстановления менструаций могут иметь место ановуляторные циклы (т.е. менструации без овуляции).
В-третьих, отсутствие менструации вовсе не означает, что женщина не может зачать ребенка. Дело в том, что момент зачатия может прийтись как раз на середину только что восстановившегося цикла.
Замечено, что при наступлении следующей беременности ребенок зачастую отказывается от материнского молока. Предполагают, что один из механизмов отказа ребенка от груди в этой ситуации – следующий. В тот момент, когда ребенок начинает сосать грудь, у матери рефлекторно выделяется гормон окситоцин, стимулирующий сокращение гладких мышц. Это приводит к сокращению концевых протоков молочной железы (молоко как бы «впрыскивается» в ротик ребенка). Одновременно сокращается и мускулатура матки. Это очень полезно после родов, но вот в случае новой беременности повышение тонуса матки может привести к выкидышу. Поэтому, видимо, при наступлении следующей беременности секреция окситоцина подавляется, и ребенку становится непривычно трудно сосать. Кроме того, под влиянием гормональных изменений в организме, сопровождающих наступление беременности, могут изменяться вкусовые качества молока. Однако закономерной связи между отказом ребенка от груди и повторной беременностью не существует.










