Повышение нейтрофилов у ребенка: причины, диагностика, лечение
Содержание:
- Причины повышения у беременных
- Причины повышения лейкоцитов в моче и как это изменить
- Что делать
- Лечение
- Каковы причины нейтропении у детей?
- Где именно в ОАК указано количество нейтрофилов?
- Диагностика лейкоцитоза
- Нужна ли подготовка к анализу?
- Лимфоцитоз у детей
- Нейтрофилы: что это такое, зачем они нужны в организме?
- Диагноз
- Причины превышения нормы
- Сдвиг лейкоцитарной формулы
- Виды нейтропении
- Как сохранить нормальный уровень нейтрофилов
- Как поднять и уменьшить уровень нейтрофилов
- Лейкоцит: роль внутри детского организма
- Расшифровка ответов анализа
- Определение и цели назначения
Причины повышения у беременных
В период беременности женщина должна постоянно сдавать кровь для исследования всех ее форменных элементов. Изменение ее состава помогает обнаружить развитие заболевания на самой ранней стадии и, соответственно, справиться с болезнью с минимальным риском для ребенка.
Необходимо помнить, что если такие нейтрофилы в крови беременной повышены, это не всегда указывает на наличие в организме инфекционного процесса.
При вынашивании ребенка норма нейтрофилов практически не отличается от таковой для других женщин. И незначительное превышение содержания таких клеток не является отклонением. Это же бывает и после обеда, во время работы. Относительное значение этих форменных элементов у беременных может варьироваться от 40 до 78 процентов от числа лейкоцитов. Причины же значительного роста этих клеток такие:
- гнойные бактериальные процессы;
- некоторые генерализованные воспалительные явления;
- вакцинация;
- некротические процессы;
- инфекционные процессы в организме.
А так как любые инфекционные процессы являются крайне опасными для беременных, становится понятно, почему необходимо регулярно проходить диагностику, чтобы вовремя обнаружить небезопасный инфекционный процесс в организме.
Причины повышения лейкоцитов в моче и как это изменить
У здоровых женщин уровень лейкоцитов повышается:
- в период, предшествующий началу менструации;
- в период беременности (независимо от триместра);
- в процессе родовой деятельности.
У здоровых мужчин частой причиной является чрезмерная физическая активность, профессиональные занятия спортом.
У детей при высоких эмоциональных перегрузках, волнениях, перепадах настроения также может быть лейкоцитурия.
Заболевания, при которых лейкоциты повышаются
Лейкоциты в анализе мочи должны стать поводом для детального обследования, дополнительного проведения других исследований и диагностики. Заболевания, при которых может наблюдаться лейкоцитурия:
- инфекции мочеполовой системы (провоцирующими факторами являются застой мочи, установленный катетер, камни или песок в почках);
- простатит (воспаление простаты у мужчин);
- воспалительные заболевания органов малого таза у женщин (выделения из влагалища попадают в мочу при ее сборе и отображаются в результатах исследования);
- гельминтоз (уже доказано, что белые кровяные тельца активно пытаются бороться с личинками гельминтов, мигрируя к «эпицентру» скопления патогенных микроорганизмов и восстанавливая поврежденные ткани);
- сахарный диабет (патологический процесс негативно сказывается на работе мочевыводящей системы в целом: содержащаяся в моче глюкоза является благоприятной средой для размножения патогенных микроорганизмов, которые провоцируют воспаление и лейкоцитный рост).
- У детей с рождения и до года помимо основных патологий (воспалительных заболеваний мочевыводящих путей) причиной повышения лейкоцитов могут быть:
- аллергический дерматит (диатез, спровоцированный внешними и внутренними аллергенами);
- опрелости;
- период активного прорезывания зубов;
- вульвит (у девочек).
У детей после года лейкоцитурию провоцируют аппендицит, травмы почек.
Прием некоторых лекарственных средств (неважно — длительный или кратковременный, но в момент сбора анализа) может стать причиной повышенных лейкоцитов в анализе мочи. Поэтому, перед тем, как сдавать анализ, следует предупредить лечащего врача о принимаемых медицинских препаратах.
Что делать, если лейкоциты повышены?
В обязательном порядке после получения плохого результата необходимо пересдать анализ. Женщинам рекомендовано перед сбором жидкости ввести во влагалище тампон, а мужчинам — тщательно провести гигиену половых органов. Если после повторной сдачи анализ далек от нормы, требуется проведение дополнительных исследований:
- проба Аддиса-Каковского;
- бакпосев;
- анализ мочи по Нечипоренко.
От типа воспалительного заболевания зависит дальнейший ход обследования и выбирается тактика последующей терапии. Воспалительные заболевания почек и мочевыводящих путей и требуют проведения в обязательном порядке ультразвукового исследования.
Анализ на бакпосев позволит определить разновидность патогена, спровоцировавшего повышение лейкоцитов. На основании полученных результатов врачом подбирается препарат из группы антибактериальных лекарственных средств (антибиотиков), чувствительных к патогенному микроорганизму.
Что делать
Если анализ крови ребенка показал завышенный уровень нейтрофилов, родителям стоит обратиться к педиатру, который сразу же направит кроху на повторное обследование, ведь уровень таких лейкоцитов может быть определен неверно из-за несоблюдения таких правил:
- Ребенок обязательно должен сдавать кровь натощак. Если это грудной младенец, то он не должен получать пищу за 2-2,5 часа до забора крови. Разрешено лишь немного питьевой воды, так как она не влияет на уровень лейкоцитов.
- Ребенок должен быть спокоен. Лучше всего, чтобы мама пришла с малышом на забор крови немного заранее, чтобы кроха немного посидел в коридоре. Это исключит и влияние на результат перепадов температур.
- Следует избегать активной физической нагрузки непосредственно перед забором (не разрешайте ребенку бегать в коридоре поликлиники) и накануне.
Если забор образца крови провели с учетом таких советов, но лейкоцитоз по-прежнему обусловлен высоким уровнем нейтрофилов, врач назначит дополнительное обследование. В первую очередь оно будет направлено на выявление инфекции либо активного воспалительного процесса.
Лечение
Терапия зависит от формы патологии и индивидуальных особенностей организма ребенка. Базисная схема терапии заключается в использовании Г-КСФ (гранулоцитарного колониестимулирующего фактора), который способствует стимуляции выработки нейтрофильного гранулоцита в области костного мозга:
- Циклические формы болезни требуют использования подобных препаратов за 24-48 часов до того, как начнет развиваться агранулоцитоз.
- При некоторых видах врожденной формы болезни (например, синдром Костмана) использование Г-КСФ может потребоваться на протяжении всей жизни. В тяжелых случаях может быть рекомендовано проведение пересадки костного мозга.
- Доброкачественные семейные нейтропении не требуют использования подобных препаратов. Исключения составляют тяжелые клинические случаи.
Присоединение бактериальных осложнений требует:
- Использования антибактериальных препаратов широкого спектра действия из группы цефалоспоринов нового поколения, а также макролидов.
- Внутривенного вливания препаратов на основе иммуноглобулина.
- Проведения дезинтоксикационной терапии.
Подбор препаратов для симптоматического лечения осуществляют индивидуально, в зависимости от проявления той или иной патологии.
Каковы причины нейтропении у детей?
Наиболее частая причина — это доброкачественная нейтропения детского возраста. В этом случае она совершенно не опасна, и проходит за несколько месяцев или несколько лет. Обычно никак себя не проявляет, а значит — не требует никакого лечения, никаких ограничений в быте, диете или вакцинации. Но об этом — чуть ниже.
Реже — нейтропения может вызываться приемом некоторых лекарств. Антибиотики (особенно левомицетин), жаропонижающие препараты (особенно анальгин) и многие другие препараты способны вызывать временное (на несколько месяцев) снижение уровня нейтрофилов. Ну и, разумеется, к нейтропении часто приводят препараты, применяемые для лечения злокачественных опухолей и/или препараты, назначаемые после трансплантации органов.
Гораздо реже — нейтропения может быть симптомом заболеваний крови, и требовать активного лечения. В случаях, когда нейтропения сопровождается рецидивирующими упорными инфекциями, и/или количество нейтрофилов падает ниже 500-100 кл/мкл — требуется консультация гематолога, для исключения .
Где именно в ОАК указано количество нейтрофилов?
Это зависит от того, какой у Вас бланк.
Если бланк старого образца (такие обычно пишут, когда лейкоцитарную формулу в ОАК считают «вручную», под микроскопом), то на обороте бланка Вы увидите такую картину:
Здесь лейкоциты — абсолютное число, а эозинофилы, нейтрофилы, лимфоциты и моноциты — относительные, то есть проценты от общего количества лейкоцитов. Именно поэтому их сумма всегда равняется 100.
То есть в этом анализе 23% нейтрофилов.
Чтобы оценить абсолютное количество — составим простую пропорцию.
Всего лейкоцитов 8,3 Г/л
это 100%
Из них нейтрофилов — 23%
8,3 = 100%
х = 23%
Произведение крайних членов пропорции всегда равно произведению средних. А значит:
х = (23*8,3)/100
х = 1,9 Гл
Удобнее смотреть на нейтрофилы, переведя их в «клетки на микролитр крови», то есть умножив на 1000.
1,9 Гл = 1900 кл/мкл
Если же у Вас перед глазами бланк из автоанализатора, но в нем нейтрофилы уже посчитаны автоматически, как в относительных величинах (в процентах), так и в абсолютных:
Лейкоцитов (белых кровяных клеток, white blood cells, WBC) здесь 4,2 Гл, из них 42,8% — нейтрофилов
Это 1,8 Гл, или 1800 кл/мкл нейтрофилов.
Здесь лейкоцитов 12,3 Гл
Нейтрофилов 48,7%, то есть 6000 кл/мкл
Обратите внимание, что в данных примерах (1 и 2) указанные нормы относятся ко взрослому человеку, и не подходят к детям. Так бывает нередко
Поэтому не пытайтесь ориентироваться на нормы на бланке, не посоветовавшись с врачом, даже если автоанализатор пометил их стрелочкой вниз (↓) или звездочкой (*).
Диагностика лейкоцитоза
Диагноз лейкоцитоз устанавливается по результатам клинического анализа крови. Прием у врача-терапевта проходит в два этапа: составление анамнеза и осмотр пациента. После анализа полученных данных врач назначает дополнительные исследования для выявления и подтверждения заболевания, вызвавшего лейкоцитоз.
Рассмотрим виды возможных исследований.
- Развернутый анализ крови и биохимический анализ крови. Определяется лейкоцитоз в мазке крови на наличие токсической зернистости нейтрофилов, а также атипичных мононуклеаров.
- Выявление патогена с помощью бактериального посева крови, сочи, мокроты. Идентификация патогена позволит точно определить причину и назначить эффективное лечение.
- Аллергодиагностика. Для подтверждения аллергической природы лейкоцитоза в рамках исследований измеряется уровень иммуноглобулина Е методом ИФА. Также могут проводиться кожные и провокационные аллергические пробы.
- Рентгенография. Этот метод может быть использован для обследования органов грудной клетки, суставов и т.д.
- УЗИ. Эффективный метод диагностики при большом количестве заболеваний. УЗИ помогает выявить, например, увеличение размера почек, уплотнение чашечно-лоханочной системы, также оно актуально для выявления вегетации на клапанах и т.д.
Исследования в нашей клинике проводятся на самом современном оборудовании, в максимально оперативные сроки.
Нужна ли подготовка к анализу?
Если пациент желает получить достоверный результат исследования крови, то необходимо подготовиться. Тем более что правила очень простые.
Кровь сдаётся натощак. Дети до года не должны кушать в течение 30 – 40 минут до забора крови
Постарше – 3- 4 часа.
Перед сдачей крови важно сохранять эмоциональное спокойствие.
Уровень физической активности также имеет значение. Не нагружайте себя или ребёнка тренировками, спортивными мероприятиями
Даже беготня по коридору больницы может сказаться на результатах.
Бывают ситуации, когда лекарства влияют на результаты. Если пациент принимает что-либо, следует оповестить врача, чтобы он учёл это при расшифровке результатов исследования.
Лимфоцитоз у детей
Особенностью детского возраста являются достаточно значительные изменения в формуле крови. Выделяют два так называемых перекреста, когда происходят резкие изменения соотношения клеток крови. Первый происходит в возрасте около недели после рождения, когда количество лимфоцитов начинает превышать количество остальных клеток крови. Второй перекрест происходит в 5-6 лет, когда количество лейкоцитов начинает преобладать над лимфоцитами.
Эти явления носят физиологический характер и являются проявлениями нормального развития иммунной, кроветворной систем. Но встречаются и патологические лимфоцитозы, которые свидетельствуют о развитии разнообразных болезней (в основном инфекционной природы).
Основной причиной повышения лимфоцитов в детском организме выше нормы являются инфекционные болезни, вызываемые различными вирусами. Чаще всего это заболевания, характерные для детского возраста – корь, краснуха, простудные инфекции. Может расти уровень лимфоцитов и по другим причинам:
- Аллергические реакции.
- Авитаминоз, систематическое недоедание.
- Бронхиальная астма.
- Отравления химическими веществами.
Несмотря на то, что повышение лимфоцитов в детском организме далеко не всегда сопровождается характерными симптомами, существует ряд признаков свидетельствующих об этом. К ним относятся:
- Повышение температуры тела.
- Сыпь.
- Увеличение миндалин и других региональных лимфоузлов.
- Нарушения пищеварения.
- Симптомы общего недомогания – слабость, быстрая утомляемость.
При проявлении таких симптомов нужно обратиться к педиатру и пройти рекомендуемые обследования. После постановки диагноза врач назначит соответствующее лечение, которое устранит причину активизации иммунной системы.
Нужно учитывать, что нормальный уровень лимфоцитов восстанавливается с запозданием. Даже после полного восстановления после инфекции либо других заболеваний пройдет от нескольких недель до 1-2 месяцев до нормализации уровня белых кровяных клеток. Это физиологический процесс, который не требует дополнительного лечения и не должен вызывать беспокойства.
Нейтрофилы: что это такое, зачем они нужны в организме?
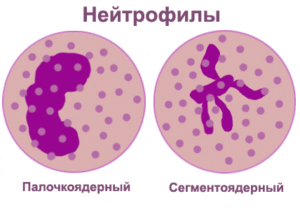
Данный вид лейкоцитов формируется в костном мозге. В крови человека содержится около 1% нейтрофилов, остальная часть сосредоточена в органах. Нейтрофилы или нейтрофильные гранулоциты делятся на две группы – палочкоядерные и сегментоядерные. У первых ядро до конца не сформированное, у вторых — полностью зрелое. Если у ребенка заболевание инфекционного или воспалительного характера, в крови нередко обнаруживают незрелые подвиды нейтрофильных гранулоцитов – бласты, миелоциты, миелобласты и метамиелоциты.
Задачей нейтрофилов является защита организма от микроорганизмов грибкового, вирусного, бактериального происхождения. Кроме уничтожения чужеродных агентов, они ликвидируют старые и отмершие клетки. Процесс поглощения нейтрофилом вредоносного микроорганизма и дальнейшая гибель клетки называется фагоцитозом.
Если в результате проведенного анализа есть пометка о сдвиге лейкоцитарной формулы влево, это говорит о росте процентного соотношения нейтрофилов и о том, что костный мозг активно вырабатывает иммунные клетки. Зачастую много нейтрофилов и недостаточный показатель лимфоцитов указывает на инфекционную или вирусную природу заболевания (инфекции дыхательной системы, тонзиллит, ожог, проблемы с мочеполовой системой).
Когда наблюдается сдвиг вправо, речь идет о завышенном количестве сегментоядерных клеток, при детальном изучении лаборант может отметить признаки старения нейтрофилов, которые характерны для пониженного гемоглобина и лейкемии.
Диагноз
Диагноз ставится на основании анамнестических данных, характерной клинической картины, данных исследования периферической крови и пунктата костного мозга. Диагноз иммунного АГРАНУЛОЦИТОЗА может быть подтвержден серологическими исследованиями: обнаружением антилейкоцитарных антител (см. Группы крови, лейкоцитарные группы). АГРАНУЛОЦИТОЗ приходится дифференцировать от острого лейкоза в алейкемической стадии и гипопластической анемии. В первом случае решающим в диагностике является изучение пунктата костного мозга, втором — указание па внезапность развития АГРАНУЛОЦИТОЗА при иммунной его природе или сведения о длительном приеме препаратов миелотоксического действия (иногда прерванном за несколько недель до развития АГРАНУЛОЦИТОЗА). Наблюдение за больным позволяет прийти к окончательному заключению о характере опустошения костного мозга.
Причины превышения нормы
Причин для увеличенного уровня нейтрофилов у ребёнка может быть несколько:
- бактериальные инфекции,
- туберкулёз – отклонение от нормы отмечается даже при самом начале болезни, когда каких-либо симптомов ещё нет,
- патология в работе щитовидной железы,
- лимфолейкоз,
- саркома,
- острые и хронические воспалительные процессы,
- ангина,
- ожоги на значительной площади,
- заболевания почек,
- сахарный диабет,
- трофические язвы,
- послеоперационный период,
- тяжёлая кровопотеря,
- отравления различной природы,
- отит,
- заражение крови,
- различные доброкачественные и злокачественные новообразования.
Повышенные нейтрофилы у ребенка сигнализируют о болезни, которую требуется выявить. Чем больше отклонение от нормы, тем более тяжёлое состояние может быть у детей.
Одно из наивысших значений уровня нейтрофилов отмечается при сепсисе.
В некоторых случаях повышение нейтрофилов в крови у ребёнка не является патологическим, и тогда показатели возвращаются у нормальным значениям в короткий срок.
К таким естественным причинам повышения относятся:
- нервное перевозбуждение,
- физическая перегрузка,
- стресс,
- резкая перемена температуры воздуха.
Во всех этих случаях высок риск получения при анализе ложного результата
Для исключения такого неприятного явления важно правильно подготовить ребёнка к забору крови. Для того чтобы исключить ошибку, когда выявлены повышенные нейтрофилы у ребёнка, проводят повторный анализ, если показатель повышен не очень значительно
При серьёзных отклонениях показано срочное обследование и не исключена возможность неотложной госпитализации.
Сдвиг лейкоцитарной формулы
Помимо повышения числа нейтрофильных лейкоцитов врачи также оценивают, за счет каких форм этих клеток произошло увеличение их процента. Диагностируют:
- Сдвиг формулы влево – повышены палочкоядерные клетки, а также присутствуют юные формы. Такой результат характерен для сильных интоксикаций, гнойных инфекций, анемии (постгеморрагической или гемолитической), лейкоза, ожогов. Если смещение небольшое, его причиной может выступать интенсивная тренировка или эмоциональный стресс.
- Сдвиг формулы вправо – число «палочек» невысокое, а процент сегментоядерных клеток повышен. Подобная картина встречается реже, чем сдвиг влево. Она бывает при анемии, полицитемии, лейкозе и прочих патологиях.
Посмотрите выпуск программы доктора Комаровского о клиническом анализе крови. В нем вы услышите ответы на многие интересующие вас вопросы:
Виды нейтропении
Когда нейтрофилы сегментоядерные понижены, это может важным сигналом о вероятном наличии опухоли в организме. Для каждого определенного случая толкование анализа крови выполняется индивидуально, в зависимости от признаков и особенностей заболевания.
Нейтрофильные сегментарные лейкоциты могут существенно понижаться в случае доброкачественных форм нейтропении. В таком случае здоровье человека не выходит за пределы нормы, никаких симптомов заболеваний он у себя не наблюдает. Согласно статистике, примерно у 20 процентов людей во всем мире фиксируется такая нейтропения. Она не нуждается в лечении. Единственное, что нужно – это обеспечить нормальный режим дня, правильный рацион питания, употребление витаминов.
Отдельно выделяют циклический тип нейтропении. Он характеризуется тем, что сокращение содержания нейтрофилов и повышение лимфоцитов происходит через некоторые периоды времени. Для определения цикла данного явления пациенту нужно пройти полную диагностику и медицинское обследование. При циклическом сокращении нейтрофилов в крови врач назначает соответствующую программу терапии и регулярную сдачу анализов для контроля состояния пациента.
Следующий тип снижения нейтрофилов – нейтропения Костмана. Здесь предполагается наличие генетического фактора. Грудничок при появлении на свет может и вовсе не иметь нейтрофилов в крови. Такой новорожденный ребенок будет постоянно болеть, заражаться инфекциями. Среди таких детей до 1 года доживают немногие.
Как сохранить нормальный уровень нейтрофилов
Чтобы иметь нормальные показатели сегментоядерных нейтрофилов, следует позаботиться о поддержке своего иммунитета и не расходовать его попусту. Особенное значение нужно уделить окружению женщины при беременности.
- Положительно действуют витамины из фруктов и овощей, питание должно быть в меру калорийным и разнообразным.
- По показаниям следует делать прививки от гриппа и других болезней, не дожидаясь начала периода подъема заболеваемости.
- К обычным правилам гигиены по мытью с мылом рук следует добавить промывание носа чистой водой. Очищение слизистой и ворсинок улучшает их защитную функцию.
Закаливающие процедуры позволяют избавить организм от многих проблем.
Понижение или повышение сегментоядерных нейтрофилов в крови может быть одним из вариантов нормы или же указывать на различного масштаба отклонения в организме. О том, что такое нейтрофилы сегментоядерные в анализе крови и как разобраться в своем анализе крови, расскажем сегодня.
Нейтрофилы – это наиболее многочисленная группа лейкоцитов, основная функция которых – защита организма от посторонних микроорганизмов, вирусов и бактерий. Нейтрофилы производятся в костном мозге, и в зависимости от зрелости подразделяются на 6 видов:
- Миелобласты
Начальная клетка, образованная стволовыми клетками костного мозга и являющаяся базой для дальнейшего преобразования в нейтрофилы.
- Промиелоциты
Крупная округлая клетка, имеющая такое же крупное ядро, занимающее почти весь объем клетки.
- Миелоциты
Клетка правильной формы, менее крупная, чем предшествующая. Имеет ядро красно-фиолетового цвета.
- Метамиелоциты
Клетка имеет меньший размер, более круглую форму и ядро, напоминающее подкову.
- Палочкоядерные нейтрофилы
Большая часть клетки приходится на цитоплазму, ядро в клетке более узкое и неравномерное по ширине.
- Сегментоядерные нейтрофилы
Все, что отличает эту клетку от палочкоядерной – это форма ядра и разделение его на сегменты, остальное же: размеры, зернистость, количество цитоплазмы, совпадает. Однако только эти клетки из шести групп считаются зрелыми, и их среди нейтрофилов больше всего.
Когда в организме поступает сигнал об обнаружении болезнетворных микроорганизмов, зрелые клетки направляются к ним и уничтожают посредством фагоцитоза: то есть поглощают и перерабатывают внутри ядра. После этого клетка нейтрофила погибает, что отражается на их количестве.
В это же время костный мозг начинает производить все большее количество незрелых клеток, которые также могут вступить в бой с инфекцией или вирусом, но только в тяжелом случае.
Как поднять и уменьшить уровень нейтрофилов
Лучший способ исправить аномальные уровни нейтрофилов — это устранить причину. Антибиотики назначают при бактериальной инфекции, в то время как противогрибковые препараты борются с грибковыми инфекциями. Определенные вирусные инфекции лечат с помощью препаратов, которые замедляют вирусную активность. Поддерживающие методы лечения, такие как прием жидкости и отдых, могут быть частью плана лечения.
Людям с измененными уровнями нейтрофилов, вызванными лекарствами и процедурами, может потребоваться прекратить или скорректировать лечение. Людям с хроническими заболеваниями, которые нарушают выработку или созревание нейтрофилов, может потребоваться принимать препараты, которые позволяют организму увеличивать выработку нейтрофилов, такие как:
- колониестимулирующие факторы;
- кортикостероиды;
- анти-тимоцитарный глобулин;
- трансплантация костного мозга или стволовых клеток.
Люди с очень низким уровнем нейтрофилов зачастую нуждаются в наблюдении, антибиотикотерапии и госпитализации, чтобы снизить риск тяжелой инфекции. Этот период интенсивной терапии помогает держать людей с ослабленной иммунной системой вдали от потенциально вредных микроорганизмов, а также поддерживать организм, давая ему время производить больше белых кровяных клеток.
Одной из причин низкого уровня нейтрофилов в крови является дефицит витамина B12. Употребление в пищу продуктов, богатых B12, помогает нормализовать уровень нейтрофилов в крови. Примеры продуктов, богатых витамином B12, включают:
- яйца;
- молоко и другие молочные продукты;
- мясо;
- рыба;
- домашняя птица;
- обогащенные сухие завтраки и хлебобулочные изделия;
- обогащенные пищевые дрожжи.
Чтобы снизить риск высокого или низкого уровня нейтрофилов, людям можно порекомендовать:
- Старайтесь не переусердствовать с тренировками;
- Избегайте хронический или сильный стресс;
- При признаках инфекции, таких как лихорадка, слабость, усталость или боль, обратиться к врачу;
- Следуйте здоровой, сбалансированной диете;
- Потребляйте достаточно белка;
- Лечите хронические заболевания, такие как генетические или воспалительные заболевания.
Лейкоцит: роль внутри детского организма
Лейкоцит — это белая (не имеющая окраски) клетка крови, формирующаяся в области особых ростков костного мозга. Прародителем лейкоцитов служит особая стволовая клетка, единая для всех кровяных клеток. В результате формирования и созревания лейкоцит приобретает особое строение, за счет которого его можно отнести к одной из генераций — это нейтрофил или эозинофил, базофил или же моноцит. Каждая из этих клеток имеет особенности в своем строении и окраске, а также специфические функции внутри организма. Клетки имеющие в окончании «-фил» за счет имеющихся в их составе особых гранул, способны к прокрашиванию особыми красителями. Моноциты и лимфоциты гранул не имеют. Их относят к группе агранулоцитов.
Расшифровка ответов анализа
Опытный специалист способен поставить предварительный диагноз, исходя из показателей лейкоцитарной формулы. Ее сдвиг влево указывает на слабость иммунитета из-за преобладания молодых форм лейкоцитов над зрелыми клетками. Сдвиг формулы вправо означает преобладание зрелых сегментоядерных нейтрофилов над другими клетками крови.
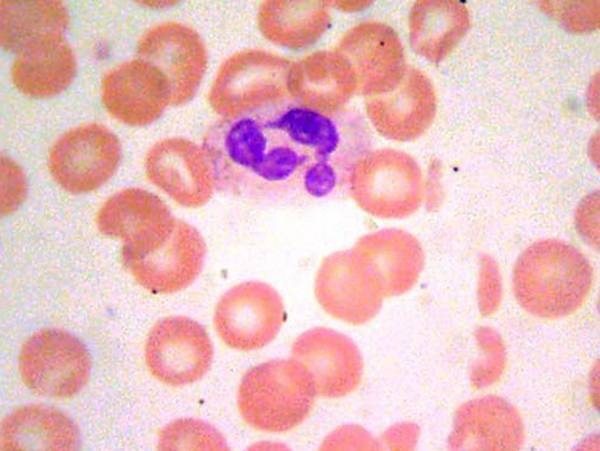
Нейтрофилы сегментоядерные под микроскопом. Если повышены у ребенка, то скорее всего в организме есть бактерии или вирусы
Помимо этого, работник лаборатории вычисляет индекс сдвига, по показателям которого можно выяснить тяжесть и сроки развития патологического процесса. Правильная расшифровка лейкоцитарной формулы позволяет дифференцировать вирусные, бактериальные, паразитарные и онкологические заболевания.
Определение и цели назначения
ОАК (общий анализ крови) – это способ лабораторной диагностики для оценки состояния организма и поиска источника патологии. Этот анализ может назначить врач любой специальности. В каких случаях назначается ОАК:
- Для профилактики на медицинских осмотрах. Состав крови относительно постоянен и крайне редко выходит за рамки границ нормы у здорового человека. А некоторые болезни могут долгое время не влиять на самочувствие, и тогда профилактическая сдача станет поводом для последующего обследования.
- При появлении первых симптомов недомогания. Анализ в этом случае может позволить определить природу болезни, степень интенсивности воспаления или аллергической реакции.
- ОАК могут назначить повторно, чтобы отследить течение болезни через определенное время. Также для оценки эффективности проводимой терапии.