Мом при беременности по неделям
Содержание:
- Нормы и расшифровка результатов
- Международные стандарты МоМ при беременности
- ПАПП-А — ассоциированный с беременностью протеин-А плазмы
- Подготовка к исследованию
- Ассоциированный с беременностью плазменный белок-А (ПАПП-А, PAPP-A)
- Как изменяется уровень ХГЧ при нормальной беременности?
- Трофобластические опухоли
- Норма АФП МоМ при беременности по неделям
- Что такое скрининг?
- Исследование позволит вашему врачу:
- ХГЧ в МоМ по неделям беременности
Нормы и расшифровка результатов
Скрининг 2 триместра что это такое? Лабораторные результаты второго скрининга при беременности отражают процесс развития плода. Исследуемые гормоны продуцируются плацентой, соответственно, их уменьшение или увеличение говорит о нарушении внутриутробного развития.
Во сколько недель делают?
Лабораторные нормы показателей на каком сроке 2 скрининг при беременности расшифровка
| Неделя беременности | ХГЧ, мЕД/мл | АФП, Ед/мл | E3, нг/мл |
| 16 недель | 10000-58000 | 15-95 | 1,55-6,05 |
| 17 недель | 8000-57000 | 15-95 | 1,9-7,2 |
| 18 недель | 8000-57000 | 15-95 | 1,9-7,2 |
| 19 недель | 7000-49000 | 15-95 | 2,16-8,06 |
| 20 недель | 1600-49000 | 27-125 | 2,16-8,06 |
Расшифровка второй скрининг во время беременности производится с помощью перевода результатов в среднее значение (МоМ), которое учитывает возраст, конституцию беременной женщины, место ее проживания. Идеальным показателем считается МоМ = 1, что означает минимальные шансы возникновения патологий у плода. Нижняя граница средних значений анализа на гормоны равна 0,5, верхняя – 2. Если показатель МоМ выходит за пределы допустимых значений, будущей матери необходима консультация генетика.
Повышение ХГЧ или МоМ может говорить о синдроме Дауна и Клайнфельтра, понижение – о синдроме Эдвардса. Если АФП или МоМ больше нормы, есть риск наличия дефектов нервной трубки. При сниженных показателях данного гормона у плода может обнаружиться синдром Дауна и Эдвардса. Повышенные эстриол и МоМ являются показателями заболеваний печени, а уменьшенные – фетоплацентарной недостаточности, угрозы выкидыша и отсутствия головного мозга у плода.
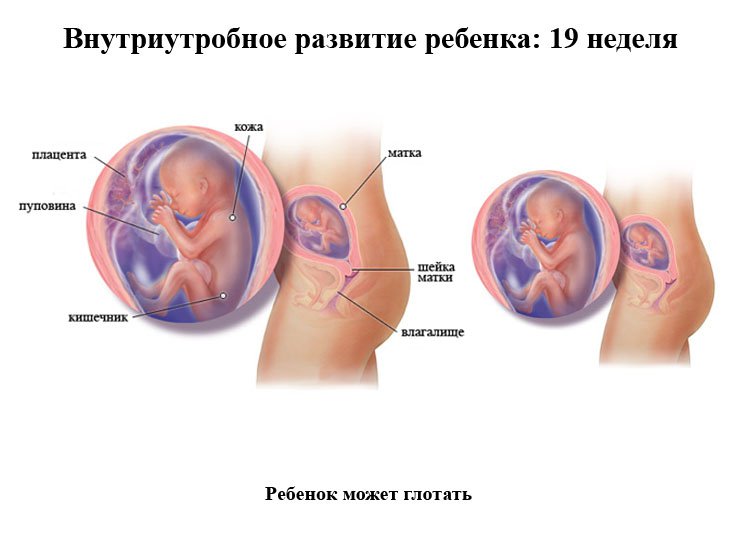
УЗИ скрининг 2 триместра фото:
При ультразвуковом исследовании врач оценивает размеры частей плода. Скрининг 2 триместра нормы и нормы фетометрии будущего ребенка:
| Неделя беременности | Бипариетальный размер головы | Лобно-затылочный размер | Длина костей голени | Длина плечевой кости |
| 16 недель | 26-37 мм | 32-49 мм | 11-21 мм | 13-23 мм |
| 17 недель | 29-43 мм | 38-58 мм | 14-25 мм | 16-27 мм |
| 18 недель | 32-47 мм | 43-64 мм | 16-28 мм | 19-31 мм |
| 19 недель | 36-52 мм | 48-70 мм | 19-31 мм | 21-34 мм |
| 20 недель | 39-56 мм | 53-75 мм | 21-34 мм | 24-36 мм |
| Неделя беременности | Длина костей предплечья | Длина бедренной кости | Окружность головы | Окружность живота |
| 16 недель | 12-18 мм | 13-23 мм | 112-136 мм | 88-116 мм |
| 17 недель | 15-21 мм | 16-28 мм | 121-149 мм | 93-131 мм |
| 18 недель | 17-23 мм | 18-32 мм | 131-161 мм | 104-144 мм |
| 19 недель | 20-26 мм | 21-35 мм | 142-186 мм | 114-154 мм |
| 20 недель | 22-29 мм | 23-38 мм | 154-186 мм | 124-164 мм |
При УЗИ также исследуются кости лицевого скелета, структура сердца, органы пищеварительной, мочевыводящей и дыхательной системы. При отсутствии их видимой патологии считается, что плод здоров. Кроме того, производится оценка структуры плаценты, пуповины, в которой должно быть 3 сосуда. Также при ультразвуковом исследовании вычисляется объем околоплодных вод (по индексу амниотической жидкости
| Неделя беременности | ИАЖ, мм |
| 16 недель | 73-201 |
| 17 недель | 77-211 |
| 18 недель | 80-220 |
| 19 недель | 83-225 |
| 20 недель | 86-230 |
Последним этапом УЗИ при втором скрининге является оценка матки и ее шейки. Длина шейки матки равна в норме 3,5-4,5 см. При меньших значениях ставится диагноз ИЦН.
Скрининг 2 триместра сроки необходимого проведения: При нормальных значениях фетометрии и ИАЖ и отсутствии видимых патологий органов плод считается здоровым. Если в ходе УЗИ обнаруживаются какие-либо отклонения, требуется углубленная диагностика с помощью инвазивных и неинвазивных методов.
Международные стандарты МоМ при беременности
Малопонятные для пациентов буквы МоМ означают Multiple of Median, что в переводе с английского означает «кратный медиане». Медиана в данной ситуации – это усредненный показатель, соответствующий определенному сроку беременности. Говоря о МоМ, гинекологи имеют в виду коэффициент, с помощью которого удается определить степень отклонения каких-либо показателей в ту или иную сторону от средне взятого значения.
МоМ рассчитывают, применяя такую формулу: полученный в анализах показатель делят на среднепринятое значение, соответствующее данному сроку беременности. []
Для МоМ не существует определенной единицы измерения, а его значения – индивидуальны. Получается, если это значение приближено к единице, то результаты анализов женщины максимально схожи со среднестатистическими. Например, если оценить стандартный показатель беременности – ХГЧ – то показатели МоМ при беременности должны составить от 0,5 до 2, в зависимости от срока.
Исчисление проводится с помощью специальных программ, способных не просто определить необходимую цифру, но и сопоставить показатель с учетом особенностей конкретной пациентки (наличие вредных привычек, лишний вес и пр.). Так как такие программы разные и их много, значения МоМ при беременности, полученные в различных диагностических учреждениях, могут несколько отличаться. Сильные отклонения от нормальных параметров часто указывают на присутствие серьезных неполадок, затрагивающих, как будущего малыша, так и беременную пациентку.
ПАПП-А — ассоциированный с беременностью протеин-А плазмы
ПАПП-А – белок вырабатывается у беременных плазмой крови. Согласно медицинской классификации называется РАРР-А — ассоциированный с беременностью протеин-А плазмы.Гормональный анализ назначают с целью обнаружения патологических рисков внутриутробного формирования эмбриона в I триместре. Стандартное время проведения исследования: 12 недель.Низкое содержание белка характерно и для мужской крови, а также выявляется у небеременных. При нестабильной стенокардии наблюдается повышение ПАПП-А-белка.У тех, кто вынашивает ребенка, значение ПАПП-А пролонгировано возрастает, что является нормой.
Что выявляется гормональным исследованием
Анализ является диагностически значимым для пренатальных исследований. Экспериментально и клинически было доказано, что показатели ПАПП-А-белка выступают маркерами хромосомных нарушений формирования эмбриона на первом этапе беременности. Поэтому результаты анализа дают специалистам возможность обнаружения аномальных отклонений хромосомного типа в первом триместре.Гормональный анализ дает возможность оценить предполагаемые риски развития у плода синдрома Дауна и прочих хромосомных мутаций, предположить угрозу самоабортирования и замирания беременности на раннем сроке.Диагностически этот анализ важен только в первом триместре, до срока в 12 недель, но по показаниям он может варьироваться от 11 до 14 недель.
Описание анализа
Для проведения анализа делают забор венозной крови.Специфическая подготовка не требуется.Уровень ПАПП-А-белка определяют в корреляции с общими показателями бета-ХГЧ, результатами УЗИ сканирования и учитывая возраст матери. Именно возраст является одним из самых серьезных факторов риска для возникновения предполагаемых патологий. Только комплексный подход позволяет получить достоверные данные и выявить хромосомные мутации в 95% случаев.
Норма и интерпретация результатов
Абсолютной нормы для показателей белка ПАПП-А не существует. Даже если результаты демонстрируют отклонение от среднестатистических показателей, это еще не говорит о безоговорочном пороке развития.Показатели нормы концентрации белка ПАПП-А в кровяной сыворотке при скрининге врожденного порока равна:
- 8 недель — 1,86 мг/л;
- 9 недель — 3,07 мг/л;
- 10 недель — 5,56мг/л;
- 11 недель — 9,86 мг/л;
- 12 недель — 14,5 мг/л;
- 13 недель — 23,4 мг/л;
- 14 недель — 29,1 мг/л.
Причины повышения белка ПАПП-А:
- многоплодная беременность;
- крупный плод и увеличенная масса плаценты;
- низкое расположение плаценты.
Пониженные показатели белка ПАПП-А свидетельствуют о:
- риске развития хромосомных отклонений у эмбриона;
- синдромах Дауна, Эдвардса, Ланге и Корнели;
- угрозе прерывания беременности;
- замирании плода.
Если результаты исследования демонстрируют очень низкие цифры, то у ребенка в 100% случаев диагностируется трисомия 18.ПАПП-А тест относится к диагностически важным белковым анализам, необходимым для установления хромосомных патологий плода. Однако результаты можно использовать только комплексно с АПФ, ТБГ, ХГЧ и иными белками.
Подготовка к исследованию
На 8-9 неделе беременности (по показаниям врача).
На 10-13 неделе беременности в комплексе с ХГЧ и скрининговым УЗИ.
За сутки до сдачи анализа исключить жирную пищу.
Исследование рекомендуется проводить натощак. После последнего приема пищи должно пройти 8-12 часов. Сок, чай, кофе – исключить до сдачи анализа. Пить можно только воду.
Накануне исключить физические нагрузки.
Соблюдать психологический покой.
За 30 минут до сдачи анализа отказаться от курения.
Особые условия:
Предварительная запись не требуется.
Комментарий:
Повышенный уровень РАРР-А может свидетельствовать:
- многоплодной беременности;
- крупном плоде;
- низко расположенной плаценте.
Сниженный уровень РАРР-А может свидетельствовать:
- Синдроме Дауна (трисомии по 21 хромосоме. Характеризуется умственной отсталостью, врожденным пороком сердца, характерными чертами лица и другими аномалиями).
- Синдроме Эдвардса (трисомии по 18 хромосоме. Характеризуется глубокой умственной отсталостью, врожденным пороком сердца, аномальным строением черепа, низким расположением ушей и другими аномалиями);
- Синдроме Патау (трисомии по 13 хромосоме. Характеризуется расщеплением верхней губы и нёба, наличием лишних пальцев на руках и ногах, недоразвитыми половыми органами, уменьшенными размерами черепа и головного мозга.и другим аномалиями);
- Синдроме Корнелии де Ланге (характеризуется задержкой роста и развития, умственной отсталостью, уменьшенными размерами черепа и головного мозга, нарушением зрения, расщеплением нёба и другими аномалиями);
- Угрозе выкидыша и неразвивающейся беременности на ранних срока беременности;
- Недостаточной массе плода вследствие нарушения питания;
- Фетоплацентраной недостаточности.
На результат может повлиять:
- Разрушение эритроцитов (клеток крови) в пробе;
- Нарушение техники взятия пробы;
- При неправильно установленном сроке беременности результат может быть ложноповышенным или ложнопониженным;
- При многоплодной беременности установить хромосомные аномалии сложно.
Ассоциированный с беременностью плазменный белок-А (ПАПП-А, PAPP-A)
— показатель, применяющийся в диагностике синдрома Дауна при беременности в первом триместре. Основные показания к применению: обследование беременных для оценки риска хромосомных аномалий плода в 1-ом, начале 2-го триместра.
ПАПП-А (РАРР-А) — белок, цинксодержащая матричная металлопротеиназа. Данный белок образуется в трофобласте (вырабатывается фибробластами) и поступает в кровь матери. Трофобластом называется ткань (оболочка зародыша), образующаяся при делении зиготы, и участвующая в питании зародыша (эмбриобласта) и процессе имплантации его в матку. Считается, что ПАПП-А участвует в расщеплении IGFBP-4 (белок, связывающий инсулиноподобный фактор роста-4), приводя, затем к высвобождению биологически активного инсулиноподобного фактора роста (IGF-I). Содержание в крови ПАПП-А нарастает с увеличением срока беременности за счет синтеза плацентой. При нормально текущей беременности содержание белка в крови начинает увеличиваться с 7 недели. Снижение концентрации наступает при трисомии 21 хромосомы плода (синдром Дауна) и трисомии 18 (синдром Эдвардса). Начиная с 8-9 недель беременности, данный белок является маркером риска синдрома Дауна (при снижении содержания). Определение ПАПП-А эффективно в диагностики аномалий плода при сочетанном определении с бета-хорионическим гонадотропином на сроках беременности 11-14 недель. Таким образом, определение ПАПП-А целесообразно проводить в 1 триместре беременности.
В настоящее время достаточное количество данных позволяют говорить о том, что ПАПП-А можно рассматривать как маркер воспаления и повреждения атеросклеротической бляшки у пациентов с атеросклерозом и ишемической болезнью сердца (ИБС). Повышение его содержания при ИБС можно рассматривать как один из механизмов активации процессов защиты при повреждении тканей, при этом он является, своего рода, показателем «неустойчивых атеросклеротических бляшек», которые при обострении ишемической болезни сердца могут привести к инфаркту миокарда. Однако, пока в настоящее время в клинической кардиологии определение ПАПП-А широко не используется.
1). Синдром Дауна — (трисомия по 21 хромосоме).
2). Синдром Патау -(трисомия по 13 хромосоме — врожденные пороки головного мозга и лица: микрофтальмия, анофтальмия, расщелины верхней губы и неба; гипопитуитаризм, гипоплазия наружных половых органов и другие аномалии).
3). Синдром Эдвардса — (трисомия по 18 хромосоме — выраженная умственная отсталость, пороки сердца, необычное строение черепа, низкое расположение ушей, дисплазия стоп и другие аномали).
4). Синдром Корнелии де Ланге — (умственная отсталость в сочетании с физическими аномалиями — лицо клоуна, микроцефалия и другие аномалии).
5). Угроза выкидыша на малых сроках беременности.
Как изменяется уровень ХГЧ при нормальной беременности?
Если беременность протекает нормально, примерно со второго месяца уровень ХГЧ удваивается через каждые 36 часов. Своего максимума гормон достигает к концу первого триместра – на 11 – 12 неделе.
Важно!
Мы собрали диапазон нормальных значений бета-ХГЧ для каждой недели беременности.
Вот как изменяется уровень гормона на первом триместре:
- 3 недели – 5,8 – 71,2 МЕ/л (международных единиц на литр);
- 4 недели – 9,5 – 750 МЕ/л;
- 5 недель – 217 – 7138 МЕ/л;
- 6 недель – 158 – 31795 МЕ/л;
- 7 недель – 3697 – 163563 МЕ/л;
- 8 недель – 32065 – 149571 МЕ/л;
- 9 недель – 63803 – 151410 МЕ/л;
- 10 недель – 46509 – 186977 МЕ/л;
- 11 – 12 недель – 27832 – 210612 МЕ/л.
Большой диапазон значений не должен вводить в заблуждение. Дело в том, что рост уровня ХГЧ надо отмечать, зная, какой он был сразу после задержки, и когда именно произошло зачатие. Именно поэтому на первой консультации врач берет у женщины кровь на ХГЧ, даже если тест-полоска уже показала положительный результат, а плодное яйцо уже видно на УЗИ.
Интересный факт!
Почему снижается ХГЧ при беременности?
Со второго триместра начинает работать плацента. Она вырабатывает все необходимые гормоны, помогая яичникам поддерживать гормональный фон беременности, поэтому стимуляция ХГЧ становится все менее востребованной, и его уровень постепенно снижается. Это нормально. Когда женщина сдает кровь на ХГЧ во второй раз, на 15 – 20 неделе, врач определяет уровень от 8099 до 58 176 МЕ/л (международных единиц на литр). В конце второго триместра его уровень падает на 90% по сравнению с пиком.
Если ХГЧ мало на ранних сроках, это может быть признаком следующих состояний:
- «слабость» плодного яйца и риск прерывания беременности;
- внематочная беременность.
Для внематочной беременности характерно медленное нарастание уровня ХГЧ. Когда плодное яйцо прикрепляется к маточной трубе или брюшине либо «соскальзывает» в шейку матки, хорион несильно разрастается, поэтому выделяет меньше ХГЧ, чем при нормальной маточной беременности. Если же изначально уровень ХГЧ был нормальным, но потом анализ определил, что его уровень на 50% меньше, чем должно быть, значит, есть угроза выкидыша или же наблюдается «замершая» беременность.
Вероятные причины низкого уровня ХГЧ на поздних сроках:
- плацентарная недостаточность;
- истинное перенашивание беременности;
- внутриутробная гибель плода на поздних сроках.
Что значит повышенный ХГЧ при беременности?
Если ХГЧ выше максимальных значений для конкретной недели беременности, не спешите паниковать. Есть вероятность, что врач или Вы сами неверно посчитали срок гестации, то есть беременности, в неделях. Второй вариант – у Вас многоплодная беременность, и каждое плодное яйцо выделяет свою «порцию» ХГЧ, независимо от другого. И, наконец, третья причина ложного повышения ХГЧ – прием синтетических гормонов или препаратов хорионального гонадотропина. Его назначают репродуктологи, если женщина проходит протокол ЭКО, чтобы стимулировать овуляцию.
Но иногда высокий уровень бета-субъединицы ХГЧ в первом триместре указывает на риск осложнений у мамы и плода, например, на:
- угрожающий выкидыш;
- нефропатию;
- артериальную гипертензию;
- задержку внутриутробного развития плода;
- кардиопатию;
- пороки развития плода;
- токсикоз;
- пролонгированную беременность,
- сахарный диабет у матери.
Есть 2 гипотезы, которые объясняют, почему при патологической беременности повышается ХГЧ. Согласно первой, это единственный вариант «сообщить» материнскому организму, что плоду недостаточно комфортно, и он испытывает кислородное голодание. Цель этого процесса – через ХГЧ стимулировать выработку прогестерона, который расслабит матку и улучшит в ней кровоток. Вторая гипотеза предполагает, что ХГЧ повышается из-за разрушения хориональной оболочки.
Трофобластические опухоли
Также динамика ВХГЧ дает возможность диагностировать трофобластические опухоли.
Частичный и полный пузырный занос
Если беременность развивается нормально, то после сливания сперматозоида и яйцеклетки образуется зигота, в которой вмещается генетическая информация отца и матери. Но в некоторых случаях происходит своеобразное изгнание хромосом яйцеклетки из плодного яйца. В таком случае у женщины развивается состояние, похожее на беременность, но только в нем участвует только генетический материал отца. Такое явление определяют как полный пузырный занос.
Если имеет место частичный пузырный занос, то информация яйцеклетки остается, однако удваивается информация сперматозоида.
И при нормальном течении беременности, и при пузырном заносе хромосомы отца определяют формирование плаценты и трофобласт. Если эти хромосомы удваиваются, то трофобласт развивается очень быстро, при этом в кровь начинает выделяться очень большое количество гормонов, среди которых – и гонадотропин человека. На этом и основывается диагностика этой болезни.
Если у женщины имеет место пузырный занос, то беременность нормально развиваться не может. В итоге происходит спонтанный аборт. Однако наибольшая опасность такого состояния в том, что гиперактивный трофобласт постепенно внедряется в матку, далее за ее пределы и, как следствие, потом происходит образование опухоли с метастазами.
Поэтому надо своевременно определить эту болезнь и провести лечение.
Главными признаками пузырного заноса являются:
- Постоянная, неукротимая рвота, намного боле мучительная, чем при обычном токсикозе.
- Маточное кровотечение (сильная мазня) на раннем сроке.
- Размеры матки больше, чем в норме на таком сроке.
- Симптомы преэклампсии (иногда).
- Дрожание пальцев, сильное сердцебиение, уменьшение веса (редко).
Когда отмечаются описанные выше признаки, важно обратиться к гинекологу, пройти УЗИ и сдать анализ на ХГЧ. Если беременность развивается нормально, то показатель этого гормона редко увеличивается больше 500000 МЕ/л
Существует приблизительный расчет норм гормона для каждого срока. Но если развивается пузырный занос, уровень ХГЧ отличается, в несколько раз превышая эти нормы
Если беременность развивается нормально, то показатель этого гормона редко увеличивается больше 500000 МЕ/л. Существует приблизительный расчет норм гормона для каждого срока. Но если развивается пузырный занос, уровень ХГЧ отличается, в несколько раз превышая эти нормы.
Чтобы излечить пузырный занос, нужно удалить из матки весь трофобласт. Для этого проводят выскабливание либо другие оперативные вмешательства.
Может произойти так, что доброкачественный пузырный занос превратится в злокачественную хорионкарциному. Как правило, при этой опухоли очень быстро появляются метастазы. Но она хорошо поддается лечению с помощью химиотерапии.
Существуют следующие показания для проведения химиотерапии:
- Уровень ХГЧ выше 20000 МЕ/л спустя месяц после того, как пузырный занос был удален.
- Увеличение уровня этого гормона после того, как пузырный занос был удален.
- Метастазы в другие органы.
Хорионкарцинома
Хорионкарцинома может проявиться как после пузырного заноса, так и после родов или аборта. Если у женщины развивается это заболевание, то спустя 40 дней после того, как беременность завершилась, уровень ХГЧ не упал, а отмечается его прирост. Также могут отмечаться маточные кровотечения, признаки, которые свидетельствуют о метастазах. В такой ситуации есть показания к проведению химиотерапии, оперативного вмешательства. В дальнейшем пациентка должна пребывать под наблюдением. Насколько долго оно должно длиться, решает врач.
Норма АФП МоМ при беременности по неделям
Содержание АФП в кровотоке беременной женщины понемногу начинает увеличиваться, начиная с 14 недели. Продолжение повышения наблюдается примерно до 32-34 недели, после чего начинается снижение уровня. []
Норма исчисляется следующими значениями:
- срок 13-15 недель – 15-60 Ед/мл (0,5-2 МоМ);
- срок 15-19 недель – 15-95 Ед/мл (0,5-2 МоМ);
- срок 20-24 недели – 27-125 Ед/мл (0.5-2 МоМ).
Нужно учесть, что сам по себе показатель АФП или МоМ при беременности недостаточно информативен. Итоги анализов должны быть сопоставлены с заключением УЗИ, исследованием уровня плацентарных гормонов, значениями ХГЧ и свободного эстриола. Только комплексная оценка результатов позволить определить риск пороков развития у плода.
Что такое скрининг?
Пренатальный скрининг в первом триместре включает проведение УЗИ и биохимические анализы. УЗИ-диагностика может проводиться трансвагинально (тогда врач применяет специальный датчик, который вводят во влагалище пациентки). Подготовка к такому методу исследования не нужна. Второй метод ультразвука — трансабдоминальный (датчиком водят по брюшной стенке женщины). Тогда к моменту проведения процедуры у беременной должен быть полный мочевой пузырь. Чтобы обеспечить такую особенность, нужно не ходить в туалет по маленькому 3-4 часа до проведения УЗИ, пить воду без ограничений. Если же вы сходили в туалет, за 1,5 ч до УЗИ выпейте 500-600 мл или больше воды (не газированной).
Как уже было отмечено, скрининг первого триместра, включая ультразвуковое исследование, нужно проводить с 11-й недели и по 13-ю неделю и 6 дней. Обязательно следите, чтобы вы уложились в эти рамки. Копчико-теменной размер .мбриона (сокращенно КТР) минимум 4,5 см. Иногда на момент проведения исследования ребенок находится в таком положении, что доктор не может измерить то, что нужно. Потому маме советуют походить, покашлять и проявить другую активность, благодаря чему плод займет более удобное для врачей положение.
Показатели УЗИ:
- КТР меняют от начала теменной кости до копчика ребенка, который уже есть на таком раннем сроке
- БПР — это расстояние между теменными буграми
- Окружность головы эмбриона
- Симметричность полушарий головного мозга и структура органа
- Расстояние от лобной кости до затылочной кости ребенка
- Частота сердечных сокращений эмбриона
- Толщина воротникового пространства
- Расположение сердца и желудка у плода
- Длина костей предплечья и голени ребенка
- Длина плечевых, бедренных костей
- Расположение плаценты и ее толщина
- Размеры сердца и крупных сосудов
- Гипертонус матки (есть или нет)
- В каком состоянии находится внутренний зев шейки матки
- Сколько сосудов есть в пуповине
- Количество вод (может быть многоводие, маловодие или норма)
Исследование позволит вашему врачу:
- Установить вероятность хромосомных аномалий плода;
- Спрогнозировать течение беременности;
- Оценить угрозу выкидыша.
Исследование рекомендуется проводить при:
- беременности в I триместре (10-13 неделе);
- беременности женщинам старше 35 лет;
- привычном невынашивании беременности и других осложнений предыдущих беременностией;
- наследственных заболеваниях в семье;
- перенесенных инфекциях;
- приеме на ранних стадиях беременности или незадолго до неё лекарственных препаратов;
- радиационном облучении;
- хромосомных патологиях, болезни Дауна или врожденных пороках развития при предыдущих беременностях.
Метод:
Иммуноферментный анализ (ИФА).
Материал для исследования:
Сыворотка крови.
ХГЧ в МоМ по неделям беременности
В ходе беременности особую роль играет хорионический гонадотропин, всем известный как гормональное вещество ХГЧ. Именно он стимулирует механизмы, которые нужны для нормального вынашивания плода, а также предупреждает обратное развитие желтого тела, активизирует выработку эстрогенов и прогестерона на доплацентарном этапе.
ХГЧ включает в себя α и β-единицы, причем последние имеют наиболее важное значение в диагностике. β-единицы появляются в кровотоке непосредственно после внедрения яйцеклетки в толщу эндометрия, а это происходит приблизительно на девятые сутки с момента овуляции
При нормальном протекании беременности показатель ХГЧ склонен к увеличению в два раза каждые пару суток, а пик его повышения приходится на десятую неделю. Начиная с данного срока, его значения начинают уменьшаться в течение двух месяцев, и далее стабилизируются. У некоторых женщин новый всплеск роста фиксируется также и на поздних этапах вынашивания: высокий МоМ ХГЧ в этом случае способен указать на развитие плацентарной недостаточности.
В каких случаях доктор может назначить беременной пациентке исследование МоМ ХГЧ?
- В рамках общей диагностики на начальном этапе беременности.
- В ходе текущей диагностики на протяжении всей беременности.
- При подозрении на внематочное развитие беременности, замирание плода.
- При существующей угрозе самопроизвольного прерывания беременности.
- При проведении так называемого «тройного анализа» (эстриол, АПФ) с целью выявления пороков развития у будущего ребенка.