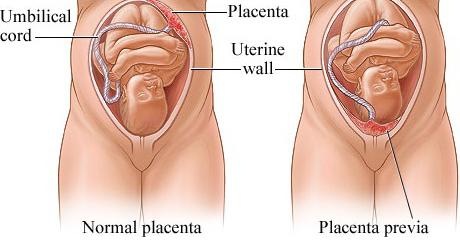
Предлежание плаценты
Содержание:
Лечение предлежания плаценты
Решающим фактором, определяющим тактику ведения беременности, является наличие или отсутствие кровотечения .
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств :
- времени возникновения кровотечения (во время беременности, в родах) и его интенсивности;
- вида предлежания плаценты;
- срока беременности;
- состояния родовых путей (степень раскрытия шейки матки);
- положения и состояния плода;
- общего состояния беременной (роженицы);
- состояния гемостаза.
При отсутствии кровянистых выделений в первой половине беременности женщина может находиться под амбулаторным наблюдением. Необходимо соблюдать определённый режим: исключить физическую нагрузку, стрессовые ситуации, поездки, половую жизнь. Беременная должна чётко знать, что при появлении кровянистых выделений необходима срочная госпитализация в стационар .
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
- Назначают строгий постельный режим, а также препараты, нормализующие сократительную деятельность матки (спазмолитики, β-адреномиметики, магния сульфат).
- Проводят лечение плодово-плацентарной недостаточности и анемии (препараты железа, поливитамины).
- По показаниям проводят переливание эритроцитной массы, свежезамороженной плазмы .
- Одновременно назначаются дезагреганты (препараты, препятствующие тромбообразованию), препараты, укрепляющие сосудистую стенку.
- Если нет уверенности в продлении срока беременности до 36 недель, то для профилактики развития синдрома дыхательных расстройств у ребёнка после родов беременным показано введение глюкокортикоидов (гормональных противовоспалительных средств).
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
- начавшееся кровотечение при полном предлежании плаценты;
- одномоментное массивное кровотечение, угрожающее жизни беременной, несмотря на срок беременности и состояние плода (плод нежизнеспособен или мертвый);
- повторяющиеся кровотечения;
- небольшие кровопотери в сочетании с анемией и снижением артериального давления .
Показания к плановому кесареву сечению:
- Полное предлежание плаценты является абсолютным показанием. В этом случае внутренний зев шейки матки полностью перекрыт плацентой, поэтому естественные роды невозможны. Кроме того, с началом родовой деятельности плацента будет прогрессивно отслаиваться, а кровотечение усиливаться. Такое состояние угрожает жизни роженицы и плода .
- Неполное предлежание плаценты, осложнённое сопутствующей патологией :
- неправильное положение плода (поперечное, тазовое, косое);
- узкий таз;
- рубец на матке;
- многоплодная беременность;
- выраженное многоводие;
- возраст первородящей и т. д.
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
- плод находится в головном предлежании;
- кровотечение отсутствует или остановилось после вскрытия плодного пузыря;
- отсутствует сопутствующая акушерская патология;
- шейка матки зрелая;
- родовая деятельность хорошая.
Однако чаще всего в случае предлежания плаценты акушеры выбирают оперативное родоразрешение. Кесарево сечение используется с частотой 70-80 % при данной патологии .
В раннем послеродовом периоде кровотечение также может возобновиться из-за нарушения процессов отделения плаценты, снижения сократительной способности матки и повреждения сосудистой сети шейки матки .
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Улучшение детоксикационных функций организма
Нормализация функции печени и кишечника являются одним из патогенетических этапов лечения мастопатии. Было установлено, что при хронических гепатохолециститах и гепатитах различной этиологии имеет место нарушение метаболизма стероидных гормонов, являющихся одной непосредственной предпосылкой развития мастопатии
Так же не менее важной является нормализация функции моторики кишечника, так как активные метаболиты распада эстрогенов выводятся через кишечник, а пассивный метаболит — через почки
Оптимальной формулой для детоксикации кишечника является биологически активная добавка Нутри Клинз, которая:
-способствует выведению токсических веществ из организма,
-стимулирует работу пищеварительной системы,
-усиливает желчеобразовательную функцию печени и моторику кишечника,
-нормализует кишечную флору,
-улучшает обмен веществ.
Нутри Клинз можно рекомендовать женщинам, у которых имеются хронические заболевания печени: некалькулезные холециститы, дискинезии желчных путей, перегибы стенки желчного пузыря.
Пациенткам с хроническими запорами нужно рекомендовать на первом этапе Регулин, который обладает мягким послабляющим действием, а так же содержит вещества обладающие обволакивающими свойствами, способствующие уменьшению воспалительных явлений, стимулирующие секрецию желудочного сока. Содержит семена подорожника, корень ревеня индюшачьего, листья сенны, кора жостера, корнеплоды сельдерея, красную водоросль, корень имбиря, мяту перечную, анис, бромелайн, лактобактерии. В состав добавки входят бентонит — белая коллоидная глина, обладающая сорбирующим эффектом, которая способствует выведению токсических веществ, и альгинат натрия, который способствует нормализации моторной функции кишечника.
Однако, есть пациентки, которые принимают слабительные средства в течение длительного времени и имеют склонность к развитию атонического запора. Употребление Регулина в таких случаях не целесообразно.
Для таких больных лучше рекомендовать — Пектолакс.
Это формула, которая содержит травы обладающие ветрогонным действием (корень имбиря, семена фенхеля, аниса, и т.д.), плоды папаи с ферментативной активностью, содержит так же несколько видов растворимых пищевых волокон, которые благодаря своему многократному увеличения объема создают ощущение наполненности желудка, тем самым снижая количество потребляемой пищи, а так же приводит к расширению кишечника и усилению его моторной функции.
Пациенткам, перенесшим гепатит, имеющим в анамнезе прием большого количества лекарственных препаратов, и изменения показателей ферментов крови (АЛТ, АСТ) можно рекомендовать биологически активную добавку Силимарин.
Силимарин является активным веществом расторопши пятнистой. Этот флавоноид с антиоксидантными свойствами впервые был выделен в Мюнхенском институте фармацевтики в 1968 году. Он замедляет процесс поражения клеток печени, и стимулирует синтез белка, который ускоряет рост здоровых клеток печени.
Другая добавка Фитогепасан — не рекомендуется пациентам с мастопатией. Так как Фитогепасан содержит володушку, которая улучшая функцию печени, так же стимулирует синтез кортизона — гормона коры надпочечников.
Завершить курс детоксикации лучше приемом биологически активной добавки Флора Дофилуса для восстановления микрофлоры кишечника. Вторым путем выведения продуктов распада эстрогенов являются почки. Нарушение функций выводящей системы, задержка жидкости на фоне дисгормональных состояний, нагрубание молочных желез на фоне общего предменструального синдрома являются показанием к назначению Диурес в непрерывном или в курсовом режиме во вторую фазу менструального цикла с 14 по 25 дни менструального цикла в зависимости от выраженности клинических проявлений и цифр артериального давления. У пациенток с пониженным артериальным давлением не рекомендуется назначать Диурес в непрерывном режиме. Лучше рекомендовать перерывы в дни менструаций.
Плацента по задней стенке: что это значит?
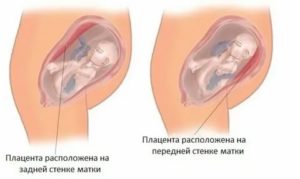
Часто беременная после второго скрининга или другого УЗИ в период с 14 недель и далее видит в результате УЗИ строчку: «Плацента по задней стенке». Что это значит?
Что означает плацента по задней стенке матки?
Разберемся в значении каждого слова в этом заключении.
Плацента (послед, детское место) – это провизорный (временный) орган, который развивается, как и малыш, из плодного яйца и обеспечивает поступление из крови матери к плоду кислорода и питательных веществ.
От плода к матери через плаценту передается углекислый газ и продукты выделения, которые у родившегося малыша будут выделяться через почки. От внутренней стороны плаценты отходит пуповина. Матка контактирует с наружной стороной. Детское место вырабатывает гормоны как для матери, так и для ребенка.
Она играет роль фильтра, не пропуская многие вредные для младенца вещества из крови матери: это называется гемоплацентарным барьером.
Матка – это орган, предназначенный для вынашивания потомства. Она состоит из дна, шейки и тела. Тело условно подразделяется на стенки, между которыми располагаются края.
Передняя стенка – часть тела, ближняя к животу.
Задняя стенка – та часть тела, которая находится ближе к позвоночнику.
Дно – верхняя часть, над входом фаллопиевых труб (матка – странный орган, у которого дно находится сверху).
Слова о детском месте «расположено по задней стенке» значат: малыша питает та стенка, которая ближе к позвоночнику. Плохо это или хорошо? Разберемся.
Что говорят ведущие специалисты о плаценте по задней стенке матки у беременных?
Павел Кузнецов, заведующий консультационно-диагностическим отделением для беременных ГКБ № 24, доцент кафедры акушерства и гинекологии РНИМУ им. Н.И. Пирогова, говорит: в норме послед прикрепляется в верхней части матки – на самом дне или чуть ниже дна: в этой области эпителий толще, кровеносных сосудов в нем больше. Это может означать: скорее всего, питание плода будет наилучшим.
А вот какая именно стенка стала местом прикрепления плаценты, неважно. Лишь бы послед не располагался слишком низко, создавая предлежание
Такая ситуация может значить: естественные роды невозможны, и придется идти на кесарево сечение по жизненным показаниям.
Неприятна и низкая плацентация – когда послед находится ближе к шейке матки (то есть, выходу во влагалище). Она не помешает родам, но такой результат УЗИ может значить: есть высокий риск отслоения плаценты, а это опасно для малыша.
Плацента расположена по задней стенке матки: что с этим делать?
Если нет никаких оговорок вроде «низко расположена» или «перекрывает зев» (обе – серьезные акушерские патологии, при которых акушеры-гинекологи с особым вниманием относятся к беременным), а о последе сказано «по задней стенке» и ничего больше – это не просто норма, а эталон. Такое расположение значит:
Такое расположение значит:
- будет меньше сюрпризов в части расположения плаценты прямо перед родами: эта стенка практически не растягивается по мере роста плода, в отличие от передней;
- акушеркам будет проще находить сердцебиение плода во время беременности;
- внутренние органы матери будут защищены от слишком активных шевелений младенца;
- в случае кесарева сечения хирургу несколько удобнее проводить операцию: передняя поверхность репродуктивного органа свободна;
- если беременность не первая, а прошлая завершилась кесаревым сечением, то при таком ее прикреплении нет вероятности закрепления последа по рубцу, из-за чего кровоснабжение плода будет хуже.
Делать с расположением последа по любой стенке не надо ничего. Оно характерно для самой обычной беременности, при которой нужно соблюдать все предписания наблюдающего акушера-гинеколога.
Значит, необходимо своевременно проходить обследования и не беспокоиться из-за непонятных записей в карте.
Ведь такой случай – это идеальный вариант прикрепления детского места, самый лучший как для мамы, так и для малыша.
Для тех, у кого детское место расположено по передней стенке, у нас тоже отличные новости: если нет никаких оговорок о предлежании или низкой плацентации, такой вариант расположения – тоже норма.
Патологией такое прикрепление не считается, дополнительного наблюдения не требует. У него есть свои нюансы, но на течении беременности они не сказываются.
Жизнь такое положение осложняет только врачам и акушеркам, и то незначительно: на поиск сердцебиения при плановом осмотре и проведении КТГ может уходить чуть больше времени.
Дарья Леонидовна Мещерякова,
акушер-гинеколог
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза
Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно .
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» .
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре .
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным (через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель . Более достоверные результаты дает трансвагинальное УЗИ .
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Риски передней плацентации
1. Риск отслойки плаценты. Почему? Давайте опять обратимся к анатомии. Выше мы рассказали о том, почему расположение плаценты по задней стенке является наиболее предпочтительным для матери и плода. Как нам уже известно, передняя стенка матки более растяжимая и тонкая по сравнению с задней стенкой. Растущий ребенок давит на переднюю стенку матку, а также — интенсивно толкается. Чем больше срок беременности — тем больше восприимчивость матки к внешним воздействиям.
При шевелении ребенка, при поглаживании женщиной живота могут возникнуть тренировочные сокращения матки — схватки Брэкстона-Хигса. Эти схватки не опасны ни для матери, ни для будущего ребенка, однако, если плацента расположена по передней стенке матки, в некоторых случаях может возникнуть риск отслойки плаценты. Сокращаясь, матка уменьшается в размерах, а что делать плаценте? Если плацента прикреплена хорошо, на матке не имеется ни рубцов, ни других патологических изменений, то все должно быть хорошо.
2. Риск предлежания плаценты. Здесь тоже свою роль играет анатомия. Если плацента расположена по задней стенке, то по мере роста матки и по мере развития самой плаценты, плацента всегда перемещается наверх. Так задумано природой, чтобы уменьшить риск предлежания плаценты и, как его следствия, кровотечения. Однако если плацента расположена спереди, то здесь могут возникнуть определенные проблемы.
Если эмбрион изначально прикрепился в матке не очень низко, то плацента будет расти высоко, или на нормальном расстоянии от шейки матки. Но если по каким-либо причинам зародыш прикрепился слишком было к выходу из матки, то растущая на передней стенке плацента не будет расти вверх, а будет по мере роста опускаться вниз, все ближе и ближе к шейке матки. Это опасно частичным предлежанием, или полным предлежанием плаценты, когда плацента полностью закрывает собой внутренний зев, делая естественные роды невозможными и увеличивая риск преждевременной отслойки плаценты и опасного кровотечения.
3. Риск плотного прикрепления и истинного приращения плаценты. Такой вид патологии беременности встречается редко, однако о нем не стоит забывать тем, кто перенес в прошлом операции кесарева сечения и другие оперативные вмешательства на матке. Плотное прикрепление и истинное приращение плаценты может встретиться у тех, у кого были какие-либо внутренние повреждения матки, например: аборты с выскабливанием, операции кесарева сечения, ручное отделение плаценты и как следствие — повреждение внутренней поверхности матки, а также — перфорация и разрыв матки, встречающаеся крайне редко.
Образовавшиеся после таких действий рубцы в матке, мешают нормальному прикреплению плаценты. Однако приращение плаценты в таких случаях может произойти только под влиянием определенных факторов и совокупности факторов:
— несостоятельный или неправильно заживший рубец в матке;
— низкое прикрепление плаценты;
— обязательное условие — расположение плаценты по передней стенке.
При соблюдении этих трех факторов риск плотного прикрепления или истинного приращения плаценты существенно повышается.
Однако мы хотим сказать всем будущим мамам: не расстраивайтесь, если Вы узнали, что ваша плацента прикреплена в матке не совсем так, как положено. Расположение плаценты сбоку или спереди — это не патология, и чтобы это стало опасностью, нужно соблюдение определенных условий. С плацентой по передней стенке можно рожать и большинству мамочек удается совершенно спокойно выносить беременность а потом — родить естественным путем без всяких осложнений.
Будьте внимательны к своему здоровью, наблюдайтесь у Вашего врача, и все будет хорошо. Удачной Вам беременности и счастливых родов!
Что значит предлежание плаценты при беременности
Формирование плаценты начинается тогда, когда эмбрион прикрепляется к маточной стенке, а заканчивается – к двадцатой неделе гестации. При появлении детского места на ее дне, на задней и передней стенках верхнего сегмента, риск осложнений в виде кровотечения во время вынашивания ребенка и родов в случаях нормально протекающей беременности минимален.
Плохо, когда плацента образовалась в нижней части матки, в том числе в шейке и перешейке. Это состояние наблюдается в среднем в пяти случаях на тысячу беременных.
Различают следующие виды предлежания плаценты:
- краевое;
- низкое;
- центральное.
Более простой клинической классификацией является разделение патологии на:
- полное;
- частичное.
Варианты предлежания плаценты
Краевое на задней, боковой или передней стенке
Краевое предлежание плаценты означает, что детское место находится в нижнем маточном сегменте. При таком расположении оно своим краем доходит до внутреннего зева. В зависимости от местоположения прикрепление можно подразделить на:
- краевое по задней стенке;
- по передней стенке;
- по боковой стенке.
При краевом предлежании плаценты по задней стенке она располагается в соответствующей части матки и лучше защищена от внешних факторов и травм. Оболочки плода находятся низко и могут частично прикрывать зев.
Краевое предлежание плаценты по передней стенке диагностируется при ультразвуковом исследовании, как и все остальные патологические ее расположения, но встречается реже. Достоверность информации, полученной на современных аппаратах УЗИ, составляет 99%.
Боковое предлежание плаценты по правой или левой маточной стенке характеризуется частичным прикрытием внутреннего зева. Во время родов такое состояние можно определить при двухсантиметровом раскрытии, то есть на начальных этапах первого родового периода.
Расположение плаценты
Полное
Полное предлежание плаценты при беременности означает закрытие внутреннего маточного зева. Такое состояние чаще можно встретить у возрастных беременных и у тех, кто рожает повторно. Патология встречается у восьми из десяти тысяч беременных женщин.
Полное предлежание плаценты в первом периоде родов определяется при исследовании через влагалище, где даже при четырех сантиметровом раскрытии оболочки плода прощупать не удается. Чтобы сохранить жизнь мамы и ребенка необходимо родоразрешение при помощи кесарева сечения.
Низкое
Низкое предлежание плаценты – состояние, когда детское место сформировалось в нижней части матки. Отличием от краевого является то, что при обследовании роженицы через влагалище край детского места определяется от двух до трех сантиметров над внутренним маточным зевом. Ультразвуковая диагностика низкого предлежания плаценты при беременности помогает вычислить это расстояние еще до родов. Это определяет дальнейшую тактику ведения женщины.
Два варианта низкого расположения плаценты
Неполное (частичное)
Неполное предлежание плаценты подразделяется на:
- краевое;
- низкое.
Внутренний зев в этих случаях перекрыт не весь, либо плацента и вовсе не достает до него, но расположена патологически низко. Эти состояния накладывают отпечаток на ведение беременной и на ее образ жизни. В сравнении с полным предлежанием, частичное встречается чаще и является более благоприятствующим вариантом патологии.
Диагноз правомочно выставлять на сроке 24-26 недель, так как рост матки создает эффект миграции детского места, которое может подняться выше на несколько сантиметров. При переднем предлежании плаценты такая миграция встречается чаще, так как в этой части матки смещение происходит легче из-за анатомических особенностей. Однако такое прикрепление связано с большим риском травматической отслойки, ведь детское место в этом случае менее защищено.
Центральное
Центральное предлежание плаценты говорит о том, что внутренний зев закрыт детским местом. Так как плацентарная ткань содержит большое количество кровеносных сосудов для жизнедеятельности будущего малыша и его связи с материнским организмом, нахождение ее в области, откуда должно происходить рождение, небезопасно из-за большой вероятности кровотечения.
Такое состояние осложняет жизнь женщины, которая хочет доносить ребенка. Проявить себя патология может уже в середине гестации. Центральное предлежание плаценты при беременности определяется во время планового ультразвукового обследования. Динамически отследить процесс развития плацентарной ткани можно на регулярных УЗИ, которыми нельзя пренебрегать.
Центральное предлежание плаценты
Что можно и нельзя
Кроме широко известных и понятных всем запретов на алкоголь и никотин во время беременности, мы также не рекомендуем:
- употреблять больше 300 мг кофеина в день, то есть около 2 кружек, так как большие дозы кофеина вредят развитию плода;
- заниматься верховой ездой, теннисом, дайвингом, футболом и другими травмоопасными видами спорта;
- есть термически необработанную рыбу и морепродукты, яйца и мясо, мягкие сыры с плесенью, пить непастеризованное молоко, так как эти продукты иногда вызывают паразитарные заболевания и кишечные инфекции.
Зато вопреки стереотипам, во время беременности можно есть шоколад и цитрусовые, красить волосы, а также при отсутствии противопоказаний – летать на самолете и заниматься сексом.