Тазовое предлежание: что делать, и кто виноват?
Содержание:
Попытка переворота
Тазовое предлежание, диагностируемое до 28 недель беременности, не должно вызывать беспокойства, достаточно динамического наблюдения. С 29-30 недель тактика направлена на исправление тазового предлежания на головное. Существуют консервативные методы. С этой целью назначается корригирующая гимнастика, эффективность которой составляет 75-85%. Однако ее нельзя применять при аномалиях развития плода, угрозе прерывания беременности, рубце на матке, бесплодии и невынашивании беременности в анамнезе, гестозе, предлежании плаценты, мало- или многоводии, аномалиях развития матки, многоплодии, узком тазе, тяжелых экстрагенитальных заболеваниях. Кроме гимнастики используются нетрадиционные методы: акупунктура/акупрессура, ароматерапия, гомеопатия, а также сила внушения, световые и звуковые воздействия на плод извне, плавание.
Если тазовое предлежание сохраняется, на сроке 35-37 недель можно выполнить наружный профилактический поворот плода на головку, предложенный Б.Л. Архангельским, эффективность которого колеблется от 35 до 87%.
Наружный профилактический поворот должен выполнять врач высокой квалификации в стационарных условиях, где в случае необходимости может быть произведено кесарево сечение и оказана необходимая помощь новорожденному. После поворота необходимо закрепить достигнутый результат. Для этого используются бандаж и определенное упражнение, способствующее фиксации головки ребенка в нужном положении. Однако если малыш, несмотря на все предпринятые усилия, так и не перевернулся, не стоит отчаиваться: даже в этом случае сохраняется возможность самопроизвольных родов.
Диагностика
Фото: ruspeach.com
Для диагностики тазовых предлежаний применяют:
- Приемы Леопольда. Диагностическое значение имеют первый и третий приемы. Первым приемом определяют высоту стояния дна матки и часть плода, находящуюся на дне матки. Из-за перевернутого положения плода полость малого таза не занята головкой, поэтому высота стояния дна матки будет выше (к 40 неделе выше 34-35см). Во время пальпации дна матки предлежащая к ней часть плода будет прощупываться голова твердой консистенции и правильной округлой формы. Третьим и четвертым приёмами определяется предлежащая часть – если это не головка, то симптом баллотирования будет отсутствовать.
- Методы ультразвуковой диагностики. Самый достоверный способ определения тазового предлежания плода. Во время проведения УЗИ определяют не только предлежащую часть, но и позицию, вид. Большее диагностическое значение имеет определение вида (отношение спинки плода к передней брюшной стенке). Передний вид – спинка плода повернута к передней брюшной стенке, задний – спинка плода повернута к спине матери. Неблагоприятным является задний вид, т.к. во время рождения головки происходит ее разгибание и задержка в родовых путях. Дальнейшее родовспоможение приводит к повреждению шейного отдела позвоночника плода. Поэтому задний вид плода является показанием к кесареву сечению.
- Электрокардиограмма плода. При исследовании электрических полей сердца желудочковый комплекс QRS в норме расположен зубцом вверх, а при тазовой предлежании будет направлен вниз.
Биомеханизм родов при тазовом предлежании
Вставление ягодиц во входе в малый таз происходит межвертельной линией в
косом или поперечном размерах.
Первый момент биомеханизма родов — внутренний поворот ягодиц — состоит в том, что при переходе из широкой части таза в узкую, ягодицы поворачиваются в прямой размер таза. Поворот ягодиц заканчивается в плоскости выхода из малого таза. Одновременно с поворотом передняя ягодица опускается ниже задней, подходит своей подвздошной костью под нижний край лонного сочленения, где фиксируется. Вокруг этой точки фиксации происходит второй момент биомеханизма родов.
Второй момент биомеханизма родов — сгибание позвоночника в пояснично-крестцовом отделе и рождение задней ягодицы, вслед за которой через вульварное кольцо окончательно рождается передняя ягодица, и плод с
выпрямленным позвоночником появляется до пупочного кольца. Ягодицы
поворачиваются из прямого в косой размер таза, т.к. в это время плечики вступают своим биакромиальным размером в косой размер входа в таз и
поступательными движениями опускаются в полость таза.
Третий момент биомеханизма родов — внутренний поворот плечиков начинается при переходе из широкой части в узкую и заканчивается на тазовом дне установлением плечиков в прямом размере выхода таза. Переднее плечико опускается и фиксируется под лоном на границе верхней и средней трети.
Четвертый момент биомеханизма родов — сгибание позвоночника в шейно-грудном отделе, в результате чего заднее плечико выкатывается над промежностью, а затем
рождается полностью переднее плечико и ручка.
Пятый момент биомеханизма родов — внутренний поворот головки. Головка вступает в таз стреловидным швом в поперечном или косом размере, противоположном тому, в котором проходили ягодицы и плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате которого стреловидный шов устанавливается в прямой размер выхода таза, а опустившаяся головка фиксируется подзатыльем под лоном.
Шестой момент биомеханизма родов — сгибание головки — происходит на тазовом дне вокруг точки фиксации подзатылья о нижний край лона. Вначале над промежностью рождается подбородок, затем лицо, лоб и теменная часть и последним затылочный бугор.
Головка прорезывается малым или средним косым размером. Конфигурации головки при этом механизме не происходит.
Травматизация промежности и влагалища при тазовых предлежаниях значительная, т.к. последующая головка имеет большие размеры за счет отсутствия конфигурации и рождении её в большинстве случаев средним косым размером (диаметр — 10 см, окружность — 33-34 см).
Роды
Роды при М. б. обычно совершаются через естественные родовые пути и чаще протекают нормально: после раскрытия шейки матки рождается сначала один плод, затем наступает изгнание следующего. Однако нередки осложнения: несвоевременное излитие околоплодных вод п выпадение мелких частей первого плода, слабость родовых сил вследствие перерастяжения матки, гипоксия плодов (см. Асфиксия плода и новорожденного), преждевременная отслойка плаценты второго плода после рождения первого (см. Преждевременная отслойка плаценты), запоздалый разрыв оболочек второго плода, гипотоническое кровотечение в последовом и раннем послеродовом периодах (см. Гипотонические кровотечения).
Для регуляции сократительной деятельности матки и обезболивания родов при М. б. применяют электроаналгезию (см. Электроанестезия), спазмолитические средства (см.), проводят профилактику гипоксии плода
Плодный пузырь первого плода вскрывают осторожно и медленно выпускают околоплодные воды; период изгнания ведут выжидательно. При возникновении осложнений со стороны матери или плода период изгнания первого плода ускоряют оперативными методами — наложением вакуум-экстрактора (см
Вакуум-экстракция), акушерских щипцов (см.), извлечением плода за тазовый конец (см. Тазовые предлежания плода). После рождения первого плода тщательно перевязывают плодовый и материнский концы пуповины, т. к. при однояйцовой двойне второй плод может погибнуть от кровопотери через сосуды пуповины первого плода, если его пуповина не перевязана.
После рождения первого плода определяют положение, предлежащую часть и состояние второго плода. При хорошем состоянии роженицы и плода, продольном его положении роды ведут выжидательно. Через 10—20 мин. после рождения первого плода при появлении тонуса матки и возобновлении схваток вскрывают плодный пузырь второго плода (околоплодные воды выпускают медленно) и предоставляют роды естественному течению. При поперечном положении второго плода осуществляют поворот на ножку (см. Акушерский поворот). Поворот плода на ножку и немедленное его извлечение производят также при возникновении гипоксии плода или кровотечении из родовых путей при расположении головки плода над входом в таз; если головка плода находится в полости малого таза, роды заканчивают наложением акушерских щипцов. При тазовом предлежании плода его извлекают за ножку или паховый сгиб. При сросшихся двойнях иногда роды происходят самопроизвольно (сращение головками, ягодицами при малом размере плодов), иногда роды невозможны и приходится прибегать к плодоразрушающей операции. При одновременном вступлении в таз головок двух плодов или при ягодичном предлежании первого плода и головном положении второго — родоразрешение возможно только путем декапитации первого плода (см. Декапитация).
Особого внимания требует последовый период. Сразу же после врезывания предлежащей части второго плода с целью профилактики гипотонического кровотечения роженице вводят внутривенно капельно 1 мл метилэргометрин или окситоцина с 500 мл изотонического р-ра хлорида натрия. При возникновении кровотечения немедленно принимают меры к удалению последа из матки (см. Последовый период). Родившиеся последы тщательно осматривают, чтобы убедиться в их целости и установить однояйцовое или двуяйцовое происхождение двойни. Двуяйцовые близнецы могут быть однополыми и разнополыми, иметь одинаковую или разную группу крови; внешне, как правило, они не похожи друг на друга. Однояйцовые близнецы всегда однополы, внешне очень похожи друг на друга; группа крови у них одинаковая.
В первые часы после родов внимательно наблюдают за состоянием родильницы, тонусом ее матки и количеством кровяных выделений из половых путей.
Ведение беременности
В связи с повышенным риском родов в тазовом предлежании его необходимо постараться изменить на головное.
После 32 недель беременной назначается специальная гимнастика, способствующая перевороту плода. Полезно плавание в бассейне, так как при этом сила тяжести уменьшается и облегчает переворот.
На сроке 34 — 38 недель можно применить наружный профилактический поворот плода на головку. Однако, его выполнение несет риск травматизации плода, а в некоторых случаях может оказаться неэффективным из-за того, что плод переворачивается обратно.
Противопоказания к наружному повороту:
- Патология матки: аномалии строения, рубец, повышенный тонус;
- Патология плода: предлежание плаценты, много- и маловодие, обвитие пуповины
- Патология со стороны матери: гестоз, ожирение, узкий таз, возраст после 30 лет, бесплодие, беременность после ЭКО.
В случае устойчивого тазового предлежания к сроку родов беременная госпитализируется в отделение патологии роддома для определения группы риска и способа ведения родов. Женщинам с высоким и средним риском при тазовом предлежании показано кесарево сечение.
Выбор метода родоразрешения
Женщине с тазовым предлежанием плода необходимо лечь в стационар в 38-39 недель для обследования и выбора рациональной тактики ведения родов. Метод родоразрешения определяется исходя из количества родов, возраста матери, акушерского анамнеза, срока беременности, готовности женского организма к родам, размеров таза и других факторов. Тазовое предлежание плода не является абсолютным показанием к кесареву сечению, однако в случаях, когда оно сочетается с различными осложняющими факторами, вопрос решается в пользу оперативного родоразрешения.
Показаниями к кесареву сечению в плановом порядке при доношенной беременности являются возраст первородящей более 30 лет; тяжелая форма нефропатии; экстрагенитальные заболевания, требующие выключения потуг; выраженное нарушение жирового обмена; сужение размеров таза; предполагаемая масса плода свыше 3600 г у первородящих и свыше 4000 г у повторнородящих; гипотрофия плода; признаки гипоксии плода по данным кардиотокографии; нарушение кровотока при доплерометрии; резус-конфликт; разгибание головки 3-й степени по данным УЗИ; неподготовленность родовых путей в сроки гестации 40-41 неделя; перенашивание; ножное предлежание плода; тазовое предлежание первого плода при многоплодной беременности и другие факторы.
Роды ведутся через естественные родовые пути при хорошем состоянии будущей мамы и плода, доношенной беременности, нормальных размерах таза, средних размерах плода, при согнутой или незначительно разогнутой головке, наличии готовности родовых путей, при чисто ягодичном или смешанном ягодичном предлежании.
Лучше всего, чтобы при тазовом предлежании плода родовая деятельность начиналась самопроизвольно. В первом периоде родов роженице необходимо соблюдать постельный режим и лежать на том боку, в сторону которого обращена спинка плода, чтобы избежать осложнений (преждевременное излитие вод, выпадение ножки плода или петель пуповины). Роды ведутся под мониторным контролем за сердцебиением плода и сократительной деятельностью матки. Во втором периоде родов оказывается акушерская помощь в виде пособия, цель которого — сохранить членорасположение плода (ножки вытянуты вдоль туловища и прижаты к груди ручками плода). Сначала ребенок рождается до пупка, потом — до нижнего края угла лопаток, потом — ручки и плечевой пояс, а затем — головка. При рождении ребенка до пупка его головка прижимает пуповину, и развивается недостаток кислорода, поэтому до полного рождения ребенка должно пройти не более 5-10 минут, иначе последствия кислородного голодания окажутся весьма негативными. Также производится разрез промежности, чтобы ускорить рождение головки и сделать его менее травматичным.
Роды при ножном предлежании через естественные родовые пути ведутся только у повторнородящих при хорошей родовой деятельности, готовности родовых путей, доношенной беременности, средних размерах (масса до 3500 г) и хорошем состоянии плода, согнутой головке, отказе женщины от кесарева сечения. При этом проведение акушерского пособия заключается в следующем: стерильной салфеткой покрывают наружные половые органы и ладонью, обращенной к вульве, препятствуют преждевременному выпадению ножек из влагалища. Удержание ножек способствует полному раскрытию маточного зева. Плод во время потуги как бы садится на корточки, при этом образуется смешанное ягодичное предлежание. Противодействие рождающимся ножкам оказывают до полного открытия маточного зева. После этого обычно плод рождается без затруднений.
Состояние детей, рожденных в тазовом предлежании через естественные родовые пути, требует особого внимания. Гипоксия, перенесенная в родах, может неблагоприятно отразиться на нервной системе ребенка, возможна такая патология, как вывих тазобедренного сустава. На родах обязательно должны присутствовать неонатолог и реаниматолог. При соблюдении этих мер предостороженности малыши, рожденные таким образом, не отличаются в развитии от других деток.
Лечение
Лечение П. п. проводят в стационаре. При массивном кровотечении вне зависимости от вида П. п. и состояния плода показано кесарево сечение. Эту операцию производят при полном П. п. и при умеренном кровотечении, а также при сочетании П. п. с неправильным положением плода. Для обезболивания применяют интубационный комбинированный наркоз. Матку рассекают в нижнем сегменте поперечным разрезом, к корпоральному разрезу прибегают, когда женщина или плод находятся в угрожающем состоянии. Во время и после кесарева сечения проводят переливание крови, инфузионную терапию. При шеечном прикреплении плаценты кесарево сечение завершают экстирпацией матки (см.).
При небольшом, временами прекращающемся кровотечении назначают строгий постельный режим, препараты, уменьшающие интенсивность маточных сокращений (свечи с папаверином, сульфат магния, прогестерон, снотворные), повышающие свертываемость крови (викасол), укрепляющие сосудистую стенку (аскорутин), способствующие регенерации крови (витамин B12, антианемин), проводят профилактику гипоксии плода, гемотрансфузии. В. М. Садаускас при недоношенной беременности рекомендует обшивание шейки матки в области внутреннего маточного зева циркулярным швом, что способствует остановке кровотечения и предотвращению преждевременных родов (см.). Если кровотечение прекращается, то спустя 2—3 дня производят исследование с помощью зеркал, а затем влагалищное исследование (в операционной, готовой для выполнения лапаротомии). В тех случаях, когда кровотечение не прекращается или возобновляется, несмотря на проводимую терапию, в операционной при влагалищном исследовании устанавливают вид П. п. При полном предлежании прибегают к кесареву сечению, при частичном — инструментально, желательно с помощью зеркал, вскрывают плодный пузырь (см. Роды). Если кровотечение не останавливается, маточные сокращения недостаточны, головка плода не опускается и не тампонирует отслоившуюся часть плаценты, накладывают кожно-головные щипцы по Уилту или по Иванову (см. Кожно-головные щипцы), к к-рым подвешивают груз, имеющий вес не более 400 г. Низведение ножки с подвешиванием такого же груза в случаях ягодичного предлежания применяют при мертвом или нежизнеспособном плоде. Сразу после рождения ребенка через естественные родовые пути производят ручное отделение и удаление последа (см. Последовый период), для остановки кровотечения вводят метилэргометрин, окситоцин. При атонических кровотечениях, глубоком врастании ворсин предлежащей плаценты в стенку матки показана экстирпация матки. Во избежание присоединения инфекции назначают антибиотики, продолжают гемотрансфузии, контролируют и корригируют состояние свертывающей системы крови. Новорожденные в случаях П. п. требуют особого внимания неонатологов, а в последующем — педиатров.
Прогноз
При М. б. прогноз для матери и особенно для плодов может оказаться неблагоприятным. Для матери прогноз определяется тяжестью токсикоза, длительным течением родов, возможностью развития гипотонического кровотечения, послеродовыми заболеваниями септического характера (см. Послеродовые заболевания).
Плоды при М. б. часто погибают вследствие преждевременных родов; оперативное вмешательство при ведении родов у рожениц с многоплодием иногда неблагоприятно отражается на здоровье новорожденного.
Профилактика осложнений. Беременные с многоплодием требуют тщательного наблюдения в условиях женской консультации. При осложненном течении беременности (токсикозы, угроза выкидыша и др.) необходима срочная госпитализация в отделение патологии беременных для соответствующего лечения.
См. также Беременность, Роды.
Библиография: Бройнунг М. Анализ причин преждевременных родов, многоплодия и мертворождений, Вопр. охр. мат. и дет., т. 15, № 12, с. 40, 1970, библиогр.; Генетико-статистический анализ многоплодия у человека, Генетика, т. 12, № 9, с. 118, 1976, библиогр.; Демидов В. Н. и Ф e д e р 3. М. Особенности гемодинамики при многоплодной беременности, Вопр, охр. мат. и дет., т. 21, № 11, с. 67, 1976; Капралова Р. С. Диагностика многоплодной беременности, Акуш, и гинек., № 8, с. 62, 1977; С ы р о в а т к о Ф. А. и др. Вспомогательные методы диагностики многоплодной беременности, там же, № 4, с. 66, 1969.
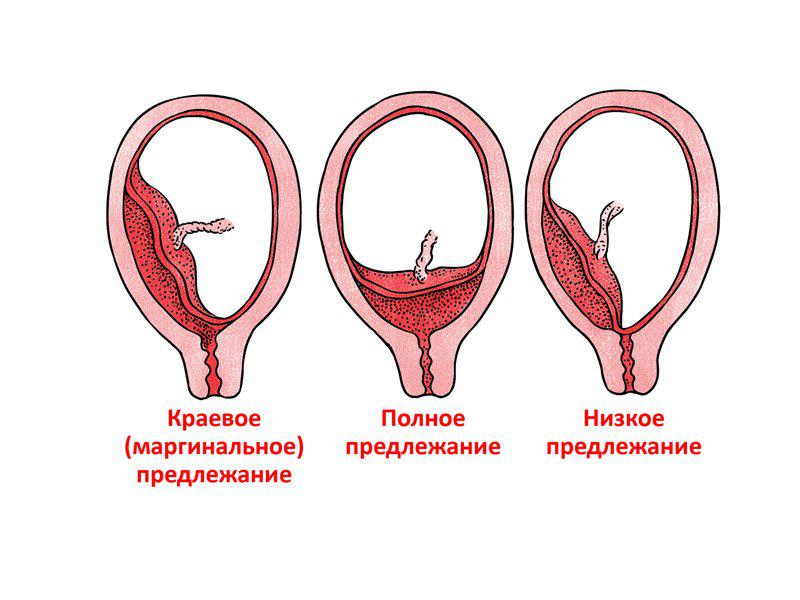
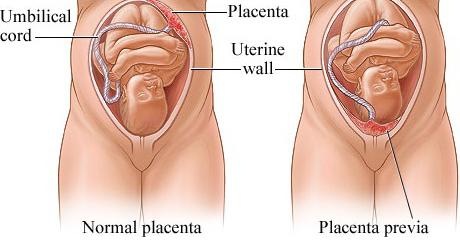
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза
Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно .
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» .
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре .
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным (через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель . Более достоверные результаты дает трансвагинальное УЗИ .
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Методы диагностики
В 21 веке основным и наиболее достоверным методом диагностики предлежания плода является ультразвуковое исследование (УЗИ). В частности, получить точную картину положения ребенка в утробе матери позволяет трехмерная эхография.
Также есть и другие методы исследования, при которых мы, акушеры-гинекологи, можем диагностировать тазовое предлежание малыша:
- Наружное акушерское. Проводится путем прощупывания живота беременной. При тазовом положении в нижней части ощущается малоподвижная часть плода неправильной формы. При этом в области дна матки можно различить голову малыша.
- Влагалищное. Предполагает осмотр женщины в гинекологическом кресле. При ягодичном предлежании четко различается мягкая часть с крестцом, копчиком и паховым сгибом. Если плод размещен ножками вниз (или смешанным способом), то врач сможет нащупать стопы и пальчики.
Запомните – тазовое предлежание диагностируется только в конце беременности. Делать это раньше 32 недели не имеет смысла, так как малыш внутри мамы постоянно меняет позиции.
Как правильно дышать и расслабляться в родах,
чтобы родить легко без осложнений?Зарегистрируйтесь на наш бесплатный мастер-класс
и сразу после регистрации получите в подарок
видеоурок «Как обезболить роды?»Получить бесплатно
Всегда ли кесарево сечение?
Метод родоразрешения, конечно, индивидуален и зависит от многих факторов. Если оба плода находятся в продольном положении и головном предлежании, при отсутствии противопоказаний по состоянию здоровья женщины возможно и родоразрешение через естественные родовые пути. В настоящее время чаще проводят плановое кесарево сечение.
Показания к кесареву сечению:
- экстрагенитальные заболевания матери;
- крупные плоды;
- неподготовленность родовых путей;
- поперечное положение плодов;
- тазовое предлежание первого плода;
- гипоксия плодов (плода).
Роды при многоплодной беременности, как правило, проходят на сроке 36-37 недель беременности (при двойне), 33-34 недель (при тройне). Декретный отпуск при многоплодной беременности выдаётся с 28 недель беременности продолжительностью 194 дня.
Итак, вы готовитесь, стать счастливыми родителями сразу двух или более крошек! Очень важно наблюдаться у того акушера-гинеколога, которому доверяете и с кем планировали беременность. Зная особенности вашего организма, доктор подберет оптимальный план наблюдения и обеспечит спокойствие и уверенность, заботу о вашем здоровье и здоровье малышей
Благодаря доверительным отношениям и профессионализму врача, а также своевременности и четкости соблюдения назначений, беременность будет протекать спокойно, и на свет появятся долгожданные, самые любимые малыши!
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.