Подошвенная бородавка. причины, лечение патологии
Содержание:
- С какими проблемами обращаются к подологу
- Причины и симптомы заболевания
- Симптомы
- Диагностика заболевания
- Препараты, используемые в криотерапии
- Пути передачи
- Причины возникновения
- Общая характеристика
- Что такое шипица?
- Удалять, жечь, замораживать или лечить?
- Как возникают бородавки?
- Как удалить бородавку домашними средствами
- Плоские (ювенильные) бородавки
- Лечение бородавок в СПБ
- Виды и симптомы кератомы
- Радиоволновое удаление папиллом на стопе
- Вирус папилломы человека
С какими проблемами обращаются к подологу
— трещины и мозоли на коже стоп
— натоптыши и огрубевшая кожа
— шелушения и покраснения
— утолщение ногтя, его потемнение
— вросшие ногти
— диабетическая стопа
Некоторые из перечисленных выше симптомов могут быть признаком грибкового или воспалительного заболевания.
Микоз – это поражение кожи стопы грибковыми инфекциями. Характерные симптомы – зуд, покраснение, отслаивание кожи.
Онихомикоз — это поражение ногтей грибковой инфекцией. Самые распространенные грибки – дерматофиты, они провоцируют поражения кожи и ногтей. Поэтому ни в коем случае нельзя игнорировать любые видимые изменения ногтей, даже если они кажутся незначительными и не вызывают болезненных ощущений. Более того, не всегда изменение ногтя говорит о грибковом заболевании. Нарушения и дефекты ногтя могут возникать по другим причинам, не связанным с инфекционными болезнями. Изменения могут быть вызваны рядом других обстоятельств, например, травмы, дефицит витаминов, сбои в эндокринной и других системах организма, узкая обувь и т.д.
Оникодистрофия – это изменения структуры ногтевой пластины, которые вызваны нарушением процесса обмена веществ. Характеризуется утолщением ногтя, изменением его цвета, отслойкой и появлением трещин. Оникодистрофия может быть как наследственной, так и приобретенной и возникает вследствие ряда причин: болезни желудочно-кишечного тракта, нарушение правильной работы эндокринной и сердечнососудистой систем, неблагоприятная экология, низкий иммунитет, стрессовые состояния, внешние воздействия – некомфортная обувь и химические воздействия, а также инфекционные и грибковые заболевания.
Рассмотрим распространенные неинфекционные нарушения стоп.
Диабетическая стопа – это функциональные анатомические изменения, которые возникают в связи с метаболическими нарушениями у пациентов с сахарным диабетом. При таком заболевании происходит поражение сосудов, мышц, нервов, костей, кожи стопы. При сахарном диабете повышается уровень глюкозы в крови, что приводит к таким изменениям. Учитывая все возможные осложнения (отсутствие чувствительности стоп, гангрена, потеря конечности), для пациентов с заболеванием «Синдром диабетической стопы» посещение врача — подолога не рекомендовано, а обязательно.
Вросший ноготь
Не стоит игнорировать проблемы, связанные с вросшим ногтем, тем более пренебрегать лечением, так как возможен риск развития более глубоких повреждений и тяжелых последствий. Если ноготь врастает, вызывая болезненные ощущения и поражения кожи, если он поменял цвет (что может быть вызвано подкожным кровоизлиянием и нагноением), необходимо обратиться к подологу. Современная медицина позволяет решить проблему вросшего ногтя безоперационными способами.
В услуги опытного подолога входит проведение медицинского маникюра и педикюра.
Медицинский педикюр
Медицинский педикюр значительно отличается от обычного косметического и подразумевает удаление натоптышей, мозолей, обработку трещин. Предназначен также для лечения грибковых заболеваний, удаления неприятного запаха и потливости. Медицинский педикюр не вызывает болезненных ощущений и дает отличный косметический результат. Вместе с оказываемыми услугами подолог дает подробные рекомендации по уходу за стопами.
Важный показатель после проведенных процедур — это положительная динамика. Если вы видите изменения, значит, специалист выбрал правильную тактику.
Причины и симптомы заболевания
Врачи не могут дать однозначный ответ на вопрос о том, каковы базовые условия развития патологии. Среди причин экземы у пациентов рассматриваются следующие факторы:
- генетическая обусловленность;
- хронические аллергии;
- патологии эндокринной системы;
- психоэмоциональные триггеры.
Врачи-дерматологи выделяют несколько видов экземы: истинную, микробную, профессиональную и себорейную. Клиническая картина в каждом случае оказывается уникальной, как и факторы, провоцирующие воспалительный процесс на поверхности кожи.
Виды экземы
Симптоматика
Диагностика экземы
Истинная
Симметричные очаги воспаления на открытых участках кожи, гиперпигментация, мокнутие поверхности. Позднее формируются многочисленные везикулы, на место которых постепенно развиваются микроскопические эрозии. На них скапливается экссудат. Пациенты испытывают приступы зуда, по мере заживления везикул возникает шелушение кожных покровов
Диагностика проводится врачом-дерматологом в ходе осмотра пациента. Симметричные высыпания на руках, ногах или лице свидетельствуют о том, что ребенок или взрослый столкнулся с истиной экземой.
Микробная
Развивается на фоне травматических повреждений кожи, грибковых, бактериальных или вирусных инфекций. Очаги ассиметричны, сосредоточены на нижних конечностях пациента. Фактором риска становится варикоз. Несоблюдение правил личной гигиены приводит к ускоренному развитию патологии. Под кожей, примыкающей к патологическому очагу, формируются скопления инфильтрата
Диагноз устанавливается в ходе сбора анамнеза и визуального осмотра пациента
Врач обращает внимание на травматические повреждения кожных покровов нижних конечностей, микозы, варикозные изменения вен. Бактериологические исследования соскобов выполняются для выявления резистентности возбудителя экземы к антибиотикам
Профессиональная
Развивается на фоне профессиональной деятельности пациента из-за регулярного контакта кожных покровов с аллергенами: химическими веществами, пылью, чистящими средствами, воздухом с атипичной влажностью
Размер высыпаний вариативен. Очаги воспалений могут располагаться на любой части тела пациентов. Характерный симптом экземы – обилие мелких везикул
Основной диагностический прием – исключение провоцирующего воспалительные процессы фактора. При подтверждении профессионального характера высыпаний дерматолог может назначить пациенту соответствующий курс лечения
Себорейная
Поражает кожные покровы волосистой части головы. Пораженные участки отличаются сухостью, обильным шелушением. Зуд усиливается после совершения гигиенических процедур. Зоны воспаления обладают выраженными границами. В некоторых случаях течение болезни осложняется формированием отечности и мокнущих трещин в поверхностных слоях кожи
Некоторые дерматологи не соглашаются с тем, что себорейная экзема может считаться самостоятельным типом патологии (изменения кожных покровов рассматриваются как частный случай истинного вида заболевания). Основной диагностический прием – гистологическое исследование клеток для исключения из диагностического заключения микробной экземы
У вас появились симптомы экземы?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Симптомы
Проявляется плоская бородавка небольшой папулой до 5 мм, незначительно возвышающейся над эпидермисом. Узелок может быть как округлой, так и неправильной формы. На ощупь он гладкий, с четко определенными границами. В период высыпания появляется несколько элементов, отделенных друг от друга. Неоплазии не имеют склонности к слиянию. В зоне бородавки кожа гладкая и блестящая, без трещин, ороговения, наростов.
Характерной особенностью выступает отсутствие кожного рисунка и зуда на поверхности образования. Цвет папулы соответствует оттенку здоровой кожи, иногда он может изменяться на светло-бежевый или бледно-розовый. Чаще всего плоские образования появляются на шее, лице, тыльной стороне рук, наружной области стоп. Такая локализация связана с повышенным травмированием этих участков тела. На лице большое количество сальных желез, которые часто засоряются и воспаляются, что также позволяет отнести эту область к зоне риска. Юношеские новообразования никогда не поражают подошвы и ладони.
Основной опасностью плоских бородавок является их травмирование и воспаление. Постоянное раздражение неоплазии открывает ворота для проникновения инфекции и повышает риск перерождения клеток.
Диагностика заболевания
Бородавка подошвенная легко поддается диагностике. Для большинства дерматологов достаточно визуального осмотра, чтобы определить вид новообразования
Если случай сложный и присутствует запущенная форма заболевания, то назначаются комплексные исследования. Они заключаются в следующих мероприятиях:
- Врач-дерматолог аккуратно снимает верхний ороговевший слой, просматривает структурные изменения тканей. Если есть повреждения капилляров (тромбирование) из-за сдавливания ороговевших тканей, которые проявляются в виде темных точек, то диагноз подтверждается
- Дерматоскопия. Предполагает более детальный осмотр поврежденного участка с применением увеличительного устройства
- Обнаружение вируса путем исследования ПЦР. Для этих целей берется биоматериал, в лабораторных условиях просматриваются различного рода изменения и отклонения от нормы. Обнаружение патогенных клеток может свидетельствовать о вирусной этиологии заболевания
- УЗИ. Назначается преимущественно для определения глубины повреждения. Подошвенная бородавка относится к доброкачественным образованиям и только в исключительных случаях может трансформироваться в онкологическую форму. Тем не менее, дерматолог может дополнительно назначить обследование у кожного онколога
Препараты, используемые в криотерапии
В криохирургических устройствах в качестве хладагентов используются сжиженные газы, называемые криогенными жидкостями. Они безопасны в использовании, негорючие и химически неактивны. Чаще всего используются:
- жидкий азот с температурой кипения – 195,8 o C;
- закись азота с температурой кипения – 88,7 o C;
- углекислый газ с температурой кипения – 78,9 о С (3, 7).
 Углекислый газ
Углекислый газ
Применяют в криотерапии еще «снежную пасту». Это смесь сухого льда, то есть твердого диоксида углерода, со спиртом, эфиром или ацетоном (соотношение 1:15).
В современных устройствах криохирургии используются три основных метода снижения температуры, например, с помощью физических явлений:
- изменение состояния с жидкого на газовое;
- адиабатическое расширение или эффект Джоуля-Томсона;
- термоэлектрический эффект.
Выбор метода замораживания зависит от типа поражений, а также от опыта и предпочтений дерматолога.
Пути передачи
Заразиться вирусом папилломы можно при тактильном контакте с переносчиком. В случае подошвенной бородавки, соприкосновение необязательно должно проходить именно в районе стоп, достаточно просто занести инфекцию в организм, а очаг проявления патологии может возникнуть на любом месте тела
Как правило, бородавка подошвенная возникает в том случае, если используется обувь уже зараженного человека, а также при посещении общественных мест, например, бассейнов, саун. Именно через микротрещины на стопах различные вирусы и грибки могут активно проникать в организм
У детей подошвенные бородавки встречаются более часто, так как они в основном ходят босиком и пренебрегают правилами гигиены
Причины возникновения
Плоские бородавки поражают только кожные покровы пациентов, инфицированных вирусом папилломы человека (ВПЧ). Он передается преимущественно контактным и бытовым путем. Доказано, что заразиться ВПЧ можно при:
- поцелуях, объятиях, рукопожатиях;
- использовании личных предметов больного человека: полотенец, белья, посуды;
- контакте с инфицированным предметом в общественном месте: перилами, ручками дверей, кнопками лифта.
В организм вирус проникает через мелкие повреждения на слизистых и эпидермисе. Далее он направляется к нервной системе, где и «оседает» в спящем состоянии. Плоские бородавки появляются при наличии пускового триггера. Им может стать:
- снижением иммунитета;
- сильное эмоциональное перенапряжение;
- обострение хронических патологий;
- стрессовое происшествие;
- гормональный дисбаланс;
- травмы кожи, влияющие на местный иммунитет;
- несоблюдение личной гигиены.
Большинство жителей Земли являются носителями вируса, но он никак себя не проявляет.
Общая характеристика
Бородавка подошвенная (шипица) начинает развиваться в связи с попаданием в организм вируса папилломы, известного также как ВПЧ. Под этим термином объединяется более 80 разновидностей вирусов
Считается, что патология чаще возникает вследствие развития 1, 2, 4, 27, 57 типа вируса папилломы, но по мере проведения научных исследований, эти сведения постоянно уточняются и дополняются
При попадании вируса на кожу (например, через микротрещины в стопе), он может «затаиться» и находиться в стадии ремиссии довольно продолжительное время. У одних бородавка подошвенная начинает формироваться уже через неделю, а у других – по истечении нескольких месяцев после заражения
На скорость проявления патологии влияет иммунная система человека, которая некоторое время может бороться с вирусом, но как только естественная защита снижается, признаки заболевания становятся очевидными
Что такое шипица?
Вирус папилломы человека провоцирует развитие различных доброкачественных новообразований и кожных наростов на лице, теле и конечностях людей. Бородавки, в том числе и шипицы ― это проявление одного из множества штаммов ВПЧ; при определенных условиях они могут появиться у любого инфицированного человека. При этом ни пол,ни возраст зараженного не имеют значения.
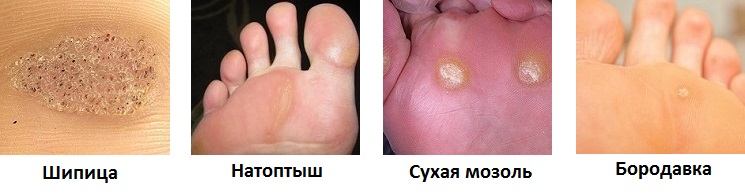
Когда шипица только появляется, она представляет собой небольшой огрубевший участок кожи белого или бледно-желтого цвета. Через некоторое время этот участок плотнеет, разрастается и превращается в хорошо выраженный кожный нарост. В этот период его легко спутать с сухой мозолью или натоптышем, но в отличие от них, шипица имеет глубокие нитевидные корни, которые прорастают в нервные окончания. Это объясняет возникающую болезненность.
Как отличить шипицу от других новообразований?
Шипицу легко определить по следующим признакам:
- Резкая, интенсивная боль при надавливании;
- Зуд и жжение вокруг новообразования;
- Неоднородная и шершавая поверхность нароста с огрубевшими участками кожи по краю;
- Черные точки на поверхности – это корни шипицы, которые уходят вглубь тканей.
Также наглядное отличие шипицы от других похожих наростов можно увидеть на фотографиях ниже.
Почему появляются шипицы?
По статистике, каждый 5 житель на планете инфицирован ВПЧ. Вирус, проникая в кожу через микротравмы, изменяет генетическую структуру клеток. Это приводит к тому, что зараженная клетка теряет свои природные свойства, начинает бесконтрольно делиться, образуя опухоли и наросты, частным проявлением которых являются бородавки, в том числе и шипицы.
Подробно о том, как ведет себя вирус папилломы человека, вы можете узнать в отдельной статье «Вирус папилломы человека». Здесь же мы только добавим, что часто ВПЧ «спит» в клетках. И «просыпается» только тогда, когда организм испытывает повышенные нагрузки.
Кроме того, развитие шипицы могут спровоцировать следующие факторы:
- ношение тесной и узкой обуви;
- плоскостопие;
- лишний вес;
- повышенная потливость ног и рук;
- травмы и повреждения кожного покрова;
- контакт с носителем ВПЧ.
Эффективное лечение шипицы
Отметим сразу: народные методы лечения шипицы неэффективны. Это связано с тем, что практически все домашние средства, которые применяются при удалении кожных наростов ― местные. То есть они воздействуют только на поверхность новообразования. А шипица ― это бородавка с глубокими, проросшими к нервам, корнями.
Получается, даже если вам удастся выжечь или удалить тело бородавки, от боли вы не избавитесь, а нарост появится снова через некоторое время. Именно поэтому шипицу целесообразно лечить у специалиста.
Так выглядит шипица
Современная медицина предлагает несколько актуальных и эффективных методов удаления различных видов кожных наростов:
- Электрокоагуляция – удаление с помощью электрического тока высокой частоты. Процедура полностью выжигает шипицу и уничтожает корни. Но у нее есть один существенный недостаток ― высокая травматичность. Электрический ток воздействует не только на тело новообразования, но и на окружающие ткани. Это может провоцировать возникновение рубцов на поврежденных участках кожи.
- Криодеструкция – воздействие на кожный нарост жидким азотом. Этот метод предусматривает глубокое вымораживание шипицы и ее корней. Он достаточно эффективен и менее травматичен, чем электрокоагуляция, но при этом врачу сложно контролировать глубину заморозки. Поэтому, чтобы исключить риск повреждения окружающих тканей, врач обрабатывает новообразование дозированно. И часто, азота оказывается недостаточно для полного уничтожения шипицы ― процедуру приходится повторять.
- Лазерное коагуляция шипицы – актуальный и очень распространенный метод удаления новообразований. Лазер воздействует точечно и деликатно, врач легко может контролировать интенсивность и глубину воздействия лазерного излучения. После процедуры обработанный участок покрывается темной коркой, которая отпадает в течение нескольких дней.
Подробнее о процедуре лазерного удаления новообразований можно почитать на соответствующей странице.
Профилактика шипицы
Появление и развитие шипицы можно предупредить. Для этого достаточно ежедневно следовать несложным рекомендациям:
- соблюдайте личную гигиену;
- тщательно мойте руки и ноги;
- если ноги сильно потеют, мойте обувь, и каждый день надевайте чистые носки;
- после ванны или душа смазывайте руки и ноги кремом по уходу за кожей;
- защищайте кожу от механических повреждений;
- правильно питайтесь и употребляйте больше витаминов.
Удалять, жечь, замораживать или лечить?
Удаление родинок и бородавок
Стоимость: 2 000 руб.
Подробнее
В нашем Центре для удаления бородавок применяются все возможные методы – криодеструкция, электро- или лазеркоагуляция. Процедура удаления проводится под местной анестезией, поэтому она совершенно безболезненна
Но наиболее эффективным и малотравматичным методом, по нашим наблюдениям, является радиоволновая коагуляция, которая успешно применяется в нашей клинике уже около пяти лет.
Хочу обратить ваше внимание, что избавление от внешних признаков ВПЧ – бородавок – не свидетельствует о полном изгнании вируса из организма. На сегодняшний день еще не придумано лекарственных препаратов, способных «убить» вирус, поэтому бородавки могут периодически появляться вновь, и их, конечно, нужно удалять
Помимо этого, людям, страдающим от бородавок, желательно сделать иммунологический анализ крови и обратиться к врачу-иммунологу, который сможет подобрать медикаментозную терапию, для повышения устойчивости иммунной системы организма. Это поможет добиться стойкой ремиссии – периода, в течение которого заболевание проявляется минимально или не проявляется вообще.
Как возникают бородавки?
Итак, что же такого не просто неприятного, а откровенно опасного в возникновении бородавки на теле человека. Суть в причине этого кожного дефекта. Ему свойственна вирусная природа, а точнее, бородавка возникает вследствие поражения организма вирусом папилломы человека. Это самый распространенный возбудитель бородавок, из-за которого они возникают и на конечностях, на открытых участках кожи, и на лице, и на половых органах. Это весьма агрессивный и трудно контролируемый вирус. Кроме него, бородавки на руках, например, могут возникать вследствие самых разнообразных инфекционных поражений и сбоя иммунитета, конечно же.
Обезопасить себя от ВПЧ весьма сложно. Поскольку его относят и к числу передающих половым путем инфекций, то, конечно же, барьерная контрацепция как вариант. Но как обезопасить себя от других менее агрессивных, но все так же вызывающих бородавки вирусов? Маленькие дети, лица с ослабленным иммунитетом, престарелые рискуют подцепить бородавку при таких обстоятельствах:
- при непосредственном контакте с источником вируса, при этом у человека, например, видимых бородавок в данный момент может и не наблюдаться;
- в местах общего пользования с повышенной влажностью – бассейны, бани, гораздо реже открытые водоемы, например, болота;
- использование чужих предметов личной гигиены – полотенца, расчески, мочалки, посуды;
- негигиеническое выполнение маникюра и педикюра,
- несоблюдение личной гигиены.
Таким образом, передаются обычные бородавки. Папилломы же развиваются в интимных зонах, а риск прямо пропорционален количеству незащищенных половых контактов. Примечательно, что не всегда удается в точности определить, откуда в вашем организме вирус. Однако, если исключать или минимизировать выше перечисленные неблагоприятные обстоятельства, а вместе с тем укреплять иммунитет, то риск возыметь бородавки минимален.
Что касается роли иммунитета в возникновении бородавок. Здесь все просто. Человек с хорошим иммунитетом либо устоит перед атакой вируса, либо останется его носителем, но сами бородавки проявляться не станут (не самое благоприятное развитие событий). Стоит же иммунитету осуществить сбой, как вирус обретает силы и сообщает о себе новообразованием на поверхности кожи. На любых открытых участках кожи, а в особо сложных случаях и в интимных участках нашего тела.
Например, бородавка на лице с большим риском может возникнуть:
- у беременных женщин,
- у диабетиков,
- при несоблюдении гигиены,
- при использовании гигиенических принадлежностей других людей (в т.ч. общий брусок мыла в общественных туалетах),
- при повреждениях поверхности кожи.
Бородавки на руках скорее возникнут у тех, кто подвергает руки частым раздражениям и микротравмам. Это отличная среда для вирусной атаки, да и на иммунитете сказывается. Работа на холоде, во влажной среде, с вредными веществами – все это факторы риска
Бородавка на ступне рискует развиться из-за той же влажности и инфекции на полу/земле, а также при ношении тесной обуви, наличии грибковых заболеваний, несоблюдении гигиены ступней.
Юношеские бородавки отличаются плоской поверхностью, едва заметной выпуклостью. Они мягкие, по цвету почти не отличаются от кожи, с гладкой поверхностью. Появляются они чаще всего у детей, девушек и молодых женщин. Спустя несколько месяцев, а иногда и лет проходят самостоятельно.
Как удалить бородавку домашними средствами
К популярным народным средствам для удаления бородавок относится чистотел. Необходимо выдавить сок этого растения и нанести на новообразование, не затрагивая здоровую кожу. В противном случае вокруг бородавки может остаться ожог, который долго заживает. Чтобы этого избежать, многие перед тем как удалить бородавку чистотелом, обрабатывают соседние ткани детским кремом. Но даже в таком случае необходимо быть максимально осторожным при нанесении средства.
Еще несколько способов, распространенных в народной медицине:
- Удалить бородавку йодом. Оказывает прижигающее действие. Суть метода в прикладывании ватного тампона, смоченного йодом. Также его наносят непосредственно на саму бородавку.
- Удалить бородавку чесноком. Серные соединения в его составе оказывают противовирусное действие, поэтому считается, что чеснок помогает быстрее других методов. Из него делают мази, настои и компрессы.
Почему нельзя удалять новообразования на коже самостоятельно
В первую очередь самостоятельное удаление бородавки чаще всего не позволяет сделать это эстетично. После процедуры остаются трудно заживающие ранки, а затем на их месте – рубцы и шрамы. К другим последствиям относятся:
- сильное кровотечение при удалении крупных бородавок;
- повышенный риск инфицирования раны;
- развитие аллергической реакции;
- получение ожога;
- повреждение соседних здоровых тканей.
К минусам домашних методов также относится длительность лечения. К примеру, нанесение мазей должно происходить на протяжении нескольких месяцев, причем это не гарантирует наступление положительного результата. При этом обработку приходится проводить даже несколько раз в сутки.
Еще, принимая решение удалить бородавку дома, человек подвергает себя некоторой опасности. Специалисты не рекомендуют делать это самостоятельно с использованием народных методов, и тому есть несколько причин:
- Вы не можете точно знать какие виды новообразований появились у вас на коже. Это можно определить только в ходе специализированной диагностики, которая позволяет оценить степень опасности образования.
- Удаление новообразования своими силами может привести к обострению, и количество бородавок увеличится – они распространятся на соседние участки кожи.
- Неправильное воздействие на бородавку может повысить риск перерастания доброкачественного новообразования в злокачественное.
Плоские (ювенильные) бородавки
Плоские бородавки – довольно распространённый тип новообразований и наименее проблематичный. Они представляют собой небольшие линзовидные повреждения (несколько мм в диаметре) или гладкие папулезные повреждения. Могут расти как поодиночке, что довольно редко, так и в большом количестве, близко расположенными друг к другу.
Выделяют несколько стадий заболевания:
- лёгкая – одна и несколько безболезненных бородавок;
- средняя – от 10 до 100 безболезненных наростов;
- тяжёлая – более 100 новообразований.
Если они локализуются в местах, на которые приходится избыточное давление (трение об одежду, обувь и т.д.), то вызывают болезненные ощущения.
Плоские бородавки легко идентифицируются и имеют белый, коричневый, желтоватый или розовый оттенок, подобного цвету мяса. Они имеют размер булавочной головки и, по сравнению с другими типами бородавок, более гладкие и плоские. Фактически, в точке, где развивается плоская бородавка, кожа слегка поднимается (на высоту около 5 мм), образуя своего рода поднятую круговую область.
Обычно новообразования возникают на лице, коленях, локтях, спине, ногах и руках (особенно на пальцах). Жертвами этого заболевания становятся люди абсолютно любого возраста. Но наиболее часто оно касается детей и подростков (есть у 20% школьников), откуда и второе название бородавок – ювенильные.
В близкообщающейся группе школьников 80% проявляют резистентность (устойчивость) к вирусу. У взрослых способствуют размножению новообразований раздражение и воспаление после бритья.
Инкубационный период инфекции может длиться до 8 месяцев. Преимущественно заболевание представляет собой лишь косметический дефект. Ювенильные бородавки безболезненны за исключением случаев механического давления или повреждений, иногда могут вызывать зуд, но при этом чрезвычайно заразны.
Вирус практически не передается через предметы общего пользования, основной путь заражения – кожный контакт. Плоские бородавки настолько легко размножаются, что достаточно дотронуться здоровой части тела, чтобы вызвать рождение нового образования.
Особенность этого типа бородавок в том, что в большинстве случаев лечение не требуется: они могут исчезнуть так же внезапно, как и появились, особенно у детей. У взрослых болезнь нужно лечить, при этом вирус очень устойчив к медикаментозному лечению.
Лечение бородавок в СПБ
Для лечения бородавок требуется много терпения. Бородавки могут появляться и исчезать без видимых причин или причин, которые трудно идентифицировать. Высокая инфекционность и аутоакуляция бородавок являются аргументами в пользу удаления.
Существует множество различных методов лечения. Терапевтический выбор отличается в зависимости от типа бородавки, её положения, глубины, количества и степени пораженной области кожи.
Лечение бородавок может дать очень разные результаты. Некоторые бородавки реагируют на лечение, а другие нет, даже если оно проводится у одного и того же человека.
Лечение часто требует повторения в течение нескольких недель, месяцев и в крайнем случае даже лет до получения успехов. Но в любом случае Удаление бородавок должно выполняться в клинике дерматологом. Заниматься самолечением крайне не рекомендуется, поскольку последствия могут быть непоправимы.
Наиболее щадящие и универсальные способы избавления от бородавчатых наростов всех типов — лазеро- и радиоволновая терапия.
Виды и симптомы кератомы
Себорейная кератома — изначально выглядит как желтоватое пятно с диаметром 2-3 см. Постепенно его поверхность начинает уплотняться и покрываться коростами. Кератома увеличивается в размере, на корке появляются трещины, она меняет цвет на черный или коричневый. Располагаются обычно на груди, спине, плечах, волосистой части головы.
Сенильная кератома (старческий кератоз) — сначала появляется желтоватое пятно диаметром 2-3 см, потом его поверхность становится плотнее, покрывается сальными коростами, которые легко отделить от кожи. Со временем увеличивается, становится многослойной, может достигать 1,5 см в толщину, на поверхности образуются глубокие трещины. Цвет переходит в коричневый или черный. Появляется такая кератома на плечах, груди, волосистой части головы, спине, редко — на шее и лице. Растет медленно, чаще всего образуется группа опухолей, но иногда возникают и одиночные себорейные кератомы. Возникает у людей старше 30 лет, часто воспаляется, но редко переходит в рак.
Роговая кератома (кожный рог) — проявляется в виде серого или коричневого пятна, которое вскоре начинает покрываться ороговевшими элементами. Формируется выпуклый шелушащийся бугорок. Линейное или коническое образование темного цвета. Возвышается над кожей на несколько миллиметров. Появляется на разных участках тела, может быть разных размеров и форм. Может быть как множественной, так и единичной. Способна перерождаться в рак, поэтому требует незамедлительного лечения.
Фолликулярная кератома — область кожи принимает розоватый окрас и покрывается мелкими бугорками. Локализуется на щеках, губах, коже носа.
Ангиокератома — узелки черного, синего или красного цвета диаметром 1-10 мм. Локализуются на коже конечностей, спине, животе, половых органах.
Солнечная кератома — пораженная заболеванием кожа начинает шелушиться. Формируются бляшки. Локализуется на спине, лице, ступнях и кистях. Это множественные плотные гиперкератозные очаги, покрытые сухими сероватыми чешуйками. Предраковое состояние, поражающее мужчин старше 40 лет, особенно светлокожих. Протекает медленно, постепенно становится плоскоклеточным раком.
Если вы обнаружили у себя кератому, рекомендуется незамедлительно обратиться к специалисту.
Радиоволновое удаление папиллом на стопе
Метод радиоволновой терапии — один из самых деликатных и точных способов воздействия, который отличается быстротой проведения операции и минимальным травмированием здоровых тканей. Процедура радиоволнового лечения подошвенной бородавки осуществляется с помощью специального аппарата Сургитрон. Благодаря узконаправленному воздействию радиоволнами на патологические ткани происходит испарение жидкости внутри клетки, что приводит к разрушению бородавки
С помощью специального аппликатора, на котором находятся различные волноводы, врач может контролировать длину и частоту воздействия, что особенно важно при удалении крупных и множественных подошвенных бородавок. Процедура выполняется с использованием анестезии, что избавляет пациента от любых неприятных и болевых ощущений во время процедуры
Вирус папилломы человека
Это один из самых распространенных вирусов на Земле. Заражение может происходить несколькими путями:
- контактно-бытовым (через прикосновения);
- половым (генитальный, анальный, орально-генитальный);
- в родах от матери к ребенку.
Период развития заболевания – от нескольких недель до десятков лет, это объясняется тем, что вирус может не проявлять себя долгое время, но как только иммунитет становится чуть слабее, так сразу же на коже и/или слизистых появляются разрастания. Самая главная опасность этого заболевания в том, что определенные типы ВПЧ с большой вероятностью вызывают образование злокачественной опухоли (рак кожи или слизистых). Чтобы убедиться в том, что заболевание не приведет к образованию опухоли, необходимо пройти обследование у врача и не заниматься самолечением.







