Как убрать малярные мешки на скулах
Содержание:
- Пластические хирурги клиники
- Симптомы неврита лицевого нерва
- Основные причины появления малярных мешков на скулах
- Что такое стафилококк
- Причины появления шишки сбоку на шее
- Аутоиммунные заболевания как причина отеков век
- Часто задаваемые вопросы
- Уход за дряблой кожей
- Что делать, если глаз продуло?
- Out Of Label
- Шишка на шее — это рак?
- Что вызывает отек на лице?
- Как избавиться от темных кругов под глазами в домашних условиях
- Распространенные возбудители мочеполовых инфекций
- Противопоказания
- Обертывание и массаж как средства борьбы с дряблостью кожи
- Возможные осложнения после процедуры
Пластические хирурги клиники
Якимов Дмитрий Константинович
Стаж — 37 лет
Врач высшей категории. Кандидат медицинских наук. Член общества пластических хирургов.
Автор более 30 работ в области хирургии, преподаватель Военно-Медицинской академии.
Калита Екатерина Романовна
Стаж — 4 года
Постоянный участник конференций и семинаров по пластической хирургии. Приоритетные направления: пластика груди, абдоминопластика, интимная пластика, комбинированная омолаживающая пластика лица, отопластика у детей и взрослых, блефаропластика.
Аспирант кафедры Термических поражений и пластической хирургии Военно-Медицинской академии.
Гварамия Эка Юрьевна
Стаж — 16 лет
Участник конгрессов, конференций и семинаров по пластической хирургии. Приоритетные направления: абдоминопластика, блефаропластика, липосакция, реконструктивная пластика.
Гарифулин Марат Сагитович
Стаж — 18 лет
Приоритетные направления: маммопластика и гинекомастия (в том числе у мужчин), формирование талии, блефаропластика, отопластика, абдоминопластика.
Макаров Андрей Витальевич
Стаж — 17 лет
Сертифицированный специалист по пластической хирургии, челюстно-лицевой хирургии, отоларингологии, общей хирургии. Участник мастер-классов по пластической хирургии лица, ринопластике в России и за рубежом.
Карпущенко Максим Алексеевич
Стаж — 17 лет
Специализируется в вопросах пластики носа: ринопластика, коррекция перегородки, операции после перелома носа.
Губочкин Николай Григорьевич
Стаж — 23 года
Доктор медицинских наук, заслуженный врач России.
Высшая квалификационная категория в области травматологии и ортопедии.
Член ОПРЭХ – Российское общество пластических, реконструктивных и эстетических хирургов.
Симптомы неврита лицевого нерва
Чаще всего неврит лицевого нерва прогрессирует постепенно. Сначала возникает боль позади одного уха, а через пару дней становится отчетливо заметна асимметрия лица. Со стороны пораженного нерва опускается уголок рта, исчезает носогубная складка, и все лицо перекашивается на здоровую сторону. Зачастую пациент не может закрыть один глаз – при попытке глаз просто поворачивается вверх.
Ослабление мышц проявляется тем, что пациент не может оскалиться, улыбнуться, приподнять бровь, вытянуть губы трубочкой и вообще совершать любые мимические движения.
Также на больной половине у пациента наблюдается «заячий глаз», или лагофтальм – белая склера между радужкой и нижним веком. Возможно слезотечение или наоборот, сухость глаза. Изредка возникает симптом «крокодиловых слез» — из-за постоянной сухости глаз слезотечение открывается при приеме пищи.
Передняя часть языка, за которую тоже отвечает лицевой нерв, становится абсолютно нечувствительной к вкусовым ощущениям, либо ощущения становятся сильно притупленными. Возможно обильное слюноотделение. Иногда на фоне неврита развивается гиперакузия – повышенная слуховая чувствительность, то есть ухо с больной стороны может воспринимать обычные звуки более громкими.
Вообще клиническая картина неврита лицевого нерва может несколько различаться в зависимости от того, какое именно места нерва поражено:
- Если патология затронула только ядро, то из всех симптомов наблюдается лишь слабость лицевых мышц;
- Если процесс локализуется в мосту головного мозга, то в него вовлекается и отводящий нерв, из-за чего парез лица сочетается со сходящимся косоглазием;
- Если нерв поражается в области выхода из ствола головного мозга, то возможно также поражение слухового нерва, что и провоцирует нарушения слуха. Также слух может быть нарушен при невриноме в районе внутреннего слухового входа;
- Если патология локализуется в костном канале в пирамиде височной кости, то кроме мимического паралича наблюдается гиперакузия, нарушения слюноотделения и вкуса, сухость глаз;
- Если поражается место от отхождения стремянного нерва до отхождения каменистого нерва, то наблюдается не сухость глаз, а напротив, слезотечение.
Также несколько различаются симптомы заболевания в зависимости от того, какая причина спровоцировала неврит лицевого нерва;
- Если неврит вызван свинкой, то наблюдается повышение температуры, головная боль, слабость, ломота в конечностях, а также увеличение слюнных желез;
- При хроническом отите наблюдаются также стреляющие боли в ухе;
- При синдроме Мелькесона-Розенталя, который является наследственной патологией, неврит обычно сочетается с плотным отеком языка и складчатым языком.
В двух процентах случаев неврит лицевого нерва поражает оба лицевых нерва сразу, то есть мимические мышцы парализуются сразу на всем лице.
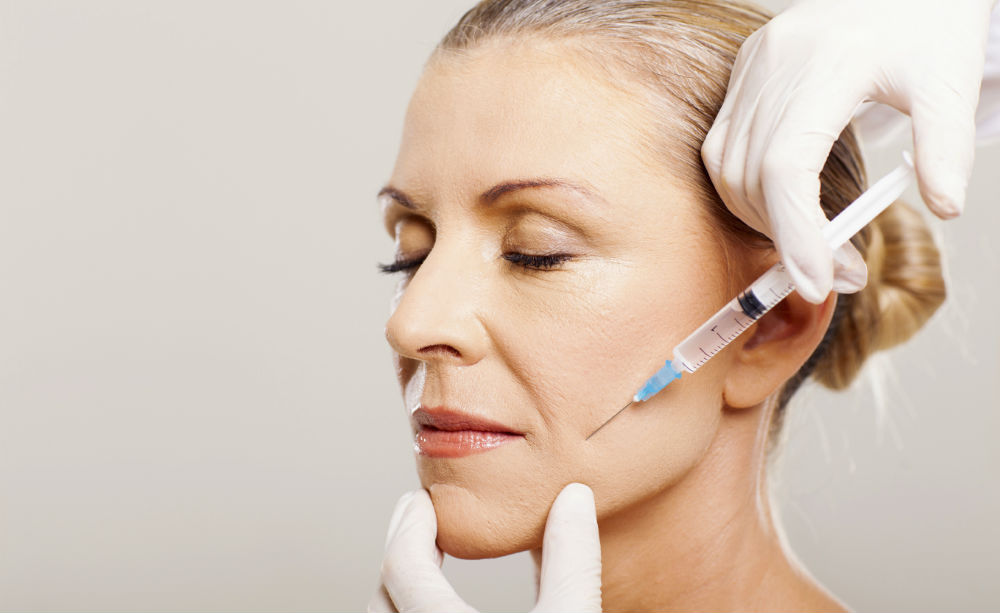
Основные причины появления малярных мешков на скулах
-
Суфы могут образовываться вследствие застоя жидкости в тканях.
-
Из-за внутренних болезней.
-
Вследствие гравитационного птоза с возрастом.
-
Часто причина кроется и в генетической предрасположенности к их образованию, поэтому появиться суфы могут даже в молодом возрасте, а со временем и при нездоровом образе жизни (гиподинамия, погрешности в питании, привычка спать на животе и другие) стать еще более выраженными.
Анатомическая особенность зоны образования суфов такова, что создается впечатление, будто природа специально создала для них идеальное место. Круговая мышца глаза крепится к лицевому скелету при помощи двух связок – под глазом и в области скулы.
Жировые клетки под действием гравитации, отечности или других факторов начинают скапливаться между двумя связками, но нижняя скуловая связка и носослезная борозда не дают им равномерно распределяться, поэтому накопившийся в области скулы жир растягивает кожу, образуя мешок.
Что такое стафилококк
Это бактерии семейства Staphylococcaceae, которые атакуют разные органы и системы организма. Наиболее часто встречается стафилококк у детей. Инфекция проникает в организм воздушно-капельным путем, через контакты и при употреблении зараженных продуктов.
У детей чаще всего обнаруживают один из трех нижеследующих видов бактерий:
- Сапрофитный. Наиболее редко встречающийся у малышей вид. Настигает органы выделительной системы и чреват острыми воспалениями уретры и мочевого пузыря. Это самый неопасный для малышей вид, который можно вылечить за несколько суток.
- Эпидермальный. Размножается на коже и слизистых оболочках. Приводит к конъюнктивитам, гнойным инфекциям мочевыводящих путей и осложнениям после операций. В самых тяжелых случаях бывают эндокардит и сепсис.
- Гемолитический. Дает о себе знать развитием гнойных воспалений во внутренних органах. Если иммунитет ребенка ослаблен и не оказывается должное лечение, возможно развитие сепсиса.
- Золотистый. Для человека он наиболее опасен. Может поражать почти все органы, вызывая в них тяжелые гнойные воспаления. Золотистый стафилококк характеризуется высокой болезнетворностью и вызывает формирование фурункулов, катаральной ангины и т. д.
Нужно сказать, что не всегда патогенные кокки этих бактерий опасны для ребенка. Организм с крепким иммунитетом может справиться с ними самостоятельно. А вот ослабленным деткам стафилококк грозит ЛОР-заболеваниями, нарушениями пищеварения, поражением костной ткани, гнойничковыми кожными воспалениями и т. д.
Симптомы
Есть две формы заболевания – ранняя и поздняя. В первом случае признаки болезни появляются в течение суток. Во втором – только через 48-120 часов.
Как лечит стафилококк, определяет врач-педиатр или инфекционист, когда появляются следующие симптомы:
- гнойнички на коже,
- фурункулез,
- высыпания и пигментация на коже,
- стоматит,
- конъюнктивит,
- повышение температуры до 38° С,
- капризность,
- общая слабость,
- пониженный аппетит,
- плохой сон,
- тошнота,
- рвота,
- боли в животе,
- диарея.
В худших случаях возможен сепсис (общее заражение организма).
Диагностика стафилококка
Поставить диагноз и определить тип возбудителя в домашних условиях, естественно, нельзя. Поэтому если у вас появилось подозрение, что у ребенка стафилококк, симптомы и лечение соотносить с диагнозом и назначать должен только квалифицированный доктор. Нужно как можно быстрее показать ребенка врачу-педиатру.
Чтобы диагностировать заболевание, назначается ряд анализов. В него входят:
- серология крови,
- мазки из горла и носа,
- анализ мочи или кала,
- эндоскопическое исследование толстой кишки (в случае развития колита),
- ларингоскопия (если инфекция «опустилась» ниже горла и поразила гортань).
Дополнительно могут назначаться анализы ПЦР и анализ сцеженного грудного молока матери.
Причины появления шишки сбоку на шее
Шишки сбоку на шее, которые вы можете чувствовать пальцами, как правило, увеличенные лимфатические узлы. Лимфоузлы увеличиваются в результате воспаления в организме: вирусной, особенно инфекционного мононуклеоза, или бактериальной стрептококковой инфекции.
Они могут появиться во время заражения, и тогда сопровождаются другими симптомами, характерными для инфекции — лихорадкой, болью в горле или кашлем, либо после ее завершения. Увеличенные шейные узлы, встречающиеся одновременно с увеличенными узлами в других частях тела, например, в паху, в свою очередь, могут указывать на СПИД.
Аутоиммунные заболевания как причина отеков век
Аутоиммунные заболевания — это патологии, которые развиваются из-за сбоев в иммунной системе, вызывающих выработку антител на здоровые клетки, бактерии, вирусы, спокойно сосуществующие в нашем организме. То есть организм атакует не болезнетворные организмы, а непосредственно себя.
Так как отеки появляются из-за скопления жидкости, они могут свидетельствовать об общей интоксикации тех систем, которые ответственны за обработку и выведением жидкости. К ним относятся ЖКТ, сердечно-сосудистая и мочевыделительная системы. Отек век также является симптомом патологии эндокринной системы.
Часто задаваемые вопросы
С какого возраста можно делать лазерное омоложение кожи вокруг глаз?
Сеансы проводятся только для совершеннолетних пациентов.
Какова длительность реабилитации?
Полное время восстановления – один месяц. Как правило, через 5-7 дней следов от обработки не остается.
Как долго сохраняется результат после лазерного омоложения?
Эффект сохраняется как минимум 8-10 месяцев у людей с тонкой и чувствительной кожей. У большинства пациентов упругость и эластичность кожи сохраняется на протяжении 1,5 лет.
Подходит ли процедура для мужчин?
Да, подходит.
Чем отличается лазерный пилинг от лазерного омоложения?
Пилинг проникает в глубокие слои кожи, а его действие не контролируется до микрон, как при лазерном омоложении.
Болезненная ли процедура лазерного омоложения кожи глаз?
Процедура легко переносится за счет местного обезболивания.
Уход за дряблой кожей
В любой жизненной ситуации, если возникновение проблемы не удалось предотвратить, значит, придется ее решать. Так дела обстоят и с задачей под названием дряблая кожа. Пуская все на самотек, уже к 45-50 годам можно получить уставшее лицо пожилого человека и отяжелевшую непривлекательную фигуру. И наоборот, правильный и своевременный уход за теряющей упругость кожей поможет вернуть ей молодость и здоровье.
Уход за увядающей кожей подобен заботе о цветах, которые надо поливать, подкармливать, очищать поверхность листочков, опрыскивать и т.д., и т.п., иначе они просто-напросто засохнут. В случае с человеческой кожей процедуры ухода представляют собой:
- потребление не менее 1,5-2 литров жидкости в сутки,
- употребление в пищу продуктов, способствующих увлажнению и регенерации кожного покрова,
- косметические процедуры, способствующие очищению пор и насыщению кожи питательными веществами и витаминами,
- водные процедуры,
- массаж тела,
- достаточное пребывание на свежем воздухе,
- активный образ жизни и отказ от вредных привычек: курения, употребления алкоголя.
Помимо профилактических процедур, иногда приходится прибегать к народному лечению или коррекции упругости кожи посредством лечебно-косметических препаратов: кремов, масел, масок, а в запущенных случаях и к оперативному вмешательству.
Что делать, если глаз продуло?
Многие люди считают, что если опухло веко, к окулисту можно не обращаться. По их мнению, опухлость века не представляет угрозы для органов зрения и является банальным воспалением под воздействием физических факторов. На самом деле это состояние требует лечения и обязательной консультации врача. Обследование необходимо для того, чтобы точно определить причину отека. Терапию окулист подбирает с учетом того, что привело к формированию припухлости в области век, какой из участков глаза был поражен. Лечение обязательно включает прием лекарственных препаратов, использование капель, гелей, мазей.
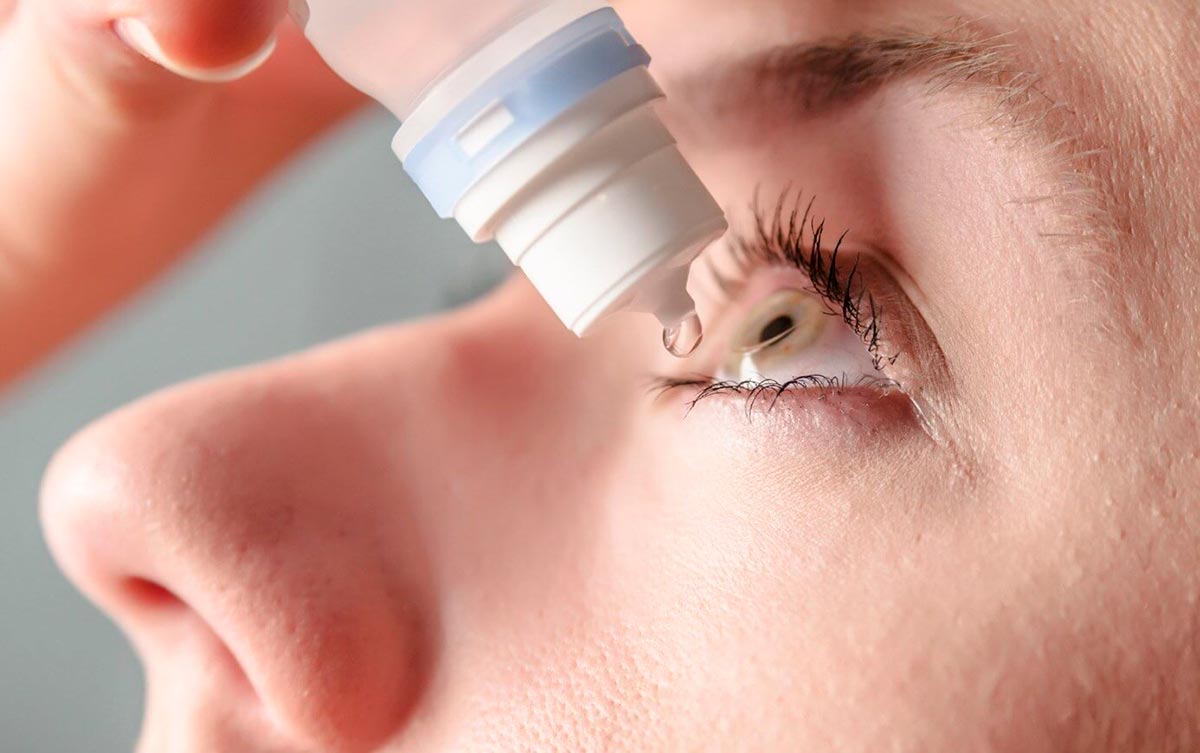
Обычно воспаление проходит в течение 7-10 дней. Иногда бывает так, что опухлость вновь возникает после окончания терапии. В таких случаях врачи говорят о рецидивирующей форме и рекомендуют пациентам получить дополнительную консультацию терапевта и иммунолога.
Если веко опухло под воздействием ветра, окулист должен установить, какая патология сопутствует данному состоянию. Это могут быть такие офтальмологические заболевания, как:
- гордеолум;
- конъюнктивит;
- дакриоцистит;
- блефарит;
- кератит.
В большинстве случаев эти патологии возникают, если не лечить опухлость. Следствием отсутствия терапии часто становится присоединение инфекции к воспалительному процессу на веке. Если глаза надуло ветром, это часто приводит к конъюнктивиту. Для данного заболевания характерно возникновение воспаления в слизистой оболочке глазного яблока. Конъюнктивит обычно развивается на фоне простудных заболеваний, например: отека носовых пазух. То есть поражаются не только веки, но и другие органы.
Часто возникновение отека на веке приводит к гордеолуму. Это же заболевание обычно называют ячменем. Такой диагноз окулист ставит при воспалении луковицы ресниц, сальных протоков на верхнем или нижнем веках. Заболевание обычно развивается в течение двух недель после того, как глаз продуло. Первый симптом ячменя — образование плотного комка на веке. Кожа вокруг него краснеет, часто в центре припухлости скапливается гной. Прикосновения к пораженному участку сопровождаются болевыми ощущениями.
Если продуло ветром глаза, может возникнуть дакриоцистит. Эта болезнь менее распространена, чем конъюнктивит или гордеолум. Чаще она развивается у грудничков и женщин. При дакриоцистите происходит воспаление слезного канала, который обеспечивает отток слезной жидкости. Основная причина развития этого заболевания — отек глазных тканей, расположенных вблизи носослезного канала. Патология обычно возникает из-за резких перепадов температуры, когда продувает глаза ветром.
Out Of Label
Некоторые косметологи, побывав на мастер-классах пластических хирургов, почему-то решили, что уколы «Дипроспана» в малярные мешки – это панацея, о которой никто не знает, и только им открылось сакральное знание.
Комментирует Нино Константиновна Кобаладзе, заведующий отделением пластической хирургии «МедКлиник» (Санкт-Петербург), член Европейской медицинской лазерной ассоциации, член Международной ассоциации лазерной медицины и хирургии, член Американской академии антивозрастной медицины:
Почему нельзя косметологу колоть «Дипроспан» в малярные мешки? Это очень сложный, серьезный препарат, который может вызывать атрофию подкожно-жировой клетчатки, и неправильное его введение может привезти к неприятным и видимым осложнениям. «Дипроспан» обычно вводят хирурги при лечении сложных п/о рубцов с контрактурами и келлоидных рубцов
Очень важно чувствовать ткани и точно понимать, где находится игла. Также важна дозировка, разведение и показания к этому препарату.
Шишка на шее — это рак?
Большинство шишек на шее легкие. Однако в процессе диагностики всегда необходимо исключить неопластическую причину, так как в некоторых случаях шишка на шее может иметь неопластический фон.
Врачи подозревают это в первую очередь у пожилых людей, особенно у тех, кто долгое время курит или злоупотребляет алкоголем, хотя патология не исключена и у молодых людей. Сигналом тревоги в этом случае служит твердая опухоль, сросшаяся с окружающими тканями, а также изменения во рту и горле, охриплость голоса и проблемы с глотанием.
Проблема с глотанием
Подсчитано, что почти 60% опухолей, расположенных в так называемом надключичном треугольнике — метастазы из отдаленных первичных опухолей. В свою очередь, 80% опухолей в области лимфатических узлов и расположенные в другом месте шеи, связаны с опухолями верхних дыхательных путей или желудочно-кишечного тракта.
Что вызывает отек на лице?
Причиной опухшего лица часто является избыток воды в организме. Такое возможно, например, перед менструацией, в этом случае отек лица будет временным, появляясь по утрам.
Когда отек возникает только под глазами, можно заподозрить заболевание почек, проблемы с щитовидной железой или надпочечниками. Также отек лица возможен из-за развития флюса – в этом случае отек будет односторонним. При воспалении кожи отек распространяется на все лицо.
Основные причины отеков лица:
- Системные заболевания, протекающие без воспаления и зуда – нефротический синдром, острый гломерулонефрит, ангионевротический отек, гипотиреоз.
- Травма, чаще всего механическая. Обычно выражается отеком с покраснением, кровоподтеками или наличием гематомы. Может сопровождаться раной кожи.
- Аллергия, характерный симптом – зуд. Внезапный отек лица может быть вызван опасной аллергической реакцией (отек Квинке).
- Воспаление, связанное с повреждением клеток и тканей и повышением проницаемости стенок сосудов под влиянием возбудителя инфекции. Воспалительная реакция сопровождается покраснением, отеком, повышением температуры и болью.
Наиболее распространенные бактериальные этиологические факторы:
- Бета-гемолитические стрептококки группы A: пиогенные стрептококки – Streptococcus pyogenes. Реже группа B, вызывающая воспалительные изменения в области лица у новорожденных.
- Золотистый стафилококк, устойчивые к метициллину штаммы CAMRSA, MRSA.
- Стрептококк пневмонии – Streptococcus pneumoniae, вызывающий воспаление соединительной ткани лица и области орбиты.
- Haemophilus influenzae. Вызывает воспаление и отек век у детей до 2 лет.
- Зеленые стрептококки – Streptococcus viridans, анаэробные бактерии: Prevotella, Fusobacterium, Peptostreptococcus (одонтогенные инфекции).
Таблица 1. Причины отека лица
| Место отека | Заболевание |
| Отек лобной области | Остеомиелит (опухоль Потта) с периостальным абсцессом (редко) |
| Опухшие веки | Глазные заболевания:
Орбитальные осложнения синусита:
Внутричерепные осложнения синусита (например, тромботический кавернозный синусит – очень редко) |
| Отек щек |
|
| Отек околоушной железы |
|
| Отек основания носа и верхней губы | Ушиб |
| Опухоль подчелюстной области | Воспаление соединительной ткани у новорожденных |
| Опухоль области подбородка | Синдром Людвига |
Как избавиться от темных кругов под глазами в домашних условиях
И все-таки, можно ли насовсем избавиться от темных кругов? Навсегда избавиться от темных кругов и мешков под глазами, если они уже есть, довольно сложно. Конечно, если речь не идет о молодых людях до 25 лет. Им порой достаточно поменять образ жизни на более здоровый, чтобы увидеть, как уже через пару недель отечность сходит на нет, кожа под глазами светлеет и становится более упругой и сияющей.
Другое дело – более старшая возрастная группа. После 40 лет все процессы в организме замедляются, регенерация клеток проходит не так быстро, как хотелось бы, постепенно становится очевидным запрограммированное природой обвисание мягких тканей лица, кожа верхнего века становится тяжелей. Помогут не только правильное питание, здоровый сон, образ жизни и грамотный питьевой режим, а еще и косметические средства и даже помощь профессионалов – косметологов, специалистов эстетической медицины. Не стоит пренебрегать и маскировкой. К вашим услугам:
-
1
консилер;
-
2
тонирующие средства.
Плохая новость: синеву, обусловленную генетическими особенностями, ни окончательно убрать, ни предупредить не получится. Хорошая новость: у нас есть несколько рекомендаций, которые вам помогут.
Общие рекомендации
Можно ли избавиться от темных кругов под глазами в домашних условиях? Полностью — нет, но кое-что предпринять реально.
Экспресс-методы против темных кругов, мешков и морщин под глазами
Грамотно подходите к подбору косметики. В списке ингредиентов крема для век ищите:
-
кофеин;
-
эсцин;
-
декстран;
-
экстракты с дренажным эффектом, например, водорослей или конского каштана.
Все эти компоненты разгоняют кровоток, улучшая выведение темной венозной крови из капилляров. Средства с витаминами С и А помогут осветлить пигментацию желтого типа, а правильное увлажнение и стимуляция синтеза природных белков (коллаген и эластин) необходимо каждому типу кожи.
Защищайте кожу от солнца. УФ-лучи не только способствуют появлению нежелательной пигментации в области вокруг глаз, но также высвобождают свободные радикалы, что приводит к разрушению молекул коллагена и эластина в клетках кожи.
Чтобы поберечь кожу и не дать ее состоянию ухудшиться, не забывайте про солнцезащитные очки и кремы с SPF.
Салонные процедуры
Поскольку темные круги под глазами — одна из самых распространенных проблем, косметологические кабинеты предлагают широкий спектр услуг, способствующих ее решению.
-
Липофилинг — заполнение пустот вокруг глаз собственным жиром. Сначала у пациента методом липоаспирации забирают жир, чаще из области бедер и коленей, затем его очищают, подготавливают к трансплантации и вводят в проблемные зоны при помощи игл. Этот метод подходит для тех, чья проблема — тонкая кожа под глазами. Но стоит учесть, что жир со временем склонен к рассасыванию.
-
Дермотония — массаж при помощи вакуума. Такая процедура имеет дренирующее действие и способна уменьшить отечность век, а также ускорить синтез коллагена и эластина, из-за нехватки которых могут появиться возрастные темные круги вокруг глаз.
-
Мезотерапия — для нее используют индивидуально подобранные коктейли на основе гиалуроновой кислоты, витаминов, аминокислот, которые вводятся под кожу при помощи инъекций. Так они работают гораздо эффективнее, чем в креме. У этой процедуры достаточно хорошая переносимость и короткий период реабилитации.
Косметические средства
Как уменьшить круги под глазами — вопрос, который задают косметологам многие женщины. Первое, что моментально приходит в голову – косметические средства. Ищите в составе такие вещества, как кофеин, экстракты петрушки, конского каштана, микроводорослей, эсцин, витамины А и С.
Домашние рецепты
Если мешки и темные круги под глазами – постоянная проблема, советуем всегда иметь под рукой средства, которые можно самостоятельно приготовить дома. Они в некоторой мере способствуют удалению темных кругов под глазами.
Лед
Заморозьте в контейнере для льда воду, можно с ромашкой или петрушкой, и утром, если чувствуете, что это необходимо, делайте компрессы, прикладывая ледяные кубики к коже век.
Отвары
Хорошо осветляют кожу отвары из петрушки. Заварите корень петрушки, дайте настояться, заморозьте отвар. Прикладывайте к векам в виде компрессов по утрам.
Холод
Держите средства для области глаз в холодильнике (если это не противоречит информации по хранению на упаковке). Холод хорошо действует на сосуды и прогоняет отечность.
Массаж
Иногда избавиться от морщинок, отечности и темных кругов под глазами помогает массаж. Мы уже подробно писали на эту тему, можно почитать здесь.
А еще предлагаем посмотреть небольшой видеоурок.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3—5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
Симптомы гонореи:
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Противопоказания
Процедура не всегда безопасна. Врач откажет в проведении сеанса при наличии:
- нарушенной свертываемости крови;
- хронического конъюнктивита;
- дерматологических патологий – витилиго, демодекоз, экзема и т. д.;
- склонности к гиперпигментации.
Относительные ограничения к лазерному омоложению кожи вокруг глаз:
- обострение простуды, вирусных инфекций, атопического дерматита;
- беременность и лактация;
- местное воспаление на лице, обострение прыщей и гнойников;
- недавно проведенный химический пилинг (менее двух недель назад);
- прием медикаментов, повышающих фоточувствительность кожи. Процедура откладывается на 1,5 года;
- свежий загар.
При повышенном внутриглазном давлении и синдроме сухого глаза из-за нарушенной работы слезных желез врач рассматривает каждый случай индивидуально.
Обертывание и массаж как средства борьбы с дряблостью кожи
Все вышеперечисленные средства борьбы с увяданием кожи по большей части касаются области лица, шеи, декольте, рук. А как же быть с обвисшим дряблым животом, утратившими жизненный тонус ягодицами и бедрами? Как подтянуть дряблую кожу на различных частях тела?
Самый простой способ, доступный в домашних условиях, — это массаж. Можно, конечно, обратиться за профессиональной помощью в косметические салоны, а можно освоить принципы самомассажа и применять их самостоятельно, не выходя из дома.
Необходимо различать массаж лица и тела. Массаж лица и шеи при дряблой коже делается при помощи пальцев и тыльной стороны ладони. Приемы самомассажа включают в себя надавливания, постукивания подушечками пальцев и похлопывания.
При массаже лица можно использовать кусочки спелой айвы, легкими круговыми движениями проводя ними по коже. Такой массаж делает кожу упругой и освежает ее.
Обязательным условием массажа является чистая кожа. Количество процедур колеблется от 10 до 15 сеансов. На первых порах проводить их надо раз в три дня, а затем уменьшить промежуток до одного раза в два дня. Такие процедуры полезны не только для кожи, но и для общего состояния организма, а также для создания хорошего настроения.
И все же перейдем ближе к телу. Дряблая кожа в различных местах тела выглядит также не эстетично, как и на лице. Особенно это становится заметным в летнее время – сезон пляжей и бикини
Поскольку средств борьбы с увяданием кожи для лица значительно больше, чем для тела, массаж тела при дряблой коже приобретает особую важность
При массаже тела можно пользоваться теми же приемами, что и при самомассаже лица, только выполнять их немного активнее. Главное, не растягивать кожу, делаете ли вы массаж вручную или при помощи статического или вибромассажера. С этой целью рекомендуется применять специальные массажные кремы.
Еще один доступный в домашних условиях вид массажа тела водный массаж (контрастный душ). Струйки воды переменных температур активируют образование коллагена в тканях организма и усиливают кровообращение в них. Дополнить эффект воды можно массажем кожи посредством жесткой мочалки или специальной рукавицы.
Обертывания для дряблой кожи – еще один очень эффективный способ добиться необходимой упругости кожи. Их можно проводить в области живота, боков, бедер, ягодиц. Различают горячие и холодные обертывания.
Для любого вида обертывания применяют эластичную пленку (например, пищевую) и различные лечебные смеси: грязевые, минеральные, медовые, с глиной и т.д. Можно использовать водный раствор уксуса или антицеллюлитный крем. Для усиления эффекта добавляют разнообразные эфирные масла и перец.
В любом случае обертывание пленкой усиливает эффект от действия средств, наносимых на кожу под пленку. Тем не менее, такие процедуры целесообразнее проводить в специализированных косметических кабинетах, или хотя бы предварительно проконсультировавшись с врачом, поскольку они имеют определенные противопоказания.
Возможные осложнения после процедуры
Лазерное омоложение кожи вокруг глаз безопасно и не влияет на зрение. Сохраняется риск негативных последствий при несоблюдении правил реабилитации и скрытии от врача противопоказаний.
Возможные осложнения:
- Ожоги. Объясняются воздействием на один участок дольше положенного времени.
- Присоединение инфекции. Возникают из-за прикосновения к корочкам грязными руками.
- Пигментация. Появляется при нахождении на солнце и пренебрежении солнцезащитным кремом.
Залог успешной процедуры – квалифицированный врач и современное оборудование. В нашей клинике риск осложнений практически нулевой, а побочные явления в виде красноты и отека быстро проходят.