Допплерометрия плода выявляет патологии кровотока при беременности
Содержание:
- Грыжа по наследству
- Гистология
- За и против использования пуповинной крови
- Эмбриональное развитие
- Какое явление считается обвитием пуповины?
- Каковы последствия, если ребенок родился с пуповиной на шее?
- Болезни пупка
- Операция без госпитализации…
- Методы исследования
- Единственная артерия пуповины
- Виды рака брюшной полости
- Для чего нужна пуповина
- Образование пупка
- Неправильное прикрепление пуповины
- Кардиотокография
- Особенности проведения допплерометии при беременности
- Показания к назначению допплерометрии
- Сроки проведения допплерометрии
- Вредна ли допплерометрия
- Перерезать пуповину: как это происходит
- Форма пупка
- Клиника эстезионейробластомы
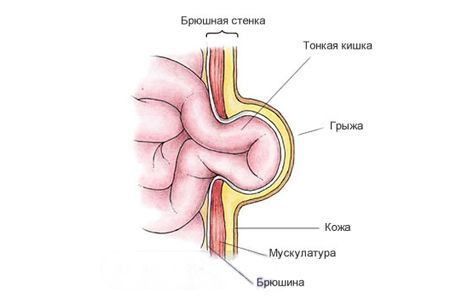
Грыжа по наследству
Пластика передней брюшной стенки при грыжах у детей
Стоимость: 52 000 — 80 000 руб.
Подробнее
составляют до 30% всех хирургических заболеваний у детей. Название отдельных видов грыжи обычно соответствует месту ее анатомической локализации. По частоте обращения они распределяются примерно следующим образом: паховые грыжи — 81%, пупочные — 15%, грыжа белой линии живота — 3,5%, бедренная грыжа — 0,5%. Согласно современным представлениям, причиной возникновения грыж передней брюшной стенки у детей являются:
1. Нарушение генной информации (многие наследственно обусловленные патологические синдромы включают в себя грыжу).
2. Разнообразные внешние воздействия на плод во время беременности (физические, химические, биологические, а чаще инфекционные).
3. Дефицит дифференцирующих гормонов матери и плода (нарушение баланса между «мужскими» и «женскими» гормонами).
Перечисленные факторы, воздействуя на соединительную ткань плода, вызывают общую задержку внутриутробного развития. Эта задержка выражается, в частности, в недостаточном развитии коллагеновых волокон соединительной ткани, что в свою очередь проявляется в неправильном формировании различных тканей, прежде всего мезенхимального происхождения — кожи, апоневроза, мышц, костей и в том числе структур пахового и бедренного каналов. У девочек грыжи наблюдаются в 9-10 раз реже, чем у мальчиков, что связано с физиологическими особенностями строения организма.
Гистология
П. покрыта амнионом (см. Плодные оболочки), который состоит из 3—6 рядов переходного эпителия. Поверхностный слой эпителия П. в конце беременности состоит из двух четко выраженных типов клеток с промежуточными формами. По данным Парри и Абрамовича (Е. Parry, D. Abramovich, 1970), большинство клеток представляются инертными, остальные имеют хорошо развитые микроворсинки и нормальные клеточные органеллы. На поперечных срезах П. видны просветы двух пупочных артерий и одной пупочной вены. Пупочные артерии относятся к артериям мышечного типа и имеют два мышечных слоя, развитых значительно сильнее, чем в артериях тела плода,— наружный (циркулярный) и внутренний (продольный). По данным Н.Д. Зайцева, мышечная оболочка пупочной артерии имеет 3 нечетко разграниченных слоя: внутренний — с продольным направлением волокон, средний — с косопродольным и наружный —с циркулярным направлением волокон. После перерезки П. пупочные артерии резко сокращаются и просвет их приобретает звездчатый вид. При введении в пупочные артерии контрастной массы обнаруживаются кольцеобразные сужения, которые не являются истинными клапанами, но они принимают участие в закрытии просвета артерий после рождения плода.
Пупочная вена изнутри выстлана эндотелием, к к-рому прилежит эластическая мембрана. Вена имеет хорошо выраженную мышечную оболочку, состоящую, по мнению большинства исследователей, из внутреннего (продольного) и наружного (циркулярного) слоев. Н. Д. Зайцев считает, что пупочная вена имеет три мышечных слоя. Истинных клапанов в вене нет, но имеются возвышения на ее внутренней оболочке. Стенки вены плотно соединены с вартоновой студенью, эмбриональной студневидной тканью, к-рая выполняет функцию адвентиции сосудов П. В сосудах П. нет и vasa vasorum.
На поперечном срезе П. почти в центре можно обнаружить остаток желточного пузыря — пупочно-кишечный проток (см. Зародыш), выстланный слоем кубических или уплощенных клеток; сам же рудимент желточного пузыря можно найти под амнионом на плодной поверхности плаценты вблизи прикрепления П. На срезах пуповины, проведенных через ее плодный конец, иногда обнаруживают остатки аллантоиса.
П. почти на всем своем протяжении, как и плацента, лишена иннервации, однако отдельные нервные волокна найдены по всей длине пуповины, а также на плодном и плацентарном ее конце. Нервные волокна по выходе из пупочного кольца распространяются в плодном конце П. и подходят к пупочным артериям на 15—16 см от пупочного кольца и к пупочной вене — на 5—6 см. Здесь обнаруживается большое количество нервных окончаний неодинакового калибра. Нервные окончания проникают и в мышечный слой средней оболочки сосудов. В наружной оболочке (адвентиции) пупочных артерий обнаружены вегетативные нервные волокна, некоторые из них холинергической природы.
За и против использования пуповинной крови
Технология подсаживания собственных стволовых клеток довольно нова. Еще нет устоявшихся протоколов использования этого материала. Это значит, что каждая операция со стволовыми клетками – в какой-то степени эксперимент. В Украине подобные операции регламентируются соответствующими приказами МОЗ, но это не снимает общих проблем .
Кроме того, пуповинная кровь и содержащиеся в ней стволовые клетки не являются панацеей. Да, использование стволовых клеток повышает прогноз выживаемости больных с заболеваниями кроветворных органов до 63%. Но, к сожалению, стопроцентного излечения не гарантирует.
Эмбриональное развитие
Рис. 1. Развитие воротной вены по стадиям (по Паттену): А — 4 недели, Б — 5 недель, В — начало 6-й недели. Г — 7 недель; 1 — sinus venosus; 2 — v. cardinalis communis; 3 — hepar; 4 — vv. vitellomesentericae; 5 — vv. umbilicales; 6 — кишка; 7 — анастомозы между vv. vitellomesentericae; 8 — ductus venosus; 9 — vv. hepaticae; 10 — v. portae; 11 — v. cava inf.; 12 — v. lienalis; 13 — v. mesenterica inf.; 14 — v. mesenterica sup.
Развитие В. в. тесно связано с развитием печени и форм кровообращения организма: желточного, плацентарного и окончательного — дефинитивного. На ранних стадиях (рис. 1) развития отток венозной крови из первичной кишки происходит через желточные вены (vv. vitellinae), несущие в сосудистое русло эмбриона питательные вещества из желточного мешка. Желточные вены, соединяясь друг с другом и с венами кишки, образуют парные желточно-брыжеечные вены (vv. vitellomesentericae), впадающие в венозный синус сердца. По мере развития зачатка печени растущие тяжи печеночной ткани разделяют среднюю часть желточно-брыжеечных вен на сеть мелких венозных сосудов и капиллярное русло. Дистальные отделы желточно-брыжеечных вен составляют приносящие вены печени (vv. advehentes hepatis). Они соединяются тремя поперечными анастомозами, из к-рых первый (проксимальный) находится внутри печени, второй (средний) лежит вне печени позади средней кишки, третий (дистальный) располагается впереди кишки также внеорганно. В стадии плацентарного кровообращения с исчезновением желточного мешка желточные вены редуцируются, а брыжеечная часть желточнобрыжеечных вен в связи с интенсивным развитием кишечника значительно усложняется. Пупочные вены, к-рые первоначально впадали в венозный синус сердца, вступают в соединение с дистальными отделами желточно-брыжеечных вен. Центральные отделы между сердцем и печенью уже в начале 6-й нед. развития исчезают. Правая пупочная вена на 7—8-й нед. развития облитерируется, а анастомоз левой пупочной с левой желточно-брыжеечной веной разрастается и превращается в венозный проток , к-рый непосредственно соединяет пупочную вену с нижней полой (см. Венозный проток). В этой же стадии развития правая желточно-брыжеечная вена на участке между средним и дистальным венозными анастомозами редуцируется, а левая превращается в ствол В. в.
Желточно-брыжеечные вены каудальнее дистального анастомоза преобразуются в селезеночную, верхнюю и нижнюю брыжеечные вены. Наиболее интенсивное увеличение диаметра ствола В. в., ее корней и ветвей наблюдается у плодов от 8 мес. до рождения. В это же время отмечается замедление развития пупочной вены. После рождения плацентарное кровообращение прекращается, и левая пупочная вена перестает функционировать. Ее внутриорганная часть входит в состав левого ствола В. в.
Какое явление считается обвитием пуповины?
Обвитие пуповины – это состояние, при котором пупочный канатик образует петлю вокруг тела плода. Пуповина при этой патологии обматывается вокруг шеи, конечности или туловища малыша один или несколько раз. Врачи называют данное явление нарушением расположения пуповины, когда она перестает свободно «плавать» вокруг малыша, обвиваясь вокруг одной или нескольких крупных частей его тела. Каждая петля укорачивает длину пуповины и натягивает ее. Некоторые виды обвития неопасны, другие повышают риск неблагоприятного течения родов и могут угрожать жизни плода.
Интересные факты
Обвитая пуповина обнаруживается довольно часто.
В то же время, статистика по родам другая – каждые пятые роды протекают с обвитой вокруг плода пуповиной. Это значит, что во время беременности в некоторых случаях обвитие является временным явлениям.
Чуть чаще данная «запутанная ситуация» выявляется у мальчиков, в связи с наследственными особенностями, например, если речь идет о длинной пуповине, то она чаще формируется у плода мужского пола.
В большинстве случаев встречается однократное обвитие, реже плод рождается с несколькими петлями на теле. В истории медицины было 2 случая 9 кратного обвития пуповиной – это максимальное число петель, которое было зафиксировано врачами при рождении плода, запутавшегося в пуповине.
Половина всех случаев кислородного голодания плода вызвана именно этой аномалией пуповины, но неблагоприятный исход для жизни плода отмечается лишь в 2 – 7%. В остальных ситуациях петля из пупочного канатика располагается так, что не мешает плоду никоим образом ни во время беременности, ни при родах.
Каковы последствия, если ребенок родился с пуповиной на шее?
Если ребенок родился с не туго обвитой пуповиной, которую акушер быстро распутал, то никаких серьезных последствий для ребенка обычно не бывает. В тех же случаях, когда роды протекали длительно, пуповина была обмотана многократно, ребенок рождается синюшным, то есть с резко пониженным уровнем кислорода в крови. После своего первого вдоха, который он делает после рассечение пуповины, легкие надуваются как мешочек, и кислород поступает в кровь малыша. Несмотря на это, ребенку положен кислород в маске. После восстановления уровня кислорода кожа малыша становится розоватой – это значит, что кровь насыщена кислородом.
У некоторых новорожденных, которые родились с обвитой вокруг шеи пуповиной, возникают мелкие точечные кровоизлияния на коже лица, шеи, головы, а также на спине. Это обусловлено сдавление кровеносных сосудов, кислородным голоданием. То же самое происходит, если пуповина обмоталась вокруг ручки или ножки. В этих частях может нарушиться кровообращения из-за сдавления питающих кожу и подлежащие ткани сосудов.
Болезни пупка

Инфекции
Самой распространенной угрозой для здоровья пупка являются инфекции — бактериальные и грибковые.
У среднестатистического человека в области пупка обитает около 70 разных видов бактерий. Если пупок регулярно не мыть, они вполне могут активизироваться и способствовать развитию бактериальной инфекции. При этом образуется болезненная опухоль с желтыми или зеленоватыми выделениями и характерным запахом. Провоцирующим фактором может стать пирсинг пупка.
В пупке также обитают дрожжевые грибки рода Candida, которые вообще любят складки кожи нашего тела. В норме они не доставляют неприятностей, пока их размножение сдерживается активностью обитающих там же бактерий. Но при несоблюдении правил гигиены кандиды могут активизироваться и стать причиной красных зудящих высыпаний в области пупка.
В группу повышенного риска развития кандидоза входят люди, страдающие диабетом. Это связано с тем, что кандиды чувствительны к уровню сахара в крови: чем он выше, тем им комфортнее. Соответственно, при недостаточном контроле за концентрацией глюкозы в плазме крови риски активизации грибковой инфекции повышаются.
Киста урахуса
Как выше было сказано, через пуповину проходит, в числе прочих сосудов, урахус — мочевой проток, который соединяет плаценту с мочевым пузырем. Моча плода через него попадает в амниотическую жидкость. На сроке 5 месяцев урахус постепенно зарастает, и при этом формируется пупочная связка, которая у взрослого человека выглядит, как тяж от пупка до мочевого пузыря.
Если урахус зарастает не полностью, может формироваться киста, наполненная слизью и в редких случаях вырастающая до значительных размеров. Человек страдает от боли в области живота, повышенной температуры, ощущения инородного тела в животе, а также болезненного мочеиспускания.
Если при этом в кисте возникает свищ, то моча может выделяться через пупок. Постоянное загрязнение приводит к нагноению и развитию омфалита — воспалению пупка. Без помощи врача в данном случае не обойтись. От этой болезни чаще страдают представители сильного пола, достигшие зрелых лет.
Атерома пупка
Атерома — это киста, образовавшаяся на месте одной из сальных желез, которых довольно много в области пупка. Это доброкачественное образование, которое чаще всего является врожденным (истинным). Реже говорят о вторичной кисте сальной железы, которая развивается из-за занесения инфекции на фоне гнойных процессов в пупке или в брюшной полости.
Омфалоцеле
Еще до рождения ребенка, на стадии внутриутробного развития, может быть обнаружена грыжа пупочного канатика, или так называемая эмбриональная грыжа — омфалоцеле. При этом петли кишечника, а также печень или другие органы оказываются за пределами тела ребенка в грыжевом мешке из-за патологии развития мышц стенки живота. В некоторых случаях омфалоцеле является результатом генетической мутации.
Выводы
Влияние формы пупка на жизнь человека — мистика и игры разума омфиломантов
А вот регулярная гигиена этого важного участка тела, а также своевременное обращение к врачу при появлении первых подозрительных симптомов — это действительно важно и может повлиять на здоровье человека и, как следствие, даже на продолжительность его жизни.. Пройдите тестВаш персональный IQ здоровьяПройдите этот тест и узнайте, во сколько баллов – по десятибалльной шкале – можно оценить состояние вашего здоровья
Пройдите тестВаш персональный IQ здоровьяПройдите этот тест и узнайте, во сколько баллов – по десятибалльной шкале – можно оценить состояние вашего здоровья.
Использованы фотоматериалы Shutterstock
Операция без госпитализации…
До 80% всех операций при хирургических заболеваниях у детей могут быть выполнены в условиях однодневного стационара. К этому мнению специалисты Детского однодневного стационара ЦЭЛТ пришли уже давно — одними из первых в нашей стране. Преимущества однодневного стационара очевидны: сокращение времени ожидания операции, исключение психоэмоциональной травмы ребенка от разлуки с родителями и сохранение привычного биоритма во время послеоперационной реабилитации, сокращение расходов на лечение, из-за исключения расходов на длительное пребывание в стационаре и оплату дополнительного персонала, исключение риска внутрибольничной инфекции. Это в первую очередь относится к такому заболеванию как грыжа. В послеоперационном периоде детям не требуется медицинского ухода, наблюдения, режима и диеты. Реабилитация в домашних условиях происходит гораздо быстрее и легче. Применение лекарственных препаратов дома ограничивается однократным приемом в первый день таблетки анальгетика.
Методы исследования
Рис. 5. Схема рентгенограмм грудной клетки: а — прямая проекция, верхняя полая вена прилежит к восходящей части аорты (заштрихована), б — боковая проекция, нижняя полая вена в виде треугольника видна между нижнезадним контуром сердца и диафрагмой (заштрихована).
Обычные клин, методы (осмотр, изменения цвета кожного покрова, измерение окружности верхней конечности и др.) позволяют заподозрить различную патологию П. в. Основным методом диагностики является рентгенологический, гл. обр. рентгеноконтрастное исследование П. в.— кавография (см.). На прямой рентгенограмме верхняя П. в. вместе с восходящей частью аорты образует правую границу сосудистой тени (рис. 5, а). При расширении верхней П. в., напр, при пороке правого предсердно-желудочкового (трехстворчатого) клапана или при смещении вены вправо, контур сосудистой тени смещается вправо. В I косом положении тень нижней П. в. может быть видна в виде полосы, идущей от диафрагмы к заднему контуру сердца, а в боковом положении — в виде треугольника между тенью сердца и контуром диафрагмы (рис. 5, б). Отсутствие треугольника свидетельствует об увеличении левого желудочка сердца.
Верхняя кавография может быть выполнена антеградным или ретроградным способом. В первом случае рентгеноконтрастное вещество вводят путем пункции или катетеризации вен плеча или подключичной вены с одной или обеих сторон (см. Катетеризация вен пункционная). Для ретроградного контрастирования верхней П. в. катетер проводят через бедренную, наружную и общую подвздошные, нижнюю П. в. и правое предсердие (см. Сельдингера метод).
Рис. 6. Ангиокардиограмма (прямая проекция): 1 — левая подключичная вена, 2 — левая плечеголовная вена, 3 — верхняя полая вена, 4 — правое предсердие, 5 — нижняя полая вена (контрастирована вследствие рефлюкса).
На ангиокардиограмме в прямой проекции (рис. 6) контрастирован-ная верхняя П. в. служит продолжением двух плечеголовных вен, сливающихся между собой ниже правого грудинно-ключичного сустава, она располагается справа от тени позвоночника и имеет вид четко очерченной полосы шириной от 7 до 22 мм (в зависимости от возраста). На уровне III ребра тень верхней П. в. переходит в тень правого предсердия. В I косом положении верхняя П. в. занимает передний отдел сосудистой тени, во II косом положении тень ее располагается слегка кзади от переднего контура аорты. В прямой проекции контрастированная нижняя П. в. лежит справа от позвоночника, слегка накладываясь на него; в боковой проекции она располагается спереди от поясничного отдела, а ее верхний участок отклоняется кпереди и впадает в правое предсердие.
Нижняя кавография также может быть сделана антеградно и ретроградно. В первом случае рентгеноконтрастное вещество вводят путем пункции или катетеризации бедренной вены с одной или обеих сторон. Для ретроградной кавография катетер проводят в нижнюю П. в. через подключичную, плечеголовную, верхнюю П. в. и правое предсердие.
Единственная артерия пуповины
Пуповина обычно содержит две артерии и одну вену, но иногда одна пупочная артерия не формируется. Синдром единственной пупочной артерии – самый частый порок развития пуповины, встречаемый у человека.
Единственная артерия пуповины в 25-50% случаев сочетается с пороками развития плода (расщелина неба, пороки сердца, почек, мочевых путей, половых органов, опорно-двигательного аппарата). Однако при единственной артерии пуповины возможно рождение совершенно здорового ребенка. Поэтому если на УЗИ обнаружена единственная пупочная артерия, это не повод для паники или тем более аборта, а лишь маркер, указывающий на необходимость более тщательного исследования и наблюдения.
Единственная артерия пуповины часто сочетается с маловодием или многоводием, длинной пуповиной, аномальным прикреплением пуповины. Масса плода при этой патологии обычно ниже.
Единственная артерия пуповины встречается в 3-4 раза чаще при многоплодной беременности и при сахарном диабете у матери.
Виды рака брюшной полости
Первичные опухоли брюшной полости встречаются редко. Они бывают разных типов: мезотелиальные, эпителиальные, гладкомышечные неопределенные. Особая разновидность злокачественных опухолей брюшины — псевдомиксома. Она развивается из клеток, которые продуцируют большое количество желеобразной жидкости. Чаще всего такие опухоли распространяются на брюшину из аппендикса.
Зачастую первичные злокачественные опухоли брюшной полости имеют строение и ведут себя, как рак яичников. Они вызывают сходные симптомы, и врачи применяют для борьбы с ними примерно одни и те же методы лечения.
Факторы риска
Известно, что в целом вероятность развития первичного рака брюшной полости выше у женщин, чем у мужчин. Риски повышаются с возрастом. Есть связь между вероятностью развития заболевания и изменениями в генах BRCA1, BRCA2.
При разных типах рака на поздних стадиях опухолевые клетки отделяются от первичного новообразования, распространяются по организму и образуют новые очаги в различных органах, в том числе в брюшной полости. Этот процесс называется метастазированием. Чаще всего в брюшину метастазирует рак толстой и прямой кишки (в 15% случаев), желудка (в 50% случаев), яичника (в 60% случаев), поджелудочной железы. Иногда метастазы распространяются из органов, которые находятся за пределами брюшной полости: молочной железы, плевры (пленки из соединительной ткани, покрывающей легкие и выстилающей стенки грудной полости), легкого.

Для чего нужна пуповина
Пуповина служит для снабжения ребенка кислородом и питательными веществами. Для этого в канатике есть две артерии и вены. Природа позаботилась о защите пуповины от повреждающих факторов. Снаружи орган покрыт плодными оболочками, а внутри содержит вартонов студень, гасящий толчки и случайные удары в область живота.
Орган формируется на 2-3-й неделе и увеличивается по мере роста плода. К родам длина канатика практически равна росту малыша, составляя 50-60 см. Диаметр трубки тоже растет, постепенно увеличиваясь до 2 см.
Прикрепляется пуповина к плаценте (детскому месту) в центре или сбоку. Иногда наблюдается прикрепление к оболочкам (оболочечное). Такая ситуация увеличивает риск возникновения плацентарной недостаточности.
Образование пупка
Образованию пупка предшествуют сложные процессы развития во внутриутробном периоде, когда плод соединен с плацентой пуповиной. Входящие в его состав элементы претерпевают в ходе развития существенные изменения. Так, желточный мешок у млекопитающих представляет собой рудиментарное, оставшееся вне тела раннего эмбриона, образование, к-рое можно считать частью первичной кишки. Желточный мешок соединяется с первичной кишкой посредством пупочно-кишечного (желточного) протока. Обратное развитие желточного мешка начинается у 6-недельного эмбриона. Вскоре он редуцируется. Пупочно-кишечный проток также атрофируется и полностью исчезает. В пуповине располагается алантоис, который открывается в заднюю кишку (точнее клоаку) эмбриона. Проксимальная часть алантоиса в процессе развития расширяется и участвует в образовании мочевого пузыря. Стебелек алантоиса, также располагающийся в пуповине, постепенно редуцируется и образует мочевой проток (см.), который служит у эмбриона для отведения первичной мочи в околоплодные воды. К концу внутриутробного периода просвет мочевого протока обычно закрывается, он облитерируется, превращаясь в срединную пупочную связку (lig. umbilicale medium). В пуповине проходят пупочные сосуды, которые образуются к концу 2-го месяца внутриутробного периода в связи с развитием плацентарного кровообращения. Образование пупка происходит после рождения за счет кожи живота, переходящей на пуповину. Пупок прикрывает пупочное кольцо (anulus umbilicalis) — отверстие в белой линии живота. Через пупочное кольцо в брюшную полость плода во внутриутробном периоде проникают пупочная вена, пупочные артерии, мочевой и желточный протоки.
Неправильное прикрепление пуповины
В этом случае пуповинный канатик крепится не к плаценте, а к плодным оболочкам, что усиливает риск его отрыва во время родов. При подозрении на патологию женщине проводится цветной допплер (ЦДК), выявляющий патологию практически в 100% случаев.
Особенно опасно, если патология сочетается с укорочением пуповины или обвитием. В этом случае показано оперативное родоразрешение. Но самый тяжелый случай неправильного прикрепления пуповинного канатика – омфалоцеле. При этой патологии кишечник и внутренние органы ребенка выходят за пределы его брюшной стенки, образуя грыжевой мешок, к которому прикреплена пуповина. Риск гибели малыша очень велик.
Омфалоцеле — частый признак тяжелых врожденных патологий – синдромов Беквита-Видемана, Эдвардса Патау, пентады Кантрелла. У половины таких детей наблюдаются пороки развития суставов, сердца, внутренних органов. Поэтому при обнаружении отклонения нужно провести тщательный скрининг на хромосомные патологии. При подтверждении тяжелых диагнозов женщине предлагается прерывание беременности.
Если ребенок в остальном здоров, проводится оперативное родоразрешение в срок. В дальнейшем малышу понадобится несколько операций по вправлению органов и удалению грыжевого мешка.
Обнаружение проблем с пуповиной дает возможность выбрать нужную тактику ведения беременности и родов, позволяющую избежать тяжелых осложнений, сохранив жизнь и здоровье маме и малышу.
Кардиотокография
Помимо допплерометрии, есть другой вид исследования, назначаемый с аналогичными целями — кардиотокография. Преимущество такой диагностики в том, что после нее врач получает ленту с результатами. Это позволяет более длительно проанализировать и оценить состояние плода.
Эти методы дополняют друг друга.
Особенности проведения допплерометии при беременности
Накануне процедуры не нужно соблюдать особую диету. Допплерометрия будет информативна и без специальных подготовительных мер.
Показания к назначению допплерометрии
Процедура может быть назначена при несоответствии параметров тела плода при измерении при УЗИ скринингах, для прогнозирования развития осложнений при скрининговых исследованиях. Это основные показания к проведению данного исследования. Кроме того, допплерометрия рекомендуется беременным пациенткам при:
- преэклампсии;
- слишком малом или слишком большом количестве;
- амниотических вод;
- патологиях пуповины;
- беременности на фоне сахарного диабета, гипертонии и других хронических заболеваний;
- конфликте по резус-фактору;
- отставании в росте одного из близнецов;
- при патологиях плаценты;
- системном коллагенозе у будущей матери;
- наличии в анамнезе пациентки невынашивания и преждевременных родах;
- неудовлетворительных результатах кардиотокографии.
допплерометрия
Сроки проведения допплерометрии
Плановая диагностика показана на сроках в 11-14 и 19-21 недели и 32-33 недели. В это время плод, сосуды плаценты и матки уже достаточно сформированы. По показаниям допплерометрия может быть проведена позже указанных сроков.
Вредна ли допплерометрия
Обследование основано на оценке частоты шумов, отраженных от движения кровотока в сосудах. Как и ультразвуковое исследование, допплер безопасен для здоровья матери и будущего ребенка. В течение всей беременности процедура может назначаться несколько раз, в том числе по назначению врача.
Перерезать пуповину: как это происходит
В старые времена с перевязыванием и перерезанием пуповины не спешили. Отделившуюся плаценту подвешивали над колыбелькой новорожденного, чтобы вся кровь из нее стекла по пуповине в кровеносную систему ребенка. Перерезали, когда пуповина начинала пересыхать сама. Или перевязывали и ждали, пока все отсохнет и отпадет.
Потом был длительный период, когда пуповину стали пережимать и перерезать как можно быстрее после рождения.
Сегодня существуют разные подходы. Например, если у матери и ребенка кровь с разным резус-фактором, лучше поторопиться, чтобы материнская кровь не попала через пуповину в кровеносную систему ребенка и не развился резус-конфликт.
Когда рождаются близнецы, тоже пережимают пуповину сразу, не медля. А вот в некоторых случаях, когда дети появляются на свет раньше срока, слабенькими, можно не пережимать пуповину, чтобы часть крови успела вернуться
Это важно, так как в процессе естественных родов при прохождении через узкие родовые пути через пуповину в плаценту «выдавливается» около 150 мл крови, что для маленького ребенка составляет значительную часть всего объема крови. Потеря такого количества существенно увеличивает риск развития анемии.
Есть также мнение, что «позднее» перерезание пуповины уменьшает риск инфицирования раны, потому что выполняется после спадания сосудов, и, соответственно, «ворота» для проникновения инфекции закрываются.
В любом случае перевязывание и перерезание пуповины безболезненно и для матери, и для ребенка. Нервов в этом кусочке плоти нет.
Форма пупка

По разным оценка, только у 4-10% населения имеется выпирающий пупок, словно кнопка гордо торчащий на животе своего обладателя. У остальных людей планеты пупок глубокий, как бы вдавленный в живот. Форма пупка абсолютно никак не связана со способом его завязывания во время родов.
Пупок и большой спорт
От положения пупка (выше или ниже) зависят способности человека в беге и плавании. Форма пупка тут никакого влияния не оказывает. Дело в том, что пупок — это центр тяжести человеческого тела. Ученые обнаружили, что у спортсменов негроидной расы пупок находится в среднем на 3 см выше, чем у спортсменов европеоидного типа. Этим, в частности, и объясняется, почему первые чаще побеждают на соревнованиях по бегу, чем вторые.
Нередко у ребенка имеется незначительная аномалия развития, когда кожа живота заходит в область пуповины, при этом формируется выпуклый «кожный пуп».
Бывает также, что ребенок рождается с незначительными повреждениями у основания пуповины, и на этом месте образуется грануляционная ткань. При этом пупок тоже будет выпуклым на протяжении всей жизни человека.
Наконец, выпуклый пупок может быть временным состоянием. Среди причин его выпячивания:
- беременность на поздних сроках, после родов пупок «прячется» обратно в живот;
- асцит;
- омфалит — воспаление тканей в области пупка;
- пупочная грыжа.
В трех последних случаях требуется помощь врача, а при пупочной грыже может понадобиться пластика пупка (умбиликопластика) и пластика грыжевых ворот.
Может ли выпуклый пупок стать впалым?
Да, может. У детей до 5 лет пупок вполне может измениться с выпуклого на впалый, но в более старшем возрасте перемены практически не реальны.
В значительной мере форма пупка зависит от толщины подкожно-жировой клетчатки в области живота. Непосредственно в области самого пупка нет ни подкожной жировой клетчатки, ни предбрюшинного жира — то есть, вообще никакой жировой прослойки. Поэтому у полных крупных людей пупок обычно широкий и уходящий вглубь их жировых запасов. У людей худощавых пупок тоже может быть впалым, но его вершина будет приходиться вровень с поверхностью живота.
Клиника эстезионейробластомы
Самым первым симптомом эстезионейробластомы становится стойкая заложенность носа. Сначала отделяемое из носа имеет слизистый, затем — слизисто-гнойный характер. Зачастую симптоматика опухоли воспринимается, как признаки ринита, аденоидита, гайморита. Прием специализированных препаратов не приносит результата, носовое дыхание не восстанавливается. Со временем развивается полная аносмия — больной не может воспринимать запахи.
В начале заболевания заложенность носа имеет односторонний характер. Рост нейробластомы приводит к сдвижению носовой перегородки в здоровую сторону. Сужается просвет носовых ходов, расстраивается носовое дыхание с обеих сторон.
Клиника заболевания начинает зависеть от характера роста опухоли, областей регионарного метастазирования. Если эстезионейробластома распространяется в передние отделы носовой полости, ее можно увидеть при визуальном осмотре. Опухлость области скулы, верхней челюсти со стороны поражения говорит о прорастании нейробластомы в верхнечелюстную пазуху. Шаткость и выпадение зубов наблюдается при поражении опухолью ротовой полости.
В тяжелых случаях распространения опухолевого процесса в полость черепа возникают симптомы гидроцефалии, повышенного интракраниального давления. Больной жалуется на упорные головные боли, тошноту, не связанную с приемом пищи, чувство давления на глаза. С течением процесса происходит дисфункция черепно-мозговых нервов, отростки которых локализуются в основании черепа.
Прорастание эстезионейробластомы сквозь ячейки решетчатой кости в полость глазной орбиты наблюдается редко. Это явление характеризуется экзофтальмом, расстройствами глазодвигательных функций. Глаза смещаются, что приводит к двоению в глазах — диплопии. Видоизменение шеи говорит о распространении метастазов в шейные лимфоузлы. Поражение заглоточных лимфатических узлов приводит к трудностям при глотании.