Увеличение печени: причины, симптомы, лечение
Содержание:
- Показания к УЗ-диагностике
- Селезёнка
- Зачем необходим анализ ТТГ
- Киста в селезенке у ребенка
- Обследование селезенки
- Специфика ультразвукового исследования органов брюшной полости
- Почки
- Диагностика гемолитической болезни
- Показания для проведения МРТ селезенки
- Абсцесс селезенки
- Ревизия
- Как делают УЗИ селезенки?
- Прогноз
- Лихорадка (обычно неясного генеза)
- Почему возникает канцероматоз брюшины?
- Что может показать УЗИ селезенки?
- Симптомы перинатальной энцефалопатии: консультация врача
- Особенности подготовки
- Методы диагностики
- Киста в селезенке у взрослого
Показания к УЗ-диагностике
Селезёнка (splen) — самый крупный лимфоидный паренхиматозный орган. Имеет своеобразную форму плоской полусферы. Селезенка расположена в левой верхней части брюшной полости, за желудком.
Несмотря на то, что орган не считается жизненно важным, он выполняет важнейшие функции, которые, кстати, до сих пор ещё не до конца изучены:
- Лимфопоэз — производство антител и циркулирующих лимфоцитов крови — своеобразный фильтр для бактерий, инородных частиц и простейших.
- Разрушение поврежденных эритроцитов и тромбоцитов. Селезенка через разрушение элементов крови участвует в образовании желчи и в обмене железа.
- Накопление тромбоцитов. В органе храниться треть всех тромбоцитов.
- Производство лимфоцитов и моноцитов.
- Гормональная регуляция функции костного мозга.
УЗИ селезенки назначается при следующих нарушениях:
- Все группы заболеваний крови.
- Увеличенный размер селезёнки.
- Онкологические заболевания или подозрение на их наличие. Определение места и степени локализации метастаз.
- Неправильное развитие органа. Врождённые аномалии (отсутствие органа, «блуждающая» селезёнка, несколько селезёнок и т.д.).
- Травмы брюшной области.
- Многочисленные инфекционные заболевания, включая половые инфекции (сифилис, малярия, сепсис, тиф и т.д.).
- Заболевания печени (цирроз, гепатит и т.д.). Определение очагов гнойных процессов.
- Контроль результатов назначенного лечения.
Селезёнка
У обоих видов селезенка может иметь мелкозернистую гетерогенную эхоструктуру при использовании высокочастотного линейного датчика по сравнению с микроконвексом. Селезеночные артерии не определяются без допплера.
Собака
У собаки краниодорсальный край (иногда называемый головкой) селезенки, расположен сразу слева от фундальной части желудка. Положение может изменяться в зависимости от степени растяжения желудка (рис. 6А). Размер селезенки у собак также варьируется, у некоторых пород он может быть довольно большим (например, борзая, немецкая овчарка). Селезенка собаки легко определяется, но трудно проследить её целиком из-за размера. Для визуализации всего дорсального края (головки) селезенки может потребоваться левый межреберный доступ. Селезеночная часть портальной вены видна вдоль висцеральной (брыжеечной) поверхности селезенки.
Кот
Селезенка расположена вдоль левой стенки тела, латерально к желудку, имеет закономерные характеристики относительно размера и расположения, по сравнению с таковыми у собак; в норме у кошек она не должна составлять> 1 см в толщину, которая измеряется в левом боковом доступе в ближнем поле изображения. Длина обычно не превышает 3-5 см. Селезенка кошки имеет более грубую эхоструктуру, чем у собак (рис. 6B). У кошек селезенка может быть труднодоступна, так как она часто выглядит от изоэхогенной до слегка гипоэхогенной по отношению к окружающему брыжеечному жиру и расположена в ближнем поле (в пределах первого сантиметра). Селезеночные вены менее заметны у кошек, их можно найти с использованием допплера.

Рисунок 6. Сканирование по длинной оси (относительно тела пациента, что приводит к короткоосевому обзору самого органа) (A) селезенки собаки и (B) селезенки кошки
Обратите внимание, что у обоих видов селезенка является поверхностной, находясь близко к брюшной стенке тела, в ближнем поле. Селезенка собаки более гладкая и более «плотно упакована» по эхоструктуре, чем печень
Кошачью селезенку (красная скобка) сложнее отличить от смежного брыжеечного жира; однако, гиперэхогенная окружающая орган капсула, может использоваться для дифференциации селезенки от окружающего брыжеечного жира;
Зачем необходим анализ ТТГ
Уровень ТТГ — это важный диагностический показатель, позволяющий судить о функционировании щитовидной железы. Этот гормон выделяется гипофизом, воздействует на выработку Т3 и Т4 (играют важную роль в росте, интеллектуальном и физическом развитии, энергетическом запасе, жировом и белковом обменах). ТТГ отвечает за регулировку процессов доставки йода в щитовидку и усиление липолиза. Т3 и Т4 оказывают существенное влияние на работу внутренних систем организма. Кроме метаболических процессов они контролируют сердечно-сосудистую деятельность, пищеварение, репродуктивную функцию и даже на психическое здоровье. ТТГ, Т3 и Т4 крепко связаны между собой, поэтому в медицинской практике они исследуются одновременно. Концентрация последних гормонов обратно пропорционально содержанию ТТГ: как только в организме появляется достаточное количество Т3 и Т4 — прекращается выделение ТТГ и наоборот.
Анализ на гормон ТТГ, чаще, назначается при:
- Гипотиреоз и зоб.
- Бесплодие и прочие нарушения половой системы.
- Прохождение гормонозаместительной терапии.
- Нарушение сердечно-сосудистой деятельности.
- Миопатия.
- Расстройство менструального цикла.
- Психологические расстройства.
- Задержка полового и интеллектуального развития в детском возрасте.
Нарушение синтеза ТТГ может возникать в результате нескольких причин, среди которых:
- Черепно-мозговые травмы, большая потеря крови, поражение гипоталамо-гипофизарной системы (новообразования, кровоизлияния).
- Опухоли гипофиза (как доброкачественные, так и злокачественные), способствующие увеличению синтеза гормонов. В результате этого возникает активная и бесконтрольная гормональная выработка, приводящая к появлению гипотериоза, сахарного диабета, бесплодия и т.п.
- Поражение других эндокринных желез, в том числе новообразования или надпочечниковая несостоятельность.
- Недостаточность гипоталамо-гипофизарной системы. Может возникнут на фоне инфекции (менингит), отравления токсическими веществами, аутоиммунных патологий или хирургических вмешательств на головном мозге.
- Геморрагический инсульт (в этом случае эндокринные нарушения уходят на второй план, так как преобладает мозговая симптоматика).
- Концентрация ТТГ у женщин может измениться вследствие возникновения осложнений при родах или абортах, в период беременности (более подробно описано ниже). Поэтому ТТГ при беременности всегда проводится в 1-ом триместре.
Киста в селезенке у ребенка
У детей киста селезенки может развиваться на абсолютно разных возрастных этапах: от первых нескольких лет жизни до подросткового возраста.
Что становится пусковым механизмом появления кист у детей? Зачастую «виновниками» становятся перенесенные болезни – в частности, вирусные патологии, инфекционный мононуклеоз, а также травмы. Немалый процент кист селезенки относится к врожденным заболеваниям.
Подобные новообразования не во всех случаях являются показаниями к хирургическому вмешательству. Тактика лечения зависит от размеров кисты, от имеющихся жалоб и симптомов. В настоящее время операции в детском возрасте выполняют при помощи лапароскопической методики, позволяющей качественно провести удаление, облегчить течение послеоперационного периода и ускорить реабилитацию. []
Для детей особенно важно сохранить селезенку, обеспечивающую иммунный статус растущего организма. Поэтому, по возможности, врачи подбирают максимально щадящее лечение
Киста в селезенке у новорожденного
Наиболее часто кисты селезенки в периоде новорожденности выявляются случайно – например, в ходе профилактического ультразвукового исследования. Никаких внешних проявлений патологии обычно нет, к хирургическому удалению не прибегают, выбирая выжидательную тактику: операцию назначают лишь при больших размерах новообразования, когда возникает угроза неправильной работы органа и близлежащих структур.
Селезенка отвечает за иммунную защиту, формируя и поддерживая её у ребенка. На данный момент уже известно, что именно в этом органе происходит формирование антител к разным патогенным микроорганизмам, проникающим в кровоток. Кроме этого, селезенка принимает участие в кроветворном процессе и синтезе специфичного белкового вещества – пептида, повреждающего бактериальные клетки.
Обследование селезенки
Селезенка – важный орган иммунной и кроветворной системы, однако в отличие от других органов и систем мы не замечаем проблем до появления неприятных ощущений. Селезенка накапливает форменные элементы крови, чтобы отдать их организму в тот момент, когда это необходимо и выступает фильтром для инфекционных агентов и паразитов. Чаще всего заболевания селезенки носят вторичный характер. Это значит, что проблемы с селезенкой – следствие какого-то заболевания и болит селезёнка по какой- то определенной причине. Наиболее информативные исследования селезёнки: общий анализ крови, ультразвуковое исследование (УЗИ) селезёнки, бета2-микроглобулин, консультация терапевта.
Мы предложим Вам обследование селезенки в двух направлениях:
- Исследование строения и состояния селезёнки
- Выявление причины нарушения работы селезёнки
 На приеме у терапевта, диагностика и лечение заболеваний селезенки.
На приеме у терапевта, диагностика и лечение заболеваний селезенки.
Исследование строения и состояния селезёнки
Для исследования строения селезенки, точного представления о её структуре мы используем ультразвуковое исследование (УЗИ) селезёнки. Ультразвуковое исследование помогает оценить состояние ткани селезенки и оценить её артериальное кровоснабжение, проверить, насколько полноценно осуществляется венозный отток.
При необходимости более детального исследования строения и кровоснабжения селезёнки мы предложим Вам компьютерную томографию селезенки или МР-томографию селезёнки.
 Ультразвуковое исследование органов брюшной полости. УЗИ поджелудочной железы, печени, селезенки, желчного пузыря.
Ультразвуковое исследование органов брюшной полости. УЗИ поджелудочной железы, печени, селезенки, желчного пузыря.
Частые находки при обследовании селезенки:
- Спленомегалия (увеличение размеров селезенки);
- Кисты селезенки (чаще всего вызваны паразитами);
- Опухоли селезенки.
Возможные симптомы заболевания селезёнки:
- Боль в левом подреберье (пациенты часто жалуются, что у них болит селезёнка);
- Анемия и, как следствие – бледность кожи и слизистых оболочек;
- Гипотония (низкое артериальное давление) и тахикардия (увеличение количества сокращений сердца в минуту).
В большинстве случаев боль в селезенке – единственный симптом, на который пациент обращает внимание. Выявление причины нарушения работы селезёнки
Выявление причины нарушения работы селезёнки
Для определения причины, вызвавшей увеличение селезенки, мы предложим Вам несколько обследований:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови;
- ПЦР на некоторые вирусные инфекции (вирус Эпштейна-Барр, цитомегаловирус, гепатит В, С и др.);
- Иммунологическое обследование. В некоторых случаях инфекционные заболевания сложно найти в крови методом ПЦР из-за низкой вирусной нагрузки, однако при наличии вируса в крови организм всегда вырабатывает антитела против них;
- Иммунограмма позволит нам определить, какое нарушение в иммунной системе дало микроорганизму возможность приникнуть в тело.
Наша задача – не только вылечить заболевание селезенки, но и предотвратить его появление в дальнейшем, именно комплексная диагностика – ключ к эффективному лечению.
Возможные заболевания селезёнки
Острые заболевания селезенки обычно требуют госпитализации, поэтому, если у Вас наблюдаются острые боли или селезенка болит очень сильно, мы рекомендуем
обратиться за неотложной помощью.
Причиной хронической дисфункции селезенки чаще всего являются:
- Вирусные гепатиты В, С;
- Некоторые сердечно-сосудистые заболевания;
- Лейкозы, наследственные анемии;
- Инфекционные и паразитарные заболевания.
Специфика ультразвукового исследования органов брюшной полости
Для того, чтобы правильно поставить диагноз при заболеваниях внутренних органов, специалистам необходимо на них «взглянуть». Ранее сделать это позволял рентген, однако он обладает изрядной долей радиации, которая может нежелательно воздействовать на организм пациента. В процессе развития медицинской диагностики органы брюшной полости стали осматриваться при помощи ультразвуковых исследований. УЗИ брюшной полости поможет выявить на ранней стадии многие развивающиеся патологии и помочь отследить динамику заболевания.
Ультразвуковая волна, попадая внутрь человеческого тела, способна частично проникать сквозь препятствующие ткани и частично от них отражаться, демонстрируя специалистам различную длину ультразвуковых волн на разных участках исследуемой области. По этой длине стало возможным определять очертания внутренних органов и их размеры, а также всевозможные уплотнения, искажение формы и прочие патологии.
Все органы по-своему способны к отражению ультразвукового спектра, поэтому данную особенность всегда важно учитывать при проведении ультразвука. Когда специалисты сканируют органы брюшной полости, они применяют частоту ультразвуковых волн в диапазоне от 2,5 до 3,5 мегагерц
При этом врачи-диагносты способны высчитывать размеры, объемы, структуру всех исследуемых органов, определять их места дислокации в организме, взаимодействие с соседними структурами, различные новообразования и прочие патологические изменения данных органов.
Такой высокоинформативный и визуализирующий метод помогает врачам ставить более точные диагнозы касательно заболеваний таких органов, расположенных в брюшной полости, как:
- поджелудочная железа;
- печень;
- почки;
- забрюшинное пространство и его лимфатические узлы, а также сосуды;
- желчевыводящие органы;
- селезенка.
При этом важно помнить, что ультразвук, проводимый для данных органов, будет назначен пациенту лечащим врачом, если он будет жаловаться на болевые ощущения правого или левого подреберья, правой подвздошной области, тяжесть в правом боку, а также для исключения или подтверждения аппендицита, онкологических заболеваний, проблем пищеварения, болезней органов брюшной полости. Подобное исследование помогает установить хронические стадии всевозможных заболеваний, определить острую стадию патологии или выявить внутренние травмы живота пациента
Почки
Правая и левая почки у обоих видов должны быть симметричными, с выраженным КМД; обычно имеют бобовидную форму при сканировании в дорсальной плоскости (рис. 7). Кортекс относительно гиперэхогенен. Гиперэхогенные тонкостенные сосуды, называемые дуговыми, можно ошибочно принимать за дивертикулярную минерализацию почек; однако эти сосуды являются нормальными для собак и кошек.
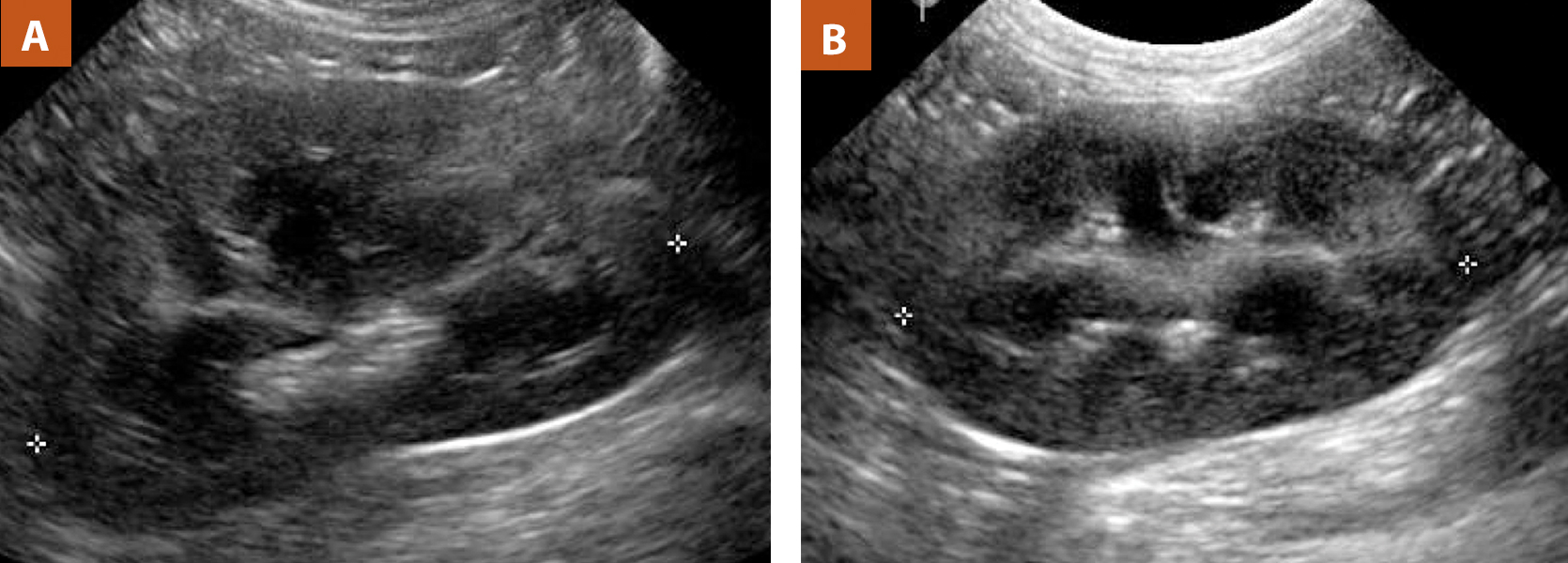
Рисунок 7. Продольная проекция левой почки у собаки (А) и (В) у кота
Обратите внимание на степень КМД в норме. Почка собаки (сагиттальная плоскость, т.к
виз-ся лоханка) бобовидная и продолговатая, тогда как кошачья почка (дорсальная плоскость) более округлая.
Собака
Размер почек у собак варьируется в зависимости от конформации тела. Поэтому было установлено нормальное соотношение длины левой почки к диаметру просвета аорты (LK: Ao) (таблица 1). Размер почек является неспецифическим показателем почечной недостаточности, поскольку гистопатологически аномальные почки все еще могут быть нормальными по размеру. У собак в норме может быть внутренний гиперэхогенный ободок в кортексе по границе мозгового слоя.
Кот
У кошек почки более постоянны по размеру, с нормальной длиной от 3,5 до 4,5 см. Депонирование жира в почечном синусе у кошек выражено больше, чем у собак. Кастрированные самцы обычно имеют гиперэхогенные почки от повышенного отложения жира (рис. 8)

Рисунок 8. Изображение левой почки кошки в короткой оси
Обратите внимание на субъективно гиперэхогенную почечную лоханку (белые стрелки) по сравнению с мозговым веществом
Диагностика гемолитической болезни
Диагноз ГБН может быть заподозрен ещё внутриутробно: на основании анамнеза, данных УЗИ и лабораторных данных.
Женщины, имеющие резус-отрицательный фактор во время беременности должны сдавать анализ крови на определение титров антител (титр анти-D антител) в динамике: при постановке на учёт в женскую консультацию и в течение беременности не менее трёх раз . Рост данного титра может говорить о том, что у плода уже развивается гемолитическая болезнь.
Неинвазивным методом диагностики гемолитической болезни является УЗИ плода. При данном исследовании уже внутриутробно можно заподозрить отёчную форму ГБН.
При оценке кровотока средней мозговой артерии во время проведения допплерометрии также можно заподозрить данное заболевание: при анемии скорость кровотока в средней мозговой артерии будет выше нормы .
Сразу после рождения детям из группы риска по развитию гемолитической болезни показано определение группы крови и концентрации общего билирубина в пуповинной крови. Дети, не совпавшие по группе крови или резус-принадлежности с матерью, в течение первых суток жизни несколько раз осматриваются медицинским персоналом . У детей с ГБН уровень билирубина в последующие 72 часа после рождения интенсивно нарастает, почасовой прирост составляет от 0,85 до 3,4 мкмоль/л.
В палате совместного пребывания мама может сама обратить внимание на желтушность кожных покровов, видимых слизистых и склер в первые сутки, а иногда и часы жизни, желтуха будет прогрессировать. Также можно заметить бледность кожи и слизистых
При подозрении на ГБН неонатолог проводит целый ряд лабораторных исследований, чтобы подтвердить заболевание и определить его форму:
- Общий анализ крови. Можно увидеть анемию (снижение количества эритроцитов), ретикулоцитоз (увеличение количества клеток-предшественников эритроцитов), изменение формы эритроцитов.
- Биохимический анализ крови. Отмечают прогрессирующее повышение уровня непрямого билирубина, снижение уровня альбуминов и т. д.
- Серологические тесты (пробы Кумбса). Прямая проба Кумбса (прямой антиглобулиновый тест) — определение антител, прикреплённых к поверхности эритроцитов. Ярко выраженная положительная проба Кумбса говорит о наличии ГБН по резус-фактору. При групповой несовместимости проба Кумбса слабо положительная в первые сутки и отрицательная со 2-3 суток. Непрямая проба Кумбса — определение антител к эритроцитам в сыворотке крови. Она является более чувствительной и применяется в индивидуальных случаях, когда причину разрушения эритроцитов сложно определить .
Гемолитическую болезнь новорождённых необходимо отличать от других заболеваний:
- наследственных гемолитических анемий;
- постгеморрагических анемий;
- неиммунной водянки плода;
- TORCH-инфекций: токсоплазмоза, цитомегаловирусной инфекции, парвовируса В19, сифилиса;
- обменных нарушений: галазтоземии (избытка галактозы и её метаболитов), гипотиреоза (недостатка гормонов щитовидной железы), тирозинемии (отсутствия фермента, необходимого для обмена аминокислоты тирозина).
Показания для проведения МРТ селезенки
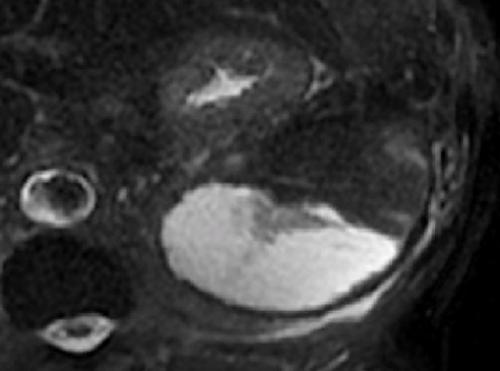
Субкапсулярный абсцесс
Показания к обследованию включают:
-
изменения в анализах крови, подозрительные на поражение селезенки (гиперспленизм — снижение эритроцитов, лейкоцитов, тромбоцитов на фоне усиления функции);
-
признаки увеличения органа, очаговых или диффузных изменений по результатам ультрасонографии (УЗИ);
-
предоперационную оценку анатомических особенностей;
-
динамическое наблюдение за патологическим процессом;
-
оценку последствий травмы (в экстренных ситуациях при подозрении на кровотечение выполняют компьютерную томографию из-за скорости получения результатов);
-
цирроз печени с портальной гипертензией;
-
стойкие нарушения работы иммунной системы и пр.
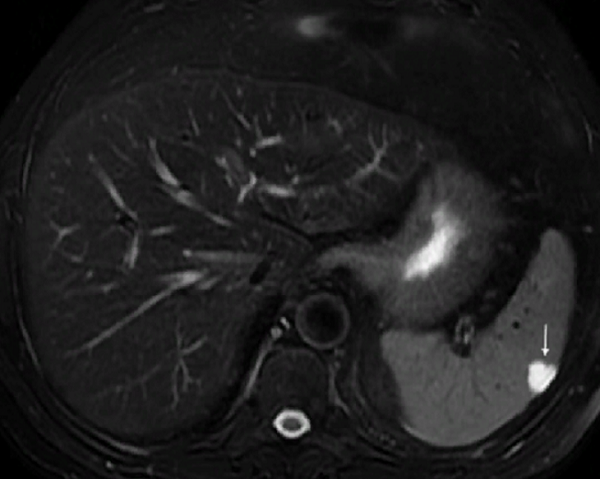
Простая киста на МРТ (стрелка): отсутствие перегородок, отложения кальция, ровные округлые контуры, однородное содержимое
Большинство патологий селезенки протекает бессимптомно и является случайной находкой при проведении магнитно-резонансного сканирования брюшной полости и ретроперитонеального пространства. Жалобы, которые может объяснить МРТ селезенки:
-
кровоподтеки на коже без видимой причины или при незначительном воздействии, выраженная слабость;
-
стойкий болевой синдром в области левого подреберья, повышение температуры тела, рвота, вздутие живота (исследование назначают после исключения патологий сердца, желудочно-кишечного тракта).
Кисты селезенки небольшого размера бессимптомны, при значительном увеличении появляется клиника сдавления соседних органов:
-
кишечника — задержка стула, боль в животе;
-
нижней полой вены — отеки ног;
-
почек — колики, частое мочеиспускание.
Абсцесс селезенки
Абсцесс (гнойное воспаление тканей) как самостоятельное заболевание селезенки встречается редко. Обычно он возникает как следствие гнойно-воспалительных болезней соседних органов. Это заболевание очень опасно для жизни – показатели смертности в случае абсцесса селезенки составляют 47% с тенденцией к увеличению до 100% среди пациентов, которые не получают лечения антибиотиками . Существует 2 вида абсцессов селезенки – единичные (обычно крупных размеров) и множественные (как правило, небольшие).
Симптомы
В одних ситуациях заболевание протекает бурно – больные испытывают тупые/резкие боли в участке левого подреберье, у них возникает лихорадка, тахикардия, выраженный лейкоцитоз. В других же случаях абсцесс протекает вяло, вызывая субфебрильную t тела, слабость и др.
Лечение
Чрезкожный дренаж для единичных абсцессов и спленэктомия для множественных абсцессов являются безопасным и эффективным выбором лечения . Чем раньше произведена операция, тем успешнее исход болезни.
Ревизия
Во время ревизии хирурги тщательно осматривают брюшную полость. Оценивают перитонеальный индекс рака (peritoneal cancer index, сокращенно — PCI). Брюшную полость условно делят на 13 областей. В каждой из них оценивают размеры самого большого узла. В зависимости от этого каждая область получает определенное количество баллов:
- узел не визуализируется — 0 баллов;
- менее 0,5 см — 1 балл;
- 0,5–5 см — 2 балла;
- узел более 5 см или несколько сливающихся более мелких узлов — 3 балла.
Врачи должны убедиться, что смогут удалить все видимые узлы. Прогноз оценивают в зависимости от общей суммы баллов и типа опухоли. Если сумма превышает критическое значение, лечение признают нецелесообразным. Операцию завершают, HIPEC отменяют. Перитонеальный индекс рака можно также оценить в ходе диагностической лапароскопии на этапе обследования.
Как делают УЗИ селезенки?
Как следует подготовиться к УЗИ селезенки прямо в кабинете? Для прохождения УЗИ у взрослых потребуется лечь на спину. Датчик сканирования двигают от реберной дуги до конечной точки органа. После исследования в лежачем положении пациент поворачивается на правый бок, и датчиком водят между ребер до получения изображения поперечных срезов селезенки. При необходимости пациенту могут сказать лечь на живот, чтобы продолжить сканирование в реберной части. Так как УЗИ селезенки – это неинвазивный метод исследования, неприятных ощущений пациент не испытывает, кроме разве что прикосновения холодного датчика.
Прогноз
Прогноз для пациентов с кистой селезенки неоднозначный: исход зависит от особенностей расположения, объемов кисты, множественности патологических образований, наличия осложнений и нарушений со стороны других органов. Если у больного диагностируется одиночное новообразование небольших размеров, прослеживается стабильное существование патологии без склонности к увеличению и нагноению, то прогноз можно считать благоприятным.
Если отмечается развитие воспалительного процесса, а кистозные элементы становятся множественными или увеличиваются в размерах, возникает опасность прорыва капсулы с дальнейшим появлением серьезного жизнеугрожающего состояния.
Если для лечения заболевания пациенту пришлось удалить селезенку, то прогноз также может быть разным. Из-за сбоя в работе иммунной системы значительно повышается вероятность развития инфекционных заболеваний. В некоторых случаях рекомендуется проводить вакцинацию от наиболее распространенных возбудителей постспленэктомического сепсиса. Вакцины вводят за две недели до плановой операции удаления селезенки, либо через две недели после экстренного вмешательства. Длительный послеоперационный курс антибиотикотерапии также дает свой эффект, но сопряжен и с рядом негативных побочных проявлений. Большинство специалистов советуют проводить антибактериальное лечение пожизненно, либо на протяжении первых 24 месяцев после спленэктомии. Однако в некоторых случаях за состоянием пациента устанавливают систематическое наблюдение, с применением антибиотиков по малейшим показаниям (например, при первых простудных симптомах).
Врачи считают оптимальной такую ситуацию, когда киста селезенки может быть удалена путем органосохраняющей операции, либо методом аутотрансплантации селезеночной ткани.
Лихорадка (обычно неясного генеза)
По возможности проверьте количество лейкоцитов и формулу белой крови. Начинайте с продольных срезов.
Анэхогенное или смешанной эхогенности образование, расположенное возле селезенки, поддиафрагмально, кпереди от селезенки, но ограниченное левым куполом диафрагмы, может быть поддиафрагмальным абсцессом. Подвижность диафрагмы может быть снижена. Проведите исследование и правой поддиафрагмальной области для исключения наличия жидкости справа. Также сканируйте весь живот, включая и таз, для исключения жидкости где бы то ни было. Сканируйте нижние и латеральные отделы левой половины грудной клетки для исключения плевральной жидкости, которая временами может визуализироваться через селезенку. Может оказаться полезной рентгенография грудной клетки.
Почему возникает канцероматоз брюшины?
Брюшина представляет собой тонкую пленку из соединительной ткани. Она выстилает изнутри брюшную полость, покрывает внутренние органы. Некоторые органы покрыты брюшиной со всех сторон (расположены интраперитонеально), другие — частично (мезоперитонеально) или только с одной стороны (экстраперитонеально).
На поздних стадиях некоторых онкологических заболеваний раковые клетки могут распространяться в брюшину и проникать в брюшную полость, давать начало вторичным очагам. При этом резко ухудшается прогноз, снижается эффективность противоопухолевого лечения, так как многие препараты при внутривенном введении плохо проникают через брюшину.
Наиболее распространенные причины поражения брюшины раковыми клетками:
- Колоректальный рак (аденокарцинома толстой и прямой кишки) приводит к канцероматозу брюшины в 15% случаев.
- Рак желудка — в 50% случаев.
- Рак яичника — в 60% случаев.
- Рак аппендикса (аппендикулярная карцинома).
- Рак молочной железы.
- Рак поджелудочной железы.
- Псевдомиксома брюшины — редкая злокачественная опухоль, которая, как правило, начинается в аппендиксе. Реже первичный очаг может находиться в кишечнике, яичнике, мочевом пузыре. Опухолевые клетки производят желеобразную жидкость — муцин — которая со временем накапливается в брюшной полости. При отсутствии лечения больной погибает от кишечной непроходимости, истощения.
- Перитонеальная мезотелиома — редкая злокачественная опухоль, которая изначально развивается в брюшине.
Асцит брюшины, который часто сопровождает канцероматоз, проявляется увеличением объёма и болями в животе, потерей аппетита, тошнотой и рвотой. Из-за нарастания асцита (скопления жидкости в брюшной полости) нарушается работа кишечника и других органов, возникает одышка. Зачастую поражение брюшины не вызывает каких-либо симптомов и обнаруживается только во время хирургического вмешательства.
В диагностике канцероматоза брюшины помогают такие исследования, как компьютерная томография, ПЭТ-КТ, биопсия, диагностическая лапароскопия, анализ крови на онкомаркеры.
Что может показать УЗИ селезенки?
При норме размеров селезенки у взрослых и детей этот орган «прячется» за ребрами. Однако при отклонениях или патологиях селезенка не имеет нормальных размеров по УЗИ и виднеется из-под реберной дуги, смещаясь в брюшной полости. Существуют и другие симптомы, указывающие на повреждения и патологии селезенки.
Разрыв
 Признак разрыва при УЗИ селезенки – жидкость под диафрагмой или в брюшной полости, а также неровные очертания органа. Разрыв селезенки случается при агрессивном механическом воздействии на нее в результате удара или как следствие заболевания, а сохранить орган удается лишь в 1% случаях.
Признак разрыва при УЗИ селезенки – жидкость под диафрагмой или в брюшной полости, а также неровные очертания органа. Разрыв селезенки случается при агрессивном механическом воздействии на нее в результате удара или как следствие заболевания, а сохранить орган удается лишь в 1% случаях.
Гематома
Гематома или ушиб селезенки при несвоевременном лечении может привести к разрыву. Распознают гематому по неравномерно увеличенным размерам, неровным очертаниям и кровоподтекам. Только УЗИ и другие неинвазивные методы исследования позволяют увидеть это повреждение.
Лейкозная инфильтрация
Лейкозная инфильтрация – распространенное повреждение селезенки и печени при остром лейкозе. Лейкозная инфильтрация селезенки характеризуется не только изменением ее размеров, но и усилением эхоструктуры, а также остроконечным краем и выпуклыми формами. В районе ворот органа увеличиваются лимфоузлы.
Абсцесс
Абсцесс поражает селезенку на фоне других заболеваний и представляет собой гнойное образование, в будущем грозящее разрывом. Абсцесс селезенки характеризуется гипоэхогенной или смешанной эхоструктурой, а также наличием кисты. Требуется немедленное лечение.
Симптомы перинатальной энцефалопатии: консультация врача
Основанием для определения диагноза под названием «перинатальная энцефалопатия» чаще всего становятся:
- проблемы с засыпанием;
- беспокойный и поверхностный сон ребенка;
- частые случаи срыгивания;
- частый плач малыша без видимых на то причин;
- слишком активное поведение;
- слабый сосательный рефлекс.
В большинстве случаев все эти проявления связаны со слишком быстрым развитием нервной системы, в результате чего неокрепший организм маленького ребенка таким образом реагирует на свалившуюся на него нагрузку. В подобной ситуации неприятные симптомы проходят сами по себе без какого-либо медикаментозного лечения. Однако бывают случаи, когда такие симптомы свидетельствуют о развитии энцефалопатии, требующей проведения необходимого диагностического обследования и назначения медикаментозного лечения.
Когда ребенок появляется на свет, врач оценивает его состояние по шкале Апгар. Результат от 0 до 7 баллов и выше считается удовлетворительным. А вот если врач оценил состояние малыша до 6 баллов — это уже повод насторожиться. Дело в том, что такой низкий балл по шкале Апгар может говорить об увеличении риска развития среднетяжелых и тяжелых неврологических заболеваний. Грудничок с поражениями такого рода нуждается в постоянном наблюдении медиков, поэтому с большой долей вероятности может быть госпитализирован.
Малышей, у которых диагностированы легкие нарушения: поверхностный и прерывистый сон, повышенная и спонтанная двигательная активность, частый беспричинный плач, как правило, выписывают домой, однако они должны находиться под наблюдением врача-невролога. При благоприятном положении дел неприятные симптомы проходят и перестают беспокоить грудничка уже в первые месяцы жизни.
Для того чтобы определить тяжесть неврологических нарушений врач назначает дополнительное обследование, которое может включать в себя:
- нейросонографию;
- электроэнцефалограмму;
- КТ — компьютерную томографию;
- МРТ — магнитно-резонансную томографию.
Особенности подготовки
Чтобы получить максимально достоверные результаты УЗИ селезенки, назначается трехдневная подготовка к процедуре. Подготовительный этап актуален только при плановом УЗИ. Если человеку нужно пройти обследование экстренно, например, при травме живота с подозрением на разрыв селезенки, подготовка не имеет смысла.
Перед УЗИ нельзя есть:
- горох и бобы;
- черный хлеб;
- капусту;
- сдобную выпечку;
- грибы.
Нельзя пить газированные напитки и алкоголь. Рекомендовано дробное питание. Разрешенные продукты — супы, гречневая каша, овощные салаты, сухарики. Такое питание назначается на три дня. На саму процедуру приходят натощак.
Смотрите видео о подготовке к УЗИ брюшной полости:
Методы диагностики
При злокачественных новообразованиях часто отмечается увеличение селезенки. Его можно обнаружить во время ультразвукового исследования, компьютерной, магнитно-резонансной томографии. Однако, если селезенка увеличена, это еще не говорит о том, что у человека рак. Это может быть доброкачественное новообразование.
Если обнаружено увеличение селезенки, врач может назначить развернутый анализ крови, исследование красного костного мозга. Самый точный метод диагностики злокачественной опухоли — биопсия. Материал для гистологического и цитологического анализа можно получить путем пункции (с помощью полой иглы), либо удалив селезенку.
Можно ли диагностировать рак селезенки на ранних стадиях, до появления первых симптомов? Специальных скрининговых тестов не существует. Нет таких исследований, которые можно было бы рекомендовать регулярно проходить всем людям
Повышенное внимание к своему здоровью нужно проявлять лицам, у которых есть некоторые факторы риска: вирусные гепатиты B и C, иммунодефицитные состояния, аутоиммунные патологии, лечение иммуносупрессорами. Если стали беспокоить симптомы, которые перечислены в этой статье — нужно посетить врача и провериться.
Киста в селезенке у взрослого
Киста селезенки является медленно прогрессирующей патологией: острое течение для неё практически не характерно. Именно поэтому во взрослом возрасте могут обнаруживаться, как приобретенные, так и врожденные образования, о наличии которых человек ранее и не предполагал. Врачи указывают на то, что проблема в большинстве случаев становится «случайной находкой», особенно когда речь идет о небольших по размерам новообразованиях.
Большие, объемные полости выявить гораздо проще, так как они обнаруживают себя клинически, вызывая нарушение органной функции, смещая саму селезенку или близко расположенные органы. В подобной ситуации большой будет озвучивать жалобы на неприятные ощущения, тяжесть в области подреберья слева. Однако известно много случаев, когда даже крупные патологические элементы не сопровождаются какой-либо существенной симптоматикой. Такую патологию диагностируют при помощи ультразвукового сканирования брюшной полости. После подтверждения заболевания пациента дополнительно могут направить на компьютерную томографию с введением контрастного вещества, либо на магнитно-резонансную томографию. Подобные диагностические процедуры помогают определить локализацию объекта, выяснить размеры, отношение к селезеночной ножке, где проходят сосуды
Доктору важно оценить именно эту информацию, поскольку от неё зависит необходимость в оперативном вмешательстве и особенности его проведения. Магнитно-резонансная томография позволяет понять, идет ли речь о паразитарном вторжении: в ходе процедуры хорошо визуализируется вторичная и внутренняя оболочка, либо и сам паразит
Кроме этого, очень важно провести дифференциальную диагностику элемента со злокачественной опухолью, оценить динамику роста.