Хоспис в квартире. как помочь паллиативному больному дома?
Содержание:
- Расстройства кровообращения
- Нужно ли идти к врачу
- Причины возникновения заболевания
- Синдром или симптом?
- Диагностика болезни Шёгрена
- Лечение
- Симптомы
- Что должны сделать родители
- Методы диагностики
- Почему возникают эти симптомы
- Рассмотрим основные причины развития синдрома.
- Профилактика
- Возможные осложнения и последствия
- Клиническая картина болезни Шёгрена
- Симптоматика внутричерепной гипертензии
- Симптомы инфекции мочевыводящих путей
- Лечение ИМВП у детей
- Как лечатся мочевыводящие инфекции у новорожденных
Расстройства кровообращения
Сосудистые заболевания нервной системы, исходом которых может стать инсульт и инфаркт, встречаются у пациентов все чаще. При этом возможны ситуации так называемых транзиторных ишемических атак, когда происходит «мерцание» симптоматики – слабость остро возникает, но быстро проходит. После такого происшествия нельзя заниматься самоуспокоением и считать, что все обошлось. Нужно как можно быстрее выявить причину случившегося и принять соответствующие превентивные меры.
Инсульт и инфаркт может случиться не только в головном, но и в спинном мозге. Спинальный инсульт, случившийся на любом уровне, может оставить человека инвалидом либо потребовать длительного и невероятно трудоемкого восстановления. Надо сказать, что в силу особенности строения спинного мозга восстановление после спинального инсульта редко бывает успешным, даже в сравнении с инсультом, поразившим головной мозг.
Слабостью в конечностях может проявиться инфаркт миокарда, в этом случае часто присоединяются гастроинтестинальные симптомы – тошнота, боли в животе, вздутие кишечника. Некоторые формы инфаркта таким образом остаются не диагностированными, так как клиническая картина не типична и «имитирует» острое заболевание других органов (например, острый панкреатит).
Пострадать могут вены или артерии нижних конечностей. не только снижает физическую силу, приводит к болезненным ощущениям и вызывает проблемы эстетического характера, но и грозит образованием или отрывом тромба (который при неудачном стечении обстоятельств может закупорить легочную артерию – тромбоэмболия легочной артерии зачастую фатальное состояние). Застой крови возникает также при хронической сердечной недостаточности, когда на ногах появляются отеки.
Образование атеросклеротических бляшек в просвете сосуда – частая причина нарушения походки у пожилых. Развивается так называемая «перемежающаяся хромота».
Перемежающейся хромотой проявляется и облитерирующий эндартериит, когда просвет сосудов постепенно сужается. Изменением цвета кожи, слабостью и отечностью проявляется болезнь Рейно, пусковым моментом для которой часто служит переохлаждение или обморожение.
Климакс и предменструальный синдром также могут стать причиной преходящей слабости ног.
Нужно ли идти к врачу
Хотя в большинстве случаев симптом заходящего солнца не опасен и с возрастом проходит самостоятельно, ребенка все же следует показать врачу. Для правильной постановки диагноза следует обратиться к детскому неврологу.
Ребенок с симптомом Грефе обычно несколько лет остается под наблюдением врача. В некоторых случаях с возрастом симптом исчезает самостоятельно. Также детям зачастую назначают мочегонные препараты, прописывают массаж и плавание, и спустя какое-то время после лечения изменения в мозгу полностью исчезают. И лишь в наиболее тяжелых случаях врачи рекомендуют прибегнуть к шунтированию или операции.
Какие только диагнозы не услышишь в кабинете врача. Одни довольно серьезные и требуют незамедлительного лечения, другие достаточно просто наблюдать в течение определенного периода, со временем они проходят сами. А что можно сказать о синдроме Грефе? Насколько он серьезен и при каких обстоятельствах появляется? Попробуем разобраться.
Причины возникновения заболевания
Существует две разновидности синдрома Грефе:
- симптомы проявляются во время изменения положения тела ребенка;
- симптомы проявляются систематически, независимо от движения и расположения ребенка.
В первом случае болезнь в течение двух-трех месяцев должна пройти самостоятельно. Ее возникновение связано с неполноценным развитием нервной системы.
Во втором случае необходимо срочно обращаться к специалисту для проведения нескольких анализов, исследований и дальнейшего назначения лечения.
Полезно знать: развитие синдрома вызвано сложным течением родов, в которых малыш пострадал. Его проявление может указывать на наличие внутричерепной родовой травмы, отека головного мозга, внутричерепной гипертензии и внутричерепных кровоизлияний.
Также причинами развития болезни могут быть:
- несвоевременные роды;
- инфекционные и хронические заболевания мамы во время беременности;
- наследственная предрасположенность.
Синдром или симптом?
Очень часто многие люди путают понятие симптом и синдром заходящего солнца. Синдром – это целый комплекс симптомов, которые свидетельствуют об определенных нарушениях в работе организма.
Большинство новорожденных являются обладателями блуждающего взгляда, и связано это с тем, что у них еще не полностью развита нервная система. Малышу, чтобы адаптироваться к окружающему миру, нужно немного времени. Как правило, до 21 дня от рождения блуждающий взгляд исчезает. Если же педиатр сделал отметку в истории болезни о наличии синдрома заходящего солнца у младенца, то не стоит беспокоиться, делается это лишь для того, чтобы не пропустить патологию.
Также не стоит путать синдром с синдромом Гефре. Действительно, эти два явления имеют достаточно схожие симптомы, но имеют разные факторы генеза. На сегодняшний день патология, описанная еще в XIX веке офтальмологом Гефре, называется гидроцефальным синдромом и отнесена к неврологической патологии, при которой наблюдается дегенерация нервных клеток головного мозга у новорожденных. Обычно у таких деток отсутствует подвижность взгляда, они откидывают назад голову.
В свете этого, когда речь идет о «заходящем солнце», то это совершенно не означает, что у ребенка патология. У 99 % деток наблюдается в начале жизни блуждающий взгляд. Такой симптом может быть связан с генетической особенностью, к примеру, если у одного из родственников наблюдалась такая аномалия. В таких случаях никакого лечения не требуется.
Если ребенок родился недоношенным, то синдром может наблюдаться более длительное время, примерно до 28 дня от рождения. В очень редких случаях дефект проявляется в более позднем возрасте. Появиться синдром может на фоне некоторых инфекционных заболеваний, из-за травмы головы или нарушения обмена веществ.

Диагностика болезни Шёгрена
При диагностике болезни Шёгрена нужно учитывать не каждый симптом по отдельности, а совокупность симптомов. Если имеются хотя бы 4 фактора, то можно с высокой вероятностью говорить о том, что у пациента имеется болезнь Шёгрена.
Вот они:
- увеличенные околоушные слюнные железы;
- синдром Рейно (нарушение кровообращения в кистях рук или ног);
- сухость в полости рта;
- увеличение СОЭ,
- появление проблем с суставами;
- частые вспышки хронического конъюнктивита.
Для подтверждения болезни Шёгрена применяются методы лабораторной диагностики.
В общем анализе крови часто выявляется анемия, умеренная лейкопения, повышение СОЭ, биохимический анализ показывает повышенный уровень γ-глобулинов, общего белка, фибрина и др.
Иммунологические реакции включают повышенный уровень иммуноглобулинов IgG и IgM, патологических аутоантител.
При проведении теста Ширмера выявляется низкая выработка слезной продукции в ответ на стимуляцию нашатырным спиртом. Окраска склеры специальными красителями позволяет обнаружить эрозии эпителия.
Диагностика также включает контрастную рентгенографию, биопсию слюнных желез, УЗИ слюнных желез, МРТ слезных/слюнных желез.
Нередко требуется рентгенография легких, гастроскопия, ЭХО-КГ (это позволяет выявить осложнения, затронувшие другие органы и системы организма).
1
Лечение болезни Шёгрена
2
Консультация нефролога
3
Консультация офтальмолога
Лечение

Методы лечения синдрома Грефе зависят от результатов диагностики, устранением болезни занимаются нейрохирурги, неврологи и офтальмологи
Если симптом Грефе у новорожденного не имеет сопутствующих патологий, то он не нуждается в специализированном лечении. Проблема проходит по мере взросления ребенка при соблюдении следующих рекомендаций:
- правильный режим дня;
- тщательная личная гигиена;
- ребенок должен получать кормление по первому же требованию;
- профессиональный массаж.
Все это способствует быстрому укреплению нервной системы малыша.
Если у младенца диагностирован синдром Грефе (а не только симптом), лечение патологии будут осуществлять следующие специалисты:
- нейрохирург;
- невролог;
- офтальмолог.
Побороть недуг можно лишь комплексным подходом. Как правило, синдром Грефе у новорожденных лечится в специализированных неврологических центрах.
Препараты
Медикаментозная терапия основана на применении следующих препаратов:
- Диуретики. Действие данных медикаментов основано на выведении лишней жидкости из организма. Наиболее известным представителем препаратов данной группы является Фуросемид.
- Ноотропы. Оптимизируют деятельность ЦНС, нормализуют нейрометаболические процессы, протекающие в головном мозге.
- Поливитаминные комплексы, обеспечивающие поддержку организма. Наиболее известными представителями группы являются такие препараты, как Мильгамма и Комбилипен.
- Препараты для улучшения тонуса сосудов и нормализации мозгового кровообращения – Курантил, Актовегин.
- Седативные средства – Диазепам, Тазепам.
- Противовирусные препараты и антибиотики (при необходимости).

Лекарства подбираются врачом, который ориентируется на возраст пациента и причины патологии
От результатов терапии зависит не только здоровье, но возможность полноценной жизни больного лекарства подбираются врачом, который ориентируется на возраст пациента и причины патологии
Если у больного возникает тяжелый приступ синдрома, то он нуждается в проведении экстренного лечения. Как правило, оно предполагает процедуру дегидратации. Для этого выполняются внутримышечные инъекции препарата Лазикс или его аналогов.
Физиотерапия
Стабилизировать состояние пациента помогают следующие процедуры:
- иглоукалывание;
- ЛФК;
- электрофорез;
- магнитотерапия.
Хирургическое лечение
В случае неэффективности консервативного лечения синдрома Грефе применяется хирургическое вмешательство с целью улучшения оттока ликвора из черепной коробки.
Варианты оперативного лечения:
- шунтирование;
- вентрикулярная или люмбальная пункция;
- эндоскопическая операция.
Народная медицина
Народные средства позволяют в значительной степени улучшить состояние больного. Однако не следует рассматривать данные рецепты в качестве полноценного лечения – они позволяют лишь повысить эффективность препаратов официальной медицины.
Наиболее популярными при лечении синдрома Грефе являются:
- Настойка листьев мяты с добавлением эфирного масла эвкалипта и плодов боярышника.
- Настой крапивы и череды.
- Отвар шелковицы.
- Отвар сухих или свежих листьев подорожника.
Употребление таких продуктов, как чеснок и лимон, позволяет в значительной степени облегчить состояние больного.
Вышеописанные средства способствуют нормализации внутричерепного давления. Они эффективно борются с проявлением патологических симптомов. Однако перед приемом народных лекарств необходимо обязательно проконсультироваться со специалистом. Он наверняка сможет предложить наиболее эффективные и безопасные методики.
Симптомы
Основным и порой единственным признаком патологии является белая полоска склеры между радужной оболочкой глаза и верхним веком, заметная при взгляде больного вниз. Если отсутствуют дополнительные симптомы, недуг считается не опасным и проходит самостоятельно.
Родителям необходимо показать ребенка врачу, если пучеглазие и белая полоска над радужкой становятся не единственными симптомами.
Синдром Грефе у детей проявляется следующими клиническими признаками:
- Гипорефлексией — снижением хватательного и глотательного рефлексов,
- Гипотонией – снижением тонуса мышц конечностей,
- Приступообразными судорогами,
- Мелкой дрожью всего тела,
- Блуждающим взглядом,
- Тихим плачем,
- Явно выраженным сходящимся косоглазием,
- Снижением остроты зрения,
- Изменением структур глазного дна,
- Частым срыгиванием,
- Нистагмом,
- Цианозом кожи конечностей и носогубного треугольника,
- Мраморным окрасом всего кожного покрова,
- Учащенным поверхностным дыханием,
- Тахикардией,
- Запрокидыванием головы,
- Выбухающим и напряженным родничком,
- Раскрытыми швами черепа,
- Увеличенной окружностью головы.
По мере роста и развития ребенка нервная система, как и все остальные органы, укрепляется, нормализуется синтез ликвора и внутричерепное давление. Прогрессирующее течение патологии заканчивается проникновением цереброспинальной жидкости в венозную систему, что приводит к глухоте, слепоте, отставанию в психофизическом развитии. При отсутствии своевременного лечения синдром осложняется параличом или эпилепсией.
Клиническая картина патологии у взрослых:
- Головные боли, иррадиирующие в лоб, надбровье, виски и возникающие по ночам,
- Признаки диспепсии – тошнота и рвота,
- Приступообразное головокружение,
- Общая слабость, вялость, сонливость,
- Трудности при опускании глаз,
- Гипертонус мышц конечностей,
- Ходьба на носочках,
- Диплопия,
- Замедление процесса мышления,
- Нарушение памяти и концентрации внимания.
Чтобы не пропустить начало серьезной неврологической патологии, при возникновении первых клинических признаков необходимо обратиться к врачу и пройти полноценное обследование.
Что должны сделать родители
Узнать о том, как выглядят симптомы, можно по фото новорожденных с синдромом заходящего солнца. Первые признаки такого явления должны стать обязательным обращением к педиатру. Помимо этого, никогда не следует пренебрегать плановым посещением врача. Также рекомендуется проводить обследование у невропатолога, хотя посещение этого врача не является обязательным
Тем не менее нервная система играет огромное значение для человека, поэтому очень важно вовремя выявить любые отклонения от нормы
Посмотрев на фото синдрома заходящего солнца у деток, обратите внимание на своего малыша, если есть хотя бы малейшее подозрение, обратитесь к врачу и пройдите лишний раз обследование, чтобы не допустить развитие серьезнейшей патологии. Синдром при своевременной диагностике имеет благоприятный исход, если родители будут выполнять все рекомендации врача
Методы диагностики
Чем раньше у ребенка будет обнаружен синдром Грефе, тем больше шансов не допустить тяжелых осложнений.
Выявить изменения в мозге у младенца непросто, поэтому обязательно проверяется кровь, исследуется моча.
Инструментальная диагностика
Присутствие синдрома Грефе у ребенка можно обнаружить при визуальном осмотре, на основании лабораторных анализов. Однако некоторые болезни мозга имеют подобные симптомы, требуется проведение аппаратной диагностики.
Нейросонография
В переднем родничке ребенка устанавливают датчик, выводящий на экран изображение в разных плоскостях, которое помогает увидеть очаги повреждения белого вещества, рассмотреть структуру мозга.
Магниторезонансная томография
Если ребенка мучат судороги, присутствует нистагм, проводится исследование тканей черепной коробки. Аппарат МРТ создает поля, обладающие магнитной природой. Организм отвечает на их воздействие вибрацией, позволяющей зафиксировать изображение процессов, происходящих внутри черепной коробки и выявить нарушения в развитии структур и отделов.
Допплерография сосудов головного мозга
Безопасная методика, не вызывающая неприятных ощущений, проводится при подозрении у ребенка присутствия синдрома Грефе. Процедура помогает:
- Узнать скорость циркуляции крови в артериях шеи и головы.
- Рассмотреть структуры черепа.
- Определить сужение просвета в сосудах
Используя допплерографию, выявляют различные патологии мозга, обнаруживают поврежденный участок. На основе информации, полученной при исследовании мозга, подбирается схема лечения.
Рентгенография
К простому и эффективному методу диагностики врачи приступают, когда не удается рассмотреть твердые структуры черепа у ребенка, Рентгенография помогает обнаружить травмы головы, последствия запущенного гидроцефального синдрома.
Реоэнцефалография
Безболезненная процедура позволяет определить изменения, произошедшие в тканях головного мозга, понять причину нарушения циркуляции крови и венозного оттока.
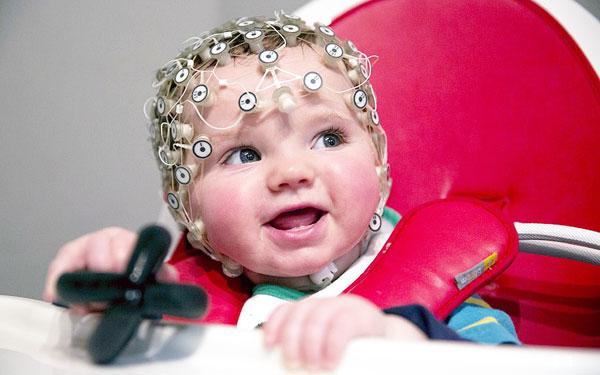
Электроэнцефалография
Если ребенок отстает в развитии, мучится от судорог, теряет сознание, назначают инструментальное исследование, которое проводится с помощью энцефалографа. Во время процедуры фиксируют отклонения в функционировании мозга, выявляют место расположения патологического очага. Грудничков исследуют на руках у матери, электроэнцелофалографию проводят, когда ребенок спит.
КТ головного мозга
Процедура выполняется с целью получения объемного изображения в разных плоскостях и костей черепа, и структур мозга — белого и серого вещества, пространства, заполненного ликвором. С помощью компьютерной томографии определяют причины судорог и нистагма у ребенка, признаки ВЧД.
Поскольку синдром Грефе проявляется подобно другим болезням, которые развиваются при нарушении функционирования нервной системы, проводится дифференциальная диагностика. На основе результатов, полученных при разных методиках исследования, определяют признаки, которые подтверждают рост давления в мозге, указывают на изменения в структурах и тканях органа, характерные для синдрома Грефе.
Почему возникают эти симптомы
Трактовка симптомов со стороны глаз затруднена, поскольку механизм до конца не выяснен. Говорилось о том, что при патологиях ЩЖ внутри глазницы наступает отек мышц и мягких тканей. Они выталкивают глазное яблоко вперед и вызывают различные глазные симптомы – дополнительная причина.
В настоящее время доказано, что экзофтальм обусловлен патологическим тонусом m. orbitalis (мюллеровой мышцы). Поэтому разрастание ретробульбарной жировой клетчатки, расширение орбитальных вен и артерий роли не играет. Об этом говорит и отсутствие изменений глазного дна.
Во-вторых, главное подтверждение этой точки зрения в том, что экзофтальм может возникнуть и за несколько часов. Связано это бывает с раздражением шейного симпатического нерва. Он вызывает резкое сокращение m.orbitalis. Происходит охватывание сзади глазного яблока и как бы выталкивание его вперед.
Кроме этого, через указанную мышцу проходят вены и лимфатические сосуды, и когда мышца вдруг внезапно сократилась, они сдавливаются, ответом становится отек век и ретробульбарного пространства. Вот это более правильное объяснение патогенеза. Пучеглазие при тиреотоксикозе может и не появляться, это тоже имеет место.
Редкое мигание (симптом Штельвага), широкое раскрытие глазных щелей (симптом Дельримпля), и особый блеск глаз обусловлено повышенным тонусом мышц хрящей век. И, наконец, при гипертиреозе, кроме аутоиммунного воспаления глаза, повышена активность симпатико-адреналовой системы. Она, в свою очередь, усиливает тонус поднимающих верхнее веко мышц. Но полностью механизм нейрогормональных нарушений, с которыми связаны глазные симптомы, сегодня до конца не раскрыт.
Рассмотрим основные причины развития синдрома.
В дородовом периоде:
обострение хронических заболеваний;
перенесенные инфекции во время беременности;
патология в родах: поздние, стремительные, преждевременные роды чреваты развитием гипоксии и других нарушений;
В постнатальном периоде:
перенесенный менингит, энцефалит;
родовые травмы головного мозга;
эндокринные нарушения;
гормональные нарушения;
повреждения (травмы) спинного мозга;
генетическая предрасположенность.
После установки диагноза новорожденный находится под наблюдением детского невропатолога около месяца. В большинстве случаев данное явление проходит само по себе
Необходимо обращать внимание на поведение ребенка, и не пропустить присоединение других симптомов, которые могут свидетельствовать о гидроцефальном синдроме
Что должно насторожить:
частый, монотонный плач без причины;
запрокидывание головы назад;
напряженный родничок в состоянии покоя;
проявление косоглазия;
рвота;
судороги;
сниженный мышечный тонус;
увеличенная окружность головы;
снижение врожденных рефлексов;
срыгивание «фонтаном».
При наличии хотя бы одного из вышеперечисленных симптомов, ребенка нужно срочно показать невропатологу. Специалист назначит дополнительные обследования для подтверждения диагноза.
Диагностика включает:
нейросонографию (узи головного мозга);
магнитно-резонансную томографию;
электроэнцефалографию;
компьютерную томографию;
рентгенографию костей черепа (строго по показаниям).
Врачом-офтальмологом осматривается структура глазного дна. Исключается наличие генетического фактора.
Лечение синдрома «заходящего солнца»
Без присоединения дополнительных симптомов синдром лечится консервативно, а иногда требует исключительно наблюдения. К окончанию периода новорожденности (28 дней) синдром не нуждается в лечении.
Решение о назначении терапии принимает врач. Чаще всего назначается плавание (не ныряние!), домашняя гимнастика, массаж, соблюдение режима дня. Подробнее о консервативных методах лечения можно прочитать в статье Синдром повышенной нервно-рефлекторной возбудимости. Исключены любые манипуляции, приводящие к повышению внутричерепного давления! При соблюдении лечебно-профилактических мероприятий нервная система дозревает, и синдром исчезает сам по себе.
При выявлении гидроцефального синдрома вероятны 2 варианта исхода заболевания: благоприятный и неблагоприятный.
При благоприятном прогнозе ребенку назначаются:
препараты, улучшающие мозговое кровообращение;
ноотропы;
курс мочегонных препаратов;
вышеуказанные консервативные методы.
При неблагоприятном развитии признаки синдрома прогрессируют, и в таком случае рассматривается вопрос о проведении нейроэндоскопической операции и шунтирования.
Памятка родителям
Поскольку консультация невропатолога не входит в число обязательных, родителям необходимо следить за поведением ребенка для своевременного выявления отклонений. Порой профилактический осмотр помогает выиграть время, и избежать проблем в будущем.
Помните, что неврологические отклонения чреваты развитием тяжелых осложнений.
Профилактика
Синдром Грефе у грудничков является редким и сложным типом заболевания.
Однако болезнь можно избежать с помощью следующих методов профилактики, которые следует проводить до рождения ребенка:
- еще в период беременности маме необходимо проходить все обследования и при обнаружении инфекционных заболеваний осуществлять лечение в соответствии с рекомендациями врача;
- беременным женщинам рекомендуется гулять, следить за питанием и избегать стрессов;
- в период вынашивания ребенка следует полностью исключить алкоголь и табак;
- будущим мамам рекомендуется соблюдать питьевой режим и следить за артериальным давлением. При частом повышении давления врачом назначается стационарное наблюдение и медикаментозное лечение будущей мамы;
- беременным рекомендуется при вынашивании ребенка укреплять иммунитет и беречься от простуды и гриппа;
- в период беременности следует отказаться от приема нежизненноважных лекарств, а прием иных препаратов согласовывать с гинекологом.
Своевременный контроль за состоянием здоровья беременной женщины и современные способы лечения и диагностирования позволяют исключить все неблагоприятные факторы развития беременности или снизить к минимуму возможные осложнения в виде проявлений синдрома Грефе.
Возможные осложнения и последствия
Синдром Грефе самостоятельно не проходит, а требует лечения.
Задержка физического и психического развития
Жидкость, вырабатываемая в спинном мозге, иногда направляется в вену, что чревато серьезными осложнениями. Младенец плохо растет, не набирает вес, отстает в психическом развитии.
Недержание мочи и кала
Синдром Грефе, протекающий в тяжелой форме, может в дальнейшем спровоцировать у ребенка расстройство выделительных функций, что проявляется энурезом, непроизвольной дефекацией.
Выбухание родничка
Выпячивание мягких тканей на голове у грудничка иногда случается, когда череп еще не успел окостенеть. Такое явление говорит о росте давления на мозг. Особую опасность для ребенка несет выбухание большого родничка, если ему сопутствуют:
- судороги;
- рвота;
- высокая температура.
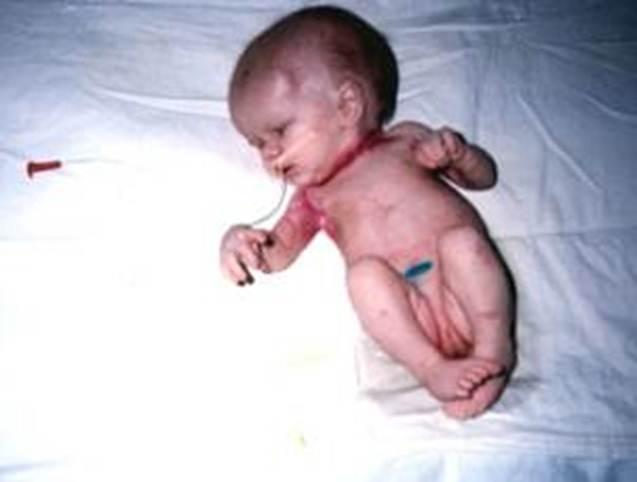
Выпячивание тканей может служить признаком полиомиелита, мононуклеоза, сопровождать эндокринные патологии. Выбухание родничка наблюдается при кровоизлиянии в мозг, при нарушениях метаболизма.
Слепота
Непроизвольное движение и подергивание глазных яблок у ребенка постепенно приводит к появлению чувствительности к свету, частым головокружениям. Усугубляет нистагм давление жидкости на зрительный нерв. При отсутствии лечения ребенок может ослепнуть.
Глухота
При запущенной форме патологии у малыша резко ухудшается слух, младенец плохо слышит звуки, не воспринимает речь. Со временем тугоухость у ребенка может закончиться глухотой.
Эпилепсия
Затруднение выведения ликвора, накапливание его в желудочках негативно сказывается на функционировании головного мозга. Ребенок мучится от припадков, судороги сковывают мышцы тела. Постепенно приступы учащаются, подключается рвота и головная боль, одновременно дергаются ручки и ножки, что характерно для эпилепсии.

Паралич
Отмирание нейронов приводит к потере возможности совершения движений. Изменения в коре или в стволе головного мозга у ребенка опасны возникновением паралича мышц.
Кома
Одно из самых серьезных осложнений, обусловленных синдромом Грефе, — потеря сознания, что у младенца сопровождается утратой всех рефлексов, нарушением функционирования организма.
Смерть
Ликвор, накапливающийся в оболочке мозга, может спровоцировать его сдавливание, что часто заканчивается у младенца судорогами, набуханием родничка, внезапной смертью.
Клиническая картина болезни Шёгрена
Все симптомы болезни Шёгрена можно условно разделить на железистые и внежелезистые.
Железистые симптомы болезни Шёгрена
Железистые симптомы болезни проявляются в снижении выработки секретов желез.
Одним из основных признаков болезни Шёгрена является воспаление глаз, связанное с уменьшением секреции глазной жидкости. Больных беспокоит чувство дискомфорта: жжение, царапанье, «песок» в глазах. Вместе с этим люди часто ощущают отек век, покраснение, скопление в углах глаз белой вязкой жидкости. На следующем этапе заболевания пациенты начинают жаловаться на светобоязнь, ухудшение остроты зрения.
Второй постоянный признак болезни Шёгрена — воспаление слюнных желез, которое переходит в хроническую форму. Больной жалуется на сухость во рту и увеличение слюнных желез. В начале болезни отмечается небольшая или непостоянная сухость во рту, которая появляется только в результате волнения или физической нагрузки. Затем сухость во рту становится постоянной, слизистая оболочка и язык чрезмерно сохнут, приобретают ярко розовый цвет и часто воспаляются, быстро прогрессирует зубной кариес.
Иногда до появления этих признаков у больного может появиться «беспричинное» увеличение лимфатических узлов.
Поздняя стадия болезни характеризуется сильной сухостью во рту, человеку становится очень сложно разговаривать, проглатывать твердую пищу, не запивая ее водой. На губах появляются трещины. Может появиться хронический атрофический гастрит с недостаточностью секреции, которая сопровождается отрыжкой, тошнотой, снижением аппетита. У каждого третьего больного на поздней стадии отмечается увеличение околоушных желез.
Наблюдается поражение желчных путей (холецистит), печени (гепатит), поджелудочной железы (панкреатит).
На поздней стадии заболевания становится очень сухой носоглотка, в носу образуются сухие корочки, может развиться отит и снижение слуха. Из-за сухости в гортани появляется осиплость голоса.
Появляются вторичные инфекции: часто рецидивирующие синуситы, трахеобронхиты, пневмонии. У каждой третьей больной наблюдается воспаление половых органов. Слизистая оболочка красная, воспаленная.
1
ЭХО-КГ
2
Гастроскопия
3
Рентген органов грудной клетки
Внежелезистые симтомы
Внежелезистые симптомы болезни Шёгрена достаточно разнообразны, имеют системный характер. Это боли в суставах, скованность по утрам, боли в мышцах, мышечная слабость.
Большая часть пациентов отмечает увеличение подчелюстных, шейных, затылочных, надключичных лимфатических узлов.
У половины пациентов наблюдается воспаление дыхательных путей: сухость в горле, першение, царапание, сухой кашель и одышка.
Болезнь Шёгрена может проявляться кожным васкулитом, высыпаниями на коже голени, затем на коже живота, бедер, ягодиц. Это сопровождается раздражением кожи, чувством жжения и повышенной температурой.
У каждого третьего больного возникают аллергические реакции на некоторые антибиотики, витамины группы В, на стиральный порошок, пищевые продукты.
При болезни Шёгрена возможно развитие лимфом. Ситуация усугубляется тем, что болезнь Шёгрена нередко развивается на фоне других (в первую очередь, ревматических) заболеваний.
Симптоматика внутричерепной гипертензии
Клинически внутричерепная гипертензия проявляется в форме головной боли, вынужденной позы головы, рвоты и тошноты. В случае продолжительного течения патологии к указанным симптомам присоединяются зрительные расстройства. Специфика проявления симптомов внутричерепной гипертензии зависит от локализации вызвавшей ее патологии и скорости ее прогрессирования.
У новорожденных, детей возрастом до двух лет патология проявляется аномальной раздражительностью и беспокойностью, плохим держанием головы, очень медленным набором массы тела, косоглазием, симптомов Грефе (проблемой со смыканием верхнего века) и пр.
При существенном увеличении давления в черепном пространстве у пациентов могут наблюдаться судорожные припадки и нарушения сознания, а также висцерально-вегетативные нарушения. Синдромы дислокации могут привести к нарушениям дыхания, брадикардии, отсутствию или снижению реакции зрачков, увеличению системного АД.
Симптомы инфекции мочевыводящих путей
Симптомы инфекции мочевыводящих путей зависят от ее локализации и возраста ребенка. Для диагностики инфекции мочевыводящих путей у детей необходим тщательный анамнез. При беседе с родителями необходимо выяснить, есть ли жалобы при мочеиспускании (боль, натуживание, императивные позывы, ритм мочеиспускания, недержание мочи, количество мочи при мочеиспускании), были ли в анамнезе эпизоды инфекции, неясные подъемы температуры, жажда. Также необходимо измерить артериальное давление.
Симптомы инфекции МВП у грудных детей
У детей раннего возраста (до года) симптомы инфекции выражены мало и неспецифичны: температура нормальная или слегка повышена, интоксикация, выраженная в серой окраске кожных покровов, апатии, анорексии, потере массы тела. Дети дошкольного возраста редко жалуются на боли в спине или пояснице, чаще единственным симптомом является подъем температуры. При остром бактериальном цистите 38С и выше 38,5 при вовлечении верхних мочевыводящих путей. Для инфекции мочевыводящих путей свойственно рецидивирующее течение.
Диагноз инфекции мочевыводящих путей основывается на анализе мочи с ее бактериологическим исследованием. Важно научить родителей делать правильно забор мочи
|
Сбор мочи для анализа у детей, контролирующих мочевой пузырь, необходимо проводить утром. Перед забором ребенка необходимо подмыть и вытереть салфеткой, у девочек влагалище прикрывают ватным тампоном. Для анализа берется средняя порция, поскольку в первой моче содержится больше периуретальной флоры. |
Если все же анализ мочи показал бактериурию (наличие бактерий), необходимо повторить обследование, дабы избежать неправильной постановки диагноза, а впоследствии напрасного лечения детей антибактериальными препаратами.
В анализе мочи при инфекции мочевой системы находят бактерии, лимфоциты, эритроциты, возможен белок. У мальчиков в норме можно обнаружить 2-3 лейкоцита, у девочек лейкоцитов 5-7 в поле зрения, эритроцитов 1-2 в поле зрения. Более точное количество лейкоцитов можно определить пробами по Ничипоренко, Амбурже, Адисса-Каковского. Отсутствие лейкоцитурии исключает диагноз пиелонефрита и цистита. Для диагноза инфекции мочевой системы эритроциты или белок в моче не имеют диагностического значения. При наличии же симптомов инфекции протеинурия подтверждает диагноз пиелонефрита.
Для диагностики также проводят ультразвуковое исследование почек и мочевого пузыря, экскреторную урографию, нефросцитиграфию, радиоизотопную рентгенографию, исследования уродинамики. УЗИ и урография позволяют выявить обструкцию и аномалию развития органов мочевой системы, цистография – пузырно-мочеточниковый рефлюкс и внутрипузырная обструкция.
Лечение ИМВП у детей
Лечение инфекции мочевыводящих путей являются строится по основным принципам:
-
Назначение антибактериальных препаратов в соответствии с чувствительностью возбудителя.
-
Снижение интоксикации при высокой активности процесса.
-
Длительная антимикробная профилактика при обнаружении пузырно-мочеточникова рефлюкса и рецидивирование мочевой инфекции.
-
Своевременная коррекция нарушения уродинамикии мочевыводящих путей.
-
Повышение иммунологической реактивности организма ребенка.
Как лечатся мочевыводящие инфекции у новорожденных
У новорожденных детей антибиотик вводится парентерально, у большинства остальных детей орально. В случае чувствительности к препарату моча становится стерильной через 24 часа после начала лечения. При сохранении бактерий в моче во время лечения говорит о резистентности возбудителя к препарату. Другие симптомы воспаления сохраняются дольше, повышение температуры до 2-3 дней, лейкоцитурия до 3-4 дней, повышение СОЭ может наблюдаться до 3 недель. Длительность лечения антибиотиками в среднем составляет 10 дней.
У детей с циститом задачей лечения является освобождение от дизурии, которая у большинства проходит в течение 1-2 дней, поэтому прием антибиотика в течение 3-5 дней оказывается обычно достаточным. У детей с пиелонефритом необходимо предупредить персистенцию инфекции и сморщивание почки. У пациентов с высоким риском прогрессирования профилактика должна проводиться в течение нескольких лет. При проведении лечения необходимо проводить с родителями разъяснительную работу о необходимости профилактических курсов лечения, на возможный неблагоприятный прогноз при наличии факторов прогрессирования.
1. И.Е.Тареева. Нефрология. Руководство для врачей Медицина 2000 г.
2. Т.В. Сергеева, О.В. Комарова. Инфекция мочевыводящих путей. Вопросы современной педиатрии 2002 г.
Автор статьи врач-педиатр Гончарова М.В.








