Расшифровка спермограммы: показатели нормы и отклонений
Содержание:
- Краткое содержание
- Лечение патологий сперматогенеза
- Классификация показателей спермограммы
- Строение и функция сперматозоида
- Диагностика иммунологического бесплодия
- Зарождение
- Как происходит сперматогенез?
- Снижение числа сперматозоидов
- Важность процесса движения
- Виды и причины
- Процесс оплодотворения
- Спермограмма — диагностика патологий спермы
- Почему антиспермальные антитела образуются у женщин
- Методы лечения бесплодия
- Общее описание
- Как определяется подвижность сперматозоидов
Краткое содержание
Морфология сперматозоидов – важный параметр исследования спермы с точки зрения репродукции. Один из наиболее распространенных вариантов оценки морфологии — по Крюгеру (также называемые «строгие» или тайгербергские критерии). Эти критерии были описаны в середине 80-х годов прошлого века.Основой критериев является рутинный морфометрический анализ, то есть измерение разных частей сперматозоида с помощью специального микрометра. Все пограничные сперматозоиды относятся к ненормальным.
Пороговое значение согласно последнему изданию руководства по оценке эякулята ВОЗ – 4%. Строгие критерии морфологии являются отличным биомаркером оплодотворяющей сперматозоидов, независимо от их подвижности и концентрации.
Также распространённая «Спермограмма по ВОЗ» — подразумевает спермограмму по либеральным критериям 1992 или 1999 года. Для неё мы нашли своё место в лабораторной диагностике.
Тест по Крюгеру предполагает специальные методы окраски и компьютерную обработку. Первая часть исследования (подвижность, количество, жизнеспособность) проводится сразу, а оценка морфологии – вторым этапом. При необходимости проводится отмывка и разбавление эякулята. Все сперматозоиды оцениваются визуально и измеряются опытным сперматологом. Это сложная и длительная процедура, поэтому анализ не выдаётся в тот же день.
Лечение патологий сперматогенеза
Спектр методов лечения патологий спермы широк, выбор зависит от причины, которая привела к нарушению. Иногда достаточно просто устранить воздействие негативного фактора, изменить образ жизни.
Например, сперматогенез может восстановиться сам собой после прекращения контакта с химическими веществами, отмены соответствующих медицинских препаратов. Но чаще требуются более серьезных меры.
- Медикаментозная терапия инфекционных заболеваний. Обязательно проводится обоим супругам.
- Курс противовоспалительных препаратов.
- Гормональная терапия.
- Хирургические методы. Оперативные вмешательства применяются при варикоцеле, паховых грыжах, водянке яичка и т.д.
Когда лечение не дает эффекта или супруги не готовы ждать результата терапии, паре назначается экстракорпоральное оплодотворение. Выбор в пользу ЭКО часто делается в силу позднего репродуктивного возраста пациентов.
При патологиях спермы в программу ЭКО включаются дополнительные репродуктивные технологии:
- процедурыИКСИ/ПИКСИ (эмбриолог отбирает лучший сперматозоид и помогает ему проникнуть в яйцеклетку).
- биопсия яичка и придатков (используется для получения сперматозоидов при азооспермии).
В самых тяжелых ситуациях супругам могут порекомендовать ЭКО с донорской спермой. Благодаря стремительному прогрессу репродуктивной медицины, таких случаев с каждым годом становится меньше.
Классификация показателей спермограммы
По объему эякулята
| Нормоспермия | Нормальное количество эякулята (2-6 мл) |
| Полиспермия | Объем эякулята более 8,0 мл |
| Олигоспермияiiiiiiii | Объем эякулята менее 2,0 мл |
| Анэякуляция | Эякулят отсутствует |
По состоянию подвижности сперматозоидов
| Нормокинезис | Подвижные сперматозоиды |
| Аспермия | В эякуляте не обнаружены сперматозоиды и клетки сперматогенеза |
| Астенозооспермия | Снижение подвижности сперматозоидов (количество прогрессивно-подвижных сперматозоидов менее 32%) или снижение скорости движения сперматозоидов |
| Акиноспермия | Полная неподвижность живых сперматозоидов |
По количеству сперматозоидов
| Нормозооспермияi | Нормальное количество и подвижность сперматозоидов; количество сперматозоидов с правильной структурой в эякуляте более 14% |
| Олигозооспермия | Концентрация сперматозоидов в эякуляте менее 15 млн/мл |
| Полизооспермия | Повышенное количество сперматозоидов в эякуляте |
| Некрозооспермия | В эякуляте более 50% мертвых сперматозоидов |
| Криптоспермия | Единичные сперматозоиды, обнаруживаемые только после центрифугирования эякулята |
| Азооспермия | В эякуляте отсутствуют сперматозоиды, однако присутствуют клетки сперматогенеза (клетки-предшественники сперматозоидов) |
По морфологии (структуре) сперматозоидов
| Гемоспермия | Наличие эритроцитов (красных кровяных телец) в эякуляте |
| Лейкоцитоспермия | Число лейкоцитов (белых кровяных телец) в эякуляте более 1 млн/мл |
| Пиоспермия | Наличие гноя в сперме |
| Тератозооспермия | Наличие в эякуляте более 50% патологических (ненормальных) форм сперматозоидов |
Доказана четкая взаимосвязь между нарушением морфологии (структуры) сперматозоидов и снижением фертильности (способностью к зачатию).
Существует большое количество классификаций оценки морфологии сперматозоидов. В нашей практике мы придерживаемся Тайгербергской классификации 1990 г., разработанной Крюгером. Согласно Тайгербергской классификации, нормальными являются сперматозоиды, прошедшие через цервикальный барьер.
Таким образом, критерием «нормальности» является естественный отбор: или сперматозоид идеален, или патологичен.
К минимуму сведены понятия границы нормы; все пограничные, незрелые, субнормальные сперматозоиды отнесены к патологическим формам. Данные критерии оценки получили название «строгие критерии Крюгера».
Строгие критерии Крюгера предполагают наличие не менее 4% нормальных сперматозоидов.
Многочисленными исследованиями и клинической практикой врачей-репродуктологов (специалистов по репродуктивным технологиями) подтверждена практическая значимость оценки по «строгим» критериям. «Строгие» критерии Крюгера рекомендованы Всемирной Организацией Здравоохранения (2010г.) для анализа эякулята.
Строение и функция сперматозоида
Сперматозоид человека — это специализированная клетка, строение которой позволяет ей выполнить свою функцию: преодолеть половые пути женщины и проникнуть в яйцеклетку, чтобы внести в неё генетический материал мужчины. Сперматозоид, сливаясь с яйцеклеткой, оплодотворяет её.
В организме человека сперматозоид является самой маленькой клеткой тела (если учитывать только саму головку без хвостика). Общая длина сперматозоида у человека равна приблизительно 55 мкм. Головка составляет приблизительно 5,0 мкм в длину, 3,5 мкм в ширину и 2,5 мкм в высоту, средний участок и хвостик — соответственно, приблизительно 4,5 и 45 мкм в длину.
Малые размеры, вероятно, необходимы для быстрого движения сперматозоида. Для уменьшения размера сперматозоида при его созревании происходят специальные преобразования: ядро уплотняется за счет уникального механизма конденсации хроматина (из ядра удаляются гистоны, и ДНК связывается с белками-протаминами), большая часть цитоплазмы выбрасывается из сперматозоида в виде так называемой «цитоплазматической капли», остаются только самые необходимые органеллы.
Сперматозоид мужчины имеет типичное строение и состоит из головки, средней части и хвоста.
Головка сперматозоида человека имеет форму эллипсоида, сжатого с боков, с одной из сторон имеется небольшая ямка, поэтому иногда говорят о «ложковидной» форме головки сперматозоида у человека. В головке сперматозоида располагаются следующие клеточные структуры:
- Ядро, несущее одинарный набор хромосом. Такое ядро называют гаплоидным. После слияния сперматозоида и яйцеклетки (ядро которой также гаплоидно) образуется зигота — новый диплоидный организм, несущий материнские и отцовские хромосомы. При сперматогенезе (развитии сперматозоидов) образуются сперматозоиды двух типов: несущие X-хромосому и несущие Y-хромосому. При оплодотворении яйцеклетки X-несущим сперматозоидом формируется эмбрион женского пола. При оплодотворении яйцеклетки Y-несущим сперматозоидом формируется эмбрион мужского пола. Ядро сперматозоида значительно мельче ядер других клеток, это во многом связано с уникальной организацией строения хроматина сперматозоида (см. протамины). В связи с сильной конденсацией хроматин неактивен — в ядре сперматозоида не синтезируется РНК.
- Акросома — видоизмененная лизосома — мембранный пузырек, несущий литические ферменты — вещества, растворяющие оболочку яйцеклетки. Акросома занимает около половины объёма головки и по своему размеру приблизительно равна ядру. Она лежит спереди от ядра и покрывает собой половину ядра (поэтому часто акросому сравнивают с шапочкой). При контакте с яйцеклеткой акросома выбрасывает свои ферменты наружу и растворяет небольшой участок оболочки яйцеклетки, благодаря чему образуется небольшой «проход» для проникновения сперматозоида. В акросоме содержится около 15 литических ферментов, основным из которых является акрозин.
- Центросома — центр организации микротрубочек, обеспечивает движение хвоста сперматозоида, а также предположительно участвует в сближении ядер зиготы и первом клеточном делении зиготы.
Позади головки располагается так называемая «средняя часть» сперматозоида. От головки среднюю часть отделяет небольшое сужение — «шейка». Позади средней части располагается хвост. Через всю среднюю часть сперматозоида проходит цитоскелет жгутика, который состоит из микротрубочек. В средней части вокруг цитоскелета жгутика располагается митохондрион — гигантская митохондрия сперматозоида. Митохондрион имеет спиральную форму и как бы обвивает цитоскелет жгутика. Митохондрион выполняет функцию синтеза АТФ и тем самым обеспечивает движение жгутика.
Хвост, или жгутик, расположен за средней частью. Он тоньше средней части и значительно длиннее её. Хвост — орган движения сперматозоида. Его строение типично для клеточных жгутиков эукариот.
Диагностика иммунологического бесплодия
Определением и лечением такого состояния занимаются врачи гинекологи, андрологи и иммунологи. Для диагностики нарушения назначаются:
- Ультразвуковые исследования. Женщине исследуют органы малого таза, а мужчине – мошонку и предстательную железу.
- ПЦР-анализ, выявляющий ЗППП. Его также должны сдавать оба партнера. Исследование выявляет инфекционные процессы, в том числе имеющие скрытое или бессимптомное течение.
- Анализы на антиспермальные антитела, влияющие на жизнеспособность, выработку и функции сперматозоидов. Поскольку такие вещества вырабатываются в женском и мужском организме, анализ сдают оба партнера. Перед проведением исследования нужно примерно на неделю прекратить прием гормональных, противовоспалительных и других препаратов, которые могут повлиять на результат. Для исследования берется кровь, семенная жидкость у мужчин и слизь из цервикального канала у женщин.
- Проводится спермограмма – исследование эякулята, в котором определяют количество сперматозоидов, их подвижность, наличие деформированных, нежизнеспособных и неправильно развитых спермиев. Указываются также основные параметры семенной жидкости – кислотность, плотность, время разжижения, вязкость. Также определяется количество кровяных телец – эритроцитов и лейкоцитов.
Зарождение
О том, что такое сперматозоид, знают, наверное, все, но не всем известно как данная клетка появляется. Половые железы маленьких детей не производят репродуктивные клетки. Именно поэтому версию о том, что подгузники вредят мальчикам из-за теплового воздействия на яички, можно считать не правдивой.
Выработка сперматозоидов начинается в возрасте 9-14-ти лет. С этого момента и до наступления глубокой старости работа половых желез не останавливается ни на минуту.
Настоящей фабрикой по производству половых клеток являются яички. Они находятся вне тела, благодаря чему имеют более низкую температуру
Это чрезвычайно важно: при классической температуре 36,6 °С выработка репродуктивных клеток сильно замедляется или вовсе прекращается
В каждом яичке имеются тысячи семенных канатиков. То есть, если посмотреть на данный орган изнутри, там можно будет увидеть огромное количество нитей, хаотично переплетенных между собой. Данный беспорядок необходим. Проходя по лабиринтам, у сперматозоидов появляется дополнительное время для созревания.
Первый период созревания половой клетки длится около 72-х дней. Начинается этот процесс в сперматозоидных клетках. Самой первой формируется головка, которая забирает питательные вещества и энергию у опорных клеток.
После того как головка будет полностью сформирована, половая клетка входит в семенные канатики (микроскопических размеров каналы). Там она будет перемещаться с места на место в течение примерно 20-ти дней. Здесь гамета будет дозревать окончательно, чтобы стать готовым для выполнения своей функции.
Стоит сказать, что в некоторых случаях процесс созревания половой клетки может нарушиться. Причины этого до сих пор неизвестны. В данном случае число хромосом, которые несет гамета, увеличивается или наоборот – уменьшается. При этом здоровье будущего ребенка во многом зависит от того сколько в сперматозоиде хромосом.
Так, если зачатие произошло при помощи репродуктивной клетки с недостаточным или избыточным количеством хромосом, то у рожденного ребенка будут иметься физические или психические заболевания (например, синдром Дауна).
По статистике 50% таких беременностей самопроизвольно прерывается еще до того момента как женщина узнает о своем положении.
Как происходит сперматогенез?
Когда начинается сперматогенез? Клетки, из которых будут образовываться сперматозоиды, образуются в семенниках еще во время эмбрионального развития. Но процесс сперматогенеза запускается только во время полового созревания (10-14 лет) и происходит у большинства мужчин вплоть до самого конца жизни под воздействием определенных гормонов.
В ткани между семенными канальцами находятся клетки Лейдига, синтезирующие мужской половой гормон тестостерон.
Но для того, чтобы клетки Лейдига начали его вырабатывать, после полового созревания гипоталамус должен синтезировать гормон, под воздействием которого гипофиз будет производить вырабатывать фолликулостимулирующий гормон. Иными словами, регуляция сперматогенеза происходит по принципу домино – гипоталамус запускает процессы в гипофизе, гипофиз – в клетках Лейдига и клетках Сертоли.
Выброс мужских гормонов у мужчин происходит постоянно, на протяжении всей жизни, циклично и регулярно. Соответственно, постоянно и регулярно продолжается и процесс созревания сперматозоидов. В мужском организме всегда есть сперматозоиды в разных стадиях созревания.
Снижение числа сперматозоидов
Исследования, подтверждающие снижение числа сперматозоидов у людей, не новы
Проблема впервые привлекла мировое внимание в 1990-х годах, хотя критики отмечали расхождения в том, как фиксировалось количество сперматозоидов, считая, что это снижает достоверность наблюдения
Затем, в 2017 году, более крупное исследование, в котором учли имевшиеся расхождения, показало, что число сперматозоидов у мужчин упало на 50–60 % между 1973 и 2011 годами, снижаясь примерно на 1–2 % в год. Именно этот момент Сван назвала «обратным отсчетом».
Чем меньше у мужчины сперматозоидов, тем меньше его шансы зачать ребенка во время полового акта. Исследование 2017 года предупреждает, что у наших внуков численность сперматозоидов может быть ниже необходимой для успешного зачатия, что, скорее всего, по словам Сван, заставит «большинство пар» использовать вспомогательные репродуктивные технологии уже к 2045 году.
Не менее тревожен и рост числа выкидышей и аномалий развития, таких как развитие микропенисов, интерсексуальность (проявление одновременно мужских и женских черт) и неопущение яичек, — все это связывают с сокращением числа сперматозоидов.
Важность процесса движения
Подвижность мужской половой клетки является основной ее качественной характеристикой. Она обеспечивается хвостом гаметы за счет совершения однотипных движений. Особенности строения яйцеклетки и сперматозоида делают процесс оплодотворения наиболее вероятным. Оболочка мужской гаметы имеет специальные рецепторы, которые способны распознавать химические вещества, выделяемые яйцеклеткой. Благодаря этой способности сперматозоиды способны к целенаправленному, а не хаотическому движению. После эякуляции практически все здоровые половые клетки представителя мужского пола направляются к женской гамете. Такое движение называют положительным хемотаксисом.
Высокая подвижность сперматозоидов играет более важную роль, чем их количество в эякуляте. Об этом часто говорят специалисты, работающие с мужскими и женскими половыми клетками. Так, если в семенной жидкости подвижными являются около сорока процентов сперматозоидов, то это уже считается патологией. В этом случае вероятность оплодотворения яйцеклетки сильно уменьшается.
Если сперма состоит из полностью неподвижных сперматозоидов, то это часто свидетельствует о такой патологии, как акиноспермия. В этом случае половые клетки живые, но они неподвижны, а поэтому не способны произвести оплодотворение яйцеклетки. Чаще всего это нарушение вызывается разными патологиями половых желез.
Виды и причины
Как лечить азооспермию? Ответ на вопрос зависит в первую очередь от формы патологии у конкретного пациента. Потому что каждая обладает характерными признаками, которые требуют совершенно разных подходов в лечении.
Обструктивная азооспермия
Связана с нарушенной проходимостью или полной непроходимостью спермиев из яичек наружу. При такой форме яички вырабатывают нормальные сперматозоиды с хорошим потенциалом к зачатию, но они не добираются до нужного места из-за препятствия.
Непроходимость может быть связана с врожденной патологией – когда у новорожденного мальчика отсутствуют семенные канальцы, вызвана воспалительными процессами, хирургическими вмешательствами (вазэктомией – мужской стерилизацией, операцией по поводу паховой грыжи), травмами репродуктивных органов. Перекрыть семенные протоки могут рубцовые образования или кисты, затруднить выброс семени – склеротические явления в придатках, предстательной железе, уретре.
Секреторная азооспермия
При этой форме у мужчины все в порядке с семявыводящими протоками. Спермии отсутствуют в эякуляте из-за дисфункции яичек, которые не вырабатывают сперматозоиды вовсе или вырабатывают в недостаточном количестве.
К секреторной или необструктивной азооспермии могут привести:
- гормональные нарушения на фоне дисфункции гипофиза и щитовидной железы;
- врожденное недоразвитие яичек;
- повреждение яичек, связанное с варикоцеле, травмами, грыжей мошонки;
- лучевая и химиотерапия онкологических заболеваний;
- гиповитаминоз и голодные диеты;
- диабет и патологическое ожирение;
- венерические болезни, сепсис и туберкулез;
- работа на химическом производстве, рентгеновское облучение;
- прием угнетающих сперматогенез лекарственных средств.
Процесс оплодотворения
Для успешного осуществления процесса, дальнейшее движение должно продолжать не мене 10000000 сперматозоидов.
Оплодотворение яйцеклетки происходит в расширяющейся около яичника части маточной трубы.
Следующим препятствием для доступа к яйцеклетке становится лучистый венец пласт фолликулярных клеток вокруг неё.
Этот слой должен быть разрушен ферментами акросом сперматозоидов. Большое количество сперматозоидов, стремящихся достигнуть яйцеклетки, разрушают структуру, лучистого венца.
Первый сперматозоид, достигнувший блестящей оболочки яйцеклетки, имеет больше всего шансов оплодотворить яйцеклетку.
Затем, сперматозоид с помощью ферментов акросомы растворяет мукополисахаридную оболочку яйцеклетки, создавая отверстие для головки. После этого его головка проникает внутрь яйцеклетки. При этом тело и хвост остаются за её пределами. Во время слияния гаплоидных яйцеклетки и сперматозоида образуется диплоидная зигота, содержащая 46 хромосом.
Спермограмма — диагностика патологий спермы
Основным методом определения способности семенной жидкости к оплодотворению является спермограмма. Это исследование качественных и количественных характеристик спермы под микроскопом. Оно обязательно проводится, когда пара обращается за помощью к репродуктологу.
Именно спермограмма позволяет выявить патологические состояния спермы, если они есть у мужчины. О нарушениях можно говорить, когда какая-то характеристика отклоняется от нормы.
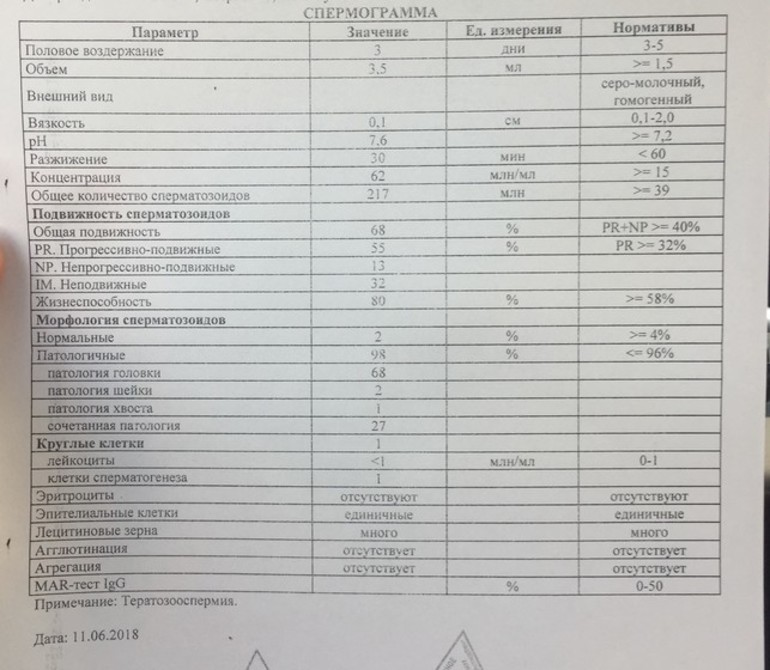
Основные показатели спермограммы. Нормы по ВОЗ:
- Объем эякулята — 1,5 мл
- Количество сперматозоидов — от 39 млн
- Концентрация сперматозоидов— от 15 млн в 1 мл
- Подвижных спермиев— от 40%
- Сперматозоидов с прогрессивным движением — от 32%
- Жизнеспособность — от 58%
- Морфология, кол-во нормальных форм — от 4%
Если все показатели спермограммы в норме, в заключении говорится о нормоспермии. Если есть отклонения, прогноз специалиста зависит от их выраженности. При незначительно выраженном нарушении остается вероятность физиологического зачатия. Значительное угнетение той или иной характеристики позволяет предположить, что именно оно привело к бесплодию.
Важная информация
Одной спермограммы недостаточно для постановки диагноза. Исследование должны быть проведено как минимум дважды, с определенным временным интервалом. Пациенту необходимо ответственно подойти к сдаче спермы на анализ. Иначе велика вероятность недостоверного результата.
Правила подготовки к сдаче спермы
- Вылечить воспалительные заболевания.
- За 7 дней до сдачи отказаться от алкоголя и приема лекарств.
- Неделю перед процедурой не посещать сауну и баню, не принимать горячие ванны.
- Как минимум 3-4 дня перед процедурой (но не больше 6 дней) воздерживаться от половой жизни.
- Курящим мужчинам отказаться от вредной привычки хотя на несколько часов до сдачи спермы.
Для достоверного результата многое требуется и от лаборатории, в которой исследуется эякулят. Специалист, делающий анализ, должен располагать точным микроскопом последнего поколения, современными материалами. Большое значение имеет его опыт в исследовании спермы.
Чтобы уточнить диагноз, назначаются дополнительные обследования: УЗИ, анализ крови на гормоны и др.
Виды нарушений сперматогенеза
Ухудшение каждого важного показателя считается отдельной патологией спермы. Приведем распространенные нарушения, которые часто приводят к мужскому бесплодию
- Азооспермия. Отсутствие в эякуляте половых клеток, одна из самых тяжелых патологий спермы. Может быть секреторной (когда в яичках не происходит образования сперматозоидов) и обструктивной (когда спермии не попадают в эякулят из-за наличия препятствия в семявыводящих протоках). Полная информация об азооспермии, ее причинах, последствиях и способах лечения представлена здесь
- Астенозооспермия. Снижение показателей подвижности и скорости движения половых клеток. В зависимости от выраженности проблемы определяется степень азооспермии – 1, 2 или 3.
- Олигозооспермия. Концентрация сперматозоидов (количество в 1 миллилитре эякулята) ниже нормативного значения. Принято различать несколько степеней олигозооспермии.
- Тератозооспермия. Плохая морфология, количество сперматозоидов патологических форм в эякуляте выше нормативного значения. Спермограмма может показать, что у пациента имеется не одно изолированное нарушение сперматогенеза, а сочетание двух или даже трех. В таком случае название патологии складывается из нескольких:
- Астенотератозооспермия. Низкий показатель подвижности сперматозоидов сочетается с плохой морфологией.
- Олигоастенотератозооспермия. Низкая концентрация сперматозоидов в сочетании с нарушением их подвижности и плохой морфологией.
Почему антиспермальные антитела образуются у женщин
Такие белковые соединения могут образовываться и у женщины. При этом никаких неприятных проявлений не наблюдается. Единственная жалоба, которую предъявляют пациентки, – бесплодие.
Это нарушение возникает из-за изменения свойств слизистой репродуктивного аппарата. В норме она должна защищать семенную жидкость от женского иммунитета. Однако при наличии воспалительных процессов или индивидуальных особенностей иммунитета свойства слизистой меняются. В организме образуются антитела, которые обездвиживают и даже уничтожают мужские клетки.
Иногда спермии остаются живыми, но не могут проникнуть внутрь матки, поскольку слизь цервикального канала содержит АСАТ. Живчики «дрожат» на входе, но дальше пройти не могут.
Антиспермальные антитела также нарушают оплодотворение. Из-за их присутствия спермии не могут проникнуть внутрь яйцеклетки, поэтому забеременеть при таком нарушении крайне сложно.
Выработку АСАТ провоцируют:
- Патологии иммунной системы.
- Инфекционные и воспалительные заболевания репродуктивной сферы, в том числе вызванные ЗППП.
- Применение химических лекарственных препаратов, меняющих свойства слизистой оболочки половых путей.
- Изменение свойств семенной жидкости партнера, особенно увеличение количества лейкоцитов, вызванное воспалительными процессами мочеполовой системы мужчины.
- Воспаление цервикального канала шейки матки – цервицит.
- Гормональные нарушения.
- При проведении ЭКО такая реакция может возникнуть из-за многочисленных попыток забеременеть, между которыми организм не успевает отдохнуть.
Выработка антител – индивидуальный процесс. Поэтому у женщины, которая до этого без проблем беременела от одного партнера, с другим может ничего не получиться. К сожалению, спрогнозировать такую ситуацию невозможно. Защитная система организма – тонкая сфера, поэтому ее реакции сложно предсказать.
Иногда антиспермальные антитела возникают у женщины и у мужчины. В этом случае удается забеременеть только после длительного лечения у репродуктолога, во время которого обоим партнерам будут назначены препараты, снижающие активность иммунитета в отношении сперматозоидов.
Методы лечения бесплодия
Биопсия яичек
Биопсия яичек позволяет не только досконально оценить состояние сперматогенной функции яичек и определить вид азооспермии (необструктивный или обструктивный), но и отобрать сперматозоиды (в случае их наличия, конечно) и законсервировать их для последующего использования с целью оплодотворения.
Именно поэтому я являюсь сторонником выполнения расширенной биопсии яичек с экстракцией сперматозоидов и проведением их криоконсервации.
Данная методика биопсии яичка называется TESE (от англ. testicular sperm extraction, тестикулярная экстракция сперматозоидов) и я обучался ей в Германии у профессора Tim Schneider, в клинике, специализирующейся на лечении мужского бесплодия.
Таким образом, биопсия яичка в варианте TESE дает двойной результат: диагностика бесплодия и заготовка сперматозоидов для последующего использования в программах ЭКО/ИКСИ. Биопсия яичка выполняется амбулаторно, под местной или внутривенной анестезией (по желанию пациента).
Применение операционного бинокуляра и микрохирургической техники (micro-TESE) повышает эффективность процедуры и шансы на получение достаточного количества сперматозоидов.
Отбор и криоконсервация сперматозоидов производится в одной из ведущих клиник-партнеров, занимающихся вспомогательными репродуктивными технологиями.
Подготовка к ЭКО
В случае принятия решения о применении вспомогательных репродуктивных технологий (таких как инсеминация, ЭКО или ИКСИ) при диагнозе бесплодие задача андролога состоит в оптимизации репродуктивной функции мужчины, что позволит повысить эффективность процедуры.
Общее описание
Исследование спермы (спермограмма) — это важная часть диагностики мужского бесплодия и патологии мужской половой сферы. При анализе спермы определяют ее количественные, качественные и морфологические показатели. Физические параметры: объем, цвет, рН, вязкость, скорость разжижения; количественные характеристики: количество сперматозоидов в 1 мл и во всем эякуляте, их подвижность; морфологические параметры: содержание нормальных форм, с патологией, наличие агглютинации и клеток сперматогенеза, а также содержание лейкоцитов, эритроцитов, слизи. Для этого эякулят исследуют визуально и под микроскопом с применением специальной окраски.
Показания к назначению спермограммы
- выявление мужского фактора в бесплодном браке;
- простатит;
- варикоцеле;
- инфекции и травмы мужских половых органов;
- гормональные нарушения;
- подготовка к ЭКО или ICSI.
Требования к образцам биоматериала
Материал для исследования собирается путем мастурбации в специальную стерильную посуду после не менее чем 2-дневного, но не более 7-дневного воздержания. В этот период запрещается употребление алкоголя, нельзя принимать лекарственные препараты, посещать баню или сауну, подвергаться воздействию УВЧ.
Терминология, применяемая для характеристики нарушений в спермограмме
- нормоспермия — нормальная сперма;
- олигоспермия — снижение объема эякулята менее 2 мл;
- полиспермия — повышенное количество сперматозоидов в эякуляте или его увеличенный объём (более 8-10 мл);
- олигозооспермия — снижение количества сперматозоида в эякуляте менее 20 млн в 1 мл;
- астенозооспермия — снижение подвижности сперматозоидов;
- аспермия — отсутствие в эякуляте сперматозоидов и клеток сперматогенеза;
- азооспермия — в эякуляте отсуствуют сперматозоиды, однако присутствуют клетки сперматогенеза и секрет простаты;
- гемоспермия — наличие эритроцитов в сперме;
- лейкоциотоспермия — число лейкоцитов в эякуляте превышает 1 млн/мл;
- пиоспермия — наличие гноя в сперме;
- тератоспермия — наличие в эякуляте более 50% аномальных форм спермиев.
Патологические изменения в спермограмме вызывают
- генетические (врожденные) заболевания — 80%;
- токсическое воздействие на организм алкоголя, лекарственных средств, рентгеновского и радиоактивного излучения — 80%;
- воздействие соединений свинца, ртути — 80%;
- хронические воспалительные заболевания мужских половых органов: простатит, везикулит и др. — 70%;
- варикоцеле — 80%;
- гормональные нарушения — 80%;
- нарушение проходимости семявыносящих протоков — 80%.
При диагностике мужского бесплодия при результатах, отличных от нормы, необходимо через 1-2 недели пересдать спермограмму. При оценке же ее результатов, следует помнить, что у одного и того же мужчины в течение года показатели спермы могут значительно изменяться, соответственно, мужчины даже с более низкими показателями могут быть фертильны.
Как определяется подвижность сперматозоидов
Чтобы выявить активность половых клеток, мужчина сдает спермограмму. Это единственный анализ, определяющий способность мужчины к зачатию
Важно понимать, что отклонения от нормы снижают вероятность зачатия, но это ещё не означает абсолютное бесплодие — подвижность сперматозоидов в большинстве случаев можно увеличить
В сперме, собранной в стерильный контейнер, определяют концентрацию спермиев, в т.ч., активных. Для этого ее рассматривают под микроскопом. Подсчет ведется при помощи специального приспособления — камеры Горяева.
Согласно классификации, принятой ВОЗ, спермии имеют несколько классов активности:
- А – активные с прямолинейным движением;
- В – обладающие пониженной активностью, но движущиеся вперед;
- С – слабые, двигающиеся маятникообразно;
- D – нежизнеспособные.
При астенозооспермии количество активных форм снижается, а малоподвижных и неподвижных — увеличивается. От их соотношения зависит степень нарушения:
- Первая — количество спермиев, относящихся к группе А, падает ниже 25%, а общее количество групп А и В — ниже 50%. Беременность у партнерши может наступить даже без лечения или при незначительной коррекции спермограммы.
- Вторая — содержание активных сперматозоидов падает ниже 40%. Остальные 60% малоподвижны или неподвижны. Без медицинской помощи стать отцом такому мужчине не удастся.
- Третья — содержание нормальных спермиев падает ниже 30%. Эта степень сложно корректируется даже с помощью медицины.