Везикулопустулез у новорожденных
Содержание:
- Виды дерматита
- Online-консультации врачей
- Везикулопустулез у новорожденных
- Что вызывает везикулопустулез у новорожденных?
- Факторы риска
- Симптомы и клиническая картина при везикулопустулезе у новорожденных
- Методы диагностики
- Какой врач лечит везикулопустолез?
- Схема лечения везикулопустулеза
- Основные методы лечения и противопоказания
- Возможные осложнения
- Меры профилактики везикулопустулеза
- Что такое острый везикулит и как его лечить?
- Диагностика Кисты пилонидальная:
- Этиология везикулопустулеза
- Лечение Пиодермии:
- Online-консультации врачей
- Симптомы отрубевидного лишая
- К каким докторам следует обращаться если у Вас Эпидемическая пузырчатка новорожденных:
- Симптомы везикулопустулеза у новорожденных
- Причины воспаления семенных пузырьков
- Симптомы конъюнктивита
- Профилактика стафилококковой инфекции
- Другие заболевания из группы Болезни кожи и подкожной клетчатки:
- Диагностика
Виды дерматита
Классифицируются дерматиты в зависимости от причины возникновения. Различают следующие типы:
- атопический — вызван чрезмерной чувствительностью кожи к факторам окружающей среды, предполагается генетическая природа атопии;
- травматический — появляется в результате механического травмирования кожи;
- лекарственный — неблагоприятная реакция на любые фармацевтические препараты;
- термический — ожоги или обморожения;
- аллергический — реакция кожи на любой фактор, который приводит к повышению уровня гистамина;
- себорейный — возникает на тех участках кожи, которые активно снабжены сальными железами, проявляется возникновением перхоти, угрей;
- герпетический дерматит — связан с поражением организма герпесом;
- инфекционный, например, чесоточный или лишайный;
- контактный – реакция на внешний раздражающий фактор.
Вы могли слышать уже понятие «контактный дерматит». Это не какой-то отдельный вид, а тип дерматита, который вызван непосредственным контактом кожи с повреждающим фактором. Например, аллергический дерматит может быть контактным, если вы использовали моющее средство, на которое отреагировала кожа, а может быть бесконтактным, если аллерген был в воздухе или продуктах питания.
Online-консультации врачей
| Консультация маммолога |
| Консультация пульмонолога |
| Консультация генетика |
| Консультация пластического хирурга |
| Консультация ортопеда-травматолога |
| Консультация специалиста банка пуповинной крови |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация проктолога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация неонатолога |
| Консультация гинеколога |
| Консультация онколога-маммолога |
| Консультация нефролога |
| Консультация оториноларинголога |
| Консультация косметолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
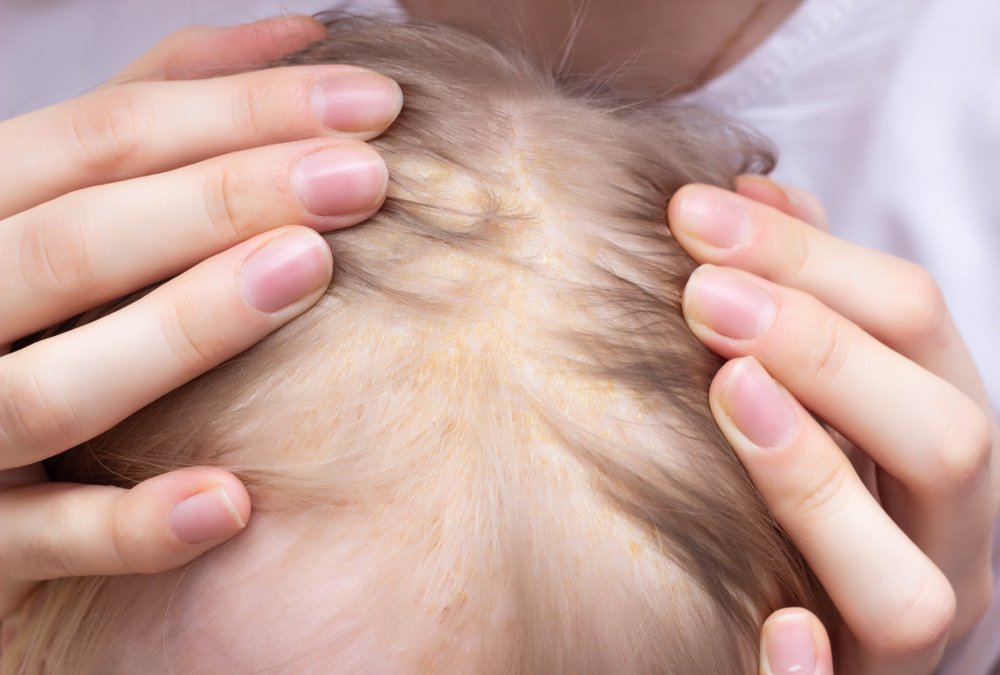
Везикулопустулез у новорожденных
Везикулопустулез у новорожденных — это инфекционное поражение кожных покровов, в результате которого возникает воспаление выходных отверстий потовых желез. Развитие болезни чаще наблюдается у недоношенных детей либо при сбоях иммунной системы, проявляется на первой недели жизни. Возбудителем выступают бактерии рода стрептококков, реже — стафилококки и грибы.
Что вызывает везикулопустулез у новорожденных?
Основные причины везикулопустулеза заключаются в повреждении целостности кожных покровов ребенка. Также проникновение инфекции возможно во внутриутробном периоде от матери к плоду при наличии в организме женщины бактериальных очагов.
Факторы риска
В группу риска входят дети первых месяцев жизни при наличии провоцирующих факторов:
- применение пеленок без предварительной обработки;
- неправильное пеленание младенцев;
- нарушение правил по уходу за кожей;
- высокая влажность в помещении;
- повышенная температура воздуха в квартире (выше 25 градусов);
- повышенное потоотделение ребенка;
- искусственное вскармливание;
- ВИЧ-инфекция врожденной этиологии.
Симптомы и клиническая картина при везикулопустулезе у новорожденных
Наиболее характерные проявления везикулопустулеза — это формирование небольших пузырьков, заполненных прозрачной жидкостью, распространяющихся по телу и волосистой части головы. Спустя несколько дней пузырьки преобразуются в пустулу с гнойным содержимым, после чего начинают образовываться корочки.
Симптомы везикулопустулеза:
- образование пузырьков с серозным содержимым и покраснением вокруг;
- повышение температурных показателей до 38-39 градусов;
- постоянное беспокойство и плаксивость;
- отказ от кормления;
- сухость губ и слизистых оболочек полости рта.
При назначении адекватной терапии признаки везикулопустулеза полностью исчезают.
Методы диагностики
Для постановки диагноза лечащий врач проводит тщательный осмотр ребенка, опрос родителей и назначает необходимые лабораторные анализы на везикулопустулез для выявления возбудителя инфекционного процесса.
К основным методам диагностики везикулопустулеза относятся:
- физикальная диагностика (осмотр, пальпация, аускультация);
- общий анализ крови (повышение СОЭ, лейкоцитоз);
- бакпосев серозного содержимого (определение возбудителя).
Какой врач лечит везикулопустолез?
Везикулопустулез у новорожденных лечит врач-педиатр. Как лечить везикулопустулез, определяется после проведения полного обследования и получения результатов.
Схема лечения везикулопустулеза
Лечение везикулопустулеза проводится амбулаторно под наблюдением участкового педиатра. При высокой температуре требуется госпитализация в стационарное педиатрическое отделение.
Чем лечить везикулопустулез, определяется индивидуально в каждом случае. Медикаментозная терапия заключается в использовании антибактериальных препаратов и жаропонижающих. Проводится обработка пораженных участков антисептическими растворами, при необходимости вскрывают гнойные пустулы с помощью стерильной иглы.
Основные методы лечения и противопоказания
К основным методам терапии заболевания относятся:
- назначение антибиотиков широкого спектра действия (цефалоспорины);
- обработка кожи фурацилином несколько раз в течение дня;
- использование препаратов для снижения температуры тела (Ибупрофен, Нурофен, Парацетамол);
- вскрытие пустулы с последующей обработкой спиртовым раствором;
- после образования корочек назначаются ванны на отваре ромашки, череды либо с добавлением перманганата калия;
- УФО-воздействие (предотвращает распространение бактерий и способствует их устранению, уменьшая проявления воспалительного процесса).
Противопоказания:
- аллергические реакции на препараты;
- серьезные заболевания сердечно-сосудистой системы.
Возможные осложнения
При корректном и своевременном лечении исход заболевания благоприятный. Наиболее опасным осложнением при везикулопустулезе у новорожденных является сепсис, приводящий к летальному исходу.
Меры профилактики везикулопустулеза
Профилактика везикулопустулеза у новорожденных состоит в:
- посещении специалистов в период беременности для прохождения полного обследования;
- обеспечении наиболее комфортного температурного режима для новорожденного;
- правильном уходе (использовании только проглаженного белья, обработке складок на теле, свободном пеленании);
- кормлении ребенка грудью для укрепления защитных свойств его организма;
- обеспечении патронажа новорожденного.
Что такое острый везикулит и как его лечить?
ангиныгриппапневмонииуретритазаболеваний передающихся половым путемпереохлаждениестрессыиммунитетСимптомы острого везикулита:
- Внезапное начало болезни. Больной может точно указать, в какой день началось заболевание.
- Повышение температуры до 39°С, озноб, головная боль, слабость – признаки общей интоксикации организма, вызванной продуктами воспаления, попавшими в кровь.
- Резкая боль в малом тазу в области лобка, в промежности, в районе прямой кишки. Иногда боль отдает в поясницу и крестец.
- Боль усиливается при натуживании, напряжении мышц пресса, эрекции, семяизвержении, дефекации, наполнении мочевого пузыря. В этих случаях происходит сдавливание семенных пузырьков окружающими внутренними органами.
- Выделение слизи из уретры во время дефекации, иногда с красными кровяными прожилками. Из-за анатомической близости к кишечнику семенные пузырьки сдавливаются при движении каловых масс, и их содержимое поступает в уретру.
- Учащенное мочеиспускание у некоторых пациентов связано с раздражением стенки мочевого пузыря. Часто при наполнении мочевого пузыря мужчина испытывает боль, что также связано со сдавливанием железы. Обычно боль проходит сразу после опорожнения мочевого пузыря.
- Следы крови в сперме объясняются повреждением сосудов в семенных пузырьках.
- Частые ночные эрекции при возбуждении нервных волокон, которые отвечают за работу половых органов. Эрекции могут завершаться непроизвольными семяизвержениями – поллюциями.
- Уменьшение или увеличение количества спермы. При воспалении семенные пузырьки могут выделять большое количество слизи. Или же наоборот – отток секрета из железы нарушается и происходит переполнение полостей.
- Снижение качества половой жизни. Боль и переживания во время полового акта ухудшают кровенаполнения половых органов, снижая качество эрекции и оргазма.
Диагноз «острый везикулит»анализа мочиобщегобиохимического анализа кровиЛечение острого везикулитаМедикаментозное лечение:
- Антибиотики (Эритромицин, Сумамед, Доксициклин) останавливают рост и размножение микроорганизмов, вызвавших воспаление.
- Нестероидные противовоспалительные средства (Индометацин, Диклофенак) уменьшают болезненность и воспаление в семенных пузырьках.
- Слабительные (Бисакодил, Гуталлакс) способствуют мягкому очищению кишечника и уменьшению боли при дефекации.
- Противовоспалительные и обезболивающие ректальные свечи (Анестезол, Диклофенак, Новокаин) уменьшают воспаление и снимают боль в семенных пузырьках.
Физиотерапевтическое лечениеознобы
- Теплые микроклизмы с настоем ромашки, календулы, тысячелистника оказывают противовоспалительное и обезболивающее действие. Для приготовления настоя столовую ложку растительного сырья заливают стаканом кипятка и настаивают 30-40 минут. Процеженный настой прогревают до температуры 40 градусов. 50-100 мл препарата с помощью резиновой груши вводят в прямую кишку. После этого необходимо полежать на боку 20-30 минут.
- Грелка на область промежности. Можно использовать резиновую грелку или пластиковую бутылку, наполненную теплой водой, нагретую соль, речной песок или крупу в мешочке из плотной ткани. Промежностную область прогревают по 15 минут 3 раза в день.
- Теплые сидячие ванночки. 200-250 г растительного сырья (можжевельник, ромашка, календула, зверобой) заваривают 5 литрами горячей воды. Также рекомендованы ванны с пищевой содой – столовая ложка на литр воды. Начинают с температуры 37°С, постепенно доводя ее до 40°С. Длительность процедуры 15-20 минут. Ее повторяют 2 раза в день.
Диета при остром везикулите.питаниезапоров
- Крепкий чай, кофе;
- Жареные, копченые и жирные продукты;
- Консервы;
- Субпродукты и полуфабрикаты;
- Кислые фрукты и ягоды;
- Продукты, усиливающие газообразование – капуста, бобовые, газированные напитки;
- Специи: лук, чеснок, перец, хрен.
Диагностика Кисты пилонидальная:
Первичное острое воспаление начинается очень часто после травмы, обычно быстро достигает своего пика, абсцесс вскрывают в поликлинике или он вскрывается самостоятельно и остается свищ, т.к. полость гнойника связана с самой волосяной кистой. В других случаях рана заживает непрочным, легко травмируемым рубцом или множественными, как бы втянутыми рубцами («ямками»). Местные изменения настолько типичны, что спутать копчиковый ход с другими поражениями этой области почти невозможно. При введении в один из свищей метиленового синего краска выходит из всех остальных ходов и вторичных свищей и не проходит в прямую кишку.
Этиология везикулопустулеза
Возбудителем везикулопустулеза считаются бактерии рода Staphilicoccus, что являются грамположительными кокками, которые при микроскопии мазка способны к формированию гроздей винограда. Выделяют 3 основных вида: золотистый стафилококк (S. Aureus), эпидермальный (S. Epidermidis), сапрофитный (S. Saprophyticus). Стафилококки достаточно устойчивы к окружающей среде, но при температуре 100 ° С они погибают мгновенно, но хорошо переносят низкие температуры. Обычные дезинфицирующие растворы убивают бактерии через 15-20 минут. Везикулопустулез чаще всего вызывается золотистым стафилококком и эпидермальным стафилококком.
Лечение Пиодермии:
Лечение пиодермий этиологическое, патогенетическое, симптоматическое; начинают с выбора антибиотиков на основании данных бактериологического исследования и теста на чувствительность к ним, при необходимости на фоне терапии сопутствующих заболеваний. Антибиотики первого поколения или высокоэффективные полусинтетические пенициллины и цефалоспорины 3 поколений при одних и тех же нозологических формах применяют в зависимости от вида чувствительности и возбудителя.
При остром течении заболевания антибиотики следует назначать не менее 5-7 дней, при хроническом – 7-14 дней.
В лечении пиодермий используют тетрациклины (тетрациклин, доксициклин, метациклин), аминогликозиды, макролиды, линкомицин, рифампицин, фузидин и др.
В лечении больных хронической пиодермией, особенно тяжелой (язвенно-вегетирующая, гангренозная формы), невозможно обойтись без препаратов, воздействующих на микроциркуляцию крови. В качестве ангиопротекторов чаще используют актовегин по 5 мл внутривенно ежедневно, трентал, теоникол, никотинат натрия. Из гепатопротекторов целесообразно назначать силибор, солизим, нигедазу по 1 таблетке 3 раза в день в течение 3 нед, эссенциале форте и др.
Показаны витамины группы В (В6, B12), поливитамины и поливитаминные препараты с микроэлементами.
При лечении хронических пиодермий, особенно глубоких (хроническая язвенная, язвенно-вегетирующая, гангpенозная формы), назначают кортикостероидные препараты и цитостатики. Кортикостероиды (преднизолон) назначают в дозе 15-20 мг/сут в течение 15-20 дней с последующим снижением дозы каждые 3-5 дней до полной отмены. При гангренозной пиодермии дозы кортикостероидов значительно выше – 40-60 мг/сут. Из цитостатиков предпочтение отдается метотрексату, который вводят по 50 мг 1 раз в неделю внутримышечно (2-3 инъекции на курс).
Средства специфической иммунотерапии: вакцина стафилококковая лечебная, бесклеточная сухая стафилококковая вакцина.
Иммунокорригирующие средства после антибиотикотерапии назначают тем больным, у которых ремиссия короче 3 мес, желательно после определения показателей иммунитета и чувствительности к иммуномодулирующим препаратам in vitro.
Повторные курсы иммунокорректоров проводят с учетом показателей иммунограммы или гемограммы, если исследование количества популяций и субпопуляций лимфоцитов невозможно.
Иммуномодуляторы назначают, если лимфоцитов менее 1000 в 1 мкл крови (менее 19%) и эозинофилы отсутствуют.
В комплексном лечении больных хронической пиодермией используют широкий спектр иммунокорригирующих препаратов (тактивин, тимоген, тимоптин, тималин, миелопид, ликопид, рузам).
Возможно чрескожное облучение крови гелий-неоновым лазером с использованием аппарата УЛФ-01 (длина волны 0,632 МКМ). Световод накладывают на область проекции кубитальной вены. Мощность на выходе световода 17 мВт, экспозиция 20-30 мин. Процедуры назначают ежедневно, на курс 15 процедур.
Наружное лечение пиодермий. При язвенных дефектах удаляют корки, некротические участки ткани, гной, промывают гнойные очаги асептическими растворами (фурацилин 1:5000, 1% раствор борной кислоты, 1% раствор танина), затем используют аэрозоль гелевина, 1% раствор диоксидина, 2% раствор хлоргексидина биглюконата. При воспалительной инфильтрации в очагах на фурункулы, карбункулы, гидрадениты накладывают ихтиол с димексидом (1:1), трипсин, химопсин, химотрипсин для отторжения некротических участков ткани и гноя. На пораженные очаги 2-3 раза в день накладывают повязку, пропитанную томицидом, или пасту с 5% указанного средства.
При пиодермиях рекомендовано полноценное питание с ограничением углеводов.
Online-консультации врачей
| Консультация хирурга |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация специалиста по лазерной косметологии |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация эндоскописта |
| Консультация семейного доктора |
| Консультация детского психолога |
| Консультация инфекциониста |
| Консультация онколога |
| Консультация аллерголога |
| Консультация массажиста |
| Консультация косметолога |
| Консультация ортопеда-травматолога |
| Консультация онколога-маммолога |
| Консультация радиолога (диагностика МРТ, КТ) |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Симптомы отрубевидного лишая
| Симптом | Проявление | Описание |
| Розовые пятна | В области устьев волосяных фолликул образуются жёлто-розовые пятна, которые постепенно увеличиваются в размерах и сливаются между собой. Могут занимать участки кожи значительных размеров. Появляются преимущественно на коже груди, спины, живота, шеи, волосистой части головы. Не наблюдаются на ладонях, подошвах и слизистых оболочках. Пятно располагаются на коже ассиметрично. | |
| Коричневый окрас | Появившиеся розовые пятна постепенно меняют окрас, становясь красными, темновато-бурыми и, наконец, коричневыми. Поэтому отрубевидный лишай часто называют разноцветным. Данные пятна различаются по размеру, имеют свойство сливаться и обладают мелко фестончатыми очертаниями. | |
| Шелушение | Появление пятен часто сопровождается их лёгким мелко пластинчатым отрубевидным шелушением, легко выявляемым при поскабливании. Отсюда произошло название «отрубевидный» лишай. Шелушение пятен часто называют симптомом «стружки». Появление данного симптома связано с разрыхлением грибком чешуек рогового слоя. | |
| Лёгкий зуд | Обычно пятна не вызывают беспокойства, но в некоторых случаях всё же могут сопровождаться лёгким незначительным зудом. | |
| Отсутствие загара | Места, где ранее располагались пятна отрубевидного лишая, не загорают, оставаясь светлее, чем окружающие непоражённые участки кожи. На коже они выглядят как белые пятна. Связан данный симптом с нарушением функционирования меланоцитов (клеток, содержащих пигмент), возникающим под действием патогенного грибка. В результате такие пятна на длительное время остаются депигментированными. Это явление называется псевдолейкодерма. |
Кроме описанной выше классической формы отрубевидного лишая (пятнисто-шелушащаяся форма), некоторые авторы выделяют также фолликулярную и инвертную формы.Фолликулярная форма часто выражается в виде появления папул до 3 мм в диаметре в области волосяных фолликул. Самое часто расположение этих высыпаний – кожа спины, груди и конечностей. Часто появление папул сопровождается зудом. Эта форма заболевания развивается обычно при сахарном диабете, длительном лечении антибиотиками или стероидными препаратами.Инвертная форма характеризуется расположением очагов поражения в складках кожи. Проявлениями данной формы обычно являются покраснение, шелушение и незначительный зуд. Пятна в области волосистой части головы бывает сложно выявить. В связи с этим в клинике часто используется люминесцентная лампа Вуда, под которой поражённые участки приобретают специфическое окрашивание. При стёртой форме заболевания этот метод диагностики приобретает весомую роль, так как в некоторых случаях волосистая часть головы – единственный поражённый участок кожи. Течение отрубевидного лишая обычно длительное, может составлять месяцы, и даже годы. Характерны для этой болезни частые рецидивы, в условиях тропического климата проявления болезни значительно обширнее и более выражены. В редких случаях отрубевидный лишай сопровождается поражением внутренних органов. В условиях солнечного загара очаги заживают быстрее.Диагноз устанавливается:
- На основании клинической картины – наличие классических симптомов отрубевидного лишая;
- При обнаружении симптома Бенье – при поскабливании пятен предметным стеклом поражённые чешуйки отслаиваются из-за разрыхления рогового слоя эпидермиса в области поражённых участков;
- После обследования волосистой части головы под лампой Вуда – важный этап дианостики при стёртых формах;
- При микроскопическом исследовании поражённых чешуек с выявлением колоний грибка – возбудителя;
- Иногда применяется проба йодом – при окрашивании йодом поражённых участков кожи, их цвет значительно интенсивнее соседних здоровых участков, это связано с тем, что разрыхлённый роговой слой эпидермиса впитывает йод гораздо лучше плотного здорового рогового слоя.
К каким докторам следует обращаться если у Вас Эпидемическая пузырчатка новорожденных:
- Дерматолог
- Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эпидемической пузырчатки новорожденных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Симптомы везикулопустулеза у новорожденных
У недоношенных детей недуг может отличаться неспецифическими симптомами, возникающими при интоксикации организма. В остальных случаях признаками везикулопустулеза у младенцев считаются жар до 39 ℃, плохой сон, чрезмерный плач, беспокойность, сниженный аппетит, а также сухость слизистых.
Тем не менее, первым симптомом является сыпь на коже, которая быстро становится пузыристой. Отдельные везикулы наполнены жидкостью и могут достигать 5 мм в диаметре. В первую очередь высыпания появляются в зонах с большим количеством наружных отверстий потовых желез, но они быстро распространяются
Потому следует обратить внимание на область ягодиц, верхнюю часть спинки и голову, также стоит осмотреть кожные складки
Если болезнь выявлена не вовремя, уже через несколько дней везикулы сменяются пустулами, которые наполнены гноем. Когда они лопают, формируется поверхностный дефект эпителия. После заживления на коже, обычно, не остается рубцов.
Причины воспаления семенных пузырьков
Специфические:
| Причины везикулита | |
| Инфекционные | Застойные |
Неспецифические:
Специфические:
|
|
- Е.coli
- Стафилококк
- Клебсиелла
- Протей
- Синегнойная палочка.
- Стрептококк
Факторы, способствующие возникновению застоя секрета в семенных пузырьках и венозного застоя в сосудах таза:
- Прерванное половое сношение
- Половые излишества, мастурбация
- Отсутствие регулярности и ритма половой жизни
- Половое воздержание
- Неполноценные эякуляции, возникающие под воздействием стрессовых ситуаций во время полового акта
- Злоупотребление алкоголем и никотином
- Переохлаждение
- Малоподвижный образ жизни, длительное пребывание сидя
- Расширение геморроидальных вен, проктит и др. воспалительные заболевания малого таза.
| Пути проникновения инфекции при везикулите |
|
| Путь проникновения | Причина |
| По кровеносным сосудам (гематогенный путь) |
|
| По соприкосновению (контактный путь) (инфекция проникает из уретры) (проникновение инфекции происходит по мочеточникам) |
|
| По лимфатическим сосудам |
Другие более редкие причины везикулита:
- Везикулит как результат аллергической реакции.
- Везикулит, вызванный нарушение обмена веществ.
- Везикулит после механической травмы.
- Везикулит, вызванный действием химического фактора (лекарства, отравление хим. веществами)
- Везикулит как результат нарушения работы иммунной системы (аутоиммунный везикулит).
Симптомы конъюнктивита
В диагностике конъюнктивита важно определить тип патологии. Вид недуга зависит от причин, его вызвавших
У новорожденных, как и у взрослых, конъюнктивит бывает нескольких типов. Самыми распространенными из них являются бактериальный, вирусный и аллергический.
Понять, как отличить конъюнктивит от дакриоцистита у грудничков, помогут следующие признаки:
- Во время дакриоцистита у грудничков воспаление, как правило, возникает с одной стороны. Конъюнктивит обычно охватывает оба глаза.
- Характерным признаком дакриоцистита новорожденных служит увеличение слезного мешка, воспаление визуально становится заметным. При конъюнктивите отек незначительный.
- Болевые ощущения при дакриоцистите возникают в области между уголком глаза и носа.
Во время конъюнктивита боль отмечается в уголках глаз.
Во многих случаях при конъюнктивите наблюдается зуд в глазах. Для дакриоцистита у новорожденных этот симптом не столь характерен. Когда воспаляется слезный мешок, он затрагивает кровеносные сосуды, из-за чего может повышаться температура тела. В случае с конъюнктивитом такого симптома, как правило, не наблюдается.
Определить, что это — конъюнктивит или дакриоцистит — может только специалист. Поэтому при первых симптомах воспаления глаз нужно записаться на прием к офтальмологу.
Методы лечения у двух этих заболеваний разные. Например, для устранения непроходимости слезных каналов при дакриоцистите часто прибегают к операции, чтобы проколоть их. В случае с конъюнктивитом этого не требуется. Общими способами терапии являются промывания, применение мазей, капель и массажей. Однако конкретные препараты и технику массажа назначает только врач.
Отметим еще одну важную деталь. Такое заболевание, как конъюнктивит, является заразным. Дакриоцистит не передается другим малышам.
Лечение заболевания, вне зависимости от того, поставлен диагноз конъюнктивит или дакриоцистит, требует квалифицированной медицинской помощи. Самолечение в обоих случаях противопоказано.
Когда конъюнктивит или дакриоцистит не находится в запущенной стадии, то после назначения лечения и получения рецепта препаратов терапия может проводиться дома. Капли и мази специалист подбирает в соответствии с природой заболевания
Но важно учитывать дозировку
При лечении грудничков она будет минимальна. Кроме того, многие мази имеют ограничения по возрасту. Далеко не все препараты можно применять с рождения.
Если же врач все-таки назначил мазь, чтобы лечить конъюнктивит или дакриоцистит, ее необходимо правильно использовать. Храниться средство должно в прохладном месте, как правило, его оставляют в холодильнике. Но перед использованием мазь нужно согреть, для этого достаточно потереть тюбик в руках.
В домашних условиях для промывания глаз, когда у малыша конъюнктивит или дакриоцистит, можно использовать настои трав, некрепкий черный или зеленый чай, слабый раствор марганца. Однако все средства народной медицины следует применять, только посоветовавшись с врачом.
Подводя итог, сделаем вывод, что рассмотренные в статье заболевания имеют совершенно разную природу. Фактически это два разных недуга, к которым приводят разные причины. Соответственно, каждый из них требует применения определенных методов лечения. Средства, которые помогают в одном случае, в другом могут серьезно навредить.
Перечисленные в статье симптомы помогут по внешним признакам определить вид заболевания. Однако до консультации с врачом нельзя начинать лечение и применять какие-либо средства.
Еще раз отметим, что оба заболевания могут иметь серьезные последствия, если вовремя не обратиться к специалисту. Не стоит рассчитывать только на собственные знания.
Профилактика стафилококковой инфекции
Для снижения заболеваемости большую роль играют профилактические мероприятия. Основная цель профилактики для стафилококковой инфекции – это соблюдение санитарных норм и противоэпидемического режима.
- Необходимо выявлять очаги хронической инфекции у беременной: гайморит, тонзиллит, кариес и другие это инфекции нужно лечить до беременности;
- Медицинский персонал в лечебном учреждении при уходе за малышом должен тщательно мыть руки;
- Уход должен осуществляться минимальным количеством лиц, по возможности это должна быть только мать;
- Контакты с медперсоналом следует сделать минимальными, перемещение ребенка по другим палатам категорически запрещено: все лечебные мероприятия (УЗИ, рентген, взятие крови, мочи) проводится только в палате, где лежит мать с ребенком;
- В комнате не устраивать сильную жару, ее необходимо проветривать, делать влажную уборку, протирать пыль.
Также необходимо проводить профилактику опрелостей: после купания кожные складки малыша хорошо просушивают мягким полотенцем, памперсы меняются через каждые 2-3 часа, обязательны воздушные ванны. Под подгузник должен использоваться специальный крем. При покраснениях или трещинах кожи использовать Пантенол.
Другие заболевания из группы Болезни кожи и подкожной клетчатки:
| Абразивный преканкрозный хейлит манганотти |
| Актинический хейлит |
| Аллергический артериолит, или васкулит Рейтера |
| Аллергический дерматит |
| Амилоидоз кожи |
| Ангидроз |
| Астеатоз, или себостаз |
| Атерома |
| Базалиома кожи лица |
| Базальноклеточный рак кожи (базалиома) |
| Бартолинит |
| Белая пьедра (узловатая трихоспория) |
| Бородавчатый туберкулез кожи |
| Буллезное импетиго новорожденных |
| Везикулопустулез |
| Веснушки |
| Витилиго |
| Вульвит |
| Вульгарное, или стрепто-стафилококковое импетиго |
| Генерализованный рубромикоз |
| Гидраденит |
| Гипергидроз |
| Гиповитаминоз витамина В12 (цианокобаламин) |
| Гиповитаминоз витамина А (ретинол) |
| Гиповитаминоз витамина В1 (тиамин) |
| Гиповитаминоз витамина В2 (рибофлавин) |
| Гиповитаминоз витамина В3 (витамин РР) |
| Гиповитаминоз витамина В6 (пиридоксин) |
| Гиповитаминоз витамина Е (токоферол) |
| Гипотрихоз |
| Гландулярный хейлит |
| Глубокий бластомикоз |
| Грибовидный микоз |
| Группа заболеваний буллезного эпидермолиза |
| Дерматиты |
| Дерматомиозит (полимиозит) |
| Дерматофития |
| Занозы |
| Злокачественная гранулема лица |
| Зуд половых органов |
| Избыточное оволосение, или гирсутизм |
| Импетиго |
| Индуративная (уплотненная) эритема Базена |
| Истинная пузырчатка |
| Ихтиозы и ихтиозоподобные заболевания |
| Кальциноз кожи |
| Кандидоз |
| Карбункул |
| Карбункул |
| Киста пилонидальная |
| Кожный зуд |
| Кольцевидная гранулема |
| Контактный дерматит |
| Крапивница |
| Красная зернистость носа |
| Красный плоский лишай |
| Ладонная и подошвенная наследственная эритема, или эритроз (болезнь Лане) |
| Лейшманиоз кожи (болезнь Боровского) |
| Лентиго |
| Ливедоаденит |
| Лимфаденит |
| Линия фуска, или синдром андерсена-верно-гакстаузена |
| Липоидный некробиоз кожи |
| Лихеноидный туберкулез — лишай золотушный |
| Меланоз Риля |
| Меланома кожи |
| Меланомоопасные невусы |
| Метеорологический хейлит |
| Микоз ногтей (онихомикоз) |
| Микозы стоп |
| Многоморфная экссудативная эритема |
| Муцинозная алопеция Пинкуса, или фолликулярный муциноз |
| Нарушения нормального роста волос |
| Неакантолитическая пузырчатка, или рубцующийся пемфигоид |
| Недержание пигментации, или синдром блоха-сульцбергера |
| Нейродермит |
| Нейрофиброматоз (болезнь реклингхаузена) |
| Облысение, или алопеция |
| Ожог |
| Ожоги |
| Отморожение |
| Отморожение |
| Папулонекротический туберкулез кожи |
| Паховая эпидермофития |
| Периартерит узелковый |
| Пинта |
| Пиоаллергиды |
| Пиодермиты |
| Пиодермия |
| Плоскоклеточный рак кожи |
| Поверхностный микоз |
| Поздняя кожная порфирия |
| Полиморфный дермальный ангиит |
| Порфирии |
| Поседение волос |
| Почесуха |
| Профессиональные заболевания кожи |
| Проявление гипервитаминоза витамина А на коже |
| Проявление гиповитаминоза витамина С на коже |
| Проявления простого герпеса на коже |
| Псевдопелада Брока |
| Псевдофурункулез Фингера у детей |
| Псориаз |
| Пурпура пигментная хроническая |
| Пятнистая атрофия по типу Пеллиззари |
| Пятнистая лихорадка скалистых гор |
| Пятнистая лихорадка скалистых гор |
| Разноцветный лишай |
| Рак кожи лица |
| Раны |
| Ретикулез кожи |
| Ринофима |
| Розацеаподобный дерматит лица |
| Розовый лишай |
| Рубромикоз, или руброфития |
| Саркоид Бека |
| Саркоидоз Бека |
| Саркома (ангиосаркома) Капоши |
| Сверлящая, или пронизывающая эктима |
| Себорея |
| Септическая эритема |
| Синдром Лайелла |
| Синдром Стивенса-Джонсона |
| Системная красная волчанка |
| Склерема и склередема |
| Склеродермия |
| Скрофулодерма, или колликвативный туберкулез кожи |
| Смешанная, или вариегатная, порфирия |
| Сморщивание вульвы (крауроз) |
| Сморщивание (крауроз) полового члена |
| Ссадины |
| Стрептококковое импетиго |
| Трехсимптомная болезнь Гужеро-Дюппера |
| Трихотилломания |
| Трихофитии |
| Туберкулез кожи |
| Туберкулез кожи и подкожной клетчатки |
| Туберкулезная волчанка |
| Угри, или акне |
| Узелковый периартериит |
| Ушиб |
| Фавус |
| Флегмона |
| Фрамбезия |
| Фурункул |
| Фурункул. Фурункулез |
| Хроническая мигрирующая эритема Афцелиуса-Липшютца |
| Хроническая поверхностная диффузная стрептодермия |
| Хроническая язвенная и язвенно-вегетирующая пиодермия |
| Хронический атрофирующий акродерматит |
| Хрономикоз |
| Центральный лентигиоз Турена |
| Черепицеобразный микоза |
| Черная пьедра |
| Чёрный лишай |
| Чесотка |
| Шанкриформная пиодермия |
| Экзема |
| Эксфолиативный (листовидный) дерматит новорожденных Риттера |
| Эктима вульгарная (гнойник обыкновенный) |
| Эпидемическая пузырчатка новорожденных |
| Эпидермофитиды |
| Эпидермофития |
| Эпидермофития стоп |
| Эритематозная анетодермия ядассона |
| Эритразма |
| Язва бурули |
| Язвенный туберкулез кожи и слизистых оболочек |
Диагностика
Для постановки диагноза и определения типа заболевания требуются лабораторные исследования.
-
Общий анализ крови с подсчетом лейкоцитарной формулы для первичной диагностики патологии.
-
Биохимический анализ крови, чтобы выявить ухудшения в работе печени и почек.
-
Биопсия костного мозга для последующего изучения (обычно берется из подвздошной кости).
-
Гистологическое исследование биоптата. Необходимо для выявления злокачественных клеток.
-
Цитохимический анализ биоптата. Определяются специфические ферменты, характерные для тех или иных бластов.
-
Иммунофенотипический анализ. Определение поверхностных антигенов позволяет точно установить вид острого лейкоза.
-
Цитогенетический анализ. Выявляет повреждения хромосом, что позволяет точно определить разновидность заболевания.
-
Молекулярно-генетический анализ. Проводится в случаях, когда другие методы не дают однозначного результата.
-
УЗИ органов брюшины. Подтверждение увеличения размеров печени и селезенки, выявление метастазов в лимфоузлах и других внутренних органах.
-
Рентген грудной клетки. Выявление увеличенных лимфоузлов, воспалительного процесса в легких.
В дальнейшем могут понадобиться другие диагностические исследования для уточнения диагноза и для наблюдения за изменением состояния пациента.
Внимание!
Вы можете бесплатно получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7 (495) 775-73-60 , или можете прочитать более подробно здесь…