39 неделя беременности: что происходит с малышом и мамой
Содержание:
- Виды брадикардии у плода
- Как понять первородящей, что начались схватки
- Развитие плода
- Анализы и УЗИ
- Правильное поведение мамы — здоровое развитие малыша
- Еще немного об аптечных лекарствах от зубной боли при беременности
- Что происходит с малышом
- Сколько это месяцев?
- Видео: врач-гинеколог о причинах кожного зуда у беременных
- Популярные вопросы
- Виды тазового предлежания плода
- Причины высокой температуры
- Как измеряют частоту сердечных сокращений
Виды брадикардии у плода
По характеру и интенсивности снижения частоты сердечных сокращений у плода различаются следующие разновидности патологии:
- Базальная – диагностируется при снижении ЧСС эмбриона до менее 120 раз в минуту, при своевременной помощи вреда для ребенка и самой матери можно избежать;
- Децелерантная – такая брадикардия ставится, если частота эмбрионального сердцебиения не более 72 ударов в минуту, при этом женщине назначается лечение в стационаре с постельным режимом;
- Синусовая – при ней пульс плода снижается до 70-90 ударов в минуту, такое состояние является наиболее опасным, поэтому женщине требуется срочная госпитализация и интенсивное лечение вплоть до самых родов.
Определение точного вида и причины брадикардии имеет большое значение, так как от этого зависит, насколько велика опасность для ребенка и матери, какую стратегии терапии следует выбрать для лечения заболевания или хотя бы снижения рисков.
Как понять первородящей, что начались схватки
Когда и как начинаются ложные, родовые схватки у первородящих женщин и каким образом можно отличить одни от других? Матка начинает готовиться к рождению ребенка довольно рано, у некоторых женщин уже в 20 недель беременности. Но чаще после 30-й недели или даже в последние 2-3 недели перед родами.
Как начинаются схватки у первородящих, примерно так же ощущаются и тренировочные. Еще их называют схватками Брекстона Хигса или просто «брекстонами». Данное имя принадлежит врачу, открывшему это явление и его объяснившему. Тренировочные схватки начинают ощущаться как легкое сжатие матки, ее окаменение. Но чем больше срок беременности, тем они становятся ощутимее. Ближе к концу периода вынашивания у женщины уже могут возникать не очень приятные ощущения внизу живота, когда начинаются ложные схватки у первородящих, иногда подключается и поясница. Кстати, во время этих тренировок организма будущая мама может пробовать разные техники дыхания, которые обычно рекомендуют в родах. Это ей очень поможет уже в процессе рождения ребенка.
Ощущения когда начинаются схватки у первородящих, которые приводят к раскрытию шейки матки, несколько иные. Можно попробовать засечь между ними промежутки и выяснится, что они примерно одинаковые. При этом появляются боли, причем которые постоянно становятся все невыносимей.
И все же как понять первородящей, что начались схватки и не ошибиться? На самом деле, все довольно просто. Их невозможно никаким образом снять и остановить. Тогда как при подготовительных схватках достаточно принять теплую ванну. Она полностью расслабит мышцы и можно будет уснуть.
У первородящей настоящие схватки могут начаться с отхождения слизистой пробки. Это означает, что внутренний зев матки, где находится эта самая слизь, приоткрывается. Конечно, бывает так, что это происходит и за несколько недель до родов, но чаще уже в процессе родовой деятельности.
По ощущениям схватки у первородок чем-то напоминают боль во время менструации. Оно и понятно, механизм ее возникновения чем-то схож. Но вскоре боль становится опоясывающей. И не просто ноющей, как при месячных, а именно схваткообразной. Между схватками всегда есть промежутки, но они становятся все короче ближе к наступлению второго периода родов. У первородящих родовые схватки начинаются примерно за 8-10 часов до начала потуг. То есть длительное время продолжаются, что дает возможность спокойно собраться в роддом и ничего не забыть.
Когда начнутся настоящие схватки и (или) отойдут околоплодные воды, можно вызывать скорую помощь. Она отвезет вас в роддом. Конечно, можно переждать несколько часов дома, но обычно в этом нет необходимости. Большинству женщин спокойнее находиться под медицинским присмотром. Ну а комфорт — это не главное.
А у повторнородящих родовые схватки начинаются более интенсивно, им точно нужно поспешить, так как до родов остается совсем немного. Нередко схватки начинают ощущаться не с первого сантиметра раскрытия шейки матки, а значительно позднее. Чтобы не родить в машине скорой помощи — лучше побыстрее отправляться в стационар.
Как облегчить боль, когда начнутся настоящие схватки
Пожалуй, самый важный момент – это психологический настрой. Никакой паники! Вы – взрослая женщина, способная вытерпеть боль. Не вы первая, не вы – последняя, кто рожает. Да, будет больно, да, будет страшно, но цель оправдывает средства. Ваша кроха – вот главная цель. Ради нее стоит потерпеть.
Если женщина во время схваток поддается стрессу и панике, то это состояние передается ребеночку, которому и без этого приходится очень трудно. Девять месяцев он жил в уютном утробе, а сейчас сокращающаяся матка всеми силами пытается «вытолкнуть» кроху. А еще, переживая, сбивается дыхание, что приводит к кислородному голоданию плода. Поэтому настраиваемся решительно и позитивно!
Не забываем о дыхании. Во время схватки попытайтесь абстрагироваться от нарастающей боли. Закройте глаза, направьте все свои мысли на глубокое и равномерное дыхание. Вдыхайте носом и выдыхайте через рот. При таком дыхании шейка матки раскроется быстрее.
Прибегните к маленькой уловке – обману мозга. Во время боли пробуйте переключать сознание. Составляйте логические цепочки, анализируйте все, что видите вокруг себя или просто представляйте что-то невероятно прекрасное и приятное.
Когда схватки стали более интенсивными примите удобную для вас позу. Экспериментируйте до тех пор, пока не найдете самое удобное для вас положение.
Не забывайте о массаже. Круговыми движениями массируйте седалищные косточки, сжатыми ладонями область копчика.
Эти незамысловатые советы помогут вам в этот сложный родовой период. И не забывайте, что через боль и муки вы обретаете самое большое счастье в жизни.
Развитие плода
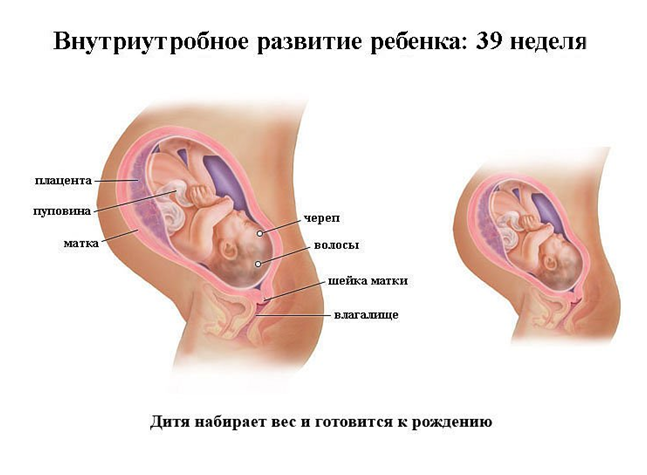
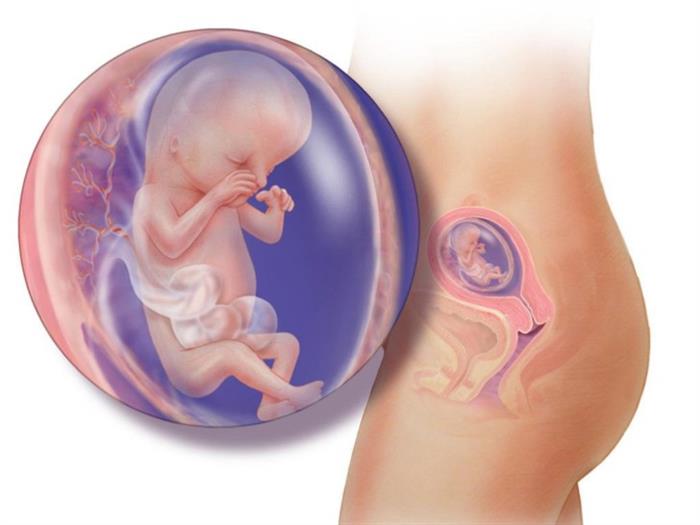
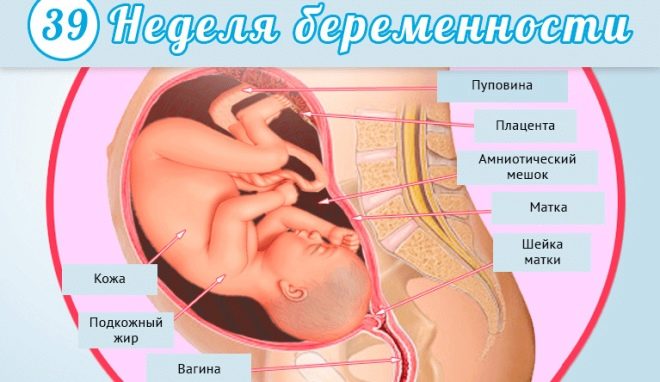
Качественных перемен в теле малыша ожидать уже не стоит. Он полностью созрел для жизни вне организма матери, и теперь только ждет команды от организма матери, чтобы появиться на свет. Дитя продолжает расти в размерах и набирать вес. На 39 неделе беременности его рост колеблется в пределах 50 см, а масса составляет более 3 кг.
Дитя уже выглядит как полноценный новорожденный малыш. Его кожа приобретает характерный розовый оттенок, пропадает пушок (лануго) и первородная смазка. Двигательная активность плода немного снижается, но беспокоиться не стоит – это вполне нормальное явление.
Анализы и УЗИ
В последнем триместре вынашивания гинеколог будет просить вас являться на прием каждую неделю. Кроме обычных измерений веса, давления, окружности живота, высоты дна матки, его будет интересовать ваше общее самочувствие и результаты анализа мочи. Так, например, белок в моче, слабость и тошнота могут указывать на развитие гестоза беременных, при котором требуется экстренное родоразрешение.
Еще одно обязательное исследование – кардиотокография. Поможет диагностировать тонус матки, оценит частоту сердечных сокращений у малыша, степень зрелости плаценты. На основе этих данных специалист сможет понять, все в порядке с плодом, нет ли гипоксии, достаточно ли питательных веществ поступает к нему через плаценту.
Правильное поведение мамы — здоровое развитие малыша
Когда будущая мамочка начинает считать свою беременность по неделям, она, конечно же, знает, что можно кушать, а чего нельзя, что можно делать, а от чего лучше отказаться. Наверняка всем известно, что во время закладки у плода костного аппарата, из организма мамы в организм ребенка переходи кальций, как основной строительный элемент. У плода формируется скелет, а у мамы портятся зубы, ломаются ногти, выпадают волосы, страдает костная структура ее собственного скелета. На любом этапе стоит придерживаться нехитрых правил, которые помогут малышку родиться здоровым и полноценным, а организм мамы не пострадал от нехватки жизненных веществ и микроэлементов.
[], [], []
1-13 недели
- полный отказ от вредных привычек;
- правильное питание – овощи и нежирное мясо (желательно курица, кролик, говядина) приготовленные на пару должны стать преобладающими в основном рационе;
- прием витаминных комплексов, непременно по назначению врача и под контролем лабораторных исследований крови и мочи;
- избегать простудно – вирусных заболеваний и травм;
[]
13-24 неделя
Рассчитывая беременность по неделям, нужно иметь в виду, что с 12 недели весьма вероятно появление отеков, набора лишнего веса из-за постоянно растущего аппетита, поэтому придерживаться диеты станет уже необходимостью.
- пищевой рацион нужно максимально составить из термически не обработанных фруктов и овощей, включить творог, желательно домашнего приготовления;
- во избежание образования отеков отказаться или максимально уменьшить прием соленых, острых, жирных и копченых продуктов;
- ввести в диету кисломолочные продукты и квашеную капусту, только не в больших количествах, чтобы не было сильного вздутия живота. Страшного в этом ничего нет, а вот ощущения будут неприятные. Чувство распирания в животе дело не совсем приятное;
- не забывать прием витаминных комплексов;
- защищать свой организм от вирусов, травм и пищевых отравлений.
[], [], [], [], []
25-36 неделя
Послаблений в диете делать все еще не желательно, нужно лишь разбавлять ее пищей, способной оказывать слабительное действие на кишечник и придерживаться ранее выбранного распорядка дня:
- следить за весом, не набирать излишков, которые будут в тягость маме и не пойдут на пользу малышу;
- не превышать дозировку витаминов, чтобы не произошло преждевременного старения плаценты;
- для избегания запоров, которые часто повторяются на поздних стадиях, целесообразно употреблять в пищу курагу и чернослив. Содержащиеся микроэлементы в названных сухофруктах пойдут на пользу не только маме, но и будут полезны малышу.
[], [], [], [], [], []
Еще немного об аптечных лекарствах от зубной боли при беременности
Будущей матери необходимо понимать: любое принятое ею лекарство может сказаться на ее ребенке. Конечно, влияние большинства препаратов на развитие плода остается неизученным, но именно поэтому-то и стоит минимизировать лекарственную нагрузку на организм беременной. Особенно уязвим малыш в первом триместре беременности, поэтому ни одна таблетка на этом сроке не должна приниматься без соответствующего назначения врача.
Если болевые ощущения не очень сильные, необходимо попытаться избавиться от зубной боли при беременности с помощью народных средств. Если народные методы не помогают, есть смысл обратиться к аптечным препаратам, но начать с детских гелей. Большинство сильных лекарств от зубной боли при беременности употребляется однократно (!) и только при острой необходимости.
Чтобы зубная боль при беременности не настигла женщину внезапно, ей необходимо правильно питаться, регулярно чистить зубы и следить за своим здоровьем. Если десны стали очень чувствительными и начали периодически кровоточить, необходимо ежедневно полоскать рот настойкой из коры дуба. Если один из зубов начал «поднывать», при первой же возможности следует обратиться к стоматологу.
Назад
Что происходит с малышом
К 38-39 неделе плод достигает физиологической зрелости. Это значит, что:
- легкие могут раскрыться и обеспечить газообмен;
- сердечно-сосудистая система полноценно функционирует, доставляя к органам и тканям кислород и питательные вещества;
- рефлексы развиты;
- желудочно-кишечный тракт готов переваривать и усваивать грудное молоко.
Из-за того, что ребенку тесно в матке, ведь ей уже некуда растягиваться дальше, активные «пляски» в животе сменяются более прицельными толчками.
Количество шевелений должно укладываться в рамки 10-15 за 12 часов. То есть в норме примерно по одному движению каждый час. Тишина в животе, длящаяся более 5-6 часов или наоборот, чрезмерно активные движения в течение 1-2 суток — нехороший сигнал, свидетельствующий о том, что плод страдает.
Сколько это месяцев?
39 неделя беременности по подсчетам лечащего врача и данным УЗИ — это акушерский стандарт вычисления срока гестации. От реального он отличается примерно на 2 недели, поскольку точкой отсчета является первый день последней перед зачатием менструации. Таким образом, 39 неделя — это 37 эмбриональных недель.
В переводе на нормальные календарные исчисления, прошло и 3 недели или примерно 274 дня. До предполагаемой даты родов, указанной в обменной карте беременной женщины, остается еще около 7 дней, однако это не означает, что родовая деятельность начнется именно в тот день, который указан — такая вероятность составляет не более 6-7%.
Все остальные роды по статистике происходят либо раньше ПДР, либо позже. На 39 неделе роды начинаются примерно у 40% женщин.
Рассчитать срок беременности
Видео: врач-гинеколог о причинах кожного зуда у беременных
- СПЕЦИФИКА УХОДА ЗА КОЖЕЙ ПРИ ДЕРМАТОЗАХ ВО ВРЕМЯ БЕРЕМЕННОСТИ. Корсунская И. М., Дворянкова Е. В., Невозинская З. А. // Аллергология и Иммунология в Педиатрии. – 2017. – № 2(49). – С. 42-44.
- ВНУТРИПЕЧЕНОЧНЫЙ ХОЛЕСТАЗ БЕРЕМЕННЫХ: СОВРЕМЕННОЕ СОСТОЯНИЕ ПРОБЛЕМЫ. Маев И.В., Андреев Д. Н., Дичева Д.Т., Казначеева Т.В. // Клиническая медицина. – 2015. – № 6. – С. 25-29..
- МИКРОФЛОРА ВЛАГАЛИЩА ПРИ БАКТЕРИАЛЬНОМ ВАГИНОЗЕ У БЕРЕМЕННЫХ ЖЕНЩИН. Подгорная А.В., Maхмутходжаев А.Ш., Михеенко Г.А. // Современные проблемы науки и образования. – 2015. – № 6.
- Disorders of pregnancy. Ambros-Rudolph C.M. In: Burgdorf WHC, Plewig G., Wolff H.H., Landthaler M., editors. Braun-Falco’s dermatology. // 3rd ed. Heidelberg: Springer Medizin Verlag. — 2009.- P. 1160–1169.
- Dermatoses of pregnancy. Shornick J.K. // Semin. Cutan. Med. Surg. — 1998, Sep. Vol. 17, № 3. — P. 172–181.
- Update on dermatoses of pregnancy. Warshauer E., Mercurio M. // Int. J. Dermatol. — 2013. — Jan. Vol. 52, № 1. — P. 6–13.
Популярные вопросы
Mеня беспокоит зуд наружных половых губ, а ещё 2-й год мучает неприятные ощущения в области уретры.Анализы нормальные. Немного нормализует состояние мочевого пузыря нитроксолин, но ненадолго. Ещё у меня гипотиреоз. Может ли оно провоцировать другое?
При гипотиреозе могут быть атрофические явления на слизистых, что и будет провоцировать сухость. Так же важен Ваш возраст. Необходимо обратиться на прием ко врачу и исключить лейкоплакию или крауроз . В настоящее время с целью увлажнения и предотвращения воспаления воспользоваться гелем Гинокомфорт с экстрактом мальвы. Это поможет быстро снять зуд, заживить слизистые.
После родов на 4 месяц появился зуд в интимной области, по всей вульве. Сдала Фемофлор Скрин, все чисто, немного меньше лактобактерий, сахар в норме, гельминтов нет. Возможно ли что после родов и на фоне лактации стало меньше эстрогенов и из-за этого появились сухость и зуд, особенно в ночное время? Поможет ли мне гель гинокомфорт и какой из них? 36 лет, третьи роды, кормлю грудью.
Такая ситуация возможна. На данном этапе устранить зуд поможет применение геля Гинокомфорт с экстрактом мальвы. В составе увлажняющие, репоративные компаненты, что обеспечит восстановление эластичности слизистых и устранит зуд. Гель можно вводить во влагалище или наносить местно 1 раз в день на протяжении 10 дней , а далее по необходимости.
Здравствуйте! Меня беспокоит зуд полового органа именно на губах. У меня все там красное стало. Как можно лечить? У меня начинается зуд после близости с мужем!
Здравствуйте! Порекомендую воспользоваться гелем Гинокомфорт с маслом чайного дерева. Гель наносится на зону беспокойства тонким слоем 1 раз в день 7 дней. Если эффекта не увидите, то необходимо обращение к специалисту и проведение обследований для уточнения характера воспаления.
Виды тазового предлежания плода
Тазовое предлежание плода распределяют на виды:
- ягодичное;
- ножное.
При ягодичном тазовом предлежании плода во время родов первыми появляются ягодицы младенца. При этом его ножки располагаются вдоль туловища и расправлены в коленках. При подобном положении можно сказать, что женщине повезло, так как в этом случае она практически не нуждается в дополнительной помощи, а риск осложнений сводится к минимуму. При смешанном ягодичном предлежании могут одновременно показаться ножки и таз.
Ножное предлежание считается более неблагоприятным. По статистике, таким образом рождается до 15% детей с тазовым предлежанием. При ножном положении первыми из родовых путей показываются ножки, а не таз. Обычно в случае ножного предлежания проводят кесарево сечение.
Причины высокой температуры
Любой воспалительный процесс может стать причиной повышения температуры. Природа воспаления при этом может быть различной – бактериальной, вирусной, грибковой. В большинстве случаев при этом температура носит характер сопутствующего симптома: например, при отите – болит («дергает») ухо и повышена температура…
Температура обращает на себя особое внимание, когда других симптомов не наблюдается. Температура на фоне стандартных признаков ОРВИ обыденна, а вот только одна высокая температура пугает.. Заболевания, при которых может наблюдаться высокая температура без других симптомов:
Заболевания, при которых может наблюдаться высокая температура без других симптомов:
-
ОРВИ и грипп. Грипп, а в некоторых случаях и другие ОРВИ могут начинаться с внезапного подъема температуры. В этом случае катаральные явления начинаются несколько позднее (ближе к вечеру или на следующий день);
-
ангина. Вместе с температурой обычно наблюдается боль в горле при глотании. Боль в горле довольно быстро усиливается, так что не заметить ее нельзя;
-
ветрянка (ветряная оспа). Типично начало ветрянки – высокая температура. Характерные высыпания могут появляться только на 2-3 день заболевания;
-
абсцесс (скопление гноя в поверхностных тканях или во внутренних органах). При абсцессе температура «плавает»: температурные пики могут перемежаться нормальной температурой в течение дня (в отличие от типичного для «обыкновенного» инфекционного заболевания температурного графика – когда наиболее низкая температура наблюдается после утреннего пробуждения, а к вечеру подрастает);
-
воспаления мочеполовой системы (пиелонефрит, гломерулонефрит) обычно проявляются высокой температурой и болью в проекции почек. Но в некоторых случаях боль может отсутствовать;
-
аппендицит – также может протекать без боли;
-
менингиты и энцефалиты (воспаление мозговых оболочек инфекционного происхождения). В этом случае высокая температура сопровождается сильной головной болью, тошнотой, нарушением зрения. Характерный симптом – напряжение мышц шеи (подбородок невозможно опустить к груди);
-
геморрагическая лихорадка (обычно заражение происходит при укусе диких животных, например, мыши-полёвки). Тут тоже есть свои характерные симптомы – уменьшение (вплоть до прекращения) мочеиспускания, появление подкожных кровоизлияний (точечное покраснение кожи, сыпь), мышечные боли.
Повышенная температура (до 37,5-38°C ) без ярко выраженных иных симптомов может наблюдаться при:
-
туберкулёзе;
-
онкологических заболеваниях;
-
заболеваниях щитовидной железы (тиреотоксикоз);
-
неврологических расстройствах;
-
аллергической реакции (так может проявляться индивидуальная непереносимость медицинских препаратов).
Также с повышением температуры протекают следующие заболевания:
-
воспаление легких (пневмония). Воспаление легких – распространённая причина высокой температуры. При этом обычно наблюдаются боль в груди, одышка, кашель;
-
инфекционные заболевания желудочно-кишечного тракта (гастроэнтероколиты). Тут температура выступает побочным симптомом. Основные жалобы: боль в животе, диарея, тошнота, рвота;
-
вирусный гепатит А, для которого характерно появление желтушной окраски кожных покровов и белков глаз;
-
другие вирусные заболевания – корь, краснуха, эпидемический паротит (свинка), мононуклеоз, полиомиелит и др.;
-
хронические заболевания мочевыводящей системы (хронический пиелонефрит, цистит), у женщин – хронический сальпингоофарит. Наряду с субфебрильной температурой могут наблюдаться боли в животе и нарушения мочеиспускания;
-
заболевания, передающиеся половым путем (гонорея, сифилис, урогенитальные инфекции – токсоплазмоз, трихомониаз, уреаплазмоз и др.);
-
хронические миокардит и эндокардит. При этом обычный симптом – боли в области сердца;
-
аутоиммунные заболевания (ревматизм, системная красная волчанка и др.).
Это, конечно, далеко не полный список заболеваний, способный вызвать повышение температуры
Как измеряют частоту сердечных сокращений
Для получения точных данных относительно частоты пульса плода используют КТГ, ЭКГ, УЗИ и аускультацию.
УЗИ плода и его сердца
На ранних сроках беременности сердцебиение специалист определит при помощи трансвагинального датчика. Уже после 7й недели звук сердца будет слышен и при диагностике трансабдоминальным датчиком (врач проводит им по животу женщины).
«Четырехкамерный срез» сердца плода используют для определения нарушений развития. Нередко именно пороки развития сердца являются причиной снижения или повышения ЧСС. При данном «срезе» врач на УЗИ отлично видит 2 предсердия и 2 желудочка плода.
Если возникают подозрения и количество биений сердца плода не соответствует норме, назначают дополнительные методы исследования.
ЭКГ (эхокардиография)
Проводится данный метод диагностики по показаниям, если при УЗИ были выявлены нарушения: задержка внутриутробного развития плода, работа сердца не соответствует нормам, патологии строения сердца или развития плода. С его помощью можно детально проверить строение сердца, выполнение всех функций и наличие нарушений кровотока во всех отделах сердца.
При ЭКГ используют двух- и одномерное изображение, допплерометрию. Наиболее информативным является период в 18-28 акушерских недель по причине достаточного уровня ИАЖ.
Помимо направления после УЗИ эхокардиографию назначат женщине, если ей больше 38 лет, у нее имеются заболевания эндокринной (сахарный диабет) или сердечнососудистой (врожденный порок сердца — ВПС, к примеру) систем. Гинеколог также может принять решение о проведении ЭКГ, если во время беременности будущая мама перенесла инфекционные заболевания (особенно тяжелые) или она имеет детей с ВПС.
Аускультация сердца плода
На ранних сроках данный метод не применяется ввиду своей не эффективности. Но после 20 недели гинеколог обязательно будет прослушивать сердцебиение плода специальной трубкой (деревянной, пластиковой или алюминиевой) во время каждого осмотра. Во время процедуры будущая мама должна лежать на спине на кушетке.
С каждой неделей врач будет все отчетливее слышать биение сердца плода среди шумов кишечника или сосудов матки. Нередко врачу приходится поискать наиболее благоприятную точку для использования аускультации, т.к. четкость тонов зависеть от положения плода, его движений и предлежания плаценты.
С помощью аускультации можно предположить, как расположен ребенок в утробе. Если лучше всего сердцебиение прослушивается на уровне пупка женщины, то малыш находится в поперечном положении. Если ниже пупка или слева, то ребенок в головном предлежании. Если выше пупка — в тазовом.
Важно, чтобы гинеколог слышал ритмичность стука. Если частота сокращений сердца без ритма, то можно заподозрить гипоксию (в таком случае стук еще становится глуховатым) или врожденный порок сердца
Иногда врач не может прослушать сердцебиение:
- при многоводии или маловодии;
- если плацента находится на передней стенке матки;
- при ожирении у матери;
- если ребенок в данный момент сильно активен.
КТГ (кардиотокография)
Примерно с 32 акушерской недели на первый план выходит довольно эффективный метод диагностики работы сердца — КТГ. Данный способ хорош тем, что в одно время фиксирует работу сосудов матки и плода. Если беременность полностью здоровая и врач не подозревает отклонений, то КТГ беременной женщине могут не делать.
Процедура: будущей маме на живот крепят 2 датчика, с которыми она должна находиться около часа (иногда 30 минут достаточно). КТГ никак не влияет ни на здоровье плода, ни на состояние женщины.
Случаи, когда кардиотокография обязательна для проведения:
- повышенная температура тела матери (выше 38-38,5 градусов);
- на матке есть рубец после оперативного вмешательства;
- беременная страдает от хронических эндокринных или сердечнососудистых заболеваний (синусовой тахикардии);
- гестоз (поздний токсикоз с наличием белка в моче);
- преждевременные роды или переношенная беременность;
- во время родов используют, когда назначена стимуляция родовой деятельности;
- маловодие или многоводие;
- ЗВУР плода (внутриутробная задержка развития);
- допплерометрия выявила нарушения кровотока в артериях;
- раннее созревание плаценты;
- гинеколог при аускультации наблюдает замедление, ускорение ритма, другие нарушения.
Если ЧСС плода в ответ на сокращения матки становится реже, это может свидетельствовать о нарушениях в маточно-плацентарном кровотоке и гипоксии плода. Особенно опасно уменьшение частоты сокращений до 70 и меньше в течение 1 минуты.