Третья неделя беременности (пятая неделя акушерского срока)
Содержание:
- Ощущения женщины на 33 недеде
- Основные этапы ЭКО
- Как измеряют частоту сердечных сокращений
- Симптомы пятой недели беременности
- Причины неразвивающейся беременности
- Что происходит с мамой
- Анализы и исследования
- Чек-лист четвертой недели беременности
- Определение срока беременности по ХГЧ
- Советы по питанию на 4 неделе беременности
- Ощущения матери
- Ощущения будущей мамы
- Что происходит с малышом
- Что происходит с будущей мамой
- Фото УЗИ ребенка на 12 неделе беременности
Ощущения женщины на 33 недеде
В этот период возможны проблемы с пищеварением, изжога, запоры, частые головные боли, кровоточивость десен, варикоз, заложенность ушей и спазмы конечностей. Такие симптомы могут быть, но не обязательны. Некоторым счастливицам удается избежать всех этих симптомов. Все индивидуально.
Мамочка может ощущает легкие точки, как будто малыш внутри вздрагивает. Такие ощущения характерны, когда малыш икает. Данное явление абсолютно нормальное, поэтому беспокоиться по этому поводу не стоит.
На 33 неделе в организме беременной крови больше на 1 литр, чем до «интересного положения». Кровеносная система на этом этапе перекачивает до 5.5 литров крови. Это и приводит к шуму в ушах и повышенной кровоточивости десен.
Активизируется работа плацентарных гормонов, которые отвечают за лактацию. Во время осмотра врач должен внимательно следить за состоянием плаценты, пуповины и шейки матки. Ведь до появления ребенка осталось совсем немного времени.
Большинство женщин после 30 недели начинают ощущать ложные или тренировочные схватки. Они проявляются в виде сокращений мышц матки и, как правило, безболезненны. Такие схватки безопасны и даже полезны, так как готовят мышцы к предстоящей родовой деятельности.
С приближением родов тренировочные схватки могут стать более выраженными и даже немного болезненными. Чтобы отличить их он настоящих схваток и не беспокоиться о том, что начались преждевременные роды, засеките время схватки и время между схватками. Тренировочные схватки нерегулярны и не усиливаются со временем.
Основные этапы ЭКО
Экстракорпоральное оплодотворение проходит в несколько этапов:
-
предварительная диагностика (пары);
-
гормональная стимуляция;
-
пункция фолликулов;
-
непосредственно искусственное оплодотворение;
-
перенос эмбрионов в полость матки;
-
контроль над развитием беременности.
Обследование
Предварительное обследование является обязательным этапом подготовки к ЭКО. Мужчина и женщина встречаются с репродуктологом, который отвечает на их вопросы и подробно рассказывает обо всех тонкостях искусственного оплодотворения. После этого пару начинают готовить к процедуре. Специалист выдает направление на лабораторные и диагностические исследования.
Результаты диагностики используют для выбора программы ЭКО в Москве.
Гормональная стимуляция
Чтобы повысить шансы на наступление беременности, проводится стимулирование овуляции с помощью индивидуально подобранной гормональной терапии. Схема приема гормональных препаратов всегда разрабатывается индивидуально в зависимости от целого ряда факторов.
Кроме стимуляции овуляции для получения пригодных к зачатию ооцитов, целью терапии является подготовка женского организма к последующему приему эмбриона.
Пункция фолликулов
Как только яйцеклетки созрели для экстракорпорального оплодотворения производится их забор. Пункция фолликулов проводится трансвагинально под постоянным контролем УЗИ. Пункционная игла прикрепляется к ультразвуковому зонду, благодаря чему специалист, осуществляющий процедуру, может наблюдать всю картину на мониторе.
После, ооциты помещают в специальную питательную среду, где они будут находиться непосредственно до начала процесса оплодотворения сперматозоидами.
К этому же времени необходимо получить сперматозоиды (партнера или донора), которые, также, должны пройти специальную подготовку.
Оплодотворение ЭКО
Подготовленные сперматозоиды помещают к яйцеклеткам в «пробирку», где и происходит процесс оплодотворения.
Если сперма содержит недостаточное количество пригодных (подвижных) сперматозоидов, то в яйцеклетку с помощью специальной инъекции вводится, заранее отобранный активный и морфологически правильный сперматозоид, этот метод называется ИКСИ.
Оплодотворенные яйцеклетки переносят в специальный инкубатор, где происходит дальнейшее развитие эмбриона. В эмбриологической лаборатории создаются близкие к естественным условия для полноценного развития эмбрионов.
Перенос эмбрионов в полость матки
Через 3–6 дней после искусственного оплодотворения необходимо перенести эмбрионы в полость матки. При необходимости, перед переносом проводится преимплантационная генетическая диагностика эмбрионов, которая позволяет выявить большинство хромосомных и генных нарушений.
Эмбрионы переносятся в матку через маленькую трубку (катетер).
Деликатное размещение зародышей в правильном месте с минимальным нанесением травм и манипуляций является залогом успеха.
Чаще всего переносят, не более двух эмбрионов. Это повышает шансы на успех и снижает риск наступления многоплодной беременности. Оставшиеся неиспользованными эмбрионы криоконсервируют.
Поддержание беременности
ЭКО беременность чаще всего определяют при помощи показателя ХГЧ (хорионический гонадотропин человека) в крови пациентки примерно через 2 недели после переноса эмбрионов. Чтобы поддержать наступившую беременность, женщине назначают специальную гормональную терапию (на основе прогестерона) – для успешного принятия эмбриона.
Внимательный подход и поддержка опытных специалистов нашего центра искусственного оплодотворения помогли многим парам зачать, выносить и родить здорового малыша. Многие наши пациенты возвращаются в клинику, чтобы провести ЭКО повторно, через несколько лет после рождения своего первенца.
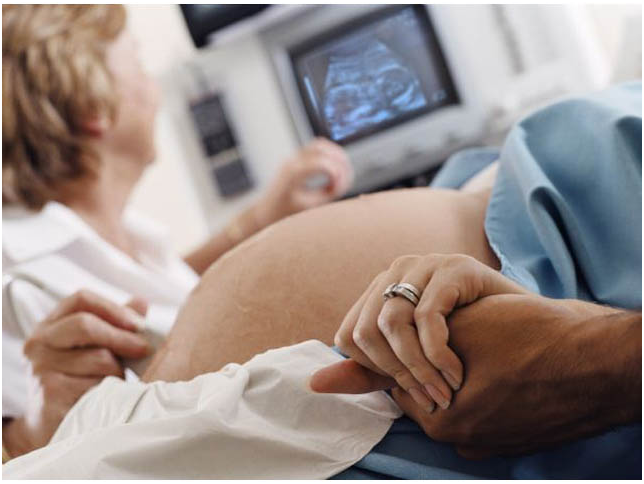
Как измеряют частоту сердечных сокращений
Для получения точных данных относительно частоты пульса плода используют КТГ, ЭКГ, УЗИ и аускультацию.
УЗИ плода и его сердца
На ранних сроках беременности сердцебиение специалист определит при помощи трансвагинального датчика. Уже после 7й недели звук сердца будет слышен и при диагностике трансабдоминальным датчиком (врач проводит им по животу женщины).
«Четырехкамерный срез» сердца плода используют для определения нарушений развития. Нередко именно пороки развития сердца являются причиной снижения или повышения ЧСС. При данном «срезе» врач на УЗИ отлично видит 2 предсердия и 2 желудочка плода.
Если возникают подозрения и количество биений сердца плода не соответствует норме, назначают дополнительные методы исследования.
ЭКГ (эхокардиография)
Проводится данный метод диагностики по показаниям, если при УЗИ были выявлены нарушения: задержка внутриутробного развития плода, работа сердца не соответствует нормам, патологии строения сердца или развития плода. С его помощью можно детально проверить строение сердца, выполнение всех функций и наличие нарушений кровотока во всех отделах сердца.
При ЭКГ используют двух- и одномерное изображение, допплерометрию. Наиболее информативным является период в 18-28 акушерских недель по причине достаточного уровня ИАЖ.
Помимо направления после УЗИ эхокардиографию назначат женщине, если ей больше 38 лет, у нее имеются заболевания эндокринной (сахарный диабет) или сердечнососудистой (врожденный порок сердца — ВПС, к примеру) систем. Гинеколог также может принять решение о проведении ЭКГ, если во время беременности будущая мама перенесла инфекционные заболевания (особенно тяжелые) или она имеет детей с ВПС.
Аускультация сердца плода
На ранних сроках данный метод не применяется ввиду своей не эффективности. Но после 20 недели гинеколог обязательно будет прослушивать сердцебиение плода специальной трубкой (деревянной, пластиковой или алюминиевой) во время каждого осмотра. Во время процедуры будущая мама должна лежать на спине на кушетке.
С каждой неделей врач будет все отчетливее слышать биение сердца плода среди шумов кишечника или сосудов матки. Нередко врачу приходится поискать наиболее благоприятную точку для использования аускультации, т.к. четкость тонов зависеть от положения плода, его движений и предлежания плаценты.
С помощью аускультации можно предположить, как расположен ребенок в утробе. Если лучше всего сердцебиение прослушивается на уровне пупка женщины, то малыш находится в поперечном положении. Если ниже пупка или слева, то ребенок в головном предлежании. Если выше пупка — в тазовом.
Важно, чтобы гинеколог слышал ритмичность стука. Если частота сокращений сердца без ритма, то можно заподозрить гипоксию (в таком случае стук еще становится глуховатым) или врожденный порок сердца
Иногда врач не может прослушать сердцебиение:
- при многоводии или маловодии;
- если плацента находится на передней стенке матки;
- при ожирении у матери;
- если ребенок в данный момент сильно активен.
КТГ (кардиотокография)
Примерно с 32 акушерской недели на первый план выходит довольно эффективный метод диагностики работы сердца — КТГ. Данный способ хорош тем, что в одно время фиксирует работу сосудов матки и плода. Если беременность полностью здоровая и врач не подозревает отклонений, то КТГ беременной женщине могут не делать.
Процедура: будущей маме на живот крепят 2 датчика, с которыми она должна находиться около часа (иногда 30 минут достаточно). КТГ никак не влияет ни на здоровье плода, ни на состояние женщины.
Случаи, когда кардиотокография обязательна для проведения:
- повышенная температура тела матери (выше 38-38,5 градусов);
- на матке есть рубец после оперативного вмешательства;
- беременная страдает от хронических эндокринных или сердечнососудистых заболеваний (синусовой тахикардии);
- гестоз (поздний токсикоз с наличием белка в моче);
- преждевременные роды или переношенная беременность;
- во время родов используют, когда назначена стимуляция родовой деятельности;
- маловодие или многоводие;
- ЗВУР плода (внутриутробная задержка развития);
- допплерометрия выявила нарушения кровотока в артериях;
- раннее созревание плаценты;
- гинеколог при аускультации наблюдает замедление, ускорение ритма, другие нарушения.
Если ЧСС плода в ответ на сокращения матки становится реже, это может свидетельствовать о нарушениях в маточно-плацентарном кровотоке и гипоксии плода. Особенно опасно уменьшение частоты сокращений до 70 и меньше в течение 1 минуты.
Симптомы пятой недели беременности
На этой неделе симптомы беременности становятся все более явными. Женщина начинает часто ходить в туалет. Это связано с тем, что в организме существенно возрастает уровень ХГЧ, под влиянием которого усиливается кровоснабжение в тазу и почках, делая их более восприимчивыми.
Симптомами пятой недели беременности также являются:
- Сонливость, усталость, быстрая утомляемость. Все эти симптомы возникают вследствие очень напряженной работы, которая ведется в организме. В это время беременной женщине рекомендуют изменить свой режим дня. Она должна меньше работать и больше отдыхать.
- Увеличение молочных желез, повышение их чувствительности. Этот процесс связан с подготовкой к грудному вскармливанию. Под воздействием эстрогена и прогестерона происходит прилив крови к молочным железам, растет количество жира, сами железы расширяются.
- Появление тошноты и рвоты. Чувство тяжести в желудке и последующая рвота являются следствием гормональной перестройки организма. Женщине в этот момент рекомендуется дробное питание (есть нужно часто, но небольшими порциями). Необходимо употреблять больше жидкости и не есть, если не хочется. Если рвота возникает слишком часто (более четырех раз в день) следует обратиться за консультацией к врачу.
- Изменение вкусовых пристрастий. Возникает из-за гормональной перестройки организма.
Причины неразвивающейся беременности
Основные причины, по которым беременность может замереть, можно условно разделить на несколько больших групп:
- Врожденные и приобретенные аномалии матки.
- Патологии эндометрия (внутренней слизистой оболочки матки).
- Острые инфекции.
- Генетические/хромосомные нарушения.
- Гормональные нарушения.
- Патологии свертывающей системы крови.
- Иные причины.
К врожденным патологиям внутренних половых органов относятся:
- двурогая матка (аномалия, при которой полость матки полностью или частично разделена перегородкой на две части — рога);
- полное удвоение матки (у женщины две матки и два влагалища, у каждой матки всего по одной маточной трубе);
- однорогая матка (развита только одна половина матки и имеется одна маточная труба);
- седловидная матка (матка имеет почти нормальное строение, но в центре ее дна имеется углубление).
Врожденные патологии матки выявляются примерно у 10-25% женщин с замершей беременностью. Приобретенные аномалии часто диагностируются у пациенток, перенесших кюретаж (гинекологическое выскабливание матки, в ходе которого удаляется верхний слой слизистой оболочки). Также они могут быть следствием предыдущей замершей беременности. К приобретенным аномалиям внутренних половых органов относят:
- истмико-цервикальную недостаточность (преждевременное раскрытие шейки матки при беременности);
- субмукозную миому (доброкачественное новообразование, развившееся из мышечного слоя матки);
- возникновение внутриматочных спаек.
Патологические состояния эндометрия способны стать причиной неудачной имплантации эмбриона или недостаточного питания плода. Это приводит к замиранию беременности. Наиболее частыми нарушениями, из-за которых гибнет плод, являются хронический эндометрит и синдром регенераторно-пластической недостаточности эндометрия (состояние, в результате которого слизистая оболочка матки атрофируется).
Острые инфекционные заболевания далеко не всегда вызывают гибель плода, чаще они становятся причиной развития врожденных аномалий у ребенка (глухоты, пороков сердца, задержки умственного развития и т.д.). И все же в ряде случаев даже ОРВИ может спровоцировать замирание беременности. А к наиболее опасным для плода инфекциям относят краснуху, цитомегаловирус, герпес, токсоплазмоз, хламидиоз, гонорею.
Генетические и хромосомные нарушения часто становятся причиной замирания беременности на ранних сроках (до 8 недели). В некоторых случаях плод гибнет позднее — на 13-20 неделе, но такое происходит гораздо реже. В результате генетических и хромосомных нарушений у плода может сформироваться кариотип (хромосомный набор), несовместимый с жизнью. В этом случае в дальнейшем развитии эмбриона нет смысла, и он погибает. Патологические гены способны передаваться как от отца, так и от матери (а иногда аномалии обусловлены несовместимостью генов женщины и мужчины), а хромосомные нарушения возникают непосредственно в процессе деления клеток после оплодотворения. Они могут быть качественными (наблюдаются дефекты в строении хромосом) или количественными (хромосом больше или меньше, чем нужно).
Гормональные нарушения могут появиться из-за наличия у будущей мамы заболеваний эндокринной или репродуктивной систем или аутоиммунных нарушений. Беременность способна замереть в двух случаях:
- при недостатке прогестерона (гормона, отвечающего за подготовку матки к имплантации эмбриона);
- при избытке мужских половых гормонов в организме женщины.
Патологии свертывающей системы крови у матери могут стать причиной сбоя процесса имплантации плодного яйца, повреждения маточно-плацентарных сосудов или нарушения функций плаценты. Все это способно привести к замиранию беременности.
Иногда причины неразвивающейся беременности так и остаются неизвестными. К возможным факторам, повлиявшим на гибель плода, в таких случаях относят генетическую несовместимость родителей ребенка или наличие в организме матери аллоиммунных антител, способных вызвать резус-конфликт.
Что происходит с мамой
Главное событие пятой недели — отсутствие менструации. Этот признак является первым объективным симптомом наступившей беременности. Субъективных признаков больше:
- изменение вкусовых пристрастий;
- появление субфебрильной температуры;
- слюнотечение;
- обострение обоняния;
- тошнота, рвота;
- безболезненные тянущие ощущения внизу живота;
- сонливость и чувство постоянной усталости;
- нагрубание молочных желез.
Субъективными эти признаки называют потому, что встречаются не всегда и не у всех беременных. Кому-то повезет отходить первый триместр без тошноты, рвоты, обостренного обоняния и сонливости. Кто-то испытает на себе весь комплекс неприятных ощущений, сопровождающих первые месяцы гестации.
Не стоит паниковать, если характер беременности кардинально отличается от общепринятых норм. Каждый организм уникален, поэтому процесс внутриутробного развития хоть и идет по одному сценарию, но варьируется в широком диапазоне симптомов и физиологических явлений.
Анализы и исследования
Если вы встаете на учет по беременности на шестой неделе, вы получите длинный список анализов. Вам придется сдать несколько пробирок крови, чтобы узнать:
- уровень гемоглобина и сахара;
- содержание прогестерона и ХГЧ;
- концентрацию билирубина, печеночных ферментов, фибриногена;
- статус ВИЧ, СПИД и ЗППП;
- ваш резус-фактор, группу крови и оценить свертывающую систему;
- наличие/отсутствие гепатитов и TORCH-инфекций.
Также врач проведет внешний осмотр, измерит ваш рост, вес, объем таза, артериальное давление. С 6 недели беременности и вплоть до родов еженедельно нужно сдавать общий анализ мочи.
Что покажет УЗИ
Ультразвук может подтвердить беременность, определить количество зародышей и их правильное расположение в теле матки
Это важно, поскольку вовремя диагностировать внематочную беременность – значит сохранить репродуктивные функции женщины
Чек-лист четвертой недели беременности
- Пройдите тест на беременность, если не сделали этого ранее. Анализ крови на ХГЧ даст стопроцентно точный результат.
- Определитесь, где вы хотите наблюдать свою беременность – частная клиника или женская консультация. Поищите отзывы о врачах-гинекологах.
- До 12 недели беременности не забывайте о приеме фолиевой кислоты.
- Откажитесь от вредных привычек, сократите количество потребляемого кофеина, простых углеводов, фастфуда.
- Больше гуляйте и проводите времени на свежем воздухе.
- Избегайте стрессов: треть случаев угрозы прерывания беременности обусловлены нашим быстрым темпом жизни и высоким уровнем тревожности.
Определение срока беременности по ХГЧ
Определение срока беременности по ХГЧ относится к одному из самих точных методов. ХГЧ или хорионический гонадотропин человека представляет собой гормон-белок, который вырабатывают оболочки эмбриона в течение всей беременности. Именно ХГЧ блокирует в женском организме процессы, отвечающие за менструальный цикл, и усиливает выработку гормонов, которые отвечают за сохранение беременности. ХГЧ повышается при зачатии и выступает одним из достоверных признаков наступившей беременности. Уровень ХГЧ повышается с первой недели беременности, то есть в течение 14 дней после зачатия. Данный показатель удваивается с каждым днем, начиная с 3 недели беременности и вплоть до 12 недели. С 12 и по 22 неделю уровень гормона не повышается, а вот с 22 недели снова начинает расти.
Скорость увеличения ХГЧ в крови дает возможность определить отклонения в развитии беременности. Так, при замершей или внематочной беременности, ХГЧ ниже нормы. А резкое увеличение данного показателя свидетельствует о многоплодной беременности либо о хромосомных заболеваниях. Поэтому гинеколог, как и сама беременная должны следить за динамикой концентрации ХГЧ в крови в период беременности. Давайте рассмотрим нормы содержания ХГЧ и влияние данного гормона на определение срока беременности.
|
Дни прошедшие после последней менструации |
Номы уровня ХГЧ для этого периода мЕд/мл |
Срок беременности |
|
26 дней |
0-50 |
12 дней |
|
27 дней |
25-100 |
13 дней |
|
28 дней |
50-100 |
2 недели |
|
29 дней |
100-200 |
15 дней |
|
30 дней |
200-400 |
16 дней |
|
31 день |
400-1000 |
17 дней |
|
32 дня |
1050-2800 |
18 дней |
|
33 дня |
1440-3760 |
19 дней |
|
34 дня |
1940-4980 |
20 дней |
|
35 дней |
2580-6530 |
3 недели |
|
36 дней |
3400-8450 |
22 дня |
|
37 дней |
4420-10810 |
23 дня |
|
38 дней |
5680-13660 |
24 дня |
|
39 дней |
7220-17050 |
25 дней |
|
40 дней |
9050-21040 |
26 дней |
|
41 день |
10140-23340 |
27 дней |
|
42 дня |
11230-25640 |
4 недели |
|
43дня |
13750-30880 |
29 дней |
|
44 дня |
16650-36750 |
30 дней |
|
45 дней |
19910-43220 |
31 день |
|
46 дней |
25530-50210 |
32 дня |
|
47 дней |
27470-57640 |
33 дня |
|
48 дней |
31700-65380 |
34 дня |
|
49 дней |
36130-73280 |
5 недель |
|
50 дней |
40700-81150 |
36 дней |
|
51 день |
45300-88790 |
37 дней |
|
52 дня |
49810-95990 |
38 дней |
|
53 дня |
54120-102540 |
39 дней |
|
54 дня |
58200-108230 |
40 дней |
|
55 дней |
61640-112870 |
41 день |
|
56 дней |
64600-116310 |
6 недель |
Обратите внимание, что значения, указанные в таблице не являются эталоном. Так, в зависимости от особенностей организма женщины и течения беременности изменяются и нормы ХГЧ при определении срока беременности
[], [], []
Советы по питанию на 4 неделе беременности
Ваш рацион должен быть полноценным и разнообразным: растущему эмбриону для нормального развития нужны питательные вещества, витамины. Принимайте фолиевую кислоту в дозировке 400 мкг ежедневно (согласно рекомендации врача). Пейте достаточное количество жидкости: это поможет уменьшить утомляемость, головокружения и головные боли.
Что делать, если часто беспокоит тошнота? Этот симптом рассматривается отчасти как защитная реакция. Некоторые продукты питания могут содержать вещества, опасные для эмбриона, например, нитраты, свободные радикалы. Чем выше в крови уровень хорионического гонадотропина (ХГЧ), тем сильнее тошнит будущую маму. Тем не менее, потребность эмбриона в строительном материале и источнике энергии никто не отменял: вы должны хорошо питаться. Не ешьте помногу: вместо этого почаще устраивайте для себя небольшие перекусы. Некоторые женщины утверждают, что им помогают справиться с тошнотой имбирь и лимон. Врач может назначить вам витамины B6. Помните, что алкоголь, кофеин и табак строго противопоказаны на протяжении всей беременности.
Ощущения матери
На сроке 5 недель после ЭКО женщины ощущают объективные изменения в своем организме, которые обусловлены повышением уровня ХГЧ в крови. Гормон продуцируется зародышем для ускорения процесса развития плодного места – плаценты. Также он оказывает существенное воздействие на гормональный фон матери и стимулирует секрецию женских половых гормонов.
Признаки беременности после ЭКО не отличаются от таковых при естественном зачатии ребенка:
- тошнота;
- отсутствие аппетита;
- рвотные позывы;
- увеличение грудных желез;
- потемнение ареола сосков;
- нарушение стула;
- токсикоз;
- изменение вкуса;
- эмоциональная лабильность;
- тяжесть в нижней части живота;
- повышение базальной температуры;
- учащенное мочеиспускание.
Возникновение дополнительных симптомов (кровянистые выделения из влагалища, спастические боли в матке) является основанием для обращения за помощью к врачу.
Ощущения будущей мамы
Главный признак, по которому можно уверенно судить о своем новом положении, – отсутствие менструальных кровотечений. Также срок 5 недель беременности – время появления токсикоза. Тошнит чаще всего по утрам, может наблюдаться и рвота. Если таких эпизодов в течение дня больше 4-5, и любая пища выходит обратно, обязательно обратитесь к лечащему врачу. Такое состояние опасно для будущей матери и плода и требует медикаментозного лечения.
Гормональные изменения в организме могут вызывать и другие симптомы:
- болезненная и чувствительная грудь;
- постоянная усталость и сонливость;
- частые позывы к мочеиспусканию;
- метеоризм и запоры;
- головная боль и кратковременная потеря сознания;
- повышение температуры тела до 37-37,2° С, не вызванное простудой;
- перепады настроения.
Заметим, что эти признаки появляются не у всех и не все вместе. Для многих беременность на 5 неделе протекает абсолютно бессимптомно.
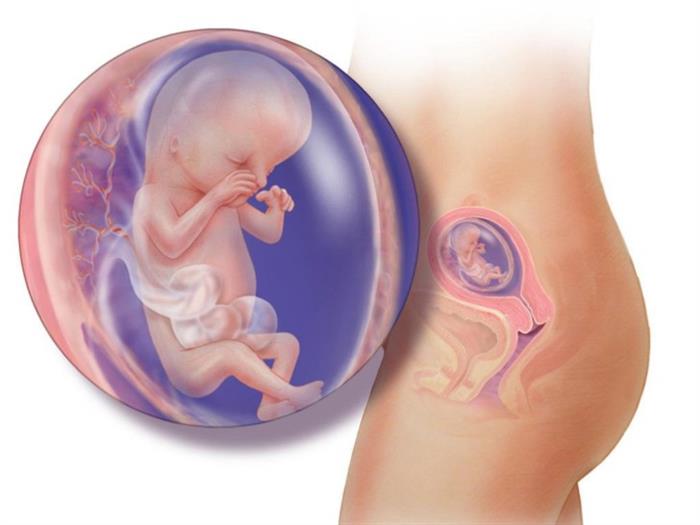
Что происходит с малышом
На 5 неделе беременности по акушерскому сроку самому эмбриону всего 3 недели с момента зачатия. Но, несмотря на крохотные размеры, у него уже можно разглядеть зачатки головы и ног. Что происходит внутри плода? Закладываются основные внутренние органы:
- нервная система;
- зачатки позвонков;
- почки;
- печень и железы внутренней секреции;
- сердце.
Появляются зачатки будущих мышц, формируются выросты, из которых через 10-14 дней разовьются руки и ноги.
Одни органы представляют собой пока только конгломераты дифференцированных клеток. Другие вполне оформлены и работоспособны. Например, сердце, которое к концу этой или началу следующей неделе начнет биться.
Сейчас же в маленьком тельце закладывается основа ваших будущих внуков: первичные половые клетки спускаются в паховую область эмбриона, чтобы через некоторое время превратиться в сперматозоидов у мальчиков или яйцеклетки — у девочек.
Что происходит с будущей мамой
Симптомы и признаки беременности, возникшие ранее, пока сохраняются и иногда даже усиливаются. Все перемены в женском организме обусловлены ростом концентрации прогестерона.
Повышенная утомляемость
Вы наверняка заметили, что устаете намного раньше обычного и чаще хотите спать. Это происходит потому, что львиная доля вашей энергии и питательных веществ достается эмбриону.
Повышенный аппетит
Причина его та же – растущему плоду требуется много белков, жиров и углеводов. И поэтому если вы не испытываете токсикоза, то есть хочется больше.
Изменения в молочной железе
Объем груди несколько увеличивается, ткани уплотняются, ареола может потемнеть. Легкие болевые ощущения на 7 неделе не опасны.
Учащенное мочеиспускание
Возникает потому, что женщина пьет больше жидкости, приток крови к органам мало таза увеличивается, а растущая матка давит на мочевой пузырь. Если позывы не сопровождаются болью и чувством жжения, то опасности нет.
Кожные высыпания
Из-за снижения уровня эстрогенов в 7 недель беременности увеличивается секреция сальных желез кожи. В результате появляются угри, черные точки и прыщи. У некоторых на лице и груди появляются также пигментные пятна.
Фото УЗИ ребенка на 12 неделе беременности
Это очень важный период, поскольку гинеколог направляет женщину на первый скрининг. Он включает УЗИ и биохимический анализ венозной крови на гормоны. Ультразвуковое исследование в это время очень информативно и позволяет определить ряд врожденных патологий.
Визуально на фото видны такие особенности плода:
- хорошо просматриваются глаза (они обычно закрыты), нос малыша и другие черты лица;
- ребенок может открывать рот и глотать околоплодные воды;
- размеры плода все еще непропорциональны, но все части тела сформированы;
- в области половых органов происходит гипотрофия мошонки у мальчиков или гипертрофия половых губ у девочек (по этим признакам можно определить пол);
- движения плода хаотичные.
Скрининг на 12 неделе позволяет определить ряд патологий внутриутробного развития. Для этого аппарат УЗИ проводит ряд автоматизированных замеров. На основе этих измерений производят оценку формирования плода.
В этот период обязательно определяют такие параметры:
- длина плода;
- длина бедра;
- окружность живота;
- обхват головы;
- копчико-теменной размер (КТР) – длина от темечка до копчика;
- бипариетальный размер (БПР) – размер от одного виска до другого;
- толщина воротникового пространства;
- объем грудной клетки;
- вес плода (рассчитывается исходя из замеров).
Сопоставить эти данные и выявить патологию может только врач. Если специалист подозревает врожденное заболевание, назначают дополнительный хромосомный анализ.