Диагностика аллергии
Содержание:
- Суть методики
- Определение фактора, приводящего к аллергии
- Непрямые кожные пробы
- Кожное тестирование.
- Как определить причину аллергии?
- Методы кожного тестирования с аллергенами:
- Провокационные пробы
- Диагнозы, при которых показано проведение аллергопроб
- Кожные пробы
- Как сдавать анализ крови на аллергены
- Кожные пробы
- Суть метода. Как проводятся кожные пробы?
- Анализ крови на аллергены: выявление фактора, вызывающего реакцию
- Подготовка к процедуре
- Анализ крови
- Аллергологическая диагностика в клинике «МедикСити»
- Почему нельзя подбирать противоаллергические капли для глаз без врача?
- Роль иммуноглобулина в аллергической реакции
- Виды детской аллергии
- Консультация у врача-аллерголога
- Противопоказания для проведения кожного тестирования:
- Кожные тесты для детей
- Симптомы аллергии
- Как проводят анализ крови на аллергены
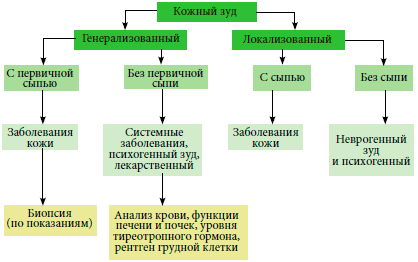
Суть методики
Кожные пробы рассчитаны на определение индивидуального спектра аллергенов. При проведении процедуры ведется контроль, исключающий ошибочные (ложные) трактовки результата.
- результаты исследования указывают на группы аллергенов, которые предстоит устранить или ограничить;
- наличие реакции определяется местными проявлениями на участке проведения тестирования: размеры гиперемии, папулы, наличие зуда;
- при нанесении аллергена на кожу происходит взаимодействие с клетками иммунной системы.
В проведении тестов обязательно присутствуют натуральные экстракты, растворы на основе аллергенов, встречающихся в быту. Параллельно используют физраствор или растворяющую жидкость и гистамин: с их помощью определяется правильность проведения процедуры. Тест можно оценивать, если получен положительный ответ на гистамин и отрицательный на физраствор или растворяющую жидкость. Если наблюдается иное, то врач может признать результат недействительным.
Для взаимодействия раздражителя с клетками, кожа подвергается незначительному точечному травмированию при помощи скарификатора или иглы, может использоваться аппликационная проверка.
Определение фактора, приводящего к аллергии
Имея данные общего IgE, можно узнать только о наличии аллергии, но он не позволяет определить конкретный аллерген, провоцирующий такой ответ. А в некоторых случаях этот показатель не показывает даже присутствие аллергии, так как уровень иммуноглобулина может быть нормальным при воздействии единственного аллергена.
Чтобы узнать, что конкретно привело к аллергии, нужна информация о специфических IgE. Когда иммуноглобулин связывается с тем или иным аллергеном, возникают характерные антигены. За счет их выявления можно узнать, какое вещество привело к дисбалансу в иммунной системе, то есть выявить аллерген.
Такого рода исследования (аллергопанели) предполагают изучение комплекса различных аллергенов. Для достижения определенной цели составляется своя аллергопанель. При этом могут объединяться аллергены, попадающие в организм тем или иным способом, например, через дыхательные пути или с пищей. Собственная панель выделена для аллергенов, которые чаще остальных провоцируют аллергическую реакцию, а также для тех, с которыми часто приходится сталкиваться в детском возрасте (педиатрическая аллергопанель). Кроме того, составляются панели, выявляющие аллергическую реакцию на лекарства (блокаторы, анестетики), а также на материалы, из которых изготавливаются протезы.
Непрямые кожные пробы
В случае, когда аллерген выявить необходимо, а прямые кожные пробы невозможны по причине указанных выше ограничений, могут проводиться непрямые кожные пробы.
Метод непрямых кожных проб предполагает введение здоровому человеку внутрикожно сыворотки крови больного. После чего через 24 часа в то же место вводится аллерген. Развитие аллергической реакции в месте пробы показывает, что в использованной сыворотке присутствуют соответствующие антитела.
Данный метод применяется ограниченно, так как он провоцирует развитие аллергической реакции у здорового человека. К тому же, существует риск перенесения с кровью скрытой инфекции. Для выявления антител в крови в большинстве случаев рекомендуется использовать лабораторные методы диагностики.
Кожное тестирование.
Является наиболее широко используемым и наиболее полезным инструментом для поиска причинных аллергенов.
Существует несколько способов проведения кожного тестирования, однако все они подразумевают нанесение на кожу небольшого количества аллергенов и наблюдение за возникающей реакцией в течение определенного времени (в основном не более 15 минут). А это значит, что результаты кожного тестирования будут известны практически сразу в момент обращения к аллергологу.
Наиболее современным способом кожного тестирования является прик-тестирование, которое позволяет определить потенциально значимые аллергены при минимальной травматизации кожи (это «не надрезы» и даже «не царапанье» кожи, а едва ощутимое нажатие на кожу с помощью специального инструмента — прикера).
Противопоказаний для данного способа диагностики совсем немного, и все они обязательно учитываются врачом аллергологом.
Возрастных ограничений для проведения кожного тестирования не существует. Не верьте в мифы, что нужно ждать достижения ребенком 3- или 5-летнего возраста. Грамотный аллерголог сможет провести прик-тестирование гораздо раньше.
Несмотря на то, что кожное тестирование подразумевает нанесение на кожу потенциально значимых аллергенов, в руках специалиста оно является относительно безопасным. Кроме того, медицинские учреждения, в которых проводится диагностика на аллергию, всегда имеют специальное оснащение, навыки и знания (!!!) для оказания медицинской помощи в случае необходимости.
Другим способом диагностики на аллергию является
Как определить причину аллергии?
Если вы заметили у себя симптомы аллергии, то следует записаться на приём к аллергологу-иммунологу, который внимательно выслушает, соберёт анамнез, проанализирует ваш образ жизни и направит на обследования. Это необходимо, чтобы знать «врага» в лицо (выявить аллергены), понять, против чего бунтует ваш организм, и выбрать методику лечения. Если затянуть с походом к врачу и заниматься самолечением, то это грозит осложнения в будущем (бронхиальная астма, хронический ринит и т.д).
Существует 2 метода обследования для определения аллергии – скарификационный (кожные пробы) и анализ крови на аллергены. Решение о том, какой способ выбрать для пациента, принимает врач.
Методы кожного тестирования с аллергенами:
1. аппликационные,
2. скарификационные,
3. прик-тесты,
4. внутрикожные тесты.
Принцип постановки кожных тестов основан на том, что нанесенный на кожу или введенный внутрикожно причинно-значимый аллерген вступает во взаимодействие со специальными клетками, которые доставляют аллерген к тучным клеткам. Результатом такого взаимодействия при наличии сенсибилизации является высвобождение медиаторов аллергии и развитие местной аллергической реакции, интенсивность которой фиксируется врачом-аллергологом.
Кожные пробы ставят обычно на внутренней поверхности предплечий, отступив на 5 см от лучезапястного сустава. На расстоянии 3-5 см ставят пробы с тест-контрольной жидкостью, гистамином и стандартными экстрактами аллергенов. При аллергических заболеваниях кожи пробы ставят на участках, не затронутых повреждением (спине, животе, бедре).
Провокационные пробы
Принцип этих тестов заключается в воспроизведении симптомов аллергической реакции через контакт с аллергеном. Если в ответ на введение предполагаемого аллергена развивается реакция, то аллерген может считаться причинно значимым (специфическим).
Для провоцирования, например, обострения бронхиальной астмы используют физическую нагрузку, холод и т. д., или больному по очереди ингалируют возможные аллергены (провокационная ингаляционная проба). Подобный принцип используют также для вызывания аллергического ринита (провокационная назальная проба) или пищевой аллергии (провокационная оральная проба).
Провокационные тесты применяют только тогда, когда имеются расхождения между сведениями анамнеза, результатами кожных проб и биохимических исследований (IgE и т.д.). Такие тесты проводят в специализированных центрах, так как трактовка получаемых данных требует специальных знаний и тесты могут обострить состояние больного.
Провокационные пробы также используют для выявления тяжести течения аллергии и определения эффективности лекарственной терапии.
В любом случае выбор методов исследования остается за лечащим врачом!
Диагнозы, при которых показано проведение аллергопроб
При некоторых болезненных проявлениях врачи подозревают аллергию. Существуют формы болезней, в качестве провокатора которых выступают аллергены:
- бронхиальная астма;
- сенная лихорадка (поллиноз);
- отек Квинке;
- дерматит (аллергический);
- насморк (аллергический);
- конъюнктивит (аллергический);
- индивидуальная непереносимость отдельных компонентов в составе употребляемой пищи (например, глютена или лактозы).
Невозможно проведение пробы при определенных состояниях организма или в ряде заболеваний. Противопоказания:
ВСЕГДА:
- перинатальный период, лактация;
- обостренные проявления;
- серьезный риск анафилактического реагирования;
ИНОГДА:
- тяжело переносимые текущие инфекции (пневмония, бронхит, ангина);
- обострения аутоиммунных заболеваний;
- психические расстройства;
- ВИЧ;
- злокачественные опухоли.
Кожные пробы
Кожные пробы (скарификационный метод) – это один из самых быстрых и точных способов определения аллергическое реакции. Такие тесты проводят в кабинете врача. Врач аллерголог-иммунолог специальным скарификатором наносит небольшие насечки на внутреннюю часть руки пациента. Такие царапины безболезненны и затрагивают исключительно наружный слой кожи. Далее врач наносит аллергены (они представлены специальным раствором) на область насечек. Подобные тесты простые и точные. Через 15-20 минут на коже появилась реакция в виде покраснения и раздражения? Значит, белок конкретного вещества иммунная система воспринимает как «угрозу».
Плюсы обследования с помощью кожной пробы – метод позволит быстро и достоверно определить аллергены в кабинете врача. За один раз теоретически можно сделать тесты до 40 аллергенов, но такое бывает крайне редко. Опытный аллерголог собирает анамнез и предполагаемый источник «опасности» определяет ещё до проведения кожной пробы, а исследование только подтверждает предварительный диагноз.
Минусы – за 10 дней до исследования нельзя принимать гистаминные средства. Причина в том, что они могут повлиять на результат кожной пробы.
Что лучше: кожная проба или анализ крови?
Врач назначит кожную пробу вместо анализа крови в том случае, если у пациента есть крапивница или иные кожные заболевания, затрудняющие расшифровку результата. Такую диагностику в большинстве случае не проводят детям младше 5 лет и старше 60 лет, а также беременным женщинам.
Как сдавать анализ крови на аллергены
Для анализа на аллергены кровь берется из локтевой вены.
Анализ следует сдавать натощак. Последняя трапеза должна быть не позднее, чем за 8 часов до сдачи крови на анализ. За несколько дней до сдачи анализа следует исключить продукты, отличающиеся повышенной аллергенностью: орехи; шоколад; морепродукты; яйца; мед; цитрусовые; продукты и напитки, имеющие в своем составе искусственные красители, ароматизаторы и подсластители; молоко, сыр. Также желательно избегать контакта с домашними животными.
Перед анализом нельзя курить (в течение одного, а лучше – 2-х часов).
Желательно прекратить прием антигистаминных препаратов (этот момент обязательно надо согласовать с врачом).
Анализ рекомендуется сдавать в период ремиссии (ослабления симптомов). Анализ, сделанный в период обострения, не будет точным.
Кровь на аллергены не сдают также при повышенной температуре, ОРВИ, в период обострения хронических заболеваний.
Кожные пробы
Кожные пробы на аллергию бывают скарификационные (прик-тесты), внутрикожные и аппликационные (патч-тесты). В первом случае врач прокалывает кожу и через получившиеся небольшие царапины вводит малые дозы потенциальных аллергенов, чтобы выяснить, на какие именно вы реагируете. Внутрикожные пробы подразумевают инъекции аллергенов, аппликационные ставятся с применением пластыря, пропитанного раствором аллергена, который наклеивают на кожу.
Если в ходе прик-теста через 15 минут на месте царапины появляются краснота и отек, значит, для вашего организма это вещество – аллерген. То же касается внутрикожных проб. Пластырь с аллергеном, который обычно клеят на спину или на предплечье, держат 48 часов.

Суть метода. Как проводятся кожные пробы?
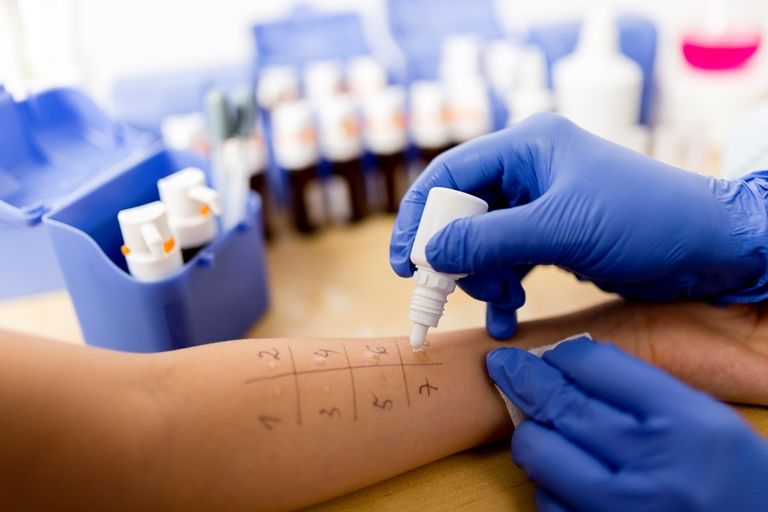
Прямые кожные пробы представляют собой специально организованное, ограниченное по площади и строго дозированное количественно проникновение аллергена в организм пациента.
Аллерген может вводиться:
накожно – на неповрежденную кожу в виде капли или аппликации. Такой способ обычно используют при выявлении аллергии к различным химическим веществам, в том числе к лекарствам. Аппликация представляет собой кружок, пропитанный веществом, содержащим аллерген, прикрепленный к коже с помощью лейкопластыря. Контакт вещества с кожей необходимо сохранять в течение 48 часов;
посредством скарификации (надреза или царапины). В этом случае на кожу наносится капля, содержащая аллерген, после чего в этом месте делается царапина ли надрез скальпелем, через которые аллерген попадает в ткани кожи, минуя верхний защитный слой. При скарификационных пробах реакция на аллерген возможна уже через 15-20 минут. Данный способ позволяет исследовать иммунную реакцию организма на цветочную пыльцу, почву, плесень, перхоть домашних животных, пылевой клещ, продукты питания;
внутрикожно. В этом случае делается укол тонкой иглой. Внутрикожное введение аллергена, как правило, используется, для выявления чувствительности к бактериальным и грибковым аллергенам.
После введения аллергена наблюдается, будет ли на него реакция организма. Ответная кожная реакция считается положительной, если на месте проведения пробы появляется покраснение, воспаление или волдырь. Поскольку аллерген вводится в малых количествах, воспаление, как правило, проходит быстро (волдырь исчезает в течение получаса).
Ответная кожная реакция может возникнуть:
-
через 20 минут (немедленная реакция);
-
через 6-12 часов (реакция переходного типа);
-
через 24-48 часов (замедленная реакция).
По типу реакции можно судить о том, какой иммунологический механизм его вызывает
Это важно для выработки эффективного курса лечения
Как правило, кожные пробы проводятся сразу на несколько аллергенов. Скарификационный метод позволят исследовать реакцию на 40 аллергенов одновременно.
Положительная ответная реакция на конкретный аллерген еще не означает, что именно он является фактором, вызывающим те проявления аллергии, которые стали причиной обращения к врачу. Возможно, проба показала чувствительность организма к одному из многих аллергенов, а этиологически значимым является совсем другой. Данные кожных проб необходимо сопоставить с данными анамнеза. Если они соответствуют друг другу — то есть аллергическая реакция в быту проявляется именно тогда, когда возможно воздействие выявленного аллергена, — значит, причина установлена. Если такого совпадения нет, требуются дополнительные исследования (например, провокационные пробы).
Анализ крови на аллергены: выявление фактора, вызывающего реакцию
Общий IgE может показать, что аллергическая реакция присутствует, но что именно является аллергеном с его помощью установить невозможно. Более того, в некоторых случаях общий IgE может оказаться в пределах нормы и при наличии аллергии, – если аллергическую реакцию вызывает только какой-нибудь один аллерген.
Выяснить причину аллергии можно с помощью определения специфических IgE. Антигены, возникшие в результате связывания иммуноглобулина и каждого аллергена, уникальны. Обнаружив антигены, можно установить, какое именно вещество вызвало напряжение иммунной системы, то есть определить аллерген.
Такие исследования проводятся сразу в отношении целого комплекса аллергенов и называются аллергопанелями. Каждая аллергопанель составлена под конкретную задачу. Это может быть аллергопанель, объединяющая аллергены по способу проникновения в организм (пищевая или респираторная аллергопанель). В отдельную панель объединены аллергены, наиболее часто вызывающие аллергию, аналогично – аллергены, с которыми чаще всего сталкиваются дети (педиатрическая панель). Есть панели, позволяющие выявить реакцию на материал, используемый для протезирования, или на медицинские препараты (анестетики и блокаторы).
Подготовка к процедуре
Перед проведением кожного тестирования рекомендуется сдать анализы крови на выявление IgE общего и специфического типа.
Любой вид кожных тестов требует предварительной подготовки пациента. При этом стоит быть готовым к непредвиденной реакции организма на процедуру
Это особенно важно для детей, которые проходят тесты. Любой из типов проб лучше сдать в медицинском учреждении, под пристальным контролем специалистов и лечащего врача
Кожное тестирование можно проводить не раньше, чем через 3-4 недели после последнего обострения аллергической реакции. За 1-3 дня до проведения процедуры прием антигистаминов должен быть прекращен.
Анализ крови
Для диагностики аллергии большое значение имеет определение в крови концентрации иммуноглобулина Е (IgE). Повышение его содержания свидетельствует о выработке организмом специфических антител против аллергенов окружающей среды. Определение IgE проводится в сыворотке крови из вены. Метод основан на использовании смеси очищенных аллергенов, в присутствии которых антитела класса IgE связываются с ними и образуют комплексы «антиген (аллерген) — антитело». Определяют как общий, так и аллергенспецифический IgE. Установить чувствительность можно более чем к 200 аллергенам, но врач выберет конкретные, которые необходимы для постановки диагноза.
Особенностью этого метода является то, что больному не нужно вступать в непосредственный контакт с аллергеном, и вызываемый этим риск исключается.
В настоящее время анализ крови на специфические IgE обычно используется для следующих категорий больных:
- Если пациент боится проведения кожного теста.
- Если существует риск возникновения выраженной реакции на кожный тест.
- Если пациент принимает антигистаминные препараты и некоторые другие лекарства, которые могут повлиять на точность кожного теста.
- Если у пациента серьезные проблемы с кожей.
- Если пациент — ребёнок до трех лет.
Аллергологическая диагностика в клинике «МедикСити»
В нашей клинике вы можете пройти иммунно-аллергологическое обследование, включающее все самые современные методы диагностики.
Аллергологическое обследование:
- Общий IgE и ECP;
- Общий IgE и ECP;
- Иммуноглобулин Е;
- Эозинофильный катионный белок;
- Микроскопическое исследование на эозинофилы.
Профессиональные аллергены, определение специфических IgE:
- Латекс;
- Формальдегид/формалин.
Определение специфических IgG:
- Скрининг ингаляционных аллергенов, определение специфических IgE;
- Скрининг бытовых аллергенов — домашняя пыль (D. pteronyssimus, D. farinae, таракан);
- Скрининг аллергенов постельного пера (перо гуся, перо курицы, перо утки, перо индюка);
- Скрининг аллергенов микроскопических грибов (Aspergillus fumigatus, Alternaria tenuis, Cladosporium herbarum, Penicillium notatum, Candida albicans);
- Скрининг аллергенов смеси перьев птиц (перо волнистого попугая / Melopsittacus undulates, перо попугая / Psittacidae spp., перо канарейки / Serinus canaries);
- Скрининг аллергенов трав №1 (ежа сборная, овсяница луговая, рожь многолетняя, тимофеевка, мятлик луговой);
- Скрининг аллергенов трав №2 (свинорой пальчатый, плевел, тимофеевка луговая, мятлик луговой, гречка заметная, сорго);
- Скрининг аллергенов трав №3 (колосок душистый, плевел, тимофеевка луговая, рожь посевная, бухарник шерстистый);
- Скрининг аллергенов трав №4 (колосок душистый, плевел, тростник обыкновенный, рожь посевная, бухарник шерстистый);
- Скрининг аллергенов растений (амброзия высокая, полынь обыкновенная, нивяник, одуванчик, золотарник);
- Скрининг аллергенов раннецветущих деревьев (ольха серая, лещина, вяз, ива, тополь);
- Скрининг аллергенов позднецветущих деревьев (клен ясенелистный, береза бородавчатая, дуб, бук крупнолистный, грецкий орех)
Скрининг пищевых аллергенов, определение специфических IgE
- Фрукты (банан, апельсин, яблоко, персик);
- Орехи (арахис, американский орех, фундук, миндаль, кокосовый орех);
- Рыба (треска, креветки, синяя мидия, тунец, лосось);
- Овощи (помидор, шпинат, капуста, красный перец);
- Мясо (свинина, говядина, курятина, баранина);
- Детская пищевая панель №1 (яичный белок, коровье молоко, пшеница, треска, арахис, соя);
- Детская пищевая панель №2 (треска, пшеница, соя, фундук).
Аллергены животных, определение специфических IgE:
- Эпителий и перхоть кошки;
- Перхоть собаки;
- Эпителий собачий;
- Оперение канарейки;
- Оперение попугая;
- Эпителий хомяка и др.
Пищевые аллергены, определение специфических IgE:
- Яичный белок;
- Яичный желток;
- Коровье молоко;
- Швейцарский сыр;
- Пшеничная мука;
- Ржаная мука и др.
Гельминты, определение специфических IgE:
- Аскарида;
- Анизакида.
Аллергены лекарств, определение специфических IgE:
- Пенициллин;
- Лидокаин и проч.
Почему нельзя подбирать противоаллергические капли для глаз без врача?
Задача иммунитета — защищать человека от различных, опасных для здоровья, факторов. При попадании их в организм иммунная система начинает вырабатывать антитела, противостоящие вирусам, бактериям, раковым клеткам, которые еще называются антигенами. За счет этого человек может долгое время не болеть даже при воздействии на него вредоносных агентов.
Если иммунитет работает неправильно, он может увидеть антигены в веществах, не представляющих опасности для здоровья. Посчитав их вредоносными агентами, организм начинает вырабатывать антитела для их уничтожения. Иными словами, он борется с болезнью, которой на самом деле нет. Такая повышенная чувствительность к тем или иным веществам и есть аллергия. Проявляться она может по-разному, в том числе на глазах.
Непосредственными возбудителями аллергической реакции могут быть внешние и внутренние факторы. В числе первых — пыльца, пыль, косметика, ко вторым относятся продукты питания и лекарства. В качестве аллергена может выступать любое вещество. Иногда, чтобы выявить его, приходится провести множество исследований. Зачастую аллергию вызывают такие факторы:
- пыльца растений;
- шерсть домашних животных;
- косметические средства;
- контактные линзы или раствор для ухода за ними;
- различные химические соединения;
- лекарственные препараты, в том капли для глаз.
В редких случаях к аллергии приводят ультрафиолетовое излучение, низкая температура воздуха, неблагоприятная санитарно-гигиеническая обстановка в рабочем помещении, инфекции и т.д. Таким образом, факторов, способных спровоцировать аллергическую реакцию, достаточно много.
Многие люди применяют для лечения народные средства, различные препараты, которые есть в домашней аптечке, не зная точно причины возникновения заболевания. В лучшем случае они окажутся бесполезными. В худшем — самолечение станет причиной осложнений. О них расскажем позже. Сначала перечислим типичные симптомы аллергии на глазах.
Роль иммуноглобулина в аллергической реакции
Под влиянием различных внешних факторов иммунная система может давать чрезмерный ответ, то есть приводить к аллергии.
Основная функция иммунной системы – защитная. Она играет роль барьера, препятствующего воздействию вредоносных организмов (микробов, вирусов, паразитов и грибов). Попадая в организм, они связываются антителами (особыми клетками, которые вырабатываются в иммунной системе), выводятся или уничтожаются. Но иногда за врага принимается элемент нормальной жизнедеятельности, что приводит к аллергической реакции. Начинается борьбы с такой мнимой угрозой, но справиться с ней не удается. В результате следует активный иммунный ответ в виде таких аллергических проявлений как насморк, приступы астмы, высыпания на коже и т.д.
Активный участник реакции организма на аллергены – иммуноглобулин Е (IgE). Это белок, который производится под слизистой тканей, выступающих в качестве барьера, непосредственно контактируя с окружающей средой, а именно в кожных покровах, пищеварительной системе, верхних дыхательных путях, миндалинах и бронхах. Когда организм работает нормально, в крови почти нет IgE, но при проявлениях аллергии его становится гораздо больше.
Попадающий в организм аллерген вступает во взаимодействие с иммуноглобулином Е, вследствие чего образуется особый комплекс, характерный для определенного типа аллергенов. Такие комплексы попадают в клетки и приводят к выработке гистамина, гормона, пребывающего преимущественно в связанном виде, который при высвобождении и попадании в кровь приводит к мышечным спазмам в бронхах, вызывающим одышку, расширяет мелкие сосуды, от чего появляется отечность и сыпь, а также провоцируется другие признаки аллергии.
Диагностируя аллергию, оценивают специфический и общий показатели уровня иммуноглобулина Е.
Виды детской аллергии
У современного ребенка может встречаться различная аллергия. Наиболее часто встречаемая:
-
На животных. Аллерген содержится не только в шерсти животных (поэтому многие заводят короткошерстных питомцев), но и в слюне, отмерших клетках эпителия, моче;
-
На пищевые продукты – фрукты, овощи, яйца, злаковые культуры, шоколад и пр. Чаще всего аллергия возникает на продукты, содержащие большое количество гистамина, красителей, консервантов, стабилизаторов, ароматизаторов. Такая аллергия проявляется в первые года жизни ребенка;
-
На коровье молоко. Этот вид аллергии выделяется отдельно, поскольку в наше время она наблюдается у многих детей разных возрастов;
-
На домашнюю пыль. Это реакция организма на очень мелких пылевых клещей, которые населяют домашнее помещение, даже при регулярной влажной уборке;
-
На пыльцу цветущих растений. Проявляется, как правило, у детей старше восьми лет. Такая аллергия характеризуется сезонностью;
-
На лекарственные препараты. Проявления могут быть совершенно разными — от высыпаний на коже до отека Квинке;
-
На укусы насекомых. Это могут быть пчелы, осы, комары, шершни, муравьи. Симптомы, как правила, появляются немедленно после укуса. Могут повлечь за собой даже анафилактический шок;
-
На микроорганизмы. Различные паразиты – глисты, гельминты и пр. возбуждают иммунную систему;
-
На холод. В прямом смысле возникающее состояние нельзя назвать аллергией. Появляется сыпь, слезоточение, покраснение. По истечении срока эти симптомы исчезают;
-
Нервная аллергия. Факторы возникновения – стрессы, страхи, переживания, волнения. Наиболее часто проявляется в подростковом периоде.
Консультация у врача-аллерголога
При обнаружении у ребенка явных или косвенных аллергических признаков, которые могут проявиться в резком насморке, кашле, чихании, слезливости глаз, нужно записаться на консультацию к врачу-аллергологу.
На приеме врач составит картину болезни, соберет сведения о наличии аллергических реакций у ближайших и дальних родственников. Последнее выступает особенно важным фактором, который учитывается при проведении комплексного обследования ребенка. Ведь если у одного из родителей проявилась та или иная форма аллергии, то риск возникновения аллергической реакции у ребенка — более 30%. Если аллергией болели оба родителя, он повышается до 40%.
На консультации врач-аллерголог фиксирует время проявления патологических симптомов, вплоть до минуты, и их последовательность. Таким образом, аллерголог выявляет симптоматику болезни, которая сможет указать на специфический аллерген.
Методы диагностики детской аллергии
- Анализ крови на обнаружение в ней иммуноглобулинов. Самое точное и чувствительное обследованиена выявление количества антител и раздражителя, на который они реагируют.
- Кожные аллергопробы. Безболезненный обследование на выявление аллергена. Аллергологпрокалывает участок кожи на предплечье маленькой иглой, или слегка царапает его. Затем наносит на ранку небольшую дозу возможного аллергена.
- Элиминативные пробы. Диагностикапроводится путем изоляции ребенка от предполагаемого аллергена. Аллерголог проводит мониторинг реакции организма. Состояние стабилизируется, если аллерген определен верно.
- Провокационные аллергопробы. Редкая форма обследования, которая назначается при неэффективности других методов. В условиях стационара ребенку вводят небольшую дозу аллергена в бронхи, нос или рот, и наблюдают за реакцией организма.
Специалисты клиники «Premium Medical» предоставляют качественные диагностику и обследование ребенка на аллерген, путем современных и безопасных аллергопроб. Мы гарантируем точность результата даже в самых сложных случаях.
Записаться на консультацию к врачу-аллергологу в нашей клинике «Premium Medical» вы можете по указанному номеру телефона или через форму заявки, на нашем сайте. Проводим качественную консультацию, своевременную, точную и безопасную диагностику детской аллергии, назначаем эффективное лечение. А также выявляем предупреждающие факторы и консультируем по снижению риска рецидивов болезни.
Противопоказания для проведения кожного тестирования:
– острый период аллергического заболевания; – острое инфекционное заболевание; – обострение сопутствующих хронических заболеваний, декомпенсированные состояния при болезнях сердца, печени, почек; – туберкулез и вираж туберкулиновых проб; – ревматизм в период обострения процесса; – судорожный синдром, нервные и психические болезни; – анафилактический шок, синдромы Лайела, Стивенса-Джонсона в анамнезе; – заболевания крови, онкозаболевания, системные и аутоиммунные заболевания; – период лечения антигистаминными препаратами и стабилизаторами мембран тучных клеток, местное применение глюкокортикостероидов, – беременность, кормление ребенка грудью, первые 2-3 дня менструального цикла; – возраст до 3 лет.
Не рекомендуется проведение кожных проб больным после острой аллергической реакции, что может привести к истощению выработки кожно-сенсибилизирующих и, соответственно, привести к ложно-отрицательным результатам.
Кожные тесты для детей
Как и анализы крови, кожное тестирование широко используются у детских аллергологов. Это информативный, высокоспецифичный и доступный метод для выявления сенсибилизации у детей старше 3 лет. Его проводят в случае, если имеет место одно из следующих атопических заболеваний:
- аллергический ринит и конъюнктивит;
- дерматит;
- бронхиальная астма;
- аллергия на латекс и продукты питания.
Существует ряд противопоказаний при проведении подобного тестирования для детей – обострение аллергических и инфекционных заболеваний, случаи анафилаксии в анамнезе, иммунодефицит, тяжелые заболевания внутренних органов.
Симптомы аллергии
Хотя аллергия отличается многообразием проявлений, все же можно выделить типичные ее признаки, такие как:
- насморк, заложенность носа, чихание, отек слизистой;
- слезотечение, покраснение глаз, воспаление конъюнктивы, мутные выделения;
- затруднение дыхания, одышка, бронхиальный спазм, хрипы и др.;
- покраснение кожи, сыпь, зуд, шелушение;
- тошнота, рвота, диарея;
- головная боль.
Более подробную информацию о симптомах аллергологических заболеваний можно найти на нижеследующих страницах сайта:
- аллергический ринит;
- аллергический синусит;
- аллергический конъюнктивит;
- аллергический фарингит;
- аллергический ларингит;
- аллергический отит;
- ангионевротический отек (отек Квинке);
- крапивница;
- поллиноз;
- атопический дерматит.
Как проводят анализ крови на аллергены
Для исследования на аллергены у пациента проводят забор крови, а потом с ее помощью исследуют иммунные реакции.
Перед проведением анализа крови на аллергию пациенту обязательно нужно подготовиться. Нужно соблюдать определенные правила для того, чтобы данное исследование было максимально точным и информативным:
- Забор крови для исследования на аллергию проводится натощак в утреннее время.
- Пациенту за 3-5 дней до планируемого анализа крови из рациона необходимо исключить все продукты, которым свойственна высокая аллергенность:
- морепродукты;
- орехи;
- яйца;
- шоколад и любые продукты, которые его содержат;
- цитрусовые;
- натуральный мед;
- несезонные фрукты и овощи;
- сыры и молоко;
- напитки и продукты, которые в своем составе имеют ароматизаторы, красители и синтетические подсластители.
- По возможности за 3-5 дней до анализа прекратить контакты с домашними животными.
- За несколько дней до планируемого исследования нужно избегать тяжелых эмоциональных и физических нагрузок.
- Анализ крови на аллергены нужно сдавать в период ремиссии. Именно тогда в крови снижается уровень специфичных антител до уровня, который максимально приближен к нормальному. Во время обострения содержание антител в крови повышается. Только при соблюдении такого правила при искусственном введении в кровь аллергенов можно будет увидеть реальную картину увеличенной иммунной реакции.
- Если позволит состояние пациента, то желательно некоторое время до проведения анализа полностью отказаться от употребления медикаментов, даже если они к аллергии никакого отношения не имеют.
- Нужно прекратить прием антигистаминных средств, потому что они способствуют снижению в крови уровня гистаминов, поэтому результат иммунологических тестов может быть ложным. Это правило подготовки лучше обсудите со своим лечащим врачом: отмена антигистаминных препаратов при тяжело протекающих и частых обострениях аллергии может являться опасной для здоровья пациента.
- Кровь аллергологических тестов не желательно сдавать при острых респираторных вирусных инфекциях, повышении температуры тела, острых кишечных болезнях и других острых состояниях. Исследование можно провести спустя несколько дней после выздоровления, когда смогут прийти в норму показатели крови.