Посткоитальный тест (проба шуварского, тест на совместимость). показания, противопоказания, методика. как подготовиться к тесту?
Содержание:
- Вопросы к доктору
- Анализ на совместимость: результаты
- Общие сведения
- Ваш первый шаг – визит к гинекологу / урологу
- Методы влияния на генетическую совместимость по HLA-антигенам
- Анализ на совместимость супругов: когда нужен
- Показатели
- К какому врачу обратиться
- Цены на услугу «Диагностика скрытой пищевой непереносимости»
- Диагностика скрытой пищевой непереносимости
- Так что же происходит с HLA-антигенами при беременности и почему организм матери может отвергать плод?
- Анализы при планировании беременности
- Как определить группу крови
- При HLA-типировании могут обследоваться антигены как I, так и II класса.
Вопросы к доктору
Вопрос: Так сложилось, что я забеременела от своего родного брата. Родственники советуют сделать аборт, ведь ребенок может родиться с генетической патологией. Так ли это и что можно предпринять. Я боюсь аборта, ведь это первая беременность.
Ответ: Вам следует посетить специалиста-генетика и сдать анализ крови на риск развития генетической патологии. В течение беременности вас будут наблюдать и при необходимости предупредят о возможных аномалиях в развитии малыша. У вас повышен риск развития генетической патологии, но остается шанс родить обычного здорового ребенка.
Вопрос: Мы с мужем планируем беременность и хотим сдать заранее все необходимые анализы. Нужно ли нам сдавать анализ крови на генетическую несовместимость?
Ответ: При планировании беременности у обычной пары не требуется сдавать этот анализ, поскольку он трудоемкий и дорогостоящий. Для сдачи анализа крови на генетическую несовместимость должны быть строгие показания врача.
Вопрос: Сдали тест на генетику с мужем, он показал совпадение по 3 типам антигенов второго класса. Доктор сказал, что мне показана активная иммунизация клетками мужа, чтобы приучить мой организм их распознавать. Поможет ли это завести ребенка?
Ответ: В настоящее время понятие генетической несовместимости в теме бесплодия подвергается большим сомнениям. Супругам не рекомендуют проходить иммунизацию, поскольку доказанного эффекта этой процедуры нет. При отсутствии проблем с репродуктивным здоровьем такой паре просто может понадобиться немного больше времени.
Генетическая несовместимость партнеров — это не приговор. Супруги, которые мечтают о ребенке, могут быть похожи на генетическом уровне, но не настолько, чтобы это помешало им завести малыша. При длительном бесплодии и нормальном здоровье супругов всегда остается возможность помочь такой паре с помощью ЭКО или ИКСИ.
Анализ на совместимость: результаты
Расшифровка теста происходит следующим образом. Результат может быть:
- Положительным. У пары большая вероятность стать родителями. В данном случае слизь должна содержать не менее 25 сперматозоидов, обладающих высокой подвижностью.
- Удовлетворительным. Высокие шансы к наступлению беременности. Слизь имеет 10 сперматозоидов с прямолинейной подвижностью.
- Сомнительным. Число сперматозоидов незначительное (от 5 до 10), подвижность – низкая. Возможные причины: секрет половых путей женщины угнетает активность сперматозоидов; неправильно выбран день для проведения теста.
- Плохим. Выявлена неподвижность сперматозоидов. Предпосылки этому – несовместимость сексуальных партнеров.
- Отрицательным. Отсутствие сперматозоидов. Данный результат встречается в случае, если сперма не попадает в половые органы женщины или же при наличии плохой эякуляции у мужчины.
Важно! Несмотря на то, что результат будет отрицательным, не нужно отчаиваться. Причин к таким отклонениям множество, к примеру, это может быть неподходящий по многим параметрам день для сдачи теста; наличие простуды или воспалительного процесса в организме одного / обоих партнеров; несоблюдение временного промежутка после сексуального контакта (до 4 и спустя 6 часов)
В большинстве случаев при получении отрицательного результата рекомендуется повторный тест или проведение дополнительных обследований партнеров.
Реклама партнеров
Общие сведения
Иммунологическое бесплодие – это патологическое отклонение, которое заключается в том, что женский иммунитет вырабатывает антиспермальные антитела. Именно из-за антител сперма погибает, так и не достигнув яйцеклетки.
Иногда антитела может вырабатывать и мужской организм к собственным клеткам, подобное отклонение называется – аутоиммунное бесплодие
При назначении теста на совместимость очень важно выяснить,почему вырабатываются антитела и у кого из партнеров
Показания ПКТ:
- Иммунологическая несовместимость партнеров;
- Невозможность зачать ребенка (больше 12 месяцев).
Ваш первый шаг – визит к гинекологу / урологу
В создании новой жизни участвуют женщина и мужчина, поэтому обследоваться должны оба партнера. Начинать подготовку к беременности рекомендуется за 3 месяца до предполагаемого зачатия с визита к профильному специалисту – гинекологу для женщин, урологу для мужчин. С собой рекомендуется взять медицинские карты и, если есть, результаты предыдущих обследований.
Как проходит консультация?
Прием начинается с врачебного осмотра. Большое значение имеет беседа с пациентами: доктор спрашивает о перенесенных заболеваниях, предыдущем опыте зачатия и прошлых беременностях. По итогам осмотра и беседы специалист составляет и согласовывает с пациентами перечень анализов и тестов.
Методы влияния на генетическую совместимость по HLA-антигенам
Более тридцати лет назад врачи сохраняли беременность при генетической несовместимости. Для этого у супруга брали кусочек кожи и подшивали её беременной жене. Тогда иммунная система вырабатывала антитела, но они были направлены против чужеродного лоскута кожи, а не против плода.
Также применялись различные методы детоксикации, кровь очищалась от антител, применялись иммуносупрессоры, которыми подавляли материнский иммунитет. Сейчас всё изменилось, медицина в этом направлении продвинулась далеко вперёд.
На сегодняшний день известны препараты и соответствующие методики, которые помогают женщине забеременеть и успешно выносить эту беременность. В таких семьях после проведенного лечения дети рождаются без врождённых аномалий.
Для того чтобы решить проблему, необходимо своевременно обратиться в генетический центр и выяснить причины бесплодия или частых потерь беременности. После этого необходимо сделать генетический анализ на совместимость супругов. Цена вопроса – будущий ребенок.
Бесплатный прием репродуктолога
по 30 апреля 2021Осталось дней: 9
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Программы ЭКО в регионах
Читать статью
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Анализ на совместимость супругов: когда нужен
Врач может назначить указанное исследование парам:
- у которых спустя 12 месяцев при активной половой жизни и при условии отказа от приема контрацептивов, не произошло зачатие;
- с установленным диагнозом «бесплодие»;
- имеющим возможное нарушение в «половой несовместимости».
Благодаря исследованию можно на 100% понять, что делать дальше, проходить ли спермограмму мужчине, нужна ли женщине гормонотерапия или потребуются другие методы для устранения нарушения.
Что оценивается при анализе
Проба Шуварского дает возможность:
- Оценить состояние шеечной слизи. Чем выше вязкость, тем сложнее сперматозоидам «попасть» в яйцеклетку. Состав меняется регулярно, у каждой женщины он индивидуален. У некоторых слизь становится жидкой уже на 9 день, у других женщин возможность забеременеть появляется только на протяжении 2-3 дней за весь цикл.
- Изучить взаимодействие сперматозоидов и цервикальной слизи у женщины.
- Определить рН в цервикальном канале. Данный показатель важен, т.к. он влияет на подвижность сперматозоидов. Активность повышается в щелочной среде, а в кислой (ниже 7) – движение замедляется, вплоть до полного обездвиживания. Оптимальный показатель – 7,0-8,0.
Показатели
Оптимальное время для выполнения анализа на совместимость (проба Шуварского) – 4-6 часов после интимной близости. Допускается временной промежуток – 9-24 часа.
Микроскопический анализ позволяет оценить:
| Показатели | Значения |
| Количество | 0-3 мл |
| Консистенция | Водянистая (середина цикла) или вязкая (перед месячными) |
| Кристаллизация | При высыхании на лабораторном стекле должен образоваться «симптом папоротника» (узор, напоминающий цветок) |
| Растяжимость | Расстояние между лабораторными стеклами, на которое растягивается субстанция |
| Лейкоциты в 1 мл | 0 или больше |
| PH | 6,4-8,0 |
При гинекологическом осмотре определяется симптом «зрачка». Прозрачный, водянистый характер является положительным.
Оценка в баллах:
- 9-11 – норма;
- 0-8 – заниженная эстрогенная насыщенность;
- 12-15 – завышенная.
Критерием совместимости партнеров, а также мужского бесплодия могут быть антиспермальные антитела (АСА), обнаруженные в слизистом содержимом.
Они еще содержатся в сыворотке крови, эякуляте. Кроме прочего, АСАТ нарушают транспортировку гамет мужчины через женскую слизь.
К какому врачу обратиться
Назначить проведение анализа на совместимость партнеров для зачатия может врач-репродуктолог или гинеколог. Показанием для выполнения такого теста является отсутствие наступления беременности на протяжении года при регулярной половой жизни или подозрение на иммунологическое бесплодие.
Анализ на совместимость партнеров для зачатия используется репродуктологами для выявления иммунологического бесплодия, при котором в состав цервикальной слизи входят антиспермальные антитела, вырабатывающиеся в организме женщины на сперму определенного мужчины. При получении отрицательного результата для постановки диагноза женщина должна выполнить 3 теста, т. к. существует множество факторов, способных провоцировать появление ложных результатов.
Специалист рассказывает об иммунологическом бесплодии:
источник
Цены на услугу «Диагностика скрытой пищевой непереносимости»
|
||
|
||
|
||
|
||
|
||
|
||
|
Диагностика скрытой пищевой непереносимости
Каждому человеку лучше точно знать, какие продукты для него полезны или вредны, даже если в данный момент не ощущаются какие-либо негативные симптомы. Врачи-терапевты и гастроэнтерологи по показаниям могут предложить пройти тест на скрытую пищевую непереносимость как в рамках комплексной диагностики организма, так и в качестве дополнительного исследования.
Самым достоверным методом выявления скрытой пищевой непереносимости сегодня признан анализ крови на определение уровня антител IgG4. В клиниках семейной медицины МЕДИ исследование выполняется на специальном оборудовании (иммуноферментный анализатор) с использованием немецких тест-систем, предоставленных компанией Dr. Fooke Laborotorien GmbH.
Линейка тестов на определение пищевой непереносимости, представленная в клиниках семейной медицины МЕДИ.
«Российская смешанная панель»: на 116 и 205 аллергенов. Показана для пациентов всех возрастов, у которых пищевая непереносимость сочетается с заболеваниями органов пищеварения, внутренних органов и различными метаболическими нарушениями и др.
Панель «Самые популярные продукты»: на 89 моно и 22 пищевых аллергена в микстах. Показана для пациентов всех возрастов. В этой панели подобраны основные продукты, входящие в рацион питания современного делового энергичного человека, ведущего здоровый образ жизни, но имеющего подозрение на наличие пищевой непереносимости.
«Смешанная пищевая панель» на 82 моно и 7 пищевых аллергенов в микстах и 5 пищевых добавок. Предназначена для пациентов всех возрастов. Позволяет побороть различные соматические заболевания со стороны ЖКТ и др.
«Скрининговая пищевая панель»: на 5 моно и 70 пищевых продуктов в микстах. Предназначена для пациентов всех возрастов. Позволяет экономично определить, связаны ли имеющиеся у пациента симптомы с пищевой непереносимостью.
Панель «Пищевые добавки»: на 24 пищевые добавки. Предназначена для пациентов всех возрастов. Показана в тех случаях, когда пищевая аллергия наблюдается ко многим неродственным продуктам, или не удается выявить пищевой аллерген.
«Педиатрическая пищевая панель»: на 24 пищевых продукта. Предназначена для детей раннего возраста (до 5 лет). В случае аллергии ребенка, находящегося на грудном вскармливании, на пищевую непереносимость должны быть обследованы и мать, и ребенок.
«Панель для детей старшего возраста»: на 44 моно и 16 пищевых продуктах в микстах. Предназначена для детей старше 5 лет.
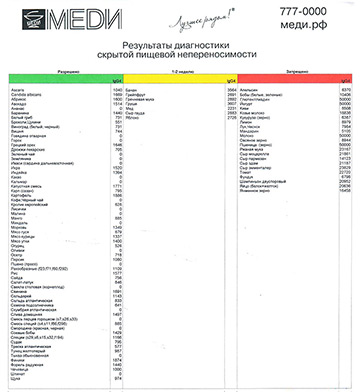 Результат теста на скрытую пищевую непереносимость.
Результат теста на скрытую пищевую непереносимость.
Для проведения диагностики пациенту утром натощак необходимо сдать 3-5 мл крови (1 пробирка). Никаких противопоказаний к прохождению теста нет, также к нему не требуется предварительная подготовка, но накануне целесообразно избежать приёма антибиотиков и лекарственных средств. Результаты анализа предоставляются спустя 3-4 недели после забора крови.
Данные по итогам диагностики выдаются пациенту в виде таблицы, в которой список продуктов разделён на три группы в соответствии с выявленным иммунологическим ответом:
- в красном столбце — непереносимые продукты (необходимо на 2-6 месяцев полностью исключить из рациона);
- в жёлтом — условно переносимые (желательно уменьшить потребление до 1-2 раз в неделю);
- в зелёном — полностью переносимые (из этих продуктов следует формировать основной рацион).
Результаты строго индивидуальны. При соблюдении рекомендаций по питанию впоследствии возможны перемещения продуктов из одной группы в другую: продукт, который ранее приводил к недомоганию и был исключен из рациона, можно снова начать употреблять в умеренных количествах, а другой продукт может стать непереносимым. Для закрепления положительного эффекта диеты требуется время, поэтому повторять диагностику целесообразно не ранее чем через год.
Так что же происходит с HLA-антигенами при беременности и почему организм матери может отвергать плод?
Во время формирования эмбрион получает равное количество HLA-антигенов от матери и отца. В том случае, если HLA-антигены родителей не совпадают, эмбрион не более чем на 50% является родным для организма матери. Это означает, что иммунная система не воспримет его ни как патологически измененную собственную клетку, ни как полностью чужеродную и не уничтожит. Наоборот, начнут выделяться антитела, блокирующие отцовские HLA-антигены, находящиеся в семенной жидкости. Эндокринные железы начнут готовить организм женщины к беременности и всячески защищать эмбрион. Так он спокойно сможет добраться до матки и закрепиться в эндометрии.
Но бывают ситуации, когда HLA-сходство супругов выше нормы. В таких парах после оплодотворения яйцеклетки эмбрион формируется более чем на 50% схожий с клетками организма женщины, поэтому ее иммунитет расценивает его как патогенную клетку, которую нужно уничтожить во избежание дальнейшего заражения. При такой реакции организма у беременности крайне мало шансов на удачное завершение, она либо не наступает, либо прерывается на раннем сроке. Кроме этого HLA-сходство партнеров может привести к врожденным порокам развития у плода, крайне низкому иммунитету у ребенка при рождении или сильному токсикозу у женщины на позднем сроке беременности.
Анализы при планировании беременности
Главная задача комплекса исследований перед зачатием – выявить все факторы, которые способны повлиять на зачатие, вынашивание и формирование плода. Поэтому перечень исследований довольно широк.
Общий и биохимический анализы крови, общий анализ мочи.Нужны, чтобы врач мог узнать о наличии воспалений и инфекций, работе почек, сердца, печени. Эти исследования дают подсказку, что организм не в порядке.
Анализы на ВИЧ, сифилис, гепатиты, ИППП.Половые инфекции могут протекать скрыто, пациенты зачастую не знают про имеющуюся в организме проблему. А она может помешать зачатию или навредить беременности и ребенку! Сдав анализы на опасные для плода половые инфекции (хламидии, гарднереллы и др.), можно не беспокоиться о неприятных «сюрпризах».
Исследование на TORCH-инфекции.Существуют инфекции, которые опасны только при первичном заражении во время вынашивания ребенка – они угрожают течению беременности и здоровью будущего малыша. Перед зачатием необходимо узнать, болела ли женщина этими заболеваниями. С этой целью будущие мамы сдают анализ крови на антитела к TORCH-инфекциям (токсоплазмозу, краснухе, герпесу, цитомегаловирусу)
Если скрининг показывает, что организм пока не встречался с инфекцией, женщине придется быть особенно осторожной после зачатия. Очевидно, что партнеру тоже надо провериться на TORCH-инфекции – во избежание инфицирования будущей мамы.
Анализы на гормоны.Гормоны – одно из ключевых звеньев в женской и мужской детородной функции
Гормональные сбои достаточно часто приводят к бесплодию.
Исследования на определение группы и резуса крови партнеров.Они делаются, чтобы определить риск резус-конфликта и иммунных осложнений беременности, а также подготовиться к ним, если риск обнаруживается.
Все эти исследования надо сделать обоим партнерам. Кроме них, есть важные анализы только для женщин. Так, будущей маме при планировании ребенка рекомендовано проверить кровь на сахар и на свертываемость, сдать мазок на флору и т.д.
Из аппаратных исследований самым главным является УЗ-диагностика. Женщина проходит УЗИ в первую фазу цикла. Мужчина может записаться на ультразвуковое исследование в любое время. С помощью УЗИ выявляются патологии органов репродуктивной системы, которые способны помешать зачатию. Если заболевания обнаруживаются, доктор обычно назначает дополнительное обследование.
Как определить группу крови
Существующие на сегодняшний день способы установления группы крови далеки от совершенства. Все они подразумевают доставку образцов в лабораторию и занимают не менее 20 минут, что может быть весьма критично в определенных условиях. Три года назад в Китае разработали экспресс-тест, способный определить группу вашей крови всего за 30 секунд даже в полевых условиях, но пока он широко не применяется в медицине, поскольку имеет сильную погрешность.
Для определения группы кровь берут из вены
Скорость тестов на группу крови является одной из главных проблем. Попади человек в аварию, случись с ним несчастный случай – его группу крови необходимо будет установить, чтобы спасти ему жизнь. В случае же, если данных по пострадавшему нет, придётся ждать еще 20 минут, и это при условии, что лаборатория находится под рукой.
Поэтому врачи настоятельно рекомендуют либо запомнить свою группу крови (такой тест как минимум делают в детстве, в больницах и даже на призывной комиссии в армию), либо записать ее. Вон на айфоне есть приложение «Здоровье», куда можно внести информацию о себе, включая рост, вес и группу крови. На случай, если вы окажетесь без сознания в больнице.
Раздел «Медкарта» в приложении «Здоровье»
На сегодняшний день в мире используют 35 систем определения группы крови. Наибольшее распространение, в том числе в России, получила система ABO. По ней кровь делится на четыре группы: А, В, О и АВ. В России им для удобства использования и запоминания присвоены номера — I, II, III и IV. Между собой группы крови отличаются содержанием в плазме крови и эритроцитах особенных белков. Эти белки не всегда совместимы между собой, и если несовместимые белки соединить, они могут склеивать эритроциты и разрушать их. Поэтому существуют правила переливания крови, чтобы переливать кровь только с совместимым типом белков.
Для определения группы крови ее смешивают с реагентом, содержащим известные антитела. На основу наносят три капли крови человека: к первой капле добавляют реагент анти-А, к другой капле — реагент анти-В, к третьей – реагент анти-D. Первые две капли используются, чтобы определить группу крови, а третья — для выявления резус-фактора. Если эритроциты не склеились в ходе опыта, значит, группа крови человека совпадает с типом анти-реагента, который в нее добавили. Например, если в капле, куда добавили реагент анти-А, частички крови не слиплись, значит у человека группа крови А (II).
1 группа крови
Первая (I) группа крови, она же группа O. Это самая распространенная группа крови, она выявлена у 42% населения. Ее особенность в том, что на поверхности кровяных телец (эритроцитов) нет антигена A или антигена B.
Поскольку в I группе нет антигенов, долгое время считалось, что человек с I группой крови «универсальный донор» – мол, она подойдет к любой группе и «приспособится» к антигенам на новом месте. Сейчас медицина отказалась от этого понятия, поскольку были выявлены случаи, когда организмы с другой группой крови все равно отвергали I группу. Поэтому переливания производятся почти исключительно «группа в группу», т. е. у донора (от кого переливают) должна быть та же группа крови, что и у реципиента (кому ее переливают).
Человека с I группой крови ранее считали «универсальным донором»
2 группа крови
Вторая (II) группа крови, она же группа A, означает, что на поверхности эритроцитов находится только антиген А. Это вторая по степени распространения группа крови, она есть у 37% населения. Если у Вас группа крови А, то вам нельзя, например, переливать кровь группы В (третья группа), ибо в таком случае в вашей крови имеются антитела, которые борются против антигенов В.
3 группа крови
Третья (III) группа крови — группа B, которая противоположна второй группе, так как на кровяных тельцах присутствуют исключительно антигены B. Она присутствует у 13% людей. Соответственно, если перелить человеку с такой группой антигены типа A, они будут отторгнуты организмом.
4 группа крови
Четвертая (IV) группа крови в международной классификации называется группа AB. Это означает, что в крови есть как антигены A, так и антигены B. Считалось, что если у человека такая группа, ему можно переливать кровь любой группы. Из-за наличия обоих антигенов в IV группе крови нет белка, который склеивает эритроциты — это главная особенность данной группы. Поэтому эритроциты крови человека, которому делают переливание, не отталкивают четвертую группу крови. И носителя группы крови АВ можно назвать универсальным реципиентом. По факту медики стараются редко прибегать к этому и переливать только ту же самую группу крови.
На самом деле для четвертой группы в этом нет ничего критичного — главное перелить кровь с тем же резус-фактором.
Наглядное отличие групп крови
При HLA-типировании могут обследоваться антигены как I, так и II класса.
К I классу относятся антигены локусов HLA-А, HLA-В, HLA-С, которые располагаются на поверхности всех клеток. Антигены локусов HLA-DP, HLA-DQ и HLA-DR, входящих в локус HLA-D, относятся ко II классу. Они располагаются на активированных Т-лимфоцитах, В-лимфоцитах, моноцитах, макрофагах и дендритных клетках, то есть на клетках, от которых зависит иммунологический ответ. При выяснении причин невынашивания беременности, как правило, проводится HLA-типирование по II классу.
Результаты HLA-типирования мужчины и женщины представляют собой бланк, в котором содержится закодированное описание уникальных сочетаний их антигенов (аллелей). Правильно расшифровать их сможет только врач-иммунолог. Допускается не более двух совпадений. Но чем меньше совпадений в аллелях супругов, тем выше вероятность зачатия и успешного вынашивания ребенка. Если пара HLA-совместима, но зачатия не происходит, и беременность не наступает, значит, проблема в чем-то другом. В любом случае предпочтительнее полное отсутствие совпадений.
Если по результатам обследования были выявлены совпадения, которые иммунолог счел угрозой для зачатия и вынашивания беременности, доктор назначит паре соответствующее лечение. Как правило, его проходит женщина. Она подвергается либо активной, либо пассивной иммунизации.
1. Активная иммунизация заключается в многократном увеличении (в 10 000 раз) антигенной нагрузки на иммунитет женщины в результате введения концентрированной культуры лимфоцитов супруга. Процедура, как правило, проводится в 3 этапа, в результате чего иммунная система начинает отличать клетки мужа от собственных клеток, и угроза для эмбриона и плода в дальнейшем значительно снижается. Недостаток такой терапии – длительная подготовка и сохранение вероятности того, что будущему ребенку передадутся наследственные заболевания родителей.
2. Пассивная иммунизация проходит также в три этапа, но лечение проводится медикаментозное. Применяются такие иммуноглобулины, как Иммуновенин, Октагам, Интраглобин и другие препараты.
Пассивная иммунизация менее дорогостоящая по сравнению с активной. Но по результатам некоторых исследований активная иммунизация эффективна примерно на 60%.
Высокий уровень HLA-совместимости супругов, при котором терапия нецелесообразна, не исключает участие в донорских программах. Пара может подобрать подходящего донора спермы или донора ооцитов и осуществить искусственное оплодотворение.
Провести HLA-типирование пара может и до планирования беременности, чтобы заранее определить свою иммунную совместимость. Стоимость обследования в специализированных клиниках Москвы варьируется от 2 до 5 тысяч рублей за обоих супругов. Консультация с иммунологом в эту стоимость обычно не входит.