Дилатация боковых желудочков мозга, ее причины и диагностика
Содержание:
- Лечение дисфункции венозного оттока головного мозга
- Гистология
- Диагностирование патологии
- Что такое желудочки головного мозга, их роль
- К каким докторам следует обращаться если у Вас Ишемическая дилатационная кардиомиопатия:
- Сравнительная анатомия
- Лечение заболевания
- Функционально узкая аорта
- Симптоматика и диагностика нарушения
- Симптомы Ишемической дилатационной кардиомиопатии:
- Варианты гидроцефалии
- Симптомы и проявления
- Симптоматика
- Методы исследования
- Условия диагностики
- Лечение и профилактические меры
- Лечение
- Показатели нормальных размеров
- Показатели, указывающие на норму
- Описание патологии
Лечение дисфункции венозного оттока головного мозга
Аллопатическая медицина традиционно лечит заболевания. В лечении венозной патологии широко используются венотоники и другие сосудистые препараты.
Да, они способны улучшить качество венозного течения и общее самочувствие, но без системного регулярного лечения проблема венозного оттока головного мозга снова даст о себе знать.
Для избавления от дискомфорта используются и препараты мозговой активности, мочегонные, антикоагулянты. Домашняя аптечка и познания в области фармацевтики пополняются, но здоровее от этого себя не чувствуешь, разве что периодами.
Лечение приемами остеопатии нацелено на долговременный эффект. Достигается это мягким и постепенным снятием компенсаций и возрождением природных функций
Важно не просто наладить венозный отток, но и устранить первопричины нарушения
Далее проводится работа над изменениями, вызванными венозной недостаточностью.


На первом приеме остеопат убирает видимые ему нарушения:
- Тонус мышц, которые сдавливают и пережимают вены головы и шейной зоны;
- Смещения черепных и костей;
- Деформации в позвоночном столбе.
Поскольку основой нарушения венозного оттока часто выступает остеохондроз, остеопат взаимодействует с позвоночником по всей его длине, уделяя внимание и тазовой области. Как связан таз с венозной системой головы? Напрямую
Остеонаука воспринимает организм как единую конструкцию, в которой нет ничего обособленного. Даже застарелое травмирование копчика может через какой-то период вызвать нарушение в работе сосудов мозга, воздействуя на позвоночник, который в свою очередь давит на свод черепа и вызывает напряжение мышц и вен шеи
Как связан таз с венозной системой головы? Напрямую. Остеонаука воспринимает организм как единую конструкцию, в которой нет ничего обособленного. Даже застарелое травмирование копчика может через какой-то период вызвать нарушение в работе сосудов мозга, воздействуя на позвоночник, который в свою очередь давит на свод черепа и вызывает напряжение мышц и вен шеи.
Есть и другая связь. Поскольку в позвоночном канале беспрерывно циркулирует спинномозговая жидкость, необходимо, чтобы ее ритму соответствовали микродвижения черепных пластин. Их подвижность в остеопатии принято сравнивать с дыханием, нарушение которого провоцирует множественные заболевания. В лечение входит восстановление подвижности костей в головном отделе.
В ходе лечения остеопат может несколько секунд или минут стоять неподвижно с закрытыми глазами, положив руки на один участок тела, затем на другой. Со стороны кажется, что ничего не происходит, а пациент не ощущает ни болезненности, ни давления. Так доктора находят изъяны и запускает саморегуляцию.
Большинство наших клиентов отмечали положительные изменения после начала лечения — это и легкость дыхания, и ощущение бодрости после сна, улучшение памяти и мотивации.
Но в ряде случаев имеют место так называемые побочные явления. Они краткосрочны и объясняются избавлением организма от обретенных компенсаций. Он стремится сохранить себя и в ответ на повреждения включает всевозможную защиту в ущерб полноценному работоспособности. Структуры жизнедеятельности приспосабливаются функционировать в не самых здоровых условиях, а после устранения проблемы им уже сложно вернуться к первоначальному состоянию. Задача остеопата — сделать это максимально мягко.
Возникшие тревожные симптомы стоит обсудить с лечащим врачом. Если это умеренные боли, бессонница или слишком крепкий сон, слабость, тошнота — скорее всего все в пределах нормы.
Эти симптомы быстро пройдут, но лечение нельзя считать завершенным, поскольку одного сеанса (независимо от самочувствия после него) недостаточно для проработки всех сбоев. Последующие визиты в клинику необходимы для оценки промежуточного результата и определения дальнейшей тактики.


Гистология
Рис. 2. Микропрепарат сосудистого сплетения нижнего (височного) рога бокового желудочка головного мозга: 1 — эпендима, выстилающая стенку желудочка; 2 — лента свода; 3 — сосудистая основа; 4 — сосудистая полоска; 5 и 7 — ворсинки сплетения, покрытые сосудистыми эпендимо-цитами; 6 и 8 — крупные вены сплетения; 9 — артерия; окраска гематоксилин-эозином; х 16.
Сосудистое сплетение покрыто однослойным кубическим эпителием — сосудистыми эпен-димоцитами (ependymocyti choroidei). У плодов и новорожденных сосудистые эпендимоциты имеют реснички, окруженные микроворсинками. По данным Скотта (D. Е. Scott) с соавт. (1974), у взрослых на апикальной поверхности клеток реснички сохраняются. По данным Тур-чини и Ате (J. Turchini, V. Ates, 1975), реснички эпендимоцитов у плодов имеют центральные канальцы, количество к-рых в ресничке может достигать четырех. Сосудистые эпендимоциты соединены непрерывной запирающей зоной (zonula occludens). Вблизи основания клетки имеется круглое или овальное ядро. Цитоплазма клеток зерниста в базальной части, содержит много крупных митохондрий и пиноцитоз-ных пузырьков, лизосом и других органелл. На базальной стороне сосудистых эпендимоцитов формируются складки. Эпителиальные клетки располагаются на соединительном слое, состоящем из коллагеновых и эластических волокон, клеток соединительной ткани. Под соединительнотканным слоем находится собственно С. с. Артерии С. с. образуют капилляроподобные сосуды с широким просветом и стенкой, характерной для капилляров (рис. 2). Выросты, или ворсинки, С. с. имеют в середине центральный сосуд, стенка к-рого состоит из эндотелия; сосуд окружен соединительнотканными волокнами; ворсинка снаружи покрыта сосудистыми эпендимоци-тами. По данным Милората (Т. Mi-lhorat, 1976), барьер между кровью С. с. и цереброспинальной жидкостью состоит из системы круговых тугих соединений, связывающих прилежащие эпителиальные клетки, гетеролитической системы пи-ноцитозных пузырьков и лизосом цитоплазмы эпендимоцитов и системы клеточных ферментов, связанных с активным транспортом веществ в обоих направлениях между плазмой и цереброспинальной жидкостью.
У новорожденных и детей раннего возраста эпителиальный покров С. с. развит значительно, в последующем; становится более тонким. В связи с общим ростом головного мозга и С. с. кровеносные сосуды в них извиваются, а сами сплетения становятся ворсинчатыми. Ворсинки особенно хорошо выражены в молодом возрасте. В старости количество ворсинок и их размеры уменьшаются. Чем старше человек, тем более выражена извилистость сплетений вен, в т. ч. и мелких, тем больше образуется венозных петель и расширений вен.
Диагностирование патологии
После полного зарастания родничков, а обычно это происходит в год или в два, заболевание можно отслеживать с применением рентгена или томографа.
МРТ намного лучше справляется с этой задачей. С его применением можно четко рассматривать контуры мягких тканей, а также желудочки головного мозга во всех проекциях. Но имеется один нюанс: в магнитном поле топографа необходимо находится не менее 20 минут, а вряд ли каждый ребенок выдержит подобную нагрузку. Для взрослого не всегда бывает под силу справиться с таким заданием, а для маленького человека – тем более. Поэтому для детей применяется медикаментозный сон, если он, конечно, им не противопоказан.
Если же по ряду причин невозможно проведение МРТ, то применяется томография. Таким образом, можно определить расширение желудочка головного мозга. Но при проведении этого обследования имеются и свои недостатки:
доза облучения попадает в организм малыша;
некачественно проведенное обследование.
Однако в этом случае не нужно применять наркоз. При субарахноидальном кровоизлиянии топограф сумеет точнее определить место скопления крови, чем магнитный томограф.
Что такое желудочки головного мозга, их роль
Желудочки головного мозга представляет собой полоски в ткани, необходимые для депонирования ликвора. Внешние и внутренние факторы могут приводить к их увеличению в объеме. Боковые желудочки являются самыми большими. Эти образования участвуют в формировании спинномозговой жидкости.
Асимметрия – это такое состояние, при котором одна или обе полости увеличены в разной степени.
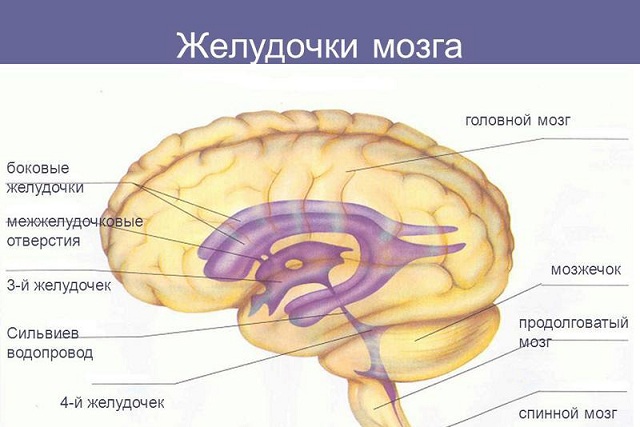
Типы желудочков:
- Боковые. Самые объемные желудочки, и именно в них содержится ликвор. Они соединяются с третьим желудочком с помощью межжелудочковых отверстий.
- Третий. Располагается между зрительными буграми. Его стенки заполнены серым веществом.
- Четвертый. Располагается между мозжечком и продолговатым мозгом.
К каким докторам следует обращаться если у Вас Ишемическая дилатационная кардиомиопатия:
Кардиолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ишемической дилатационной кардиомиопатии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Сравнительная анатомия
Филогенетическое развитие С. с. связано с преобразованиями головного мозга, особенно его желудочков. У рыб С. с. развиты слабо, залегают в крыше общей полости желудочка переднего мозга, а также в крыше желудочков промежуточного и ромбовидного мозга.
У земноводных С. с. частично внедряются в полости двух боковых желудочков переднего мозга. С. с. желудочков промежуточного (третий желудочек) и ромбовидного мозга (четвертый желудочек) располагаются в их крыше.
В последующих классах позвоночных, начиная с пресмыкающихся, С. с. боковых желудочков внедряются в их полости, соединяясь через межжелудочковые отверстия с С. с. третьего желудочка. Сосудистая основа третьего и четвертого желудочков образует складки с развитой капиллярной сетью, обращенные в полость желудочков. Задняя часть крыши четвертого желудочка пресмыкающихся представляет собой тонкую стенку, через к-рую диффундирует цереброспинальная жидкость. У млекопитающих увеличивается складчатость сосудистой основы третьего и четвертого желудочков. С. с. более развиты.
Лечение заболевания
Когда расширены желудочки в голове, то перед родителями появляется вопрос: лечить ли эту патологию? А, может быть, со временем она сама пройдет?
Если нет изменений в развитии ребенка и он прекрасно ест, спит и развивается, то это означает, что нет необходимости проведения лечения, все пройдет само по себе. Так утверждают специалисты. Лечение потребуется лишь в случае увеличения давления ликвора. Это проверяется с применением томографа, а уточнение диагноза проводится при взятии пункции. Но выполнение последней – это крайний случай. Манипуляция показана при заболеваниях менингитом, хотя они и не вызывают расширений желудочков.
Для лечения патологии назначаются витаминные, диуретические средства и антигипоксанты. В качестве дополнения к основному лечению, как правило, назначаются массаж и лечебная физкультура. Чтобы не было осложнений, вызванных лечением, следует применять препараты, насыщенные калием.
Функционально узкая аорта
ЭхоКГ критерии:
- Значение диаметра аорты, соответствующее 3-10 процентили
нормального распределения популяции. - Отсутствие значимого градиента давления между аортой
и левым желудочком.
При исследовании диаметра аорты у детей от 3 до 15 лет в популяции,
нами выявлено варьирование данного размера в широких пределах. В этом
отрезке онтогенетического развития просвет аорты увеличивается в 1,5-2
раза. Сравнение эхометрических показателей корня аорты у 1800 детей
в возрасте 3-15 лет, выявило взаимосвязь диаметра аорты с антропометрическими
показателями. Корреляционный анализ позволил обнаружить зависимость
диаметра с ростом ребенка (r=0,872 у мальчиков, r=0,634 у девочек)
и в меньшей степени с массой тела (r=0,574 у мальчиков, r=0,532 у
девочек) и площадью поверхности тела. Значение диаметра аорты, соответствующее
3 — 10 процентили выявлено у 5,6% детей, зависимости от возраста детей
не выявлено. Данный факт исключает влияние физиологических периодов
интенсивного роста в онтогенезе на представляемость данного признака
в обследуемой популяции. Приведенные нами данные позволяют сделать
вывод о том,что узкая аорта является генетически детерминированной,
либо врожденной малой аномалией развития сердца. Ни у одного из детей
не выявлено клинических и/или гемодинамических признаков стенозирования.
По данным допплерографического исследования кровотока в восходящей
аорте отсутствовало диагностически значимое увеличение градиента давления,
который в среднем составил 1,3+0,07 м/сек. Дети с функционально узкой
аортой имеют характерную функционально-структурную организацию внутрисердечной
гемодинамики, так у 91,2% мальчиков и 95,4% девочек выявлены пограничные
значения диаметра правого желудочка, соответствующие 90 — 97 процентили.
Конечно-диастолический диаметр левого желудочка имел тенденцию к увеличению
(90-97 процентили) у детей до 7 лет, в то время как у детей старшего
возраста соответствовал 25 процентили. Напротив, поперечный диаметр
левого предсердия у детей до 7 лет обычно соответствовал 25-75 процентилям,
в старшем возрасте увеличивался и, в большинстве случаев, превышал
75 процентиль.
В большинстве случаев у детей с функционально узкой аортой выявлено
повышение мышечной массы левого желудочка, о чем свидетельствовали
значения диастолической толщины задней стенки левого желудочка и межжелудочковой
перегородки, соответствующие 90-97 процентили. Утолщение межжелудочковой
перегородки отмечалось у 35,1% мальчиков и 34,1% девочек, а задней
стенки левого желудочка у 80,7% мальчиков и 88,6% девочек. Отмечено
сочетание функционально узкой аорты с другими аномалиями сердца-дисфункцией
митрального клапана (25,7%), пролапсом митрального клапана (8,9%),
дополнительными трабекулами в полости левого желудочка (10,8%).
Дети с погранично низкими значениями диаметра аорты имеют предрасположенность
к возникновению суправентрикулярных и желудочковых аритмий, а также
недостаточную работоспособность и толерантность к физическим нагрузкам.
Симптоматика и диагностика нарушения
У взрослого человека асимметрия желудочков редко вызывает симптомы. Однако в некоторых случаях данная аномалия может вызвать такие симптомы:
- тошнота и рвота;
- головокружение;
- головная боль;
- чувство тяжести и распирания головы;
- апатия;
- ощущение тревоги.
Помимо данных симптомов, картина болезни может быть дополнена и симптомами заболеваний, которые стали причиной асимметрии желудочков.
К таким симптомам относятся мозжечковые расстройства, парезы, когнитивные нарушения или расстройства чувствительности.
У младенцев симптомы зависят от степени выраженности патологии. Помимо общего дискомфорта, могут возникать такие симптомы, как запрокидывание головы, срыгивание, увеличенный размер головы и другие.
К симптомам патологии также можно отнести косоглазие, отказ от грудного кормления, частый плач, беспокойство, тремор, снижение мышечного тонуса.
Однако довольно часто патология не вызывает характерных симптомов, и может быть выявлена только после проведения УЗИ.
Симптомы Ишемической дилатационной кардиомиопатии:
Чаще развивается у мужчин в возрасте старше 45-55 лет. Обычно речь идет о пациентах, которые уже перенесли ранее инфаркт миокарда или страдают стенокардией. Однако в ряде случаев ишемическая кардиомиопатия развивается у больных, которые не перенесли инфаркта миокарда и не страдают стенокардией. Возможно, у таких пациентов имеет место безболевая ишемия миокарда, не диагностированная ранее. В типичных случаях клиническая картина характеризуется триадой симптомов: стенокардией напряжения, кардиомегалией, ХСН. У многих больных отсутствют клинические и ЭКГ-признаков стенокардии.
Клиническая симптоматика ХСН не имеет каких-либо специфических особенностей и в основном идентична проявлениям СН у больных с идиопатической дилатационной кардиомиопатией. Сердечная недостаточность быстрее прогрессирует при ишемической кардиомиопатии по сравнению с дилатационной кардиомиопатией. Обычно речь идет о систолической форме СН, но возможно развитие диастолической СН или сочетания обеих форм.
Кардиомегалия при физикальном исследовании характеризуется расширением всех границ сердца и преимущественно левой
При аускультации обращают на себя внимание тахикардия, часто различные аритмии, глухость тонов сердца, протодиастолический ритм галопа. Аритмия обнаруживается при ишемической кардиомиопатии значительно реже (17%), чем при идиопатической дилатационной кардиомиопатии
Признаки тромбоэмболических осложнений в клинической картине ишемической кардиомиопатии наблюдаются несколько реже, чем при идиопатической дилатационной кардиомиопатии.
Варианты гидроцефалии
Выделяется несколько вариантов гидроцефалии: закрытая и открытая. Это зависит от уровня поражения в головном мозге.
Открытая гидроцефалия
Другие названия открытой гидроцефалии – сообщающаяся, необструктивная. При такой форме гидроцефалии нет препятствия оттоку цереброспинальной жидкости.
Возникает это обычно после перенесенного воспалительного процесса с вовлечением мозговых оболочек или кровоизлияния в субарахноидальное пространство. Основными симптомами открытой гидроцефалии являются признаки повышенного внутричерепного давления.
Гиперсекреторная гидроцефалия
Формируется при избыточной продукции спинномозговой жидкости. Наибольшее количество ликвора образуется сосудистыми сплетениями боковых желудочков мозга.
Арезорбтивная гидроцефалия
Основной ее причиной является нарушение всасывание ликвора венозными синусами. То есть, ликвор вырабатывается в нормальном количестве, но возникает его накопление из-за низкой скорости всасывания.
Одной из форм арезорбтивной водянки головного мозга является нормотензивная гидроцефалия. При этой форме желудочки мозга нарастают в размерах, но нет симптомов повышенного внутричерепного давления.
Признаки нормотензивной гидроцефалии следующие: атаксия, прогрессирующая умственная отсталость и недержание мочи. Атаксия включает в себя нарушение целенаправленных движений, утрату возможности самостоятельно стоять и ходить без помощи других лиц.
Для данной гидроцефалии не характерны признаки следующего характера: застойные явления на сетчатке, головная боль гипертензионного характера, нарушения моторики глазных яблок.
Причинами нормотензивной гидроцефалии чаще всего являются кровоизлияния в субарахноидальное пространство, менингиты, травмы, операции на головном мозге. Причем патологические процессы обычно начинают развиваться спустя несколько лет после воздействия пускового фактора.
Заместительная гидроцефалия
Заместительная гидроцефалия (водянка головного мозга) формируется в результате атрофии мозговой ткани. В результате освобождается свободное место, которое не может быть просто пустым. Таким образом, при заместительной гидроцефалии ткань головного мозга замещается ликвором. Это происходит посредством того, что расширяются желудочки мозга и подпаутинное пространства.
Заместительная гидроцефалия (водянка головного мозга) обычно не сопровождается симптомами повышения давления во внутричерепных полостях. Такое состояние бывает при различных энцефалопатиях (например, при дисциркуляторной энцефалопатии или болезни Альцгеймера).Чаще всего встречается умеренная наружная или смешанная гидроцефалия заместительного происхождения.
Заместительная гидроцефалия (водянка головного мозга) больше характерна для лиц пожилого возраста.
Закрытая (окклюзионная) гидроцефалия
Синонимами закрытой гидроцефалии являются не сообщающаяся, обструктивная или окклюзионная. При таком варианте патологии затруднен отток спинномозговой жидкости из желудочков мозга. Препятствие оттоку может развиться в различных отделах желудочковой системы мозга:
- В области межжелудочкового отверстия;
- В области водопровода мозга;
- В месте сообщения четвертого желудочка с цистернами головного мозга
- В месте сообщения четвертого желудочка с субарахноидальным пространством спинного мозга.
Основными причинами нарушения оттока ликвора из желудочковой системы являются: сужение мозгового водопровода, опухоли, кистозные образования, кровоизлияния, врожденное заращение анатомический отверстий, через которые осуществляется отток спинномозговой жидкости.
Результатом вышеперечисленных патологических процессов является накопление ликвора в желудочках мозга с их расширением выше места окклюзии. В зависимости от уровня препятствия расширяется один или несколько желудочков мозга. Развивается внутричерепная гипертензия, то есть повышение внутричерепного давления.
Симптомы и проявления
Увеличение и расширение желудочков мозга может протекать по типу гидроцефалии и гипертензионно-гидроцефальному синдрому.
Характеристика первого типа.
По клинической картине гидроцефалия отличается у детей до года и детей после одного года жизни. При первом варианте у грудного ребенка изменяется форма и размер головы: лоб выступает над лицом. Кожа головы бледнеет и сморщивается, становится похожей на голову стариков.
При гидроцефалии у детей после года наблюдается прогрессирующее изменение швов.
Симптомы увеличения желудочков обуславливаются повышенным внутричерепным давлением. Параллельно развиваются атрофические и дегенеративные изменения в центральной нервной системе.
У новорожденных детей глаза смещаются книзу – это симптом «заходящего солнца». Снижается точность и сужаются поля зрения. Патология может привести к полной или частичной потере зрения. Поражается отводящий нерв. Это приводит к косоглазию. Развиваются двигательные расстройства: парез – ослабление силы скелетной мускулатуры.
Поражается мозжечок. Расстраивается координация и статика. Как правило, дети-гидроцефалы сильно отстают в интеллектуальном и физическом развитии. У них нарушается эмоциональная сфера: они раздражительны, возбудимы, или наоборот, часто вялы и апатичны. Не играют с другими детьми и с трудном с ними контактируют.
Гидроцефалия у подростков и взрослых особей проявляется утренней сильной головной болью, тошнотой и рвотой. У больных угнетаются функции высшей нервной деятельности. Нарушается сознание, расстраивается память и мышление, нарушается речь. У пациентов отекают зрительные диски, что приводит к атрофии зрительного нерва и потере зрения.
Осложнение гидроцефалии – окклюзионный криз. Его причина – внезапное нарушение цереброспинальной жидкости из желудочков мозга. Патологические состояние развивается быстро. Накопленная жидкость сдавливает мозг и стволовые структуры.
Расширение 4 желудочка головного мозга – основной фактор развития окклюзионного криза. В таком случае ликвор сдавливает ромбовидную ямку и средний мозг. Симптомы: острая головная боль, рвота и тошнота, психическое возбуждение, вынужденное положение головы. Нарушается сознание, расстраиваются глазодвигательные функции. В остром состоянии учавствует вегетативная нервная система: усиливается потоотделение, замедляется сердечный ритм, бледнеет кожа, краснеет и теплеет лицо. Быстро развиваются двигательные нарушения: появляются тонические судороги.
Расширение боковых желудочков развивается также по второму варианту: по типу гипертензионно-гидроцефального синдрома. Его признаки:
- Ребенок плохо сосет грудь, часто отказывается от пищи. Если удалось покормить – грудничка рвет фонтаном.
- Сниженный мышечный тонус.
- Врожденные базальные рефлексы частично угнетены. Слабое хватание и глотание.
- Периодические судороги, дрожь конечностей.
- Косоглазие, ухудшение остроты зрения, выпадение боковых полей.
- Симптом «восходящего солнца».
- Выпирающие черепные швы.
- Стремительный рост головы.
У детей школьного возраста синдром обычно провоцируется черепно-мозговыми травмами.
Симптоматика
У заболевания отмечается ряд специфических и неспецифических признаков, к которым относятся следующие состояния:
- резкое или постепенно прогрессирующее угнетение сознания вплоть до комы;
- рвота;
- потливость, озноб;
- бледность кожи, сменяется покраснением;
- первоначальный упадок температуры тела с быстрым набором до 41-42 градусов;
- расстройство мышечного тонуса;
- парез спастического вида, когда больной выгнут с запрокинутой головой, руки и ноги вытянуты, кисти и пальцы сильно согнуты, предплечья направлены к телу.
При постепенном поражение двигательных и рефлекторных центров проявляются автоматические движения, пропадают рефлексы в области брюшины, проявляется дисфункция органов малого таза (недержание мочи и кала), дыхательные проблемы стартуют при поражении глубинных зон мозга, далее присоединяются затруднения с глотанием, спонтанные движения прекращаются.
Если на данном этапе не оказывается медицинская помощь, кровоизлияние продолжается, что ведет к сильному отеку внутренних структур головы, усиливается жизнеугрожающее состояние, повышается давление, падение частоты сердечных сокращений сменяется чрезвычайной тахикардией, появляется аритмия. Пациент впадает в глубокую кому с полным отсутствием рефлексов.
Методы исследования
При первых признаках ВЖК требуется срочная госпитализация больного, при этом реанимационные манипуляции возможны уже по пути в лечебное заведение
Важно обеспечить лечащему врачу доступ к истории болезни пострадавшего, так как косвенно подтвердить первоначальный диагноз поможет информация об имеющихся заболевания крови, перенесенных инсультах, данных о принимаемых лекарственных средствах
Быстрое развитие симптоматики и утяжеление клинической картины в первые часы развития патологии требует комплексной, но максимально быстрой диагностики, которая включает следующие лабораторные и аппаратные исследования:
- МРТ головного мозга.
- Эхо-энцефалография.
- Люмбальная пункция.
- КТ головного мозга.
- Мониторинг ЭКГ и АД.
- Диагностическая пункция желудочка.
Наибольшую информативность способны дать только томографические способы сканирования. При нормализации состояния пациента рекомендуется магнитно-резонансное сканирование, так как дает полное представление о состоянии тканей головного мозга, о тяжести предполагаемых последствий и способах восстановления. При коматозно-рефлекторной активности больного больше подходит КТ, так как не настолько чувствительно к смещениям и движениям, как магнитная томография
Проводится она в 2 раза быстрее, что также важно на начальной стадии заболевания
Условия диагностики
По возможности пациента необходимо доставить в клинику, в которой имеются все условия для полноценного обследования и реанимационных действий. Не все государственные клиники обладают необходимым оснащением для томографии, но найти ближайшие госпитали с качественным оборудованием можно на нашем сервисе. Выберите услугу, сравните варианты на одной странице, задайте свои критерии поиска при помощи фильтров, позвоните операторам и бесплатно проконсультируйтесь, узнайте о ближайших центрах. Сотрудники направят Вас по нужному адресу, запишут на экстренное исследование.
Лечение и профилактические меры
Срочная терапия направлена на нормализацию сердечно-сосудистой, дыхательной функции, артериального давления. Применяются реанимационные меры, вводятся противосудорожные, противоотечные, противорвотные препараты. Стандартной технологии крово-остановки внутри черепной коробки пока нет, она разрабатывается. Основными методами нормализации состояния служат:
- хирургическая эвакуация скопившейся в мозге крови в первые 6-12 часов;
- поддержание нормального давления;
- применение медикаментозной поддержки в форме нейротрофинов, блокаторов кальциевых каналов, метаболитов.
В последующем необходимо предупредить образование пролежней, респираторных проблем, пневмонии, язвенных поражений кожи и урологических заболеваний. Прогнозы при ВЖК всегда серьезные. Тяжесть течения и риск летального исхода зависит от объемов кровоизлияния, глубины проникновения субстанции, масштабов отечности, сопутствующих болезней, скорости и корректности оказанной медицинской помощи.
Лечение
Терапию проводят бета-блокаторами в комплексе с верапамилом. Этим методом удается уменьшить симптоматику, провоцируемую сердечно-сосудистой патологией. В качестве дополнений к терапии медикаментозными средствами рекомендуют соблюдать диету. Также нужно отказаться от привычек, наносящих вред организму, если они имеются.
Чтобы лечение было эффективным необходимо: отказаться от сигарет, понизить уровень потребления пищевой соли, сбросить лишнюю массу тела.
Рацион должен быть обогащен молочными и кисломолочными продуктами, морепродуктами, свежими овощами и фруктами. Потребуется сократить количество употребления изделий из муки, ограничить сладости и животные жиры. Физическая активность должна быть умеренного характера.
Врачи не исключают вероятность того, что понадобится оперативное вмешательство, чтобы удалить участок мышцы сердца, которая подверглась гипертрофии
Важно отметить, что развитие данного недуга часто происходит на протяжении нескольких лет жизни
Показатели нормальных размеров
В организме людей желудочковая система – это сразу несколько анастомизирующих между собой полостей. Они сообщаются с субарахноидальным пространством, а также каналом спинного мозга.Непосредственно внутри полостей перемещается особая жидкость – ликвор. С ее помощью ткани получают питательные вещества и молекулы кислорода.

Наиболее крупными внутримозговыми полыми образованиями, безусловно,являются боковые желудочки. Они локализованы ниже мозолистого тела – по обе стороны от срединной мозговой линии, симметричны относительно друг друга. В каждом принято выделять несколько отделов – передний с нижним, а также задний рога и само тело. По форме напоминают английское S.
Оценивают размер желудочков в норме с учетом индивидуальных анатомических особенностей – единых стандартов не существует. Специалисты ориентируются на усредненные параметры. Важным представляется знание этих размеров для малышей до года – с целью ранней диагностики гидроцефалии.
Нормальные значения для детей:
| Анатомическая единица | Новорожденные, мм | 3 мес., мм | 6 мес. – 9 мес., мм | 12 мес., мм |
| Боковой желудочек | 23.5-/+ 6.8 | 36.2 -/+3.9 | 60.8-/+6.7 | 64.7-/+12.7 |
Для взрослых лиц параметры должны находиться в диапазоне – передний рог бокового желудочка менее 12 мм у людей до 40 лет, тогда как тело его 18–21 мм до 60 лет. Превышение возрастных размеров желудочков мозга более 10% требует дополнительных исследований – для установления и устранения первопричины.
Показатели, указывающие на норму
В первую очередь врач, выполняющий нейросонографию, оценивает форму и размеры полушарий головного мозга. Нормальной считается их симметричность.
В пространстве, расположенном между левым и правым полушарием мозга, не должно быть жидкости.
Борозды и извилины, покрывающие кору мозга, должны быть чётко выраженными.
В мозговых оболочках недопустимы патологические изменения.
Желудочки мозга — полости, содержащие спинномозговую жидкость — должны иметь чёткие границы и не быть расширенными, в них не должно находиться посторонних включений.
Мозговой водопровод на эхограмме в норме практически не различим.
Чётко видны ножки мозга, представляющие собой гипоэхогенные образования.
Хорошо различима пульсирующая базилярная артерия.
Размеры структур мозга должны лежать в определённых диапазонах:
- тела боковых желудочков — до 4 мм;
- щель между полушариями мозга — от 3 до 4 мм;
- передние рога боковых желудочков — до 2 мм (если исследование проводится в возрасте 1 месяц), задние рога — от 10 до 15 мм;
- большая цистерна мозга — до 10 мм;
- третий желудочек — от 3 до 5 мм;
- четвёртый желудочек — до 4 мм;
- субарахноидальное пространство — приблизительно 3 мм.
Это — далеко не полный перечень признаков нормальной анатомии головного мозга новорожденного. Врачам известен целый комплекс таких показателей
Кроме того, специалист, выполняющий НСГ, принимает во внимание вес, рост и другие характеристики ребёнка, констатируя нормальность анатомии или ставя диагноз. Именно поэтому родителям не нужно пытаться самостоятельно истолковать результаты ультразвукового исследования — это работа для профессионалов.
Описание патологии
Внутрижелудочковое кровоизлияние (ВЖК) считается аномалией геморрагического типа, при котором происходит высвобождение свободной крови из поврежденных сосудов в ткани мозга. Это случается из-за истончения стенок кровеносных каналов, чрезмерного натяжения при росте аневризмы, закупорки сосуда тромбом или эмболом. Данное состояние аналогично обычному геморрагическому инсульту с прорывом жидкости в желудочковые полости. Патология считается крайне опасной, так как фиксирует большой процент смертности. Она занимает первое место по числу летальных исходов во всем мире.
Более чем в половине случаев пациенты не выживают в течение первых 48 часов после геморрагического эпизода. Остальные больные рискуют умереть уже в первый год после стабилизации состояния. В этот период процентное соотношение достигает 90% смертей на 10% выживших. Как правило, в группу риска попадают взрослые люди, старше 50 лет, страдающие от высокого артериального давления, но увеличивается число случаев, когда в эту группу попадают молодые пациенты с другими патологиями, не связанными с артериальной гипертензией.