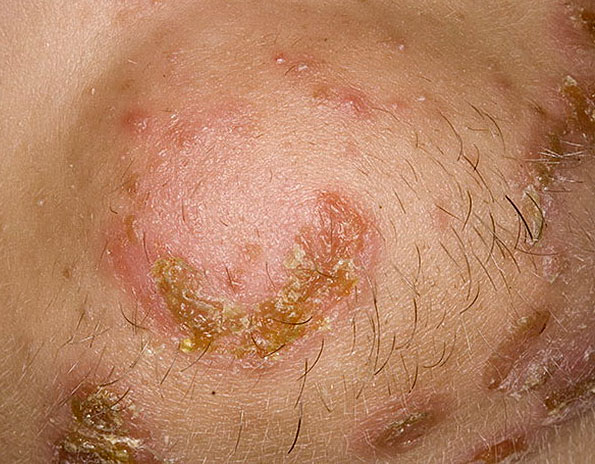
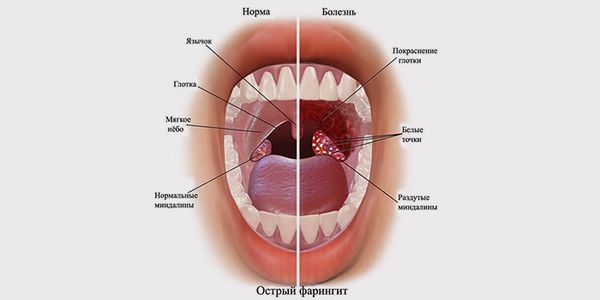
Диагностика заболеваний по языку: грибковые и бактериальные инфекции, обезвоживание, диабет и др. патологии
Содержание:
- Симптоматика
- Изменение рельефа
- Лечение различных видов хейлита
- Лечение рецидива рака нёба
- ГЕМАНГИОМЫ И МИКРОГЕМАТОМЫ
- Мелькание «мушек» перед глазами: причины возникновения
- Диагностика
- Лечение дома и народными средствами
- «Мушки» в глазах: прочие причины возникновения
- Почему развивается блефарит верхнего века?
- Лечение
- Вопросы и ответы
- Что известно о кожных симптомах коронавируса
- Стадии рака нёба
Симптоматика
Маленькая ангиома не причиняет больному какого-либо дискомфорта. Только разрастаясь и достигая больших размеров, она даёт о себе знать. В это время больной начинает ощущать ком в горле. Постоянное чувство нахождения постороннего предмета в глотке причиняет неприятные ощущения. Больному трудно проглатывать пищу или слюну.
Разрастаясь до голосовых связок, новообразование может вызвать появление лёгкой хрипоты в голосе.
Увеличение размера ангиомы сопровождается:
- першением в горле;
- кашлем;
- проблемы с глотанием пищи;
- наличием в слюне кровяных сгустков;
- боль в области горла.
Как правило, первые «звоночки» появляются в возрасте двадцати лет. Признак, по которому легко определить ангиому — при надавливании на новообразование она исчезает, а затем вновь проявляется.
Больших размеров обычно достигают гемангиомы. Их травмирование может спровоцировать сильное кровотечение. Лимфангиомы не разрастаются до больших размеров и привести к кровотечению не могут.
Несмотря на то, что эти новообразования не перерастают в злокачественные опухоли, оставлять их без внимания и врачебной помощи нельзя. Выраженные при наличии ангиом симптомы неблагоприятно отражаются на качестве жизни больного, а риск возникновения кровотечений грозит более серьёзными последствиями
Поэтому важно большое внимание уделять своему горлу и при появлении первых признаков болезни обращаться за врачебной помощью
Часто данная патология встречается у беременных женщин: новообразования появляются на фоне изменения гормонального фона и сниженного иммунитета. Сложность терапии в этом случае состоит в невозможности использовать весь спектр средств борьбы с новообразованием. Но медицине известны случаи, когда после рождения малыша опухоль пропадала сама собой.
Изменение рельефа
Возникает при инфекционных заболеваниях, из-за воспаления, травматического действия, по другим причинам. Различают три вида таких поражений:
- узелок: уплотнение без полости внутри, диаметр — 3-4 мм, немного выступает над поверхностью слизистой. Инфильтрат может скапливаться у поверхности, форма — округлая, остроконечная, кеглеобразная. Если состояние тканей ухудшается, узелки сливаются, образуя бляшку. При своевременном лечении возможно обратное развитие, при котором от узелка не остается следов;
- узел. Крупное уплотнение, которое уходит глубоко в подслизистый слой. Диаметр — до нескольких сантиметров. Если узел появляется из-за воспаления, он будет быстро расти. Такие уплотнения также могут появляться из-за отложения кальция, холестерина в тканях, как результат роста злокачественных и доброкачественных опухолей. Требует консультации пародонтолога: без лечения может образовывать язву, глубокий рубец, провоцировать некротизацию тканей;
- бугорок. Уплотнение без полости внутри с образованием инфильтрата в тканях, диаметр до 1 см. Похож на узелок, но ткани в центральной части некротизируются, что провоцирует образование рубцующейся язвы. Могут группироваться, появляются в связи с тяжелыми инфекционными заболеваниями.
Лечение различных видов хейлита
Хейлит требует разного лечения в зависимости от его разновидности. Обычно правильную форму заболевания устанавливает терапевт – он назначает анализы и отличает хейлит от других похожих болезней. Дальнейшим лечением могут заниматься разные врачи: аллергологи, стоматологи, а иногда и дерматовенерологи.
Лечение эксфолиативной формы
Чтобы вылечить эксфолиативный хейлит нужно в первую очередь воздействовать на психоэмоциональную сферу. Для этого психоневролог или невропатолог прописывает транквилизаторы и успокаивающие средства, либо проводит психотерапию.
Лечение эксфолиативного хейлита основано на воздействии на психоэмоциональную сферу. С этой целью невропатологом или психоневрологом назначаются успокаивающие средства, транквилизаторы, проводят психотерапию.
Местно при этом назначается лазеротерапия, лучевая терапия и ультразвуковое введение разных гормональных средств. Смазывать губы можно гигиенической помадой, наиболее эффективно использовать средства с витаминами группы С и В.
Чтоб повысить реактивность организма, можно принимать такие препараты, как продигиозан или пирогенал, также хороший эффект дает аутогемотерапия.
Лечение гландулярного хейлита
Для лечения грандулярного хейлита в основном применяют различные противовоспалительные мази, например, оксолиновую или тетрациклиновую. Однако наилучший эффект дает электрокоагуляция увеличенных слюнных желез, либо их вылущивание хирургическим путем.
Также можно использовать лазерную абляцию с применением хирургического лазера. В качестве профилактики рекомендуется провести санацию полости рта, а также устранить сухости и мокнутия губ и нормализовать микробный пейзаж полости рта.
Лечение атопических хейлитов
При лечении атопического хейлита нужно в первую очередь установить и устранить основной раздражитель. Местно применяются гормональные мази с противовоспалительным, противозудным и противоаллергическим действием, например, фторокорт или флуцинар.
Также активно проводится противоаллергическая терапия, внутрь назначают тавегил, кларитин, фенкорол и другие препараты.
При этом важно соблюдать особую диету – полностью исключить все продукты, провоцирующие аллергию, такие как цитрусовые, шоколад, клубнику, икру, а также пряную и острую пищу
Лечение метеорологической формы
Метеорологический хейлит в первую очередь требует немедленно прекратить неблагоприятное воздействие солнечного облучения. После этого можно применять мази с гормонами, а также различные защитные крема, защищающие от ультрафиолета. Внутрь прописываются витамины группы РР, В и другие.
ВАЖНО: Самая частая причина хейлитов – это различные дерматозы. Губы легко могут быть вовлеченя в воспалительный процесс при псориазе, сифилисе, туберкулезе, красном плоском лишае и прочих заболеваниях кожи
Лечение макрохейлита
Чтобы вылечить макрохейлит, требуется совместить иммунокоррегирующую, десенсибилизирующую и противовирусную терапию. Для этого назначаются:
- Гормоны, например, дексаметазон;
- Окситетрациклин;
- Витамины С, РР и В;
- Противоаллергические средства (супрастин, тавегил);
- Иммунокорректирующие средства, например, ликопид;
- Противовирусные средства: лейринферон, зовиракс, ацикловир и бонафтон.
Неплохой эффект дает лазеротерапия на область губ и зону, пораженную невритом лицевого нерва.
Если форма макрохейлита очень стойкая, то во время ремиссии показана стимулирующая терапия продигиозаном, пирогеналом и другими средствами.
Также необходимо лечение неврита с применением токов Бернара, ультразвука и физических факторов. Специалисты говорят о полезности электрофореза гепариновой мази.
Если же выявляется повышенная чувствительность к бактериальным аллергенам, то показана специфическая гипосенсибилизация бактериальными аллергенами.
Чтобы улучшить внешний вид губ, иногда применяется хирургическое иссечение части губы. К сожалению, этот способ не предотвращает рецидивов.
Лечение рецидива рака нёба
Рак нёба, как и любое другое злокачественное новообразование, способно к рецидивированию. Лечение рецидива представляет собой значительную сложность, так как проведённое по поводу первичной опухоли лечение значительно сужает терапевтические возможности. В настоящее время при локорегионарном рецидиве проводится повторная операция, которая должна быть направлена на достижение чистых краёв резекции и дальнейшей лучевой или химиолучевой терапией, если она не была проведена по поводу первичной опухоли; в качестве альтернативы при невозможности выполнить хирургическое вмешательство может выступить химиолучевая терапия.
Если же лучевая терапия уже проводилась, то проводится либо операция с последующей химиотерапией, либо повторное облучение, возможно, в комбинации с химиотерапией.
ГЕМАНГИОМЫ И МИКРОГЕМАТОМЫ
Мелкие красные точки на теле могут возникнуть после повреждения кожи. Например, часто такие поверхностные травмы капилляров получают при эпиляции. Если на кожу сильно воздействовать, то поверхность маленьких сосудиков, расположенных близко к поверхности, травмируется. И снаружи появляется небольшой кровоподтек из-за того, что кровь выходит в подкожно-жировой слой. Такие точки еще называют микрогематомы. Если вы делали эпиляцию у начинающего мастера, то их может быть достаточно много.
Мелкие гематомы могут появиться и в других местах. Внешне это красные точки на теле выглядят как родинки. Если вы увидели скопление точек, или если они появляются периодически без привязки к каким-либо процедурам, то это может быть связано с повышенной ломкостью сосудов. Обычно она возникает из-за недостатка в организме витамина С и К. Если любые травмы, сильное трение кожи о ткань вызывают такие “покраснения”, то причина, скорей всего, именно в этом. Понадобится пройти необходимые анализы и пропить рекомендованный врачом курс витаминов.
Что касается гемангиом, то это сосудистые опухоли, доброкачественные. Особенности их в следующем:
- Они могут быть до нескольких сантиметров в диаметре.
- Если речь идет о расширенных капиллярах, спровоцировавших заболевание, то гемангиома называется капиллярной.
- Но на лице и туловище часто могут возникать и кавернозные гемангиомы. Это крупные полости, заполненные кровью, они выглядят как припухлости и могут доставлять существенный дискомфорт, изменять внешность.
- Гемангиомы могут появиться в любом возрасте, даже у младенцев.
Здесь нельзя ждать, что опухоль пройдет сама. Обязательно нужно обратиться к врачу, и он поможет подобрать лечение.
Мелькание «мушек» перед глазами: причины возникновения
В большинстве случаев мелькание перед глазами «мушек» связано именно с болезнью стекловидного тела. Это явление может быть вызвано рядом причин, одна из которых — возрастные особенности организма. Часто «мушки» перед глазами появляются после 40 лет вследствие того, что часть клеток стекловидного тела теряет свою прозрачность и объединяется в сгустки, которые при проникновении света внутрь глаза воспринимаются человеком в виде «мушек», «хромосом», «осьминогов» и пр.
 Однозначно сказать, что причина появления этой патологии связана с естественными возрастными процессами в организме, нельзя. В некоторых случаях она может проявляться и в молодости. Например, при тяжелых травмах органа зрения внутрь стекловидного тела может попасть кровь, что также способствует нарушению его прозрачности. В результате появляются коричневые или черные «мушки» в глазах. При этом наблюдается сильное снижение четкости зрения. Кроме того, такой эффект может наблюдаться, если внутрь стекловидного тела попало лекарство или другое вещество.Перед глазами летают «мушки» в том случае, если в органах зрения присутствуют инфекционный и воспалительный процессы. Такое явление, как правило, сопровождается болезненными симптомами, покраснением глаз и снижением четкости зрения. Еще одной причиной появления патологии является перемещение стекловидного тела (его отхождение от задней стенки глаза). Этот процесс сопровождается периодическим мерцанием и вспышками с постепенным увеличением количества «мушек».
Однозначно сказать, что причина появления этой патологии связана с естественными возрастными процессами в организме, нельзя. В некоторых случаях она может проявляться и в молодости. Например, при тяжелых травмах органа зрения внутрь стекловидного тела может попасть кровь, что также способствует нарушению его прозрачности. В результате появляются коричневые или черные «мушки» в глазах. При этом наблюдается сильное снижение четкости зрения. Кроме того, такой эффект может наблюдаться, если внутрь стекловидного тела попало лекарство или другое вещество.Перед глазами летают «мушки» в том случае, если в органах зрения присутствуют инфекционный и воспалительный процессы. Такое явление, как правило, сопровождается болезненными симптомами, покраснением глаз и снижением четкости зрения. Еще одной причиной появления патологии является перемещение стекловидного тела (его отхождение от задней стенки глаза). Этот процесс сопровождается периодическим мерцанием и вспышками с постепенным увеличением количества «мушек».
«Мушки» перед глазами: причины возникновения:
- Деструкция стекловидного тела, связанная с возрастными особенностями организма (наблюдается после 40 лет);
- Серьезные травмы глаза, при которых внутрь прозрачной жидкости попадают частицы крови или прочих веществ;
- Инфекционный процесс в органах зрения, сопровождающийся воспалением;
- Отхождение стекловидного тела от задней стенки глаза.
Диагностика
Диагностика болезни подразумевает сбор специалистом сведений об аллергене для его быстрого выявления и начала терапии. Также требуется проведение визуального осмотра состояния слизистой оболочки рта. При наличии ортодонтических или стоматологических конструкций устанавливается срок их службы и материал, из которого они изготовлены.
Врачом проводится химический анализ состава слюны (с учетом уровня кислотности). Это необходимо для выявления микроэлементов и их содержания в слюне, установления текущих электрохимических реакций. Иногда требуется выполнение биохимического анализа для определения ферментативной активности и порога болевой чувствительности пациента.
Дополнительно осуществляется анализ состава установленных конструкций, взятие аллергопроб и соскобов со слизистой оболочки для проверки на грибок Candida albicans.
Ерилина Ирина Евгеньевна
Стоматология МЕДИЦИНА
Аллергический стоматит — проявления аллергической реакции на слизистой оболочке полости рта при местном контакте со стоматологическими, зубопротезными, лекарственными средствами. Частота проявления аллергических реакций на слизистой оболочке полости рта, по литературным данным, составляет от 8 до 19% у лиц обоего пола и разного возраста. Симптомы: жжение, зуд в пораженных участках слизистой оболочки полости рта. Аллергический стоматит характеризуется проявлениями ограниченных или разлитых очагов ярко-красной гиперемии, расположенных строго в зоне протезного ложа или месте контакта с лекарственным веществом, что позволят отличить данную форму стоматита от других форм. Комплексное обследование позволяет выявить причину, вызвавшую аллергический стоматит, чтобы правильно подобрать лечение. Поэтому я советую за лечением и назначением лекарств обращаться к врачу
Лечение дома и народными средствами
Последствия начальных стадий пришеечного кариеса можно вылечить самостоятельно в домашних условиях, используя один из специализированных препаратов:
- «Bio Repair» – так называемая жидкая эмаль в виде пасты, которую нужно наносить на поверхность зубов 1-2 раза в день, и смывать через 15-20 минут.
- «Stomysence Vernicette» – лак с аналогичными свойствами. Наносится на ночь, либо перед выходом на улицу после утренней гигиены.
- «Mi Paste Plus» – стоматологический крем, обогащенный фтором и кальцием.
- «Tooth Mousse» – аналогичный реминерализующий крем.
Bio Repair
Все указанные препараты должны использоваться в соответствии с дозировкой. Средний срок лечения дома – 3-4 месяца, на протяжении которых нужно минимум раз в две недели посещать кабинет стоматолога для контроля.
Если требуется срочная доврачебная помощь, например, ночью, можно воспользоваться одним из проверенных народных средств:
Отвар шалфея – 2 столовые ложки на стакан кипятка, дать настояться и остудить до комнатной температуры. Использовать для полосканий не чаще 3-4 раз в день. Отвар мелиссы – аналогичное количество травы на 150 мл воды. Настаивается она дольше – до полутора часов, но зато можно пользоваться без ограничений, после каждого приема пищи или перекуса. Настойка прополиса – чайная ложка на стакан воды – обладает хорошим обезболивающим эффектом
Следует применять с осторожностью – передозировка вызывает повышенную чувствительность эмали. Компресс из камфорного масла – одновременно и обезболит, и выступит в качестве антисептика
Держать не дольше 10 минут, чтобы не вызвать ожог слизистой оболочки.
Перечисленные народные методы лучше обговорить с практикующим врачом – многие травы имеют такие же противопоказания, как и препараты, часто вызывают аллергию и непредсказуемые последствия. После снятия сильной боли таким способом нужно немедленно отправиться в клинику, чтобы пройти официальное обследование.
Отвар шалфея
«Мушки» в глазах: прочие причины возникновения
Мерцание «мушек» перед глазами, связанное с болезнью стекловидного тела, носит систематический характер и самостоятельно не проходит с течением времени. В том случае, если патология возникает периодически, она может быть вызвана рядом заболеваний, среди которых наиболее часто встречаются: сахарный диабет, анемия и шейный остеохондроз.
 Кроме того, из-за резкого изменения давления, а также черепно-мозговой травмы, часто появляются «мушки» перед глазами.
Кроме того, из-за резкого изменения давления, а также черепно-мозговой травмы, часто появляются «мушки» перед глазами.
«Мушки» в глазах могут возникнуть при:
- Высокой степени близорукости;
- Нарушении обмена веществ;
- Сахарном диабете;
- Анемии;
- Резком изменении артериального давления;
- Внутреннем кровотечении;
- Шейном остеохондрозе;
- Черепно-мозговой травме;
- Мигрени;
- Внутриглазной опухоли;
- Приеме гормональных средств;
- Психоэмоциональном стрессе;
- Отравлении.
Почему развивается блефарит верхнего века?
Причин развития блефарита верхнего века может быть масса. Наиболее распространенными являются инфекционные формы заболеваний. Их вызывают различные группы бактерий (золотистый и эпидермальный стафилококк). Причина заболевания может скрываться и в поражении глаза клещами, например, Демодексом, или грибками. Основной причиной поражения верхнего века является стафилококковая инфекция, которая повреждает собой волосяные мешочки ресниц. К возникновению этой формы заболевания часто приводят такие болезни, как:
- тонзиллит;
- гайморит;
- фронтит;
- кариес;
- импетиго.
В более редких случаях «провокаторами» блефарита верхнего века выступают вирусы герпеса I, II и III типов. Причиной глазного заболевания нередко становится гемофильная палочка, контагиозный моллюск, бактерии кишечной группы, дрожжеподобные грибки и т. д.
Неинфекционные формы блефарита встречаются на практике реже. В основном они вызваны аллергическими возбудителями. Часто бывает так, что развитие неинфекционного вида заболевания связано с отсутствием коррекцией зрения: близорукостью, дальнозоркостью или астигматизмом. Нередко сопутствующим недугом выступает синдром «сухого глаза». Если человек имеет повышенную чувствительность к раздражителям (пыльце растений, косметическим и лекарственным средствам), то блефарит верхнего века принимает аллергическую форму.
К возникновению и обострению блефарита верхних век глаз приводят:
- хронические интоксикации;
- снижение иммунного статуса;
- недостаток витаминов в организме;
- работа в условиях повышенной задымленности;
- долгое нахождение в солярии или на солнце.
Повреждение верхних век глаз часто возникает при контактном дерматите. Эндогенная аллергизация организма нередко встречается при гастрите, колите, холецистите и других заболеваниях желудочно-кишечного тракта. Повышенный риск возникновения болезни возникает при гельминтозах, туберкулезе, сахарном диабете. Окулистами отмечено, что при этих болезнях изменяется состав секрета мейбомиевых желез.
Лечение
В настоящее время существует множество средств и методик для лечения микоза практически всех видов. Основным методом служит медикаментозная терапия, которая включает препараты общего действия и местные средства, которые подбираются в зависимости от вида грибка, степени поражения, продолжительности болезни, состояния здоровья пациента и других факторов. Лучше всего поддаются лечению микозы кожи и слизистых: при соблюдении рекомендаций врача от заболевания удается избавиться в течение двух-трех недель, а иногда всего за несколько дней.
При поражении ногтей курс терапии составляет несколько месяцев, причем требуется комбинированное лечение: препараты местного действия сочетаются с системными средствами. Местные лекарственные формы чрезвычайно разнообразны: это кремы, мази, гели, спреи, лаки для ногтей, пудры, капли. Антимикотики системного действия обычно выпускаются в виде таблеток или капсул. В ряде случаев требуется полное удаление пораженного ногтя.
При выборе лекарственных препаратов дерматолог обязательно учитывает индивидуальную чувствительность возбудителя к тому или иному средству. Самостоятельное применение тех или иных препаратов часто не приносит желаемого результата, так как перед началом лечения необходимо определить вид возбудителя болезни
Важное значение при определенных грибковых инфекциях приобретает рацион питания больного. Так, во время лечения дрожжевых и плесневых грибков необходимо исключить продукты, которые содержат быстрые углеводы (сладости, мучные изделия), ферментированные продукты, алкоголь и картофель.
Вопросы и ответы
Какой врач лечит микоз?
Для диагностики и лечения микоза необходимо обратиться к профильному специалисту – микологу. Однако эта врачебная специальность является довольно редкой, и при отсутствии такого специалиста в поликлинике следует прийти на прием к дерматологу.
Микоз – что за болезнь и чем она опасна?
Микоз – это грибковая инфекция, возбудителем которой являются микроскопические грибки. Поселяясь на тканях человеческого тела, они питаются ими, одновременно разрушая то, на чем паразитируют, – кожу, волосы, ногти, внутренние органы. При этом паразиты угнетают микрофлору тела, подстраивают под себя метаболические процессы и отравляют организм отходами своей жизнедеятельности. В результате человек постоянно ощущает недомогание, его иммунная система ослаблена, он легко заражается болезнетворными вирусами и бактериями, а у некоторых людей даже развиваются онкозаболевания.
Чем лечить микоз в домашних условиях?
Существует множество рецептов народной медицины, предназначенных для лечения микозов. Они могут использоваться как добавочные средства для борьбы с грибком, но только после одобрения лечащего врача. Наиболее действенными являются ванночки и компрессы с яблочным уксусом, спиртовая настойка на сосновых шишках, масло чайного дерева, чесночное растительное масло, березовый деготь, прополис. Однако все эти средства сами по себе не избавляют от грибка полностью. Их используют только в сочетании с антимикотическими медикаментами.
Что известно о кожных симптомах коронавируса
Пока нет окончательных суммированных данных о дерматологических проявлениях COVID-19 со всего мира, но есть информация из Китая, Испании, Англии и США. В этих странах исследования проводились на базе национальных медицинских центров, в которых лечили пациентов с коронавирусом, — всего врачи описали более 350 случаев COVID-19 c кожной симптоматикой.
Первые исследования из центрального Китая говорили о том, что кожные заболевания у пациентов с COVID-19 встречаются редко. Среди первых 1099 человек, зараженных в Ухане, только у двоих пациентов наблюдались кожные симптомы (0,2%).
Первыми поражения кожи заметили у пациентов отделений интенсивной терапии, что не удивительно: к ним приковано более пристальное внимание врачей. Сейчас появился специальный онлайн-реестр по дерматологии нового коронавируса, где все страны могут делиться зафиксированными случаями кожных проявлений COVID-19
Его основная цель — быстро и качественно собрать медицинские сведения, которые помогут в лечении заболевания
Сейчас появился специальный онлайн-реестр по дерматологии нового коронавируса, где все страны могут делиться зафиксированными случаями кожных проявлений COVID-19. Его основная цель — быстро и качественно собрать медицинские сведения, которые помогут в лечении заболевания.
Стадии рака нёба
Рак нёба стадируется согласно общим для большинства злокачественных опухолей принципам — по системе TNM, которая предусматривает оценку размера и распространённости первичной опухоли, вовлечённость регионарных лимфатических узлов и наличие отдалённых метастазов, и сообразно этим параметрам выделяют следующие стадии:
- 0 стадия — рак in situ. Поражены только поверхностные слои слизистой оболочки без распространения в ниже лежащие слои.
- I стадия — опухоль до 2 см в наибольшем измерении, без поражения регионарных лимфоузлов и отдалённых метастазов.
- II стадия — опухоль от 2 до 4 см в наибольшем измерении, без поражения регионарных лимфоузлов и отдёленных метастазов.
- III стадия — опухоль более 4 см в наибольшем измерении, или опухолевый узел до 4 см с метастазом размером менее 3 см в одном регионарном лимфоузле на стороне поражения.
- IV стадия — опухоль, распространяющаяся на близлежащие структуры (например, кортикальный слой кости, жевательный аппарат, крыловидные отростки основной кости или основания черепа); или метастазы размером больше 3 см и\или в нескольких лимфоузлах как с одной стороны шеи, так и с обеих; или наличие отдалённых метастазов.