Что такое дцп, какие признаки у этого заболевания и как его лечат?
Содержание:
Причины ДЦП
Термин «детский церебральный паралич» включает в себя синдромы, возникающие в результате повреждений коры головного мозга на ранних стадиях развития ребенка и проявляющиеся в двигательных расстройствах: неумение удерживать нормальную позу и выполнять произвольные движения. Нарушение координации движения, парезы и параличи ведут к изменениям психики, расстройству речи, слуха, зрения, других видов чувствительности. Еще в позапрошлом веке причиной возникновения болезни считали неудачные роды, перинатальные повреждения центральной нервной системы, а также постнатальные травмы на ранних стадиях развития детского мозга. Но З.Фрейд будучи хорошим неврологом на основе своих исследований доказал, что нарушение развития головного мозга возникают еще во внутриутробном периоде.
Современные исследования сходятся на том, что большинство случаев детского церебрального паралича вызвано скорее натальными и перинатальным вредностям, нежели факторами механического воздействия на плод во время и после родов. Большое значение имеет здоровье матери, от того в каком состоянии находятся ее соматическая и иммунная системы, от качества инфекционных заболеваний перенесенных во время беременности, имеются ли вредные привычки, количество предшествующих выкидышей, мертворождение, осложнение предыдущих беременностей, бесплодие, попытки прервать беременность, а также генетическая предрасположенность.
О причинах детского церебрального паралича как таковых говорить не принято. Говорят о факторах риска, которыми являются:
-
Возраст матери. Первородящие мамочки моложе 18 и старше 30 лет с неустойчивым социальным положением, страдающие поздними токсикозами, чаще других травмируемы в родах.
-
Эндокринные и соматические заболевания матери во время беременности: гипертония, сахарный диабет I типа, приобретенный в детском возрасте, недостаточность маточно-плацентарного кровообращения, артериальная гипертензия, пороки сердца. Все это приводит к нарушению кровообращения, угрозе выкидыша, отслойке плаценты, преждевременным родам.
-
Инфекционные заболевания во время беременности. Врожденная краснуха в I триместре беременности составляет от 16 до 59 % риска поражения ЦНС. А также врожденная цитомегалия, врожденный токсоплазмоз, менингиты, менингоэнцефалиты повышают риск врожденного поражения мозга. Негативное влияние оказывают вирусы, микоплазма, простейшие грибы, герпес, стрептококки группы В, листерии, кишечная палочка и др.
-
Непрерывное курение матери во время беременности, алкоголизм, несбалансированное питание.
-
Иммунологическая несовместимость матери и ребенка по антигенам эритроцитов, которые есть у эмбриона, но отсутствуют у матери.
-
Вредное воздействие лекарственных препаратов, которые приводят к несовместимости биологически активных веществ: нейромедиаторов, гормонов.
-
Удушающее действие веществ химического производства: формальдегидов, сероводорода, хлорвинила, сероуглерода, фенола, сернистого газа, метилметакрилата, аэрозоли серной кислоты. Многие из этих веществ являются продуктами производства различных синтетических тканей, лакокрасочных изделий, строительных смесей и вызывают поражение внутренних органов у плода.
-
Стрессовое состояние матери во время беременности. Этот фактор риска стал наиболее «популярен» в последнее десятилетие. При стрессе в организм матери выделяются определенные гормоны, которые развивают спазм сосудов матки и пуповины.
-
Поздние токсикозы, которые приводят к плацентарной недостаточности и гипоксии плода.
-
Угроза выкидыша. Маточные кровотечения, происходящие вследствие отслойки плаценты.
-
Внутричерепная родовая травма и асфиксия в родах.
-
Генетически-детерминированное предрасположение структур мозга к воздействию гипоксии.
Последствия
Как указано выше, победить болезнь полностью не получиться, но облегчить состояние ребенка можно.
В случае если болезнь будет упущена из виду, возможно, формирование серьезных последствий, в том числе:
- нарушения речи;
- вывихи;
- контрактуры;
- деформация стопы;
- психологические и социальные проблемы (дети-инвалиды больше подвержены нервным срывам и подобным проявлениям);
- коммуникативные проблемы.
Что может привести к развитию осложнений:
- игнорирование рекомендаций лечащего врача по проведению лечения;
- отсутствие общения с малышом (больной ребенок это тоже личность, несмотря на его инвалидность и регулярное общение ему жизненно необходимо);
- выбор неверных способов передвижения;
- привыкание к неверным позам.
Сколько больных ДЦП?
Немного статистики:
ДЦП является самой распространенной причиной детской инвалидности, среди которых на первом месте — заболевания нервной системы. Церебральный паралич является вторым из наиболее распространенных неврологических нарушений в детстве; первым является задержка психического развития у детей. На третьем месте — врожденные аномалии.
Последние публикации в международном научно-исследовательском журнале:
Эволюционная медицина и детская неврология и Научно-исследовательского Фонда Ассоциаций больных церебральным параличом (UCPA, США) дают представление о статистике рождения детей, страдающих ДЦП.
Среди детей с нормальным весом при рождении, ставшими инвалидами в связи с ДЦП:
- примерно 70% стали инвалидами вследствие факторов, имевших место до рождения (пренатальный период),
- около 20% — благодаря факторам, проявившимся либо во время родов (перинатальный период), либо сразу после рождения (первые четыре недели жизни),
- 10% — вследствие факторов, проявившихся в течение первых двух лет жизни (постнатальный период)
Среди детей с низким весом при рождении (или недоношенных), у которых ДЦП стал причиной инвалидности:
частота появления примерно 0,7 на 1000 живых рожденных детей;
до сих пор нет определенности относительно того, когда происходило поражение мозга:
- происходили ли церебральные поражения в период эмбрионального развития?
- или вследствие применения неонатологических методик сохранения младенца?
- происходили ли церебральные поражения во время или после родов у младенцев с «ранимым» («легко травмируемым») мозгом?
По данным Научно-исследовательского Фонда Ассоциаций больных церебральным параличом (UCPA), в США насчитывается приблизительно 550 тысяч больных этим заболеванием и у 9750 детей и новорожденных ежегодно ставится этот диагноз. Из них 1,2-1,5 тысячи — дети дошкольного возраста.Количество рождений больных с признаками ДЦП в США за десять лет возросло на 25%: от 1,5 — 1,8 . на 1000 младенцев родившихся живыми приходилось в 1990г. до 2,0 — 2,5 младенцев с этой патологией в 2000. На данный момент в США насчитывается от 550 до 760 тысяч инвалидов с ДЦП, что составляет 2,8 человека на 1000 населения.
В Москве, по данным профессора Е.Г. Сологубова, отмечается рост заболеваемости ДЦП:
за 20 лет (c 1967 по 1987гг.) количество рождений на 1000 детей возрасла с 1,71 до 1,88
в 1992 году в России было 62 тысячи, а по территории бывшего СССР — 122 тысячи пациентов с ДЦП (учитывались больные до 15 лет).
частотность появления в 2001 году составила (по разным данным) 5,0-6,0 на 1000 новорожденных
Нужно отметить, что статистические данные по численности больных с церебральным параличом в СССР были недоступны, и даже немногочисленные статистические данные имели тенденцию к занижению.
В Москве примерно 10 тыс. инвалидов с последствиями ДЦП, половину из них составляют дети. В Московской области — около 5 тыс.человек. Исходя из частотности рождения детей с признаками ДЦП (5,0-6,0 на 1000), можно предположить, что в России не менее 1,5 миллионов таких инвалидов. Точных данных о количестве инвалидов с последствиями ДЦП в России нет.
Что касается степени поражения, то одним из самых распространенных поражений, которое сейчас связывают с новыми взглядами на ДЦП, является спастичность одной или более конечностей.
Оказывается, что мышечная спастичность конечностей при рождении младенца с нормальным весом вызывается поражениями, доминирующими в пренатальном периоде; а при рождении недоношенных детей и детей с низким весом, спастичность конечностей вызвана поражениями, которые доминируют в перинатальном (начиная с 28-й недели внутриутробной жизни плода по 7-е сутки жизни новорожденного) и неонатальном периодах новорожденности.
Общие сведения о болезни
ДЦП – это расстройство двигательной функции, появляющееся в результате серьезных изменений в мозговых структурах. По статистике, частота этого диагноза – 2-7 случаев на 1000 человек среди детей возрастом до 1 года. Распространенность среди недоношенных новорожденных увеличивается в 10 раз.
В зависимости от области локализации пораженного участка головного мозга, различают поражения 5 видов.
- Спастическая диплегия. Распространенность – около 40% от общего числа случаев. Характерно поражение двигательных центров, приводящее к развитию парезов, затрагивающих ноги. Для гемипаретической формы характерно повреждение двигательных центров одного из полушарий.
- Гиперкинетическая форма. Характеризуется повреждением подкорковых структур. Гиперкинезы усиливаются на фоне чрезмерного волнения или страха ребенка.
- Атонически-астатическая форма. Диагностируется при обнаружении очага поражения в области мозжечка. Для этой формы характерно нарушение статики и координации, мышечная атония.
- Двойная гемиплегия. Наиболее тяжелая форма, являющаяся следствием объемного поражения обеих полушарий головного мозга. Дети не в состоянии сидеть и стоять, не могут держать голову самостоятельно.
- Смешанные формы. Характерно сочетанное проявление симптомов, присущих в той или иной степени каждому типу.
В первые несколько дней или даже месяцев жизни ребенок не отличается от своих ровесников. Симптомы ДЦП способны проявиться гораздо позже. Их тяжесть зависит от степени поражения мозга, своевременной диагностики и лечения. Клиническая картина, присущая для патологии, выглядит так:
- снижение или повышение тонуса мышц;
- деформация скелета;
- сохранение рефлексов, которые исчезают у здоровых детей в возрасте до 6 месяцев;
- судороги;
- проблемы в работе органов зрения и слуха;
- нарушение глотательного рефлекса.
Главная причина, провоцирующая болезнь – отрицательное воздействие разных поражающих факторов на ребенка. Такое влияние провоцирует отмирание отдельных участков головного мозга. Предпосылки для развития болезни проявляются на фоне патологий беременности и инфекций.
У вас появились симптомы детского церебрального паралича?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Диагностика ДЦП начинается с полноценного осмотра детского невролога. При подозрении на расстройства неврологического спектра, применяется инструментальная диагностика:
- энцефалография;
- транскраниальная магнитная стимуляция;
- электромиография;
- электронейрография.
Перечисленные методы позволяют дифференцировать патологию и исключить другие врожденные пороки неврологического характера.
К наиболее распространенным последствиям относят:
- инвалидизацию;
- нарушение социальной адаптации;
- артроз;
- мышечную контрактуру;
- отсутствие положительной динамики;
- трудности при приеме пищи из-за нарушения глотания.
Если у ребенка имеется риск развития ДЦП, профилактику его развития обеспечивают сразу после рождения (если состояние критическое, после его нормализации). В своей практике реабилитологи используют несколько схем, определяя оптимальную, в зависимости от группы риска, в которую попадает ребенок.
Если риск низкий, используют занятия на фитболе, развивающую гимнастику, акватерапию, беби-йогу, динамическую гимнастику, массаж, с осторожностью физиотерапию. При высоком риске используется неврологическая физиотерапия, аква-терапию, массаж, физиотерапию
Курсы проводят каждый месяц, до достижения ребенком 1,5 лет. Эффективность сеансов в домашних условиях закрепляют родители, проводя занятия по рекомендуемой схеме.
Прививки и детский церебральный паралич
В последнее время многие родители жалуются на то, что у вполне здорового ребенка после вакцинации медики поставили диагноз: детский церебральный паралич. С вопросом: как прививки влияют на возникновение болезни? – я обратилась к врачу-педиатру детской поликлиники г. Томска Гошкодеря Тамаре Таиповне.
– Вакцинация в нашей стране предусмотрена законом, – говорит врач. Ставить своему малышу прививку или нет – дело добровольное. Осложнения часто возникают после вакцины АКДС, в которой присутствует реактогенный компонент от коклюша, но сказать, что именно он является причиной возникновения ДЦП, я не могу. В этой же вакцине – большая доза анатоксинов от дифтерии и столбняка, трудно сказать какой из элементов или их сочетание негативно повлияют на данный организм. У многих, кто не поставил эту прививку, при вспышке эпидемии дети заболели дифтерией, были даже смертельные исходы. Дело в том, что сам по себе химический компонент не может запустить тяжелую болезнь, может лишь вызвать реакцию на него других веществ, находящихся в том или ином организме. Ведь далеко не у всех родителей после одной и той же партии вакцины дети занемогли. При тщательном обследовании обнаруживается, что компонент вакцины вызвал нежелательную реакцию у тех детей, которые имели родовые травмы. У относительно здоровых детей – реакции не последовало. У ребенка с возникшим детским церебральным параличом лабораторные анализы показывают, что в организме «спал» цитомегаловирус. После его «пробуждения» каким-то из компонентов вакцины, вирус явился причиной поражения головного мозга, вследствие чего и развился паралич. Поэтому перед тем как делать прививку, необходимо сделать анализ на наличие инфекций, «дремлющих» в организме, и являющихся предпосылкой страшной болезни.

ДЦП у детей: симптомы
Можно ли вылечить ДЦП у ребенка?
Существует определенная «стратегия», в соответствии с которой развивается ребенок: трехмесячный малыш держит голову, четырехмесячный — переворачивается на спинку и на живот, шестимесячный — садится, годовалый — ходит и говорит простейшие слова, а в два года — строит фразы. Если что-то происходит «не по правилам», специалисты считают такие нарушения задержкой моторного развития и одним из факторов риска развития ДЦП.
Этот диагноз иногда ставят сразу после рождения, а иной раз — и в годовалом возрасте, поскольку признаки ДЦП у детей до года распознать не всегда возможно. Ведь ДЦП может скрываться под «маской» синдрома мышечного гипертонуса, дистонии, гипотонии, повышенной нервно-рефлекторной возбудимости. Если у малыша есть подобные заболевания, его стоит регулярно показывать неврологу, ортопеду и логопеду. Ведь чем раньше специалисты обнаружат патологии, указывающие на ДЦП, тем лучше
И очень важно не пропустить момент их формирования. Пока малыш не достиг года, невролог может простимулировать его развитие
Но если к годовалому возрасту стимуляция не дает результатов, ребенку ставят диагноз ДЦП. Это значит, что какие-то изменения в мозге уже закрепились и вылечить их не удастся. С этого момента помощь врача-невролога отходит на второй план, а на первый выходит работа ортопеда, реабилитолога, психолога и логопеда.
Комментарий специалиста:
Диагноз ДЦП у малыша до года установить сложно, но невролог с опытом уже с первых месяцев жизни новорожденного заподозрит проблемы психомоторного развития и угасания безусловных рефлексов. Если это произойдет, то в раннем возрасте малыша его родители могут получить хорошую новость: поскольку мозг ребенка еще имеет определенную пластичность, значит, компенсаторные возможности его организма можно простимулировать и избежать диагноза ДЦП. Но если время упущено и у ребенка уже начали развиваться патологические синкинезии (непроизвольные движения руками и ногами) — тогда малышу, скорее всего, будет поставлен диагноз ДЦП и назначена медикаментозная и реабилитационная терапия.
После постановки диагноза состояние ребенка будут оценивать несколько специалистов: невролог, ортопед (он осмотрит — нет ли у малыша подвывихов в тазобедренных суставах), окулист (установит ретинопатию — проблемы при кровоснабжении сетчатки глаза), педиатр (в целом посмотрит на соматическое здоровье ребенка), логопед (скажет, какие существуют задержки в познавательном и предречевом развитии). На основании оценки состояния ребенка врачи лечебной физкультуры назначат индивидуальный комплекс процедур, который ребенку с ДЦП предстоит проходить всю жизнь для того, чтобы стимулировать психическое, речевое и физиологическое развитие. Хорошо развиваться малышам с ДЦП помогает остеопатическая помощь, иглорефлексотерапия, массаж, плавание, кинезиотерапия, которую дополняют специальные упражнения для детей с ДЦП (они формируют у ребенка каждый отдельный навык движения руками и ногами). При этом снижается гипертонус, становится гораздо меньше патологических рефлексов и поз. После фиксации кинезиотейпов на теле ребенок может заниматься с мячом, валиком, на беговой дорожке, велосипеде, на специальных качелях и тренажерах.
Массаж при ДЦП у детей в современных методиках часто сочетают с парафинотерапией, электрофорезом, гальванизацией и другими физиопроцедурами, которые помогают улучшить лимфодренаж, нормализовать мышечный тонус. Для улучшения координации и интеллектуальных навыков используются методы мануальной терапии: врач воздействует на биоактивные точки и добивается хороших результатов, увеличивая объем движений ребенка, помогая улучшить речь, снять выраженность косоглазия, постепенно выработать навыки самообслуживания. При этом родителям ребенка с ДЦП необходимо быть готовыми к тому, чтобы проходить вместе с малышом весь курс 3-4-часовой реабилитации по 5 раз в неделю. Кроме того, родителей специально обучат определенным комплексам упражнений, который необходимо также выполнять с ребенком дома.
Признаки ДЦП у ребенка
Признаки, вызванные детским церебральным параличом по диапазону степени тяжести, как правило, сопоставимы со степенью тяжести повреждения головного мозга.
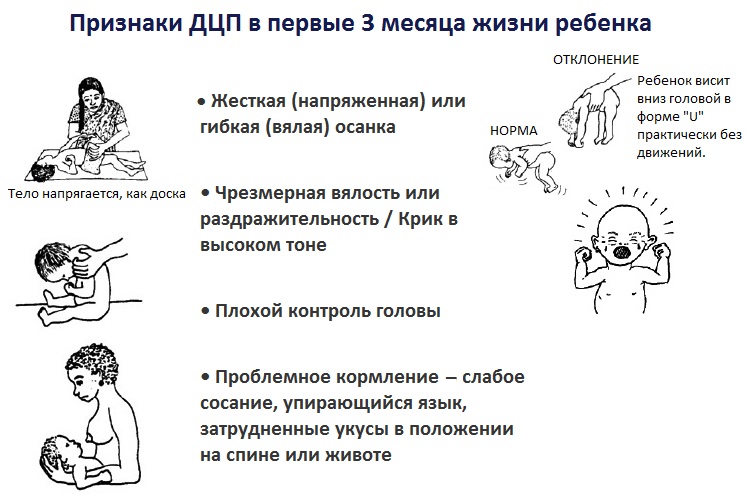
Ранние признаки ДЦП
- Задержка моторного развития.
Наиболее распространенными ранними признаками детского церебрального паралича у детей до года является задержка моторики. Родители замечают, что ребенок:
- поздно начинает держать голову или плохо это делает;
- не обращает внимания на яркие звуки и игрушки, не пытается дотянуться до игрушки;
- не переворачивается со спины на живот и с живота на спину;
- не сидит без опоры;
- не пытается ползать, стоять у опоры, пробовать ходить за руки и самостоятельно или отстает в данных навыках по срокам.
- Рефлексы новорожденного.
Определенные рефлексы, которые имеются у новорожденного ребенка, с возрастам в норме угасают. А вот у детей с ДЦП физиологические рефлексы новорожденного сохраняются очень длительное время (рефлекс Галанта, рефлекс Моро, хватательный рефлекс, хоботковый рефлекс и другие). Для того, что б проверить их и нужно обязательное посещение детского невролога в 1, 3 и 6 месяцев.
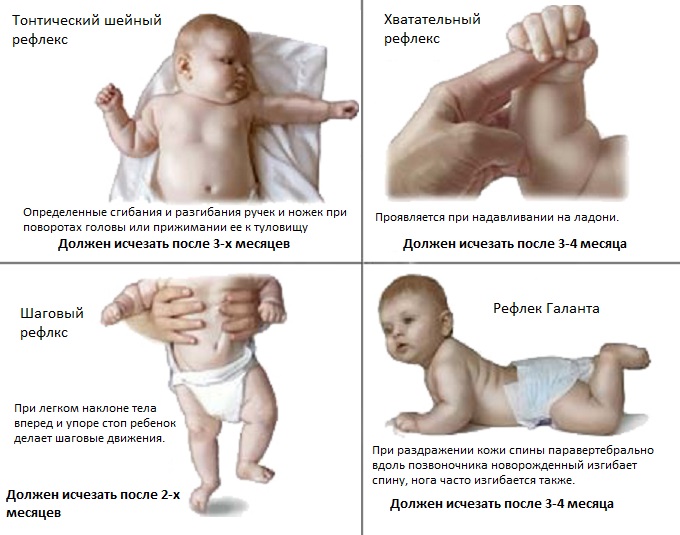 Примеры некоторых рефлексов, которые должны быть у новорожденных и исчезать спустя несколько месяцев. Их более длительное присутствие может быть признаком ДЦП
Примеры некоторых рефлексов, которые должны быть у новорожденных и исчезать спустя несколько месяцев. Их более длительное присутствие может быть признаком ДЦП
- Дисфункция мышц рта и лица
Детский церебральный паралич у детей до года в первую очередь влияет на тонус мышц, грубые и тонкие моторные функции. Ранние признаки детского церебрального паралича, связаны с дисфункцией мышц рта и лица. Родители самостоятельно могут обнаружить проблемы при кормлении, глотании ребенка и способностью выражать эмоции на лице.
- Осанка и координация тела
Ребенок не может сесть без поддержки рук. Поскольку сила сокращений разных мышц отличается, то у него наблюдается перекос в постановке туловища, головы и конечностей, при этом последние очень часто расположены ассиметрично относительно друг друга.
- Нарушение зрения
У ребенка наблюдается отсутствие интереса и зрительного контакта с родителями и яркими предметами. Очень часто бывает косоглазие.
- Нарушение слуха.
- Судороги (также связанные с гипоксическим поражением головного мозга).
Причины заболевания
ДЦП — это распространенное заболевание. Его частота составляет примерно 2 ребенка на 1000 новорожденных, при этом данные могут изменяться, в зависимости от региона. Причиной расстройства, как и любых других церебральных параличей, становятся патологические изменений в коре головного мозга, подкорковых структурах, капсулах либо стволе мозга. Отличие ДЦП от других подобных нарушений состоит только во времени его диагностики (постнатальный период) и нарушении проявлении рефлексов.
Детский церебральный паралич — это результат неправильного развития мозговых структур либо повреждения здорового головного мозга. Процесс может протекать как во время беременности и родов, так и в ранний неонатальный период. Среди причин этой болезни выделяют следующие:
- преждевременные роды либо родовые травмы;
- многоплодная беременность;
- инфекционные заболевания, перенесенные матерью в период беременности, а также отравление ртутью;
- черепно-мозговые травмы в ранний неонатальный период либо в первые несколько лет жизни.
ДЦП не считается генетическим заболеванием, поскольку большинство его случаев приходится на патологии беременности и родов. Однако, в 2% случаев прослеживается наследование по аутосомно-рецессивному типу. До половины детей с подобным диагнозом были рождены ранее срока. Остальные пациенты были одним из близнецов при многоплодной беременности, имели низкую массу тела либо были рождены путем инструментального родовспоможения или экстренного кесарева сечения. Считается, что асфиксия (недостаточное поступление кислорода в головной мозг) является одним из факторов, которые могут спровоцировать детский церебральный паралич.
ДЦП может развиваться и у детей, рожденных в срок. Среди причин, которые вызывают подобные патологии, на первом месте стоят родовые травмы. В ранний неонатальный период они могут быть вызваны травмами головного мозга и другими видами нарушения его работы. Отравление тяжелыми металлами, желтуха, инсульт — все эти факторы приводят к нарушению кровообращения в коре мозговых полушарий, что сказывается на их нормальном развитии. У здорового ребенка церебральный паралич может быть следствием утопления либо других случаев, при котором происходит временная остановка дыхания, а также воспалительных заболеваний головного мозга, в том числе инфекционного происхождения.
Прогноз и профилактика ДЦП
Прогноз для больных ДЦП напрямую зависит от формы болезни, а также беспрерывности реабилитационного лечения. Если вовремя не побеспокоиться об адекватном лечении ребенка, это впоследствии может привести к его инвалидности. В большинстве случаев с помощью родителей, психологов, педагогов, реабилитологов ребенку все же удается адаптироваться в обществе.
Профилактика до рождения ребенка предусматривает грамотную организацию родов и предупреждение повреждения плода. Для этого необходимо соблюдать следующие правила:
- строго соблюдать все предписания врача;
- постоянно контролировать вес для избежания крупности плода;
- вовремя диагностировать и лечить инфекции, хронические заболевания;
- принимать витамины и полноценно питаться;
- отказаться от вредных привычек;
- вести здоровый и активный образ жизни;
- врачам строго соблюдать показания к наложению акушерских щипцов и проведения кесарева сечения, проводить профилактику преждевременных родов.
Сразу после рождения малыша рекомендуется выкладывать его на живот, стараться избегать тугого пеленания, выбирать для него матрас с умеренной плотностью, до года укладывать спать без подушки. В случае подозрения на родовую травму нужно:
- приучать малыша спать на животе;
- периодически подкладывать под спинку ребенка валик для формирования правильного изгиба позвоночника;
- перед пеленанием делать массаж, а также сгибать и разгибать конечности;
- учить малыша принимать ванну и плавать, а также закалять его;
- гулять с ним на свежем воздухе.
Особенности температуры тела у детей
У детей Температура тела характеризуется относительным постоянством и определяется анатомо-физиологическими особенностями детского организма: большим, чем у взрослых, отношением поверхности тела к его массе и несовершенством механизмов терморегуляции. Для поддержания постоянной температуры организм ребенка должен вырабатывать больше тепла на 1 кг массы тела по сравнению с организмом взрослого. Соответственно интенсивность основного обмена у детей, особенно первых месяцев жизни, в пересчете на массу значительно выше, чем у взрослого. Несовершенство механизмов тепло-регуляции проявляется ограничением потоотделения у новорожденных, высокой теплопроводностью кожи, связанной с особенностями ее строения и недостаточным развитием слоя подкожно-жировой клетчатки, незрелостью сократительного термогенеза (мышечной дрожи) из-за недоразвития центра терморегуляции в гипоталамусе.
Т. т. у детей измеряют в подмышечной впадине, ротовой полости и прямой кишке. У новорожденного Т. т. в подмышечной впадине после начального снижения, вызванного Холодовым стрессом, в первые 4 дня жизни поддерживается на уровне 37,2°, после чего устанавливается на уровне ниже 37°. У грудного ребенка температура в подмышечной впадине составляет 36,7 ± 0,4°, в прямой кишке 37,8 ± 0,4°. Такая же температура свойственна и детям старшего возраста.
Суточные колебания Т. т. у здоровых доношенных новорожденных в первые 10 дней жизни отсутствуют, но по мере роста ребенка начинают проявляться все более отчетливо. На первом месяце жизни минимальная Т. т. наблюдается между 10—11 и 19—24 часами, а максимальная между 6—9 и 16—18 часами. Разница между дневной и ночной Т. т. составляет у детей первого месяца жизни 0,4—0,5°, второго 0,5—0,6°, 4—6 месяцев 0,8—1,2°, в возрасте одного года 1,5°. Колебания температуры тела в течение суток зависят от эмоционального состояния ребенка, двигательной активности, одежды, температуры окружающей среды.
Для недоношенных детей характерны резкие колебания Температуры тела в течение суток, интенсивность к-рых зависит от возраста и степени недоношенности, отсутствие суточной периодичности Т. т. и разницы температур кожи между дистальными и проксимальными сегментами конечностей, что свидетельствует о выраженном несовершенстве центральных механизмов терморегуляции. Ректальная температура у недоношенных детей первых 10 дней жизни ниже, чем у доношенных, и составляет в среднем 35,3°, к месячному возрасту она достигает 37,2°.
Повышение Т. т. у детей может быть следствием как задержки теплоотдачи, напр, при длительном субфебрилитете (см.), так и усиления теплопродукции, напр, при тиреотоксикозе (см.). Повышение Т. т. у детей раннего возраста может иметь инфекционное и неинфекционное происхождение. В последнем случае это связано с неправильным гигиеническим содержанием ребенка, перегреванием, дегидратацией, постоянными запорами и др. У детей старшего возраста причиной повышения температуры тела могут быть инфекции (преимущественно вирусного происхождения), коллагеновые заболевания, злокачественные новообразования, заболевания эндокринных желез и др. При нек-рых патологических состояниях, напр. гипотиреозе (см.), наблюдается понижение температуры тела.
См. также Терморегуляция.
Библиография: Ахмедов Р. Терморегуляция человека и животных в условиях повышенной температуры, Ташкент, 1977; Брязгунов И. П. и Стерлигов Л. А. Лихорадка неясного происхождения у детей раннего и старшего возраста, Педиатрия, № 8, с. 54, 1981; Иванов К. П. Биоэнергетика и температурный гомеостазис, Л., 1972; Кандрор И. С. Очерки по физиологии и гигиене человека на Крайнем Севере, М., 1968, библиогр.; Лурье Г. А. Динамика изменения температуры тела у здоровых доношенных новорожденных, Вопр. охр. мат. и дет., т. 21, № 6, с. 83, 1976;
Сравнительная физиология животных, под ред. Л. Проссера, пер. с англ., т. 2, с. 84, М., 1977; Шмидт-Ниельсен К. Физиология животных, Приспособление и среда, пер. с англ., т. 1, с. 297, М., 1982; Chow М. Р. а. о. Handbook of pediatric primary саге, N. Y. а. о. , 1979; Hensel H. Thermoreception and temperature regulation, L. a. o., 1981; Kluger M. J. Fever, its biology, evolution, and function, Princeton, 1979; Mount L. E. Adaptation to thermal environment, man and his productive animals,L., 1979; Silverman W.A.a, Sinclair J. C. Temperature regulation in the newborn, New Engl. J. Med., v. 274, p. 92,1966; Stern R. C. Pathophysiologic basis for symptomatic treatment of fever, Pediatrics, v. 59, p. 92, 1977.
Диагностика
Диагностикой и лечением энцефалопатии занимается врач невролог. Обследование пациента включает в себя:
- опрос: сбор жалоб и анамнеза; в обязательном порядке уточняются сведения о перенесенных заболеваниях, травмах, факторах риска, время появления первых нарушений, скорость развития и т.п.;
- неврологический осмотр: оценка рефлексов, чувствительности, мышечной силы, двигательной функции;
- электроэнцефалографию (ЭЭГ): оценка электрических импульсов, возникающих в процессе работы мозга; позволяет выявить признаки эпилепсии, воспаления, наличия опухолей и т.п.;
- УЗДГ сосудов головного мозга и шеи: оценивает качество кровотока в крупных сосудах, выявить участки сужения, оценить объем поступающей крови;
- реоэнцефалография: дополняет УЗДГ, позволяет оценить тонус и эластичность сосудов, обнаружить тромбы;
- ангиография: рентгенологическое исследование сосудов с помощью введения в них контрастного вещества;
- КТ и МРТ: позволяют обнаружить очаги склероза, опухоли, воспалительные очаги последствия инсульта и другие структурные изменении;
- анализы крови (общий, биохимический): дают возможность оценить работу почек, печени, поджелудочной железы, выявить токсины, которые могут повлиять на состояние головного мозга.
При необходимости могут быть назначены другие анализы и обследования, а также консультации специалистов для точного определения причины энцефалопатии.
Как справиться с бедой?
Для родителей диагноз ДЦП у их малыша считается тяжелым приговором. Но правильно подобранная система лечения сделает свое дело. В комплексе терапия даст ребенку шанс стать полноценным членом общества.
Вместе с медикаментозным лечением, физическими методами возможна полная коррекция ребенка с ДЦП. Признаки паралича не уйдут полностью, но пациент почувствует вкус жизни, научится преодолевать трудности в физическом и эмоциональном плане.
И главную роль здесь играет раннее распознавание заболевания и первых признаков детского паралича.








