Все самое важное о положительном резусе
Содержание:
- Что такое группа крови и резус-фактор?
- Физические нагрузки
- Что это такое?
- Прогноз
- Лечение заболевания
- Определение группы крови и резус-фактора
- Закономерность наследования групп крови
- Как влияет резус — фактор родителей на ребенка
- Факторы, приводящие к осложнениям беременности
- Что еще может вызвать изменения?
- Что такое резус-антитела и как они влияют на плод?
Что такое группа крови и резус-фактор?
Прежде чем говорить о возможности смены группы крови и резуса, следует разобраться в основных понятиях. Как известно, кровь человека состоит не только из жидкой части, но и из форменных элементов, среди которых важнейшую роль играют эритроциты. На своей поверхности эти клетки имеют специальные сигнальные молекулы — антигены (агглютиногены). Два основных антигена — это A и B: группы крови по системе ABO определяются именно благодаря наличию или отсутствию их в организме человека.
Иммунитет реагирует на наличие антигенов, вырабатывая против них специфические антитела, которые носят называния альфа и бета (агглютинины). Если представить это в упрощенной схеме, получается всего 4 возможных комбинации:
- оболочка эритроцитов не имеет ни A, ни B антигенов, но имеются альфа и бета антитела (первая группа крови);
- есть антиген A на поверхности эритроцитов, а также присутствуют антитела бета (вторая группа крови);
- есть антиген B на поверхности красных кровяных клеток, а также есть антитела альфа (третья группа крови);
- есть и A, и B антигены, но нет антител альфа и бета для них (четвертая группа).
В крови у одного и того же человека не могут находиться антиген A и антитело альфа (а также антиген B и антитело бета): это приведет к немедленному слипанию эритроцитов между собой и к гибели человека. С резус-фактором ситуация обстоит намного проще: он определяется по наличию или отсутствию на поверхности красных кровяных клеток антигена под названием Rh.
Почему же у одних людей есть антигены, а у других нет? Вопрос о том, каким образом в процессе эволюции сформировались группы крови и резус-фактор, до сих пор остается открытым. Часть ученых предполагает, что это может быть результатом древнейшего симбиоза каких-то микроорганизмов с клетками, которое закрепилось в популяции млекопитающих.
Физические нагрузки
Что это такое?
Что из себя представляет резус-фактор? Это целый комплекс антигенов, которые в разной комбинации могут содержаться или отсутствовать на мембране красных кровяных телец. Система антигенов резус-фактора включает в себя 54 белка, которые находятся на эритроцитах, однако наиболее значимы в гематологии и трансфузиологии только 6 из них.
Кто открыл систему Rh? В конце 30-хх гг. ХХ в. был опубликован доклад, в котором ученые описывали агглютинацию при переливании крови. Сыворотка из крови пациентки вступила в реакцию склеивания с 80% образцов эритроцитов, причем от группы крови по системе АВ0 это не зависело.
В следующем году был опубликован еще один доклад о похожих результатах. В исследовании использовалась сыворотка, где содержались эритроциты макаки-резуса, и она взаимодействовала с 85% красных клеток человека. Чтобы обозначить, что данная сыворотка готовилась из крови обезьяны, антиген, вызвавший склеивание, назвали «резусом» по виду животного, с тех пор название прижилось в научной литературе. Так открыли Rh, и связывают открытие с именами ученых Карла Ландштейнера и Александра Винера.

Прогноз
Заместительная терапия позволяет организму пациента выработать достаточное количество антител, которые блокируют прокоагулянтную активность. Дополнительными мерами поддержания мальчиков или мужчин становится плазмаферез и прием иммунодепрессантов. На фоне регулярных переливаний крови и плазмы пациенты могут столкнуться в ВИЧ, гепатитом, герпесом или цитомегаловирусом.
Легкая степень гемофилии не оказывает существенного влияния на качество и продолжительности жизни пациентов. При тяжелых формах патологии прогноз выживаемости существенно ухудшается. Клинические рекомендации при гемофилии предусматривают регулярные консультации пациентов с гематологом и контроль показателей свертываемости крови посредством лабораторных тестов.
Лечение заболевания
Терапевтические мероприятия на фоне лечения гемофилии относятся к одной из двух групп – профилактическим или симптоматическим. В первом случае пациент с тяжелой формой патологии получает регулярные дозы концентратов факторов свертывания крови. Их присутствие снижает риск развития артропатии и внутренних кровотечений. При планировании оперативных вмешательств (включая удаление зубов) пациент получает повторные трансфузии препаратов.
Симптоматические процедуры выполняются при порезах и наружных кровотечениях. Врачи рекомендуют использовать гемостатическую губку и накладывать давящую повязку. Мелкие раны следует обрабатывать тромбином.
Определение группы крови и резус-фактора
- AB0 (А, Б, ноль);
- Резус-фактор.
Система AB0 выделяет 4 группы крови и подразумевает исследование 3 видов антигенов – A, B и H. Однако в результатах анализов H принято заменять на 0 (что говорит об отсутствии в эритроцитах антигенов A и B). Буквы дополняют цифрами – I, II, III или IV. Именно поэтому сами пациенты часто говорят о своей группе крови не в буквенном, а цифровом обозначении – первая, вторая, третья или четвертая. В ходе анализа учитывается не только присутствие/отсутствие в эритроцитах антигенов, но также и наличие в плазме крови агглютининов. Это специфические белки, антитела, атакующие «чужеродные» эритроциты. Если пациенту перелить кровь группы с не подходящими ему антигенами, агглютинины уничтожат содержащие их эритроциты.
По системе AB0 выделяют следующие группы крови:
- 0 (I) – антигены A и B отсутствуют, выявлены антитела α и β.
- А (II) – присутствуют антиген А и антитело β.
- B (III) – в наличии антиген B и антитело α.
- AB (IV) – выявлены антигены A и B, антител нет.
Система Rh (резус-фактор) подразумевает анализ антигена D – специфического белка крови, присутствующего или отсутствующего на поверхности эритроцитов. Резус-фактор будет положительным (обозначается как Rh+) при наличии антигена. При отсутствии этого белка — он отрицателен (Rh-).
Резус-фактор имеет значение лишь в 2 ситуациях:
- При переливании крови. Если в организм пациента попадает кровь с иным резус-фактором, способен возникнуть резус-конфликт. Это может привести к гемотрансфузионному шоку – редкому, но серьезному осложнению, которое выражается в значительном ухудшении самочувствия пациента, снижении артериального давления, затруднении дыхания. Иногда происходит нарушение функций сердца, печени или почек, что может стать причиной летального исхода. Резус-отрицательным людям переливают кровь исключительно с отрицательным резусом. Пациентам с положительным резус-фактором при отсутствии альтернативы можно перелить до 500 мл резус-отрицательной крови.
- При планировании беременности. Если у матери Rh отрицательный, а у отца – положительный, и ребенок унаследовал резус-фактор мужчины, при беременности может развиться резус-конфликт. Организм матери начинает воспринимать плод как «чужеродное тело» и атакует его эритроциты. В итоге ребенок испытывает кислородное голодание, может также произойти самопроизвольный аборт. Врачи способны предотвратить данные последствия и обеспечить нормальное течение беременности и рождение здорового малыша. Но для этого необходимо заранее (желательно еще до зачатия) узнать резус-факторы потенциальных матери и отца. При положительном Rh у матери опасности возникновения резус-конфликта нет, вне зависимости от резус-фактора отца.
Определение группы крови обычно подразумевает применение обеих систем: ABO и Rh.
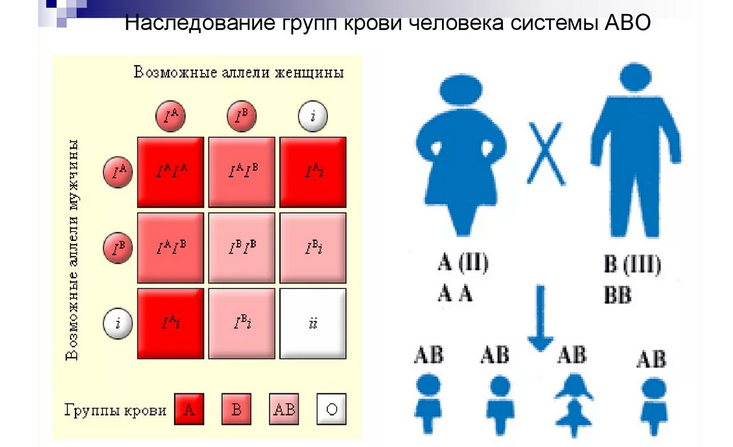
Закономерность наследования групп крови
: 3 869
Кровь каждого индивидуума имеет свои свойства и характеристики. Они формируются специфическими протеинами — антигенами, располагающимися на мембране эритроцитов (rbc), и антителами плазмы к ним. Наследование групп крови и резус фактора у человека обеспечивают их пожизненную неизменяемость.
Существует множество всевозможных соединений антигенов. Наиболее распространённой системами считают АВ0. Дополнительным антигеном, обычно называют Rh.
Из этих антигенов образуются: 1, 2, 3 и 4 группы крови. По-иному эти группы именуют так: 0, а, в и ав. Каждая из разновидностей имеет возможность быть резус-позитивной (Rh+) и резус-отрицательный (Rh-).
Наследование групп крови и резус-фактора приводит к появлению на мембране rbc ребёнка антигенов, идентичным маркерам родителей. В плазме присутствуют антитела, соответствующие антигенам эритроцитов.
Наследственность по группе
Установлено, что наследование группы крови происходит в соответствии с законами Менделя.
Закономерность наследования групп крови
Установлены закономерности по которым наследуются группы крови:
- Когда один родитель обладает первой (1) группой крови, малыш не может получить четвёртую, вне зависимости от группы другого родителя;
- Когда один родитель обладает четвёртой (4) группой крови, малыш не может получить первую, вне зависимости от группы другого родителя;
- Когда один родитель обладает первой группой, а другой второй, малышу достанется 0 или а;
- Когда один родитель обладает первой, а другой третьей (3) группой крови, малышу достанется 0 или в;
- Когда один родитель обладает второй (2) группой крови, а другой третьей, у малыша может быть любая;
- Когда оба родителя обладают а или в, не исключено рождения малыша с 0 группой;
- Когда оба родителя обладают ав, ребёнок может выбрать себе любую группу, кроме первой.
Наследованием управляет ген (единица наследования), состоящий из пары аллелей — по одному от каждого родителя.
Аллели гена обозначаются: 0, а, в. Из них а и в в являются доминантными(преобладающими), а 0 рецессивным (подчинённым, способным не проявиться у потомка).
Положительной и отрицательной группе крови соответствуют генотипы:
- 1— 00;
- 2— аа или а0;
- 3— вв или в0;
- 4 — ав.
Система АВО
Нетрудно вычислить самостоятельно, какую группу получит ребенок по системе АВ0. К примеру, мать обладает аа или а0, то есть, второй группой, у отца— вв или в0. Их потомство имеет полное право обладать любой группой из четырёх.
Еще пример: когда у матери первая, у нее 00 генотип. Если отец обладает генотипом ав. От матери поступит только 0, от отца, с равной вероятностью — а или в. Таким образом, возможны следующие варианты наследования группы крови у ребенка: а0 и в0. Дети, с равной вероятностью может иметь третью или вторую группу.
Наследование групп крови, таблица группы крови ребенка и родителей:
| Группы родителей | Вероятная группа детей, % | |||
| 1 | 2 | 3 | 4 | |
| 1 и 1 | 100 | — | — | — |
| 1 и 2 | 50 | 50 | — | — |
| 1 и 3 | 25 | — | 75 | — |
| 1 и 4 | — | 50 | 50 | — |
| 2 и 2 | 25 | 75 | — | — |
| 2 и 3 | 25 | 50 | 25 | 25 |
| 2 и 4 | — | 25 | 25 | 50 |
| 3 и 3 | 25 | 75 | — | |
| 3 и 4 | — | 25 | 50 | 25 |
| 4 и 4 | — | 25 | 25 | 50 |
Система mn
Существуют не связанные с системой АВ0, антигены М и N. По одному из признаков ребенок получает от каждого родителя группу крови по наследству. Возможны следующие варианты: MM, MN, NN.
Установлено, что потомки могут получить антигены крови, имевшиеся у родителей. На таком основании в системе mn нуждается судебно-медицинская экспертиза, решающая вопросы определения отцовства, материнства, замены детей.
Наследственность Rh
Точная вероятность наследования Rh возможна только если оба родителя имеют Rh-. Если оба родителя имеют резус фактор, у потомства его может не обнаружиться. Парадокс объясняется тем, что позитивный резус передаётся геном, обладающим доминантной (d) и рецессивной (r) аллелью.
У резус-позитивных родителей возможны варианты наследования крови: dr и dd. Когда оба родителя имеют вариант dr, потомку передаются такие комбинации: dr, dd, rd и rr. Доминантная d не даст проявиться рецессивному r. Но, в варианте rr, ребёнок антигена резус не получит. Закон Менделя: распределение по типу 3:1.
Точное определение группы крови будущего ребёнка возможно, если оба родителя обладают 1 группой. Крови. Относительно фактора резус, результат можно прогнозировать со стопроцентной вероятностью тогда, когда оба родителя лишены этого антигена. Имея понятия о правилах наследования, можно заниматься прогнозированием группы крови будущего ребёнка.
Как влияет резус — фактор родителей на ребенка
Известно, что если у женщины резус-фактор «-», а у мужчины резус «+», то возникает серологический конфликт.
Как влияет резус-фактор на будущего ребенка?
Серологический конфликт — это расстройство, затрагивающее главным образом женщин с группой Rh- крови, имеющих детей с Rh + мужчиной. Это явление вызывает гемолитическую болезнь плода или новорожденного. Суть проблемы заключается в выработке матерью антител, разрушающих эритроциты плода. Это приводит к анемии и многим другим серьезным осложнениям.
Следует отметить, что серологический конфликт редко возникает при первой беременности, поскольку иммунная система матери еще не продуцирует антитела к резус-фактору.
Резус-конфликт при беременности появляется не раньше, чем через 16 недель после зачатия. Если к 20 неделям беременности антитела не обнаружены, они вряд ли появятся.
Резус — конфликт напоминает механизм защиты от вирусов, когда формируется сопротивление иммунной системой, чтобы уничтожить «врага». В то время как в случае патогенных микроорганизмов явление оказывает благоприятное воздействие, в случае серологического конфликта эффект является совершенно противоположным, поскольку он вызывает патологические состояния у ребенка.
В результате наследования плод получает антигенные характеристики, как от матери, так и от отца. Во время беременности из-за проникновения в кровообращение матери клеток крови плода с антигенными характеристиками отца (которых у матери нет) мать начинает вырабатывать антитела, направленные против этих антигенов.
Наиболее известным и важным примером серологического конфликта является различие в антигенах резус-клеток у плода и матери. Образование антител в кровообращении женщины происходит, когда плод наследует отцовский «D» (Rh +) антиген, а мать имеет «d» (Rh–) антиген.
Получающиеся в результате антитела к резус-фактору попадают в кровообращение ребенка и вызывают повреждение клеток крови, что приводит к гемолитической болезни.
Самая легкая форма гемолитической болезни — разрушение клеток крови ребенка. Ребенок рождается с анемией, которая обычно сопровождается увеличением селезенки и печени, но это не представляет угрозы для его жизни. Со временем картина крови значительно улучшается и ребенок правильно развивается. Однако следует подчеркнуть, что в некоторых случаях анемия носит тяжелый характер и требует специального лечения.
Неонатальная желтуха еще одна форма гемолитической болезни. Ребенок выглядит вполне здоровым, но в первый день после родов начинает появляться желтушный окрас кожных покровов. Наблюдается очень быстрое увеличение билирубина, который оказывает токсическое воздействие на мозг и печень ребенка.
Последней и наиболее серьезной формой гемолитической болезни новорожденных является генерализованный отек плода. В результате разрушения клеток крови ребенка антителами матери (все еще на стадии внутриутробной жизни) нарушается кровообращение и увеличивается проницаемость для сосудов. Что это значит? Жидкость из кровеносных сосудов уходит в соседние ткани, вызывая образование внутреннего отека в важных органах, например в брюшине или перикардиальном мешке, который окружает сердце. К сожалению, отек настолько серьезное патологическое состояние, что обычно приводит к гибели ребенка в утробе матери или сразу после рождения.
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
Что еще может вызвать изменения?
Определить группу крови можно только путем лабораторного анализа. Для этого образец смешивают с сыворотками, содержащими разные типы антител и наблюдают, в каких случаях происходит склеивание эритроцитов. Но иногда в ходе такого анализа можно получить неправильный результат. Одна из причин, хоть и не единственная, ошибка лаборанта. Но бывают случаи, когда анализ был проведен верно, но все равно демонстрирует совершенно иные данные, чем были получены раньше. В таких случаях говорят не о смене группы, а об искажении результатов анализа. И это может случаться по ряду объективных причин.
Инфекционное заболевание
На фоне некоторых инфекционных болезней организм вырабатывает специфические ферменты, которые, попадая в кровь, вызывают отщепление части антигена А, из-за чего он приобретает признаки антигена В. Этот процесс никак не влияет на состав плазмы, но если сделать анализ в это время, велика вероятность получить искаженный результат. Если повторить исследование после выздоровления, реакция укажет на правильную группу .
Болезни, влияющие на состав крови
Некоторые заболевания сопровождаются усиленным производством эритроцитов. На фоне чрезмерно большого количества красных кровяных клеток антитела достигают концентрации, недостаточной для химической реакции, определяющей группу. В результате исследования также показывают неверный результат.
Также изменение происходит у пациентов с миелоидным лейкозом – онкологическим заболеванием, во время которого в плазме стремительно увеличивается количество перерожденных белых кровяных клеток, а концентрация антигенов снижается .
Влияние бактерий
Повлиять на группу крови могут и бактерии. Изучая микробиоту кишечника, ученые обнаружили бактерию, которая способна менять группы А и В на 0, отсекая соответствующие антигены . Но такие изменения также временные – сохраняются до тех пор, пока в организме присутствует бактерия, затем группа становится такой, как раньше.
Беременность
Именно во время беременности многие женщины обнаруживают у себя «смену группы крови». Причина также в количестве эритроцитов. Красные клетки во время вынашивания ребенка продуцируются костным мозгом более интенсивно, чем в другие периоды жизни. В итоге концентрация антител также меняется, вызывая искажение результатов анализов.
Что такое резус-антитела и как они влияют на плод?
Резус-антитела – это соединения белковой структуры, которые вырабатываются в материнском организме в ответ на попадание в него резус-положительных эритроцитов плода (иммунная система будущей мамы воспринимает эти эритроциты как чужеродные). При обнаружении в кровотоке матери резус-антител акушер ставит диагноз: резус-сенсибилизация. Это происходит при искусственном или самопроизвольном прерывании маточной или внематочной беременности. Резус-антитела могут появиться также после первых родов, если рожденный ребенок резус-положителен (во время родов кровь ребенка попадает в кровоток матери, вызывая соответствующую реакцию). Сенсибилизация организма резус-отрицательной женщины возможна также при переливаниях резус-несовместимой крови (даже если такие переливания проводились в раннем детстве).
Процесс иммунизации беременной женщины начинается с момента образования резус-антигенов в эритроцитах плода. Поскольку антигены системы резус содержатся в крови плода с 7-8 недели беременности, то в некоторых случаях возможна ранняя сенсибилизация организма матери. Однако в подавляющем большинстве случаев первая беременность у резус-отрицательной женщины (при отсутствии в прошлом сенсибилизации организма) протекает без осложнений. Риск развития резус-сенсибилизации возрастает при последующих беременностях, особенно в случае прерывания первой беременности, кровотечений во время первой беременности, при ручном отделении плаценты, а также если роды проводятся путем кесарева сечения или сопровождаются значительной кровопотерей. Это объясняется тем, что при перечисленных осложнениях велика вероятность попадания большого количества резус-положительных эритроцитов в материнский кровоток и как следствие – образования большого количества резус-антител. Кроме того, при первой беременности иммунная система будущей матери встречается с резус-положительными эритроцитами плода впервые. Поэтому антител вырабатывается не так много: примерно столько, сколько нужно для уничтожения поступающих в кровь матери эритроцитов плода. Кроме того, эти антитела относятся к иммуноглобулинам класса М, имеющим большие размеры и плохо проникающим через плаценту к плоду. Зато после родов в организме женщины остаются «клетки памяти», которые при последующих беременностях сумеют «организовать» быструю и мощную выработку антител против резус-фактора. Это будут уже антитела иного типа – иммуноглобулины класса G, которые имеют меньшие размеры, чем иммуноглобулины М, а следовательно, легче проникают через плаценту и являются более агрессивными. Поэтому реакция женской иммунной системы на резус-антиген плода при второй и третьей беременности гораздо оперативнее и жестче, чем при первой. Соответственно, выше и риск поражения плода.
По данным медицинской литературы, после первой беременности иммунизация возникает у 10% женщин. Если женщина с резус-отрицательной кровью избежала резус-иммунизации после первой беременности, то при следующей беременности резус-положительным плодом вероятность иммунизации вновь составляет 10%.
Здоровью будущей мамы резус-сенсибилизация не вредит, но она может представлять опасность для ребенка. Попадая в кровоток плода, резус-антитела разрушают его эритроциты, вызывая анемию (снижение гемоглобина), интоксикацию, нарушение функций жизненно важных органов и систем. Такое состояние называется гемолитической болезнью (гемолиз – разрушение эритроцитов).
Распад эритроцитов приводит к повреждению почек и головного мозга плода. Поскольку эритроциты непрерывно уничтожаются, его печень и селезенка стараются ускорить выработку новых эритроцитов, при этом увеличиваясь в размерах. В конце концов не справляются и они. Наступает сильное кислородное голодание, и запускается новый виток тяжелых нарушений в организме ребенка. В самых тяжелых случаях это заканчивается его внутриутробной гибелью на различных сроках беременности, в более легких резус-конфликт проявляется после рождения желтухой или анемией новорожденного. Чаще всего гемолитическая болезнь быстро развивается у ребенка именно после рождения, чему способствует поступление большого количества антител в кровь младенца при нарушении целостности сосудов плаценты.
Лечение гемолитической болезни сложное, комплексное, иногда малышу требуется заменное переливание крови. Врачи вводят ему резус-отрицательную кровь его группы и проводят реанимационные мероприятия. Эту операцию необходимо осуществить в течение 36 часов после появления ребенка на свет.