Оболочки плода, плацента
Содержание:
- Норма толщины плаценты по неделям беременности
- Что такое «толщина плаценты» и на что она влияет
- Причины низкой плаценты при беременности
- Диагностика предлежания плаценты
- Отклонения от нормы и последствия
- Причины и симптомы отклонений, осложнения
- Лечение при отклонениях от нормы: терапевтический комплекс при гипоплазии и гиперплазии
- Как считается срок беременности при ЭКО
Норма толщины плаценты по неделям беременности
Подслед развивается и меняется в размерах вместе с ребенком и полностью формируется до 34 – 36-й недели. Так, к 20-й неделе, когда на УЗИ начинают измерять данный критерий, его толщина должна достигнуть от 16,7 до 28,6 мм. Откуда берутся такие показатели? Существует граница специально определенных норм, в рамках которых на той или иной неделе беременности размер детского места считается нормальным.
Почему между границами нормы существует такой большой зазор? Потому что большое значение имеет вес, рост и другие физиологические особенности будущей мамы: не может быть одинаковой ширина последа у миниатюрной женщины и у высокой дамы с пышными формами!
Что такое «толщина плаценты» и на что она влияет
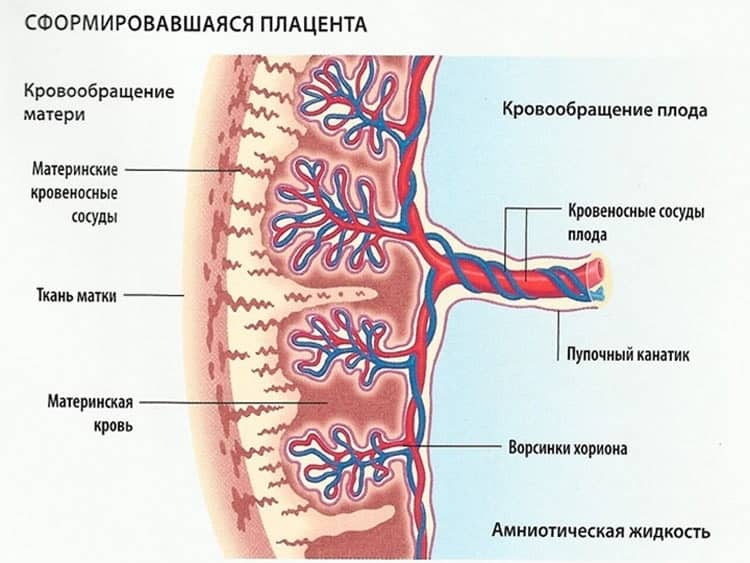
Плацента начинает формироваться и расти сразу же после —имплантации эмбриона— в матку
Однако на его толщину начинают обращать внимание при проведении ультразвукового исследования только с 20-й недели беременности, когда подслед уже становится полностью функциональным
Толщина – один из показателей того, что данный орган работает исправно и малыш в полном объеме получает все необходимое для полноценного развития, так как слишком тонкое или слишком широкое детское место говорит о возможной патологии
Для определения толщины во внимание берется и измеряется самый широкий участок, а затем его размер сравнивается с нормой величины данного органа для того или иного периода
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
- Анатомические аномалии матки. Форма этого органа напрямую влияет на то, куда «приплывет» плодное яйцо. Если у женщины имеются врожденные или приобретенные (например, после операции) нарушения анатомического строения матки, то шансы на низкую плацентацию существенно возрастают. К этой же категории можно отнести истмико-цервикальную недостаточность, заключающуюся в ослаблении мышц маточной шейки, которая не способна выдерживать внутриматочное давление.
- Повреждения эндометрия. Это нарушения строения слизистой оболочки матки, возникшие из-за инфекций, выскабливания при абортах, тяжелых родов, кесарева сечения и т. д. Также частой причиной низкой плацентации является эндометриоз (воспаление эндометрия), доброкачественные и злокачественные опухолевые образования, которые нарушают функционирование этого слоя.
- Плодный фактор. Закрепление оплодотворенного яйца в эндометрии осуществляется из-за ферментов, вырабатываемых эмбриональными оболочками. Иногда эта функция нарушается, и эмбрион опускается из фаллопиевой трубы слишком низко, внедряясь в слизистую в нижней части матки. Такие ситуации особенно часто возникают при гормональных или эндокринных нарушениях у женщины, воспалительных процессов в яичниках, маточных придатках и трубах.
- Повторные роды. Замечено, что с каждой последующей беременностью риск предлежания плаценты возрастает, особенно если предыдущая была осложненной. Вероятно, это связано с повреждением матки или эндометрия, а также с гормональными изменениями, которые происходят у женщин с возрастом.
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза
Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно .
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» .
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре .
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным (через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель . Более достоверные результаты дает трансвагинальное УЗИ .
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Отклонения от нормы и последствия
Слишком тонкая плацента
Данный диагноз имеет название «гипоплазия плаценты» и не является такой уж редкостью. Далеко не всегда он говорит о наличии какой-либо патологии, и часто причиной утонченного органа является хрупкое телосложение и небольшой вес матери.
Серьезно навредить ребенку способна только та ситуация, когда ширина последа значительно ниже нормы, и причиной этого могут быть:
- инфекционные заболевания;
- генетические аномалии в развитии плода;
- различные соматические болезни матери (атеросклероз, гипертония и т. д.).
При таком диагнозе, как правило, назначается поддерживающая медикаментозная терапия и специальное лечение от той болезни, которая послужила причиной отклонения.

Утолщение плаценты
Куда более серьезной является ситуация, при которой подслед больше положенной нормы. В медицине такой диагноз называется «гиперплазия плаценты». Опасность заключается в том, что чрезмерно быстрый рост данного органа приводит к спешному его старению. При этом меняется его структура, и детское место не может качественно выполнять положенные ему функции, что может привести к:
- кислородному голоданию плода;
- задержке ребенка в развитии;
- инфицированию околоплодных вод;
- маловодию;
- снижению выработки гормонов, что негативно проявляется на течении беременности.
Все вышеуказанные усложнения могут стать причиной прерывания беременности или преждевременных родов.
Причинами такого явления могут стать:
- различные инфекции (уреаплазмоз, хламидиоз, микоплазмоз, герпес, цитомегаловирус);
- артериальная гипертензия (повышенное кровяное давление);
- артериальная гипотензия (пониженное кровяное давление);
- сахарный диабет.
Лечение утолщенного подследа может проходить следующим образом:
- путем приема антибиотиков для уничтожения патогенных микроорганизмов (в том случае, если причиной утолщения стала инфекция);
- путем понижения уровня глюкозы в организме (в случае сахарного диабета);
- путем приема препаратов для нормализации функции сердечно-сосудистой системы;
- путем приема препаратов для поддержания функций подследа и т. д.

Если ситуация критичная и воспаленный орган может служить угрозой для дальнейшей жизнедеятельности плода, может быть принято решение провести —кесарево сечение—, начиная с 31-й недели.
Причины и симптомы отклонений, осложнения
При несоответствии размеров плаценты существующим нормам врачи могут диагностировать:
- гиперплазию;
- диффузное утолщение;
- гипоплазию.
Гиперплазия плаценты
Гиперплазия представляет собой утолщение плаценты за счёт разрастания тканей. На ранних сроках увеличение размеров в большинстве случаев никак себя не проявляет и может быть диагностировано только с помощью УЗИ, на поздних сроках будущая мама замечает патологию по резким изменениям в частоте и интенсивности шевелений плода, активность которого значительно возрастает или снижается. Если гиперплазия сочетается с многоводием, то наблюдается выраженное увеличение живота.
Утолщение плаценты может развиваться как по причине заболеваний женщины, так и нарушений в развитии будущего ребёнка:
- анемия беременной в тяжёлой форме;
- сахарный диабет;
- гестозы;
- развитие резус-конфликта;
- хронические воспаления слизистой оболочки матки из-за заболеваний, передающихся половым путём;
- ОРВИ и грипп;
- опухоли плаценты;
- пороки развития плода.
Утолщение также может возникнуть как результат действия компенсаторного механизма в ответ на кислородное голодание плода. В таких случаях организм пытается улучшить кровоснабжение за счёт увеличения количества сосудов в плаценте. При патологических воздействиях утолщение происходит за счёт отёков и деструктивных изменений в тканях.
В последнем случае развивается ФПН, которая может вызвать следующие осложнения:
- самопроизвольное прерывание беременности;
- отставание в развитии плода;
- гипоксия плода;
- преждевременные роды;
- слабость родовой деятельности.
Диффузное утолщение плаценты
Толщину плаценты измеряют на УЗИ по самому широкому участку. На одних участках этот параметр может соответствовать нормам, а на других нет. Если же утолщение наблюдается по всей площади плаценты, врачи говорят о диффузном утолщении. Его причины, симптомы и последствия аналогичны вышерассмотренным.
Гипоплазия плаценты
Гипоплазия плаценты — это её истончение, недоразвитость и сниженная функциональная активность. Эта патология встречается довольно редко. Обнаружить её можно только по результатам исследований. Различают первичную и вторичную гипоплазию. Причины первой лежат области генетических нарушений плода и являются малоизученными. Причинами второй выступают тяжёлые заболевания матери:
- постоянное высокое артериальное давление;
- сердечная недостаточность;
- врождённый сахарный диабет;
- гломерулонефрит;
- атеросклероз;
- инфекции.
Тонкая плацента, как и утолщённая, может быть причиной недостаточного поступления питательных веществ и кислорода к плоду и вызывать задержку его развития.
При оценке толщины плаценты следует учитывать, что у маленьких и тонкокостных беременных этот орган меньше по размерам, чем у крупных женщин.
Хориоангиома
Увеличение размеров плаценты может объясняться доброкачественной опухолью, которая развивается из тканей зародыша и называется хориоангиомой. Хориоангиома может быть опасна тем, что она забирает на себя часть кровотока, поступающего к плоду. Опасность представляют опухоли размерами более 50 мм, так как они повышают риск невынашивания беременности. Хориоангиомы меньших размеров на ход беременности чаще всего не влияют, но требуют врачебного контроля.
Лечение при отклонениях от нормы: терапевтический комплекс при гипоплазии и гиперплазии
Отзывы молодых мамочек подтверждают неопасность гипоплазии, а также легкость лечения заболевания.

Терапия включает:
- прием витаминных комплексов;
- корректировку режима дня;
- изменения в рационе;
- наблюдение врача.
Женский форум содержит также истории о лечении гиперплазии, которое зависит от определенных причин утолщения защитной оболочки плода.
В таких случаях терапия состоит из:
- противовирусных средств и антибиотиков, если есть подозрения на инфекцию;
- медикаментов, повышающих уровень гемоглобина в крови при анемии;
- витаминных комплексов для быстрой доставки полезных веществ к ребенку;
- лекарств для нормализации глюкозы в крови.
Лечение подбирается по срокам беременности, так как некоторые препараты, которые допустимо применять во втором триместре, могут быть опасны на поздних или ранних сроках
Самое важное в период беременности и на момент планирования ребенка — регулярно посещать женскую консультацию, чтобы как можно быстрее выявить нарушения в организме и устранить их
Каждой женщине полезно будет прослушать вебинар «Эрозия шейки матки. Лечить или не лечить?», который представляет собою 2-часовую практическую информацию и ответы на самые важные вопросы относительно физического, психического и сексуального здоровья.
Как считается срок беременности при ЭКО
При естественном зачатии точно установить момент наступления беременности невозможно, особенно если будущие родители живут насыщенной половой жизнью. В случае с экстракорпоральным оплодотворением точная дата образования эмбриона известна, так как этот процесс проходит в строго контролируемых условиях. Однако, для определения сроков беременности при ЭКО могут использоваться сразу несколько методов расчета:
- Эмбриологический. Данный метод применяется врачами-репродуктологами и основан на том, что началом отсчета беременности является именно получение жизнеспособного эмбриона, время которого точно известно. После оплодотворения яйцеклетки в инкубаторе полученный из нее зародыш переносится в матку будущей мамы не сразу, а через 3-5 дней – по достижении им стадии бластоцисты. Этот временной отрезок также учитывается при определении сроков беременности. Из-за высокой точности этого метода анализ на ХГЧ, позволяющий установить факт успешного наступления беременности, пациенткам назначается уже на 2 неделе после процедуры.
- Акушерский. Этот метод является универсальным, он применяется для определения сроков беременности не только после ЭКО, но и после естественного оплодотворения. При акушерском способе начальной точкой гестации считается первый день последней менструации. Поэтому расхождение с реальным сроком беременности составляет около 2 недель. Использование менее точного акушерского метода при ЭКО обусловлено тем, что он является стандартом для всех медицинских учреждений. Поэтому, если будущая мама после ЭКО обратится за помощью в другую клинику, это исключит ошибки в сроке определения беременности. Акушерский способ позволяет достаточно точно определить срок родоразрешения – для этого от даты последней менструации отнимаются 3 месяца и прибавляются 2 недели.
- Гинекологический. Срок беременности врач может определить и по результатам гинекологического осмотра женщины. Однако, этот способ эффективен только до 10-14 недели гестации, так как в начальный период развитие эмбриона происходит у женщин практически одинаково и ошибки в данном случае маловероятны. Врач определяет срок беременности по размерам матки и положению ее дна, степени подвижности плода. Начиная со второго триместра развитие ребенка проходит более индивидуально, поэтому точность гинекологического метода снижается – врач сможет назвать лишь приблизительные сроки.
- Ультразвуковое обследование (сонография). УЗИ является стандартной диагностической процедурой для всех беременных женщин независимо от того, зачали они естественным или искусственным способом. Стандартом предусмотрено 3 прохождения этого исследования – на 11-14, на 18-21 и на 30-34 неделях беременности. Однако, женщинам, прошедших процедуру ЭКО, УЗИ может назначаться чаще. До 8 недели гестации сонография позволяет довольно точно определить возраст плода по различным физиологическим критериям – массе, длине, копчико-теменному размеру, толщине воротниковой зоны, окружности головы, живота и т. д. Далее эмбрион начинает развиваться более индивидуально, поэтому эффективность данного метода снижается. Он начинает использоваться главным образом для оценки соответствия параметров плода установленным нормам.
- Анализ на ХГЧ. Хорионических гонадотропин (ХГЧ) – гормон, который начинает выделяться плацентой практически сразу после имплантации эмбриона в матку женщины (примерно через 5-6 дней после переноса). Так как в первые дни это вещество вырабатывается в малых количествах, анализ на его содержание назначается на 4 неделе гестации. Тест на ХГЧ является вспомогательным методом определения сроков беременности. Это связано с тем, что концентрация этого гормона в организме женщины подвержена значительным колебаниям под воздействием различных факторов и не может дать точных данных.
Приблизительно рассчитать срок беременности при ЭКО женщина может и самостоятельно по шевелению плода. Как правило, активно двигаться будущий малыш начинает на 19-20 неделе. Поэтому, если будущая мама ощущает отчетливые толчки ребенка, в большинстве случаев это означает, что половина срока вынашивания уже прошла.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу