Операция при вальгусной деформации стопы
Содержание:
Диагностика
История болезни
- Пациента может беспокоить боль в большом пальце стопы при ходьбе или каких-то движениях. Это может свидетельствовать о дегенерации внутрисуставного хряща.
- Боль может быть ноющая в области плюсныб вследствие ношения обуви. Возможно увеличение деформации . .
- Необходимо выяснить какие физические нагрузки увеличивают боли и что облегчает боль ( может быть просто снятие обуви).
- Наличие в анамнезе травмы или артрита.
- Достаточно редко бывают острые боли или покалывание в дорсальной области бурсы большого пальца ,что может указывать травматический неврит среднего дорсального кожного нерва.
- Пациент может также описать симптомы, вызванные деформацией, такие как болезненный второй палец ноги, межпальцевой кератоз, или образование язвы .
Внешний осмотр
Необходимо понаблюдать за походкой пациента .Это поможет определить степень болевых проявлений и возможные нарушения походки, связанные с проблемами в ногах.
Положение большого пальца стопы по отношению к другим пальцам ноги. Дисторсия сустава может быть в разных проекциях..
Выдающееся положение сустава. Эритема или припухлость указывают давление от обуви и раздражение.
Диапазон движения большого пальца стопы в метатарзальном суставе. Нормальное сгибание назад — 65-75 ° с плантарным сгибанием менее 15 °
Причем необходимо обратить внимание присутствуют ли боль, крепитация. Боль без крепитации предполагает наличие синовита.
Наличие любого кератоза, который предполагает патологическое натирание от неправильной походки ..
Ассоциированные деформации могут включать молоткообразные вторые пальцы стопы и гибкое или твердое плоскостопие
Эти деформации могут вызвать более быструю прогрессию вальгусной деформации большого пальца стопы, поскольку снижается боковая поддержка стопы..
Изменения в движениях в суставе большого пальца:
- Увеличение абдукции большого пальца стопы в поперечных и фронтальных плоскостях.
- Увеличение среднего выдающегося положения пальцев стопы.
- Изменение в сгибании назад сустава.
Кроме того, необходимо обратить внимание на состояние кожи и периферического пульса. Хорошее кровообращение особенно имеет значение если планируется оперативное лечение и необходимо нормальное заживление послеоперационной раны
Особенностистелек для детей при вальгусе
Основным отличием вкладышей для коррекции является необходимость постоянной замены по мере роста ноги ребенка. Изменения вносятся раз в несколько месяцев. По ГОСТу материал стельки должен быть натуральным и дышащим.
Какими должны быть стельки для малыша:
- Быть точно подобраны в соответствии с размером обуви. Нельзяприобретать изделие «на вырост».
- Задник выполнен с выемкой, глубину которой определяет ортопед.
- Супинатор строго располагается под внутренним сводом.
- В носке должны быть металлические подушечки, которые корректируютпоперечный свод.

Правильныйподбор стельки проводят только после проведения рентгенографии.
Какработают
Конструкциявкладыша позволяет удерживать ногу в правильном физиологическом положении. Такойсвоеобразный корсет возвращает в норму суставы, благодаря эластичной хрящевойткани у детей. Наилучший результат от коррекции происходит в возрасте до 7 лет.
Китайские методы лечения Вальгуса
В клинике «ИТВМ» проводится эффективное лечение вальгусной деформации стопы 1й и 2й степени без операции и использования нестероидных противовоспалительных и обезболивающих препаратов. Терапевтический эффект достигается благодаря совместному применению «ударно-волновой» терапии и методов тибетской медицины, а именно:
- значительно облегчается боль, уменьшается или полностью снимается воспаление;
- уменьшаются размеры деформации («косточки»);
- улучшается походка, уменьшается или полностью проходит затруднение при ходьбе, хромота;
- останавливается развитие деформации и тем самым предупреждается необходимость операции;
- устраняются симптомы сопутствующих заболеваний суставов околосуставных тканей, сухожилий и связок стопы;
- останавливается развитие дистрофических и воспалительных процессов в области стопы (остеоартроз, артрит, бурсит),
- значительно повышается качество жизни.
Лечение вальгуса, как и других заболеваний опорно-двигательного аппарата, в нашей клинике проводится индивидуально. При этом эффективность лечения зависит прежде всего от степени деформации и длительности заболевания. В целом положительные результаты лечения достигаются в 90% случаев вальгусной деформации (за исключением особо запущенных случаев, требующих оперативного лечения).
Основу применяемых нами методик лечения вальгуса составляет ударно-волновая терапия, которая позволяет достичь быстрого болеутоляющего, противоотечного и противовоспалительного эффекта.
Проникая в область плюснефалангового сустава акустические импульсы (УВТ) значительно усиливают микроциркуляцию крови и кровоснабжение тканей, что благотворно влияет на обменные процессы и помогает замедлить или остановить дистрофические изменения хрящевой ткани. Кроме того, ударно-волновая терапия оказывает лимфодренажное действие, способствуя оттоку скопившейся жидкости в слизистой сумке сустава (во многих случаях вальгус сопровождается бурситом сустава).
Для повышения эффективности лечения и обеспечения стойких и долговременных результатов при лечении вальгуса, наряду с ударно-волновой терапией, нами применяются методы тибетской медицины – иглоукалывание, фармакопунктура, массажные техники.
При этом воздействие на биоактивные точки, как правило, не ограничивается областью деформации. В первую очередь это связано с тем, что вальгус нередко возникает на фоне эндокринных расстройств, избыточного веса, обменных нарушений (в том числе такого заболевания как остеопороз), что требует соответствующей коррекции. Методы физио-, рефлексо- и фитотерапии тибетской медицины, применяемые в нашей клинике, показывают доказанную высокую эффективность в лечении этих заболеваний, что позволяет воздействовать не только на симптомы, но и на причины вальгусной деформации стопы.
Именно благодаря такому комплексному, индивидуальному подходу достигаются максимальные результаты лечения вальгуса в нашей клинике.
Физическая терапия
В результате нарушения паттерна ходьбы целями физиотерапии могут быть:
— подбор обуви с широким и глубоким носком.
— увеличение экстензии плюсне-фалангового сустава.
— уменьшение избыточной весовой нагрузки (ортезирование).
— мобилизация сесамовидных костей.
— растяжка длинной малоберцовый мышцы.
— коррекция паттерна ходьбы:
а) Фаза опоры: можно тренировать посредством коррекции удара пятки — начальный контакт должен осуществляться в большей степени латеральным краем пятки.
в) Фаза опоры: тренировка перехода из середины опоры в пре-перенос, акцент делаем на тыльном сгибании большого пальца стопы.
Это общие рекомендации по восстановлению функции. Помимо них можно добавить дополнительную терапию (крио, электро). Безусловно терапия должна быть индивидуализирована в зависимости от клинической картины, знаков и симптомов пациента.
Условно этапы реабилитации можно разбить на следующие периоды:
Фаза 1 — уменьшение боли, припухлости и защита от повреждений
Боль — это основная причина почему пациенты обращаются за медицинской помощью. При воспалении лучше использовать лёд, мануальные техники и упражнения, которые будут разгружать раздражённые ткани. Показаны НПВС. Можно использовать ортезы.
Фаза 2 — восстановление нормальной амплитуды движений и постуры
Как только воспаление стихнет, фокус лечения должен быть направлен на восстановление нормальной амплитуды движений суставов пальцев и стопы.
Лечение может включать:
— мобилизацию суставов (отведение и флексия) и коррекционные техники (между первой и второй плесневыми костями);
— растяжки мышц и суставов;
— тейпирование;
— ортезирование;
— релиз мягких тканей.
Фаза 3 — восстановление оптимального мышечного контроля и силы
Программа коррекции стопы поможет восстановить нормальную форму стопы.
1. Тыльное сгибание
Можно выполнять с резиновой лентой, которая фиксирует таранную кость.
2. Упражнение «Короткая стопа»
Пациент сидит и выполняет упражнение короткая стопа.
3. Упражнение «Растопыривание пальцев»
Одной из возможных причин формирования hallux valgus является мышечный дисбаланс, который возникает между мышцей отводящей большой палец и мышцей приводящей большой палец. Укрепление мышцы отводящей большой палец может предотвратить данную патологию, а также будет эффективно при коррекции формы стопы на ранней стадии. «Растопыривание пальцев» — это хорошее упражнение для тренировки мышцы отводящей большой палец.
Фаза 4 — восстановление функции
Задачей данного этапа реабилитации является восстановление желаемого уровня активности. У каждого свои потребности, это и будет определять цели физической терапии.
Фаза 5 — профилактика
Если не обращать внимания, первый плюсне-фаланговый сустав в последующем будет деформироваться, и боль может вернуться.
Помимо осуществления физической терапии, физиотерапевт должен оценить биомеханику стопы и, в случае необходимости, порекомендовать либо стандартный ортез, либо ортез, выполненный по индивидуальному заказу. Необходимо избегать ношения обуви на высоком каблуке, а также тесных туфель (с острым носком).
Коллеги, чтобы не пропустить ничего интересного, подписывайтесь на наш Телеграм-канал
Диагностика плоско-вальгусной деформации
Для установления диагноза в клинике Мануальной Медицины «Galia Ignatieva M.D» применяют следующие методы:
- клинические;
- физикальные;
- инструментальные;
- лучевые.
Клинические методики включают:
- опрос;
- осмотр ребенка и его обуви;
- замер высоты свода.
Высота свода ступни измеряется при построении треугольника, основание которого берет начало от головки кости большого пальца нижней конечности до пяточного выступа. Вершина треугольника располагается на выступе кости внутренней части лодыжки. Правильный угол отведения должен быть не более 95°. При плоско-вальгусной деформации этот угол может составить 105° и больше.
В течение последних 5-10 лет было предложено большое количество методик определения анатомо-физиологических характеристик элементов стопы в статике (неподвижной) и динамике (в движении). Инновационными методиками исследования состояния анатомических структур ступни и анализа распределения давления подошвы на плоскость являются:
- фотоплантография;
- рентгенография;
- педобарометрия.
Первые 2 метода позволяют выявить аномалии строения стопы в статике, а последний – фиксирует локальные статико-динамические значения давления на подошвенный отдел ступни.
Родители и самостоятельно могут выявить нарушение у ребенка. Первый метод выявления плоско-вальгусных изменений ступни – контурограмма. Ребенка ставят на плотный лист бумаги, положенный на ровную поверхность, ножки на ширине плеч. Карандашом обводят стопу, плотно прижимая его к ноге.
Второй метод – плантография. Ножка малыша с подошвенной и боковой части стопы окрашивается акварельной краской. Ребенка ставят на лист бумаги двумя ножками, в положении «на ширине плеч». Затем такую же манипуляцию проводят со второй ножкой. Нагрузка на обе конечности должна распределяться равномерно. Оценивают степень искажения по наклону, проведенного от внутреннего края пятки через максимально выступающую точку свода. При правильном формировании ступни эта линия проходит через 3 межпальцевый промежуток.
3 степени тяжести аномалии:
- легкая – линия проходит через 2 межпальцевый промежуток;
- средняя – через первый;
- тяжелая – с внутренней стороны первого промежутка.
Также у ребенка, который уже ходит, осматривают обувь. В норме стоптанная часть обуви располагается немного снаружи пятки, а при вальгусной установке – на внутренней части обувь стаптывается больше, задник заминается наружу.
Простой метод, который можно применить дома – замер угла наклона пятки. Фломастером проводят линию посредине голени через щиколотку, пяточный выступ до середины пятки.
Плоско-вальгусная деформация стопы у ребенка. Методы диагностики заболевания.
Транспортиром замеряют угол. При легкой степени вальгусное отклонение составляет до 10°; средней тяжести деформации – 11-15°. При легкой и средней стадии отклонения тыльного отдела ступни ставят диагноз «вальгусная установка стоп». Для тяжелой стадии вальгусное отклонение составляет более 15°.
Плоско-вальгусные стопы у ребенка создают трудности при ходьбе. Малыш жалуется на усталость, боль в ногах. Он двигается неуклюже, часто падает, не любит бегать. При тяжелой вальгусной установке мышцы голени находятся в гипотонусе, боль ощущается в икроножной мышце, возможны ночные судороги в ногах.
При тяжелой степени отмечается вальгусное отклонение большого пальца. Плоскостопие не просто выражено. Нижний отдел стопы выпуклый и приобретает вид «качалки». Движения в суставе ограничены. Ребенок с тяжелой степенью плоско-вальгусной деформации начинает ходить позже сверстников – в 1-1, 5 года.
Выраженная степень аномалии суставов плюсны при плоско-вальгусной деформации стопы.
Без лечения плоскостопие прогрессирует, изменения охватывают все структуры стопы. Впоследствии развивается варикоз, артроз и артрит суставов, скручивание таза, нарушение осанки, развиваются патологии позвоночника – сколиоз, остеохондроз.
Клинический случай
В июле 2016 года в ветеринарную клинику «Эксвет» обратился владелец двухлетней собаки породы ньюфаундленд с жалобами на наличие у питомца хромоты левой тазовой конечности в течение одного месяца. Вес животного — 67 кг.
Клинический осмотр: хромота опирающегося типа на левую тазовую конечность. СПВЯ в левом коленном суставе положительный. Пальпаторно определялась флуктуация капсулы сустава. Рентгенография левого коленного сустава не выявила значительного смещения голени относительно бедра, выраженных признаков развития ОА, но подтвердила наличие синовита.
На основании клинического осмотра и результатов рентгенографического исследования был поставлен диагноз «разрыв передней крестовидной связки в левом коленном суставе и двусторонняя вальгусная деформация костей голени в проксимальной части с присутствием небольшой наружной торсии».
Рентгенография левой и правой голени. Прямая проекция. Вальгусная деформация голени в проксимальной части.
Фото конечности пациента перед операцией.
Было принято решение о проведении одномоментной коррекции РПКС и вальгусной деформации голени методом TPLO.
Суставные площадки собак не имеют идеального угла 90°. В каждом суставе есть свои значения нормы, например у лабрадора mMPTA (механический медиальный проксимальный угол голени) составляет 93°– 96°.
Референсные значения ориентации углов суставных поверхностей голени.
Для вычисления механической оси голени необходимо провести линию через центры ее суставных поверхностей, затем провести касательную линию по латеральной и медиальной поверхности проксимальной суставной площадки голени, после этого через место пересечения линий провести перпендикуляр относительно линии поверхности суставной площадки. В результате получаем некий угол5, в данном случае равный 14°. Определив физиологический mМРТА, проводим следующие вычисления: 14 – 3 = 11, т. е. коррекционный угол составит 11°. Затем находим вершину деформации (в данном случае от суставной щели колена нам нужно будет отступить 3 см (погрешность на 0,5 см большого значения не имеет).
Левая голень – прямая проекция. Расчет углов коррекции перед операцией.
Так как у данного пациента есть еще и РПКС, мы проводим (методом TPLO) двухконтурный разрез кости через вершину деформации с целью вырезать С-образный костный клин ипровести одномоментную коррекцию вальгусной деформации и коррекцию угла наклона голени по методу TPLO (ТРА – 28°. TPLO SAW – 30).
Левая голень – боковая проекция. Расчет двухконтурного разреза кости (двойной контур мыщелков бедра и голени на боковой проекции при правильной укладке может свидетельствовать о деформации конечности).
Наружная торсия стопы корректируется поворотом дистальной части голени методом изгибания ручным прессом дистальной спицы в системе TPLO JIG (оценивается визуально во время операции).
Как обнаружить?
Признаки вальгусной стопы у ребенка проявляются к 1 году, когда малыш учиться ходить, пытается делать первые шаги. Чтобы проверить, есть ли деформация, измерьте расстояние между лодыжками в положении стоя при плотно прижатых друг к другу ногах. Если оно будет больше 5 см в возрасте до 4 лет, значит, у ребенка есть вальгусная стопа.
Кроме этого, характерны такие симптомы:
- жалобы на усталость и боль в ножках;
- отсутствие интереса к ходьбе, ребенок выбирает перемещение в коляске или на руках у родителей;
- опора на внутреннюю часть стопы в положении стоя;
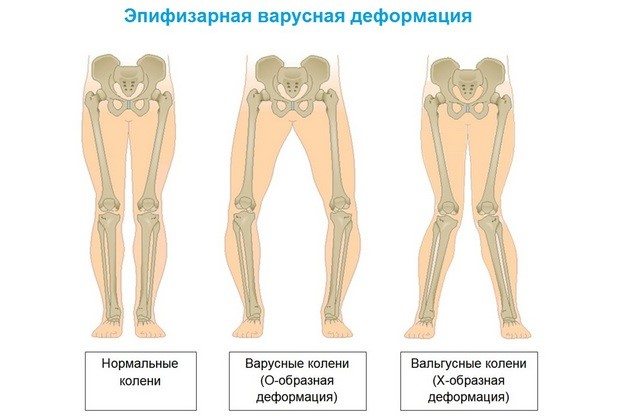
- Х-образная установка ног (колени тесно соприкасаются друг с другом, лодыжки широко расставлены);
- стаптывание обуви с внутренней стороны.
Как выглядит вальгусная стопа у ребенка, смотрите на фото ниже:
Как правило, вальгус легко заметить визуально по вывернутым наружу стопам. Основная нагрузка или вес тела при этом приходится на внутренний край стопы, изменяется походка. Ребенок может сильно шаркать ножками при ходьбе или беге.
Если деформация врожденная, то она заметна практически сразу. На первом осмотре в 1 месяц детский хирург или ортопед увидит это отклонение. При слабовыраженном врожденном отклонении патологию могут обнаружить и после первого года жизни, когда малыш начнет ходить.
При плосковальгусной деформации ребенок жалуется на тупую, ноющую, пульсирующая боль, судороги в стопе, усталость в ногах, боль в пояснице. Он будет избегать нагрузок, подвижных игр, комфортнее чувствовать себя в обуви большего размера.
Вальгус – это не только эстетическая, но и медицинская проблема. Ребенок быстро утомляется при передвижении, иногда даже испытывает боль во время ходьбы или после нее.
Какую обувь выбрать, если уже есть или только появляется шишка на ноге?
По мнению специалистов Гарвардской медицинской школы, пациентам с вальгусной деформацией следует носить обувь с широкой гибкой подошвой для поддержки стопы. Мысок должен быть свободный, чтобы ничего не давило на косточку. Отлично подойдет, например, обувь из мягкой кожи. Стелька должна окружать пятку, тем самым фиксируя ее. Главное при выборе специальной обуви: стопа должна быть зафиксирована для корректного распределения нагрузки.
Однако специальные ортопедические ботинки или туфли не панацея — вполне можно изготовить индивидуальные стельки и носить их в сочетании с вашей привычной обувью.

Что вызывает?
Болезнь бывает врожденной и приобретенной. В первой ситуации вальгус вызывают пороки развития соединительной ткани, генетические, хромосомные аномалии плода, нарушения нервной системы. Патология начинается еще в период внутриутробного развития, новорожденный рождается уже с ней.
К таким нарушениям относятся:
- нарушения иннервации;
- неправильное положение бедренных костей и таза, дисплазия тазобедренного сустава;
- врожденный вывих бедра;
- нарушения в пояснично-крестцовом отделе позвоночного столба;
- церебральный паралич;
- расщепление позвоночника (неполное закрытие нервной трубки в спинном мозге);
- спаечные процессы в малом тазу;
- врожденная слабость мышечно-связочного аппарата.
Родителям часто кажется, что некоторые из врожденных отклонений, никак не связаны с патологией стопы. Однако все костно-мышечные структуры в организме взаимосвязаны, поэтому причины вальгуса могут оказаться довольно неожиданными. Например, вызвать вальгус может такая родовая травма, как смещение оснований костей черепа, а именно изменение положения затылочной кости. Такая травма вызывает цепную реакцию. Неправильно становятся позвонки шейного отдела, грудного, поясничного, разворачивается крестец, тазовые кости, бедра, голени. И так деформация доходит до стоп. Точно также иногда вальгус может быть следствием такого диагноза, как кривошея.
Приобретенную вальгусную постановку стоп у ребенка вызывают ошибки в развитии и функционировании опорно-двигательного аппарата, травмы, чрезмерная нагрузка на ослабленную мышечно-связочную систему.
Ей способствует ранняя постановка в вертикальное положение, раннее начало ходьбы. Особенно высоки риски, если малыш пухленький, имеет лишний вес. Не стоит торопиться учить его ходить, равняться на других детей. Гораздо полезнее для опорно-двигательного аппарата стимулировать малыша активно ползать. К опоре на ноги и началу ходьбы тело ребенка готово только к 10 –12 месяцам. Некоторые детки делают свои первые шаги в 9 месяцев, а другие в 15 ¬¬– 18 месяцев. И это все варианты нормы. Помните, что разные ходунки, прыгунки, вожжи могут принести вред, а не пользу. Перед их использованием посоветуйтесь с педиатром.
Несформированные, неокрепшие связки, сухожилия, мышцы с ослабленным тонусом не способны удерживать ножки в правильном положении, поэтому под тяжестью веса тела стопы деформируются. Ухудшает ситуацию плохая координация, качающаяся походка малыша, когда для устойчивости он широко расставляет ножки.
Частая причина вальгусной деформации – перенесенный в младенчестве рахит. Как ни странно, но в легкой степени тяжести эта патология встречается почти у 30 % детей до 3 лет. Причиной рахита является дефицит витамина D, который приводит к нарушению усвоения кальция, недостаточной минерализации и прочности костей.
Еще одна распространенная причина – неподходящая, тесная или, наоборот, слишком свободная обувь. Она приводит к неправильному распределению нагрузки на стопу во время ходьбы, формированию походки, вызывающей появление кривизны ног. Выбирайте для ребенка качественную и хорошую обувь с эластичным жестким задником, небольшим каблуком, ортопедической стелькой, из натуральных материалов. Категорически не рекомендуется отдавать малышу обувь старших братьев, сестер, племянников и т. д.
Благоприятные условия для развития патологии создают:
- недоношенность;
- чрезмерная подвижность суставов;
- плоскостопие;
- дефицит кальция и витамина D;
- частые инфекционные болезни;
- ослабленный иммунитет;
- ожирение;
- нарушения в нервной системе;
- травмы голени и стопы (переломы, вывихи, растяжения);
- заболевания почек;
- генетическая предрасположенность, наличие вальгуса у родителей, бабушек, дедушек;
- эндокринные расстройства, приводящие к нарушению обмена кальция.
Причины вальгуса
Женщины страдают вальгусной деформацией в девять раз чаще мужчин. Традиционно это связывают с ношением ими модной, но совершенно неподходящей, неудобной и вредной для здоровья стопы обуви – на высоком каблуке, с зауженными или чересчур короткими носками. Однако повышенная и нерациональная нагрузка является далеко не единственной причиной вальгуса.
Наиболее существенным внутренним фактором развития вальгуса служат эндокринные нарушения, которым женщины также подвержены в большей степени, чем мужчины. Такие нарушения могут возникнуть на фоне нервных стрессов или же быть связаны с возрастом (половое созревание, беременность, грудное вскармливание, климакс). В частности, изменение гормонального фона может стать причиной остеопороза, разрыхления и слабости костных и соединительных тканей, что приводит к нарушению биомеханики стопы и развитию вальгусного искривления.
На ранней стадии вальгус проявляется болями при долгой ходьбе, быстрой утомляемостью ног, покраснением и отеком в области первого плюснефалангового сустава, выпиранием сустава. По мере развития заболевания размеры выпирания увеличиваются, большой палец все больше отклоняется внутрь, провоцируя деформацию остальных пальцев стопы, боль и воспаление усиливаются, что значительно снижает качество жизни. На фоне прогрессирующей вальгусной деформации развиваются такие заболевания как артроз, артрит и бурсит сустава, связанные с нерациональной нагрузкой и быстрым изнашиванием суставных тканей.
На поздних стадиях заболевания единственным эффективным средством лечения оказывается оперативное вмешательство. Тем не менее, операции при вальгусе можно избежать. Это позволяют сделать методы тибетской медицины, которые в комплексе с ударно-волновой терапией не только значительно облегчают симптомы и повышают качество жизни, но и останавливают развитие вальгуса, предупреждая дальнейшее увеличение деформации.
Вальгусная деформация стопы традиционно считается женским заболеванием. И действительно, по статистике женщины подвержены вальгусу в десять раз больше мужчин. Главной причиной косточки считается ношение не физиологичной обуви и слабость связочного аппарата, которая обычно прогрессирует с возрастом. Поэтому вальгус в наибольшей степени проявляется в среднем и старшем возрасте (после 40 лет). Однако это вовсе не значит, что вальгусная деформация не может возникнуть в молодом возрасте. Более того, существует такое явление как вальгус у детей.
Одна из наиболее частых причин, по которой возникает вальгус у детей – раннее приучение ребенка к хождению. Родители зачастую пытаются ускорить становление своих детей на ноги, забывая, что их связочный аппарат еще слаб, и чрезмерные нагрузки могут вызвать деформацию стопы.
Другая распространенная причина – неправильная обувь, которая не фиксирует стопу или оказывает нездоровые нагрузки. В этом случае врачи-ортопеды рекомендуют родителям не экономить и не покупать дешевую обувь для детей.
Быстро растущий организм ребенка делает его опорно-двигательный аппарат особенно уязвимым к любым нерациональным нагрузкам. Это может проявиться искривлением позвоночника (сколиозом) или вальгусом стопы.
Как и в случае других возрастных проблем, родители нередко утешают себя тем, что вальгус со временем пройдет сам собой. Но как правило, этого не происходит. Более того, вальгусная деформация стопы приводит к неправильной нагрузке на позвоночник, что влечет за собой новые проблемы. Поэтому лечение вальгуса необходимо.
С другой стороны, благодаря высокой восприимчивости организма ребенка, лечение вальгусной деформации ступни в детском возрасте представляет меньшую проблему, нежели в среднем или старшем возрасте. Детский организм благодарно отзывается на лечение, но при одном условии – лечение вальгуса должно быть правильным. Это значит, что не следует пытаться решить проблему самостоятельно. Лучше обратиться в клинику, где для ребенка составят индивидуальную комплексную программу лечения, включая массаж и методы физиотерапии.
В клинике «ИТВМ» лечение вальгуса проводится как во взрослом, пожилом, так и в детском возрасте.
Одним из самых эффективных методов комплексного лечения вальгусной деформации стопы является ударно-волновая терапия. По характеру воздействия эта процедура относится к физиотерапии. Фактически это тот же вибрационный массаж, но который действует внутри – непосредственно в месте деформации стопы.
Помимо терапевтического эффекта УВТ оказывает укрепляющее воздействие на связочный аппарат, способствуя его правильному развитию.
Заключение
Данная техника операции является методом выбора при наличии одновременного РПКС и деформации в проксимальной части голени как вальгусной, так и варусной. Различие в техниках будет только в том, что при вальгусной деформации мы проводим закрытоугольную С-образную остеотомию и деторсионную коррекцию голени внутрь (при наличии наружной торсии), а при варусной деформации – открытоугольную остеотомию и деторсионную коррекцию наружу (при наличии внутренней торсии).
Технику TPLO можно также применять для одновременной коррекции РПКС и вывиха коленной чашечки (медиального или латерального) путем смещения проксимального отломка13,10. Также возможно выполнение TPLO с одномоментной коррекцией всех вышеназванных деформаций (вальгус, варус голени, вывихи коленных чашечек). Существует даже превентивная TPLO – выравнивание плато голени проводят до 10°. Преимущество в том, что мы получаем очень стабильный и функциональный остеосинтез с одномоментной коррекцией многих деформаций.
Таким образом, можно сказать, что операция TPLO является в своем роде уникальной благодаря тому, что ее можно комбинировать с другими техниками коррекции кости.
Литература