Скрининг 2 триместра беременности
Содержание:
- Первый скрининг
- Второй скрининг
- Нормы и расшифровка результатов
- Показатели второго скрининга при беременности
- Нормы
- Второй биохимический скрининг при беременности
- Негативные результаты второго скрининга при беременности
- Подготовка ко второму скринингу беременности
- УЗИ скрининг 2 триместра
- В каких случаях необходим скрининг во втором триместре беременности
- Результаты второго скрининга при беременности
- Пренатальный скрининг 1 триместра
Первый скрининг
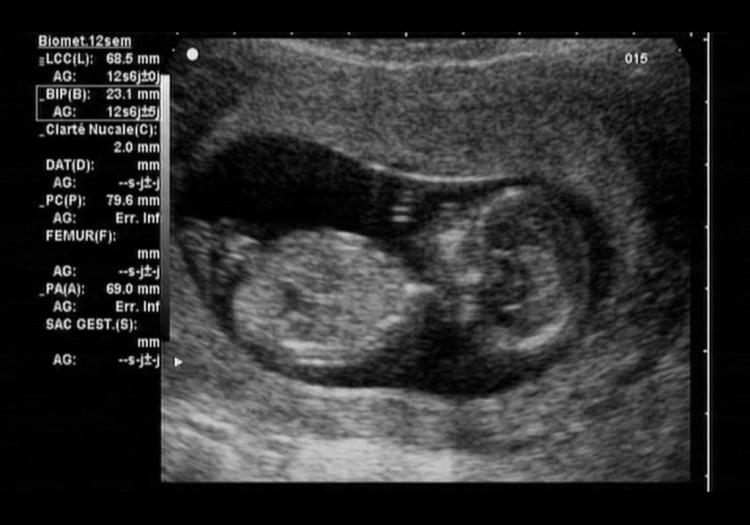
Это ключевое исследование раннего срока, позволяющее выявить хромосомные и генетические патологии, включая синдром Дауна. О нем свидетельствует ТВП, превышающая норму в 2-2,5 см. Дополняет ультразвуковой скрининг исследование крови на гормоны — b-ХГЧ, РАРР-А и прочие. При анализе результатов обязательно учитывается, какой образ жизни вела и ведет беременная, входит ли она в группу риска, не принимала ли противопоказанных лекарств и т.д.
Подготовка и обследование
Гинеколог женской консультации, направляя на скрининг, дает рекомендации по подготовке. Кровь сдается натощак, из вены, в той лаборатории (клинике), которую советует врач, где выполняют соответствующие профильные исследования. Диагностика на ранних неделях направлена на выявление синдромов Эдвардса и Дауна, дефектов в формировании головного, спинного мозга. Однако, одно лишь исследование крови не дает оснований для постановки диагноза — только рекомендации к дополнительным исследованиям.
В тот же день крайне желательно сделать и УЗИ, чтобы результаты были точными и комплексными. Накануне ультразвукового исследования стоит воздержаться от проникающих половых контактов, а утром, в день процедур рекомендуют взвеситься. После сдачи крови беременную обследует врач-сонолог — специалист по генетической диагностике. Он:
- определяет размер плода и сопоставляет его с нормами;
- выявляет многоплодную беременность;
- определяет, насколько правильно развиваются внутренние органы и какое расположение у конечностей плода;
- исследует структуру плаценты;
- изучает носовую кость плода (на этом сроке она хорошо просматривается в 98% случаев).
Нормы и результаты
По результатам обследования врач определяет, насколько велика вероятность аномалий развития, отталкиваясь от нормы. Например, если характеристики плода ниже ее, есть риск синдрома Эдвардса, выше — синдрома Дауна. При слишком низком уровне плазматического протеина А (РАРР-А) велика вероятность развития заболеваний. Если же показатель выше нормативного, но в остальном никаких отклонений нет, чаще всего беспокоиться не о чем. В любом случае окончательные выводы делает врач, основываясь на коэффициенте МоМ.
Если при диагностике на раннем сроке были выявлены отклонения и аномалии, беременную направляют на дополнительные исследования — БВХ, амиоцентоз. Стоит и перепроверить результаты, сделав скрининг в другой, современной и качественно оснащенной клинике.
Второй скрининг
Его проводят, даже если проблем и жалоб при вынашивании ребенка нет. На этом этапе определяют, в какие группы риска попадает плод, есть ли осложнения, отклонения в хромосомах, врожденные патологии. Проводить исследование желательно начиная с 16 недели, а при оценке результата учитываются данные первой диагностики.
На основании информации, полученной при скрининге и данных из анкеты, которую заполняет будущая мама, врач с помощью аналитических компьютерных программ уточняет сроки беременности, делает выводы о рисках. При необходимости беременную направляют на дополнительную консультацию у генетика.
Второе исследование может быть ультразвуковым, лабораторным (биохимия) или комбинированным, в зависимости от показаний.
УЗИ-исследование
Проведение обязательно для беременных из группы риска и желательно для всех, в особенности работающих на «тяжелых» производствах или принимавших препараты, не рекомендованные при беременности. На этом сроке плод уже заметно больше, что позволяет исследовать:
- лицо плода — как развиваются глаза и уши, какой размер у костей носовой части, нет ли расщелин в ротовой полости и других отклонений;
- расстояние от ребенка до маточных стенок — измеряя его, определяют индекс амниотической жидкости (значение зависит от срока);
- вес плода — на 16 неделе он при нормальном развитии составляет примерно 100 г, а на 20 уже 300 гр;
- размер тела (исследование называется фетометрией) — на сроке исследования он стандартно составляет 11-17 см;
- строение органов, степень сформированности легких, количество пальцев на руках и ногах;
- пуповину — наличие двух артерий и вены, однородность структуры, место прикрепления к матке;
- пол ребенка — но степень точности может отличаться.
Также во время УЗИ-скрининга оценивается состояние, толщина, зрелость плаценты, ее местонахождение — нормальным считают закрепление сзади матки, у маточного дна. Положение по передней стенке создает риски растяжения, отслойки, предлежания.
Также проверяют уровень околоплодных вод. Их объема при нормальном течении беременности достаточно для проведения качественного абдоминального исследования. После того как врач снимет данные с помощью датчика, он обрабатывает результаты, сопоставляет информацию с таблицами стандартных значений. Точность диагностики определяется характеристиками аппарата УЗИ, положением плода и т.д.
Анализ крови
Результаты ультразвукового исследования подкрепляют скрининговым анализом крови, если были выявлены отклонения, но даже при показателях на уровне нормы желательно его провести. На этом сроке появляются три важные новые характеристики — концентрация свободного эстриола, b-ХГЧ и белок АФП — поэтому тест называют тройным. Иногда рекомендуют и четверной, добавляя исследование уровня ингибина А.
При подготовке к скринингу стоит за несколько дней исключить из рациона морепродукты, цитрусовые, жирные и копченые блюда, ограничить фрукты и сладкое. Кровь сдают натощак, последний прием пищи — за 10-12 часов до исследования. Если на этом этапе беременности не сделать анализ, чтобы сопоставить данные с предыдущими исследованиями, позже его проведение малоинформативно. В таком случае проводят допплерометрию и КТ, оценивая, как снабжается кровью плод, пуповина и плацента.
О чем говорят результаты
Второй ультразвуковой скрининг в сочетании с данными первого дает информацию о наличии/отсутствии генных патологий, опасности которых определяется по МоМ. Норма — 0,5-2,0, со степенью риска 1:380 и выше по второму числу. Если оно ниже значения, велика опасность патологий.
Скрининговый анализ крови дает информацию о вероятности:
- формирования синдромов Дауна, Клайнфельтера или Эдвардса — при самом неблагоприятном развитии событий на этом этапе, как правило, идет речь не об аборте, а об искусственных родах;
- пороков нервной трубки, ЦНС;
- гипоксии и других отклонениях от нормального течения беременности.
Результаты могут косвенно свидетельствовать об обострении в протекании беременности — изменении структуры плаценты и т.д. При высоких рисках пациентку направляют на дополнительные исследования.
Нормы и расшифровка результатов
Скрининг 2 триместра что это такое? Лабораторные результаты второго скрининга при беременности отражают процесс развития плода. Исследуемые гормоны продуцируются плацентой, соответственно, их уменьшение или увеличение говорит о нарушении внутриутробного развития.
Во сколько недель делают?
Лабораторные нормы показателей на каком сроке 2 скрининг при беременности расшифровка
| Неделя беременности | ХГЧ, мЕД/мл | АФП, Ед/мл | E3, нг/мл |
| 16 недель | 10000-58000 | 15-95 | 1,55-6,05 |
| 17 недель | 8000-57000 | 15-95 | 1,9-7,2 |
| 18 недель | 8000-57000 | 15-95 | 1,9-7,2 |
| 19 недель | 7000-49000 | 15-95 | 2,16-8,06 |
| 20 недель | 1600-49000 | 27-125 | 2,16-8,06 |
Расшифровка второй скрининг во время беременности производится с помощью перевода результатов в среднее значение (МоМ), которое учитывает возраст, конституцию беременной женщины, место ее проживания. Идеальным показателем считается МоМ = 1, что означает минимальные шансы возникновения патологий у плода. Нижняя граница средних значений анализа на гормоны равна 0,5, верхняя – 2. Если показатель МоМ выходит за пределы допустимых значений, будущей матери необходима консультация генетика.
Повышение ХГЧ или МоМ может говорить о синдроме Дауна и Клайнфельтра, понижение – о синдроме Эдвардса. Если АФП или МоМ больше нормы, есть риск наличия дефектов нервной трубки. При сниженных показателях данного гормона у плода может обнаружиться синдром Дауна и Эдвардса. Повышенные эстриол и МоМ являются показателями заболеваний печени, а уменьшенные – фетоплацентарной недостаточности, угрозы выкидыша и отсутствия головного мозга у плода.
УЗИ скрининг 2 триместра фото:
При ультразвуковом исследовании врач оценивает размеры частей плода. Скрининг 2 триместра нормы и нормы фетометрии будущего ребенка:
| Неделя беременности | Бипариетальный размер головы | Лобно-затылочный размер | Длина костей голени | Длина плечевой кости |
| 16 недель | 26-37 мм | 32-49 мм | 11-21 мм | 13-23 мм |
| 17 недель | 29-43 мм | 38-58 мм | 14-25 мм | 16-27 мм |
| 18 недель | 32-47 мм | 43-64 мм | 16-28 мм | 19-31 мм |
| 19 недель | 36-52 мм | 48-70 мм | 19-31 мм | 21-34 мм |
| 20 недель | 39-56 мм | 53-75 мм | 21-34 мм | 24-36 мм |
| Неделя беременности | Длина костей предплечья | Длина бедренной кости | Окружность головы | Окружность живота |
| 16 недель | 12-18 мм | 13-23 мм | 112-136 мм | 88-116 мм |
| 17 недель | 15-21 мм | 16-28 мм | 121-149 мм | 93-131 мм |
| 18 недель | 17-23 мм | 18-32 мм | 131-161 мм | 104-144 мм |
| 19 недель | 20-26 мм | 21-35 мм | 142-186 мм | 114-154 мм |
| 20 недель | 22-29 мм | 23-38 мм | 154-186 мм | 124-164 мм |
При УЗИ также исследуются кости лицевого скелета, структура сердца, органы пищеварительной, мочевыводящей и дыхательной системы. При отсутствии их видимой патологии считается, что плод здоров. Кроме того, производится оценка структуры плаценты, пуповины, в которой должно быть 3 сосуда. Также при ультразвуковом исследовании вычисляется объем околоплодных вод (по индексу амниотической жидкости
| Неделя беременности | ИАЖ, мм |
| 16 недель | 73-201 |
| 17 недель | 77-211 |
| 18 недель | 80-220 |
| 19 недель | 83-225 |
| 20 недель | 86-230 |
Последним этапом УЗИ при втором скрининге является оценка матки и ее шейки. Длина шейки матки равна в норме 3,5-4,5 см. При меньших значениях ставится диагноз ИЦН.
Скрининг 2 триместра сроки необходимого проведения: При нормальных значениях фетометрии и ИАЖ и отсутствии видимых патологий органов плод считается здоровым. Если в ходе УЗИ обнаруживаются какие-либо отклонения, требуется углубленная диагностика с помощью инвазивных и неинвазивных методов.
Показатели второго скрининга при беременности
Второй скрининг при беременности проводится для выявления возможных хромосомных нарушений у плода. На втором скрининге обычно назначается «тройной тест» — анализ крови на уровень гормонов:
- эстирол (вырабатывается плацентой, низкий уровень указывает на патологии развития будущего ребенка)
- АФП или альфа-фетопротеин (белок, который присутствует в крови матери только во время беременности, при сниженном или повышенном уровне нарушается состояние будущего ребенка, резкое увеличение белка указывает на гибель плода)
- ХГЧ или хорионический гонадотропин человека (начинает вырабатываться в первые дни беременности, пониженный уровень указывает на патологии в развитии плаценты, повышенный – на хромосомные нарушения, гестоз и некоторые другие патологии).
При необходимости назначается определение уровня ингибина А, пониженный уровень которого указывает на хромосомные патологии (синдром Дауна и т.д.).
Уровень АФП при синдроме Дауна понижается, а ХГЧ увеличивается.
При синдроме Эдвардса наблюдается пониженный уровень ХГЧ, остальные показатели в пределах нормы.
Повышенные показатели АФП могут указывать на аномалии почек у плода, нарушения брюшной стенки.
Стоит отметить, что синдром Эдвардса и Дауна при помощи скрининга можно выявить только в 70%. Чтобы не допустить ошибок, врач должен оценивать результаты анализа крови вместе с результатами ультразвукового исследования.
Если анализ крови соответствует норме, то врач оценивает состояние развития ребенка как нормальное. При незначительных отклонениях в ту или иную сторону сразу предполагать патологии нельзя, поскольку нередко тестирование оказывается ложным, кроме этого, существуют некоторые факторы, которые могут повлиять на результаты (например, при многоплодной беременности, сахарном диабете, курении, неточном определение срока, чрезмерном весе беременной).
Прерывать беременность либо ставить диагноз только полагаясь на результаты скрининга, не может ни один врач. Данное тестирование дает возможность только оценить вероятность врожденных патологий у ребенка. Если у женщины вероятность рождения ребенка с патологиями высокая, то ей назначается ряд дополнительных исследований.
Нормы
Источники, посвященные вопросам пренатальных скринингов, указывают разные нормы показателей гормонов тройного теста. Это связано с особенностями методики проведения исследования, по которой работает конкретная лаборатория и с применением различных единиц изменения. Так, альфа-фетопротеин можно измерять в ЕД/мл или в МЕ/мл, а хорионический гонадотропин – в ЕД/мл, мЕД/мл и нг/мл.
Ниже приведены только примерные нормы гормонов тройного теста в зависимости от срока гестации:
- АФП: 17-19 недель – 15-95 МЕ/мл;
- ХГЧ: в период с 15 по 25 неделю в пределах 10х103 – 35х103 МЕ/мл;
- Свободный эстриол в нмоль/л на 17 неделе: 1,17-5,52; на 18-19 неделе: 2,43-11,21.
Одинаковые результаты анализа, выполненные в одной лаборатории, в одно время у разных женщин с одинаковым сроком беременности могут быть интерпретированы по-разному и для одной будут нормой, а для другой – отклонением. На это влияют многие обстоятельства, среди которых:
- количество вынашиваемых плодов;
- масса тела;
- хронические заболевания и вредные привычки;
- факт экстракорпорального оплодотворения.
Кроме того, по изменению уровня только одного гормона нельзя определить риск той или иной патологии. Например, уровень ХГЧ при пороках головного и спинного мозга находится в пределах нормальных значений. Поэтому оставить задачу расшифровки показателей стоит специально обученным профессионалам.
Врач-генетик оценивает не отдельный показатель, а их сочетание
Принимая во внимание все нюансы БХС-II (помните, после сдачи крови из вены заполняется специальная анкета), высчитывается особый коэффицент – МоМ (multipli of median) – результат математического деления концентрации уровня гормона в индивидуальном исследовании на среднюю норму для данной расы, возраста, массы тела и срока беременности. Значения МоМ во всех лабораториях одинаковы, норма находится в границах от 0,5 до 2,5, если женщина вынашивает один плод
|
МоМ-АФП |
МОМ-ХГЧ |
МОМ-Э3 |
|
|
Трисомия 13 (синдром Патау) |
N |
↓ |
↓ |
|
Трисомия 18 (синдром Эдвардса) |
↓ |
↓ |
↓ |
|
Трисомия 21 (синдром Дауна) |
↓ |
↓ |
|
|
Пороки центральной нервной системы |
N |
N или ↓ |
Результат вычислений записывается в виде дроби, например 1: 1000. Чем больше знаменатель, тем меньше риск. В таких случаях в заключении пишут: «риск не превышает популяционных значений». Риск наличия хромосомной аномалии считается пороговым, если соотношение составляет 1: 380, высоким при цифрах от 1: 250 до 1: 360, очень высоким при 1: 100 и более. В этих случаях обязательно проводится медико-генетическое консультирование.
При риске свыше 1: 100 генетик предложит провести инвазивную пренатальную диагностику – амниоцентез. Во время этой процедуры под контролем УЗИ (чтобы не задеть пуповину и плод, а также внутренние органы беременной) через переднюю брюшную стенку специальной иглой выполняют пункцию матки и берут на анализ небольшое количество околоплодных вод.
В лаборатории из них выделяют клетки плода, особым образом их обрабатывают, затем под микроскопом проводят подсчет хромосом. Только такой метод со 100% точностью диагностирует хромосомную аномалию у плода.
Даже при наличии очень высокого риска наследственных аномалий развития амниоцентез бывает противопоказан из-за других заболеваний матери. В редких случаях инвазивная процедура может осложниться выкидышем или отслойкой плаценты. Медицинские работники обязаны предварительно проинформировать пациентку обо всех возможных последствиях. Амниоцентез проводится только после письменного согласия пациентки, зафиксированного в медицинских документах.
Принимая решение, женщине нужно подумать о том, что будет, когда она узнает точный диагноз. Если она готова в любом случае остаться со своим ребенком, рисковать его здоровьем на этом этапе бессмысленно.
Второй биохимический скрининг при беременности
Биохимический скрининг позволяет гинекологу оценить здоровье и матери, и её будущего ребенка. Также второй скрининг при беременности исключить возможные нарушения в развитии ребенка, прерывание беременности, оценить состояние плаценты и пуповины, предположить возможные пороки (например, заболевания сердца).
Второй скрининговое исследование включает ультразвуковое исследование, анализ крови и расшифровка результатов. Особая роль отводится именно расшифровке анализов, поскольку от правильности оценивания врачом состояния ребенка в утробе матери зависит не только жизнь малыша, но и психологическое состояние женщины.
Биохимический анализ крови определяет три показателя (эстирол, ХГЧ, АФП), по уровню которых судят о развитии генетических нарушений у ребенка.
Негативные результаты второго скрининга при беременности
Несмотря на определенную достоверность второго скрининга, это исследования все же не являются точными на все 100%. Поэтому, даже если результаты УЗИ и биохимического анализа крови показали риски хромосомных аномалий у плода, есть надежда, что малыш родится вполне здоровым. Однако это будет скорее удачным стечением обстоятельств, чем исключением из правила. Поэтому, если генетик и гинеколог сообщают вам о высоких рисках патологий у плода, будьте готовы к любому исходу.
В каких случаях исследование может демонстрировать ложные результаты:
- если плод имеет достаточно большой размер;
- когда беременная вынашивает двойню или тройню;
- если срок зачатия был установлен неверно;
- когда семья использовала методы ЭКО;
- если будущая мать имеет слишком малую массу тела или напротив — страдает ожирением;
- когда женщина страдает диабетом.
Подготовка ко второму скринингу беременности
УЗ-исследование не требует какой-то особенной подготовки. Но если сразу после него будущая мама собирается сдать кровь, то и ультразвук надо проводить на пустой желудок. Другой вариант – разнести скрининги на разные дни. Еще одна рекомендация пациенткам от наших акушеров-гинекологов – приходить на обследование с позитивным настроем и отдохнувшими.
Не стоит бояться пренатального скрининга. Скорее всего, он покажет, что с малышом все хорошо. Если же отклонения будут выявлены, это позволит своевременно принять необходимые меры – например, сохранить беременность или должным образом подготовиться к борьбе за здоровье малыша.
УЗИ скрининг 2 триместра
Во втором триместре в нашей клинике можно пройти трехмерный или четырехмерный ультразвуковой скрининг. 3D и 4D УЗИ – относительно новые процедуры, которые по ряду параметров превосходят обычный двухмерный скрининг.
На какой неделе проводится скрининг 2 триместра?
Второй скрининг беременности нужно сделать на сроке 16-20 недель. Оба этапа – ультразвуковое исследование и анализ крови – могут быть пройдены в один день.
На 16-20 неделе беременности плод уже достаточно большой. Это позволяет разглядеть лицо малыша, увидеть, насколько пропорционально развиваются конечности, определить, правильно ли формируются внутренние органы. 4D УЗИ показывает подвижность плода и определяет пол малыша.
Вот основные характеристики, которые анализируются на УЗИ скрининге 16-20 недели:
- Бипариетальный размер головы (БПР).
- Длина бедренной и плечевых костей (ДБК и ДПК соответственно).
- Окружность головы (ОГ).
- Объем околоплодных вод (индекс анатомической жидкости, ИАЖ). Если этот параметр заметно ниже нормы, возможны проблемы с состоянием костей и развитием нервной системы.
- Место прикрепление пуповины. Отклонения от нормы по этому параметру говорят о рисках гипоксии плода, нарушений в функционировании сердечно-сосудистой системы, других нарушений. Но по-настоящему тревожным сигналом это становится только при наличии отклонений в других анализах.
- Длина шейки матки у мамы. Слишком короткая шейка матки на сроке 16-20 недель повышает риск выкидыша.
При УЗИ-диагностике принимается во внимание то, как визуализируется плод. Плохая визуализация может говорить об отеке и гипертонусе матки
Но с другой стороны, к ней иногда приводят лишний вес женщины и особенности положения малыша в животе мамы.
Будущим мамам не стоит заниматься самостоятельная расшифровкой УЗИ-скрининга 2 триместра. Это задача профессионалов, никакие таблицы с нормами из интернета не помогут адекватно интерпретировать результаты. Кроме того, выводы делаются на основе всего комплекса показателей. И еще один важный момент — результаты не дают однозначного ответа о заболевании или аномалии у малыша, они говорят лишь о наличии рисков. Сделать окончательные выводы позволяют дополнительные исследования. При этом они необязательно должны быть инвазивными. В нашем центре доступен неинвазивный генетический тест Prenetix.
В каких случаях необходим скрининг во втором триместре беременности
- если оба родителя достигли возраста 35+;
- когда в роду имеются наследственные генетические заболевания;
- если беременная переболела на ранних сроках вирусной инфекцией: некоторые казалось бы «безобидные» заболевания могут негативно отразиться на здоровье будущего ребенка;
- если в анамнезе женщины уже встречались случаи, связанные с замершей беременностью, выкидышем, мертворождениями;
- когда беременная применяла препараты, обладающие тератогенным действием;
- если у будущих матери или отца существует алкогольная или наркотическая зависимость;
- если у детей, рожденных от прежних беременностей, были обнаружены хромосомные аномалии;
- если у будущей матери обнаружены хронические или аутоиммунные заболевания, способные повлиять на развитие будущего ребенка и его рост;
- в случаях выявления злокачественных новообразований у женщины, которая находится уже на третьем месяце или более позднем сроке беременности;
- когда кто-то из родителей будущего ребенка незадолго до срока зачатия или в этот период трудился на производстве, где присутствует радиационное облучение или имеющем статус «вредного».
Второй скрининг при беременности позволяет увидеть те проблемы и патологии, которые нельзя было обнаружить на ранних сроках. Кроме того, скрининг помогает определить предполагаемые риски опасных состояний, которые могут развиться в недалеком будущем, а также увидеть отклонения в функционировании основных систем организма плода
И хотя исследования, проводимые на первом скрининге, врачи считают более информативными, важность второго скрининга нельзя недооценивать. Ведь многие беременные с нетерпением ждут подтверждения или опровержения информации, полученной ранее
Результаты второго скрининга при беременности
Второй скрининг при беременности иногда может показать плохие результаты, однако это не повод отчаиваться и паниковать раньше времени. Результаты скрининга могут указывать на высокую вероятность того, что возможны некоторые аномалии, но не подтверждают этого на 100%.
Если второй скрининг показал значительное отклонение от нормы хотя бы одного из показателей, беременной женщине назначается дополнительное обследование.
Также на результаты скринингового тестирования могут повлиять некоторые факторы:
- экстракорпоральное оплодотворение;
- избыточный вес при беременности;
- наличие хронических заболеваний (сахарный диабет);
- вредные привычки будущей матери (курение, употребление спиртного и пр.).
Стоит отметить, что если женщина беременна двойней (тройней и т.д.), то проведение биохимического анализа крови считается нецелесообразным, так как в этом случае у женщины все показатели будут выше нормы и рассчитать риски развития нарушений в развитии будет практически невозможно.
Второй скрининг при беременности позволяет женщине и её врачу получить информацию о состоянии плода, его развитии, а также о том, как проходит беременность. Врачи назначают скрининговое исследование в первые два триместра, в третьем триместре скрининг делается только в случае необходимости.
Проведение такого обследования не должно вызывать опасений у беременной, подавляющее большинство женщин положительно отзываются о скрининге.
Рекомендуется делать все скрининговые исследования в течение беременности в одной лаборатории, что облегчит врачу расшифровку результатов.
Пренатальный скрининг 1 триместра
По правилам пренатальный скрининг 1 триместра делается на сроке 10-13 недель. К 10-й неделе эмбрион становится плодом, вокруг которого образуется плацента. У малыша уже заложены все внутренние органы, и можно услышать биение его сердечка. Пренатальный скрининг 1 триместра заключается в 2 процедурах: изучение показателей крови и УЗИ плода.
Пренатальный биохимический скрининг: анализ крови
Это важнейшая и очень информативная процедура, пройти которую нужно каждой беременной женщине.
- Биохимический анализ венозной крови.Генетические исследования проводятся по маркёрам, последовательности ДНК-цепочки. Скрининг трисомий 13, 18 и 21 выявляет неправильное сочетание генов, полученное в момент деления половой клетки и превращения оплодотворённой яйцеклетки в эмбрион. Больной ребёнок наследует не две хромосомы, а три, что мешает его физическому и умственному развитию в дальнейшем. При лишней 13-й хромосоме развивается синдром Патау, при 18-й и 21-й хромосомах — синдромы Эдвардса и Дауна. Если скрининг трисомий подтверждает наличие аномалий, женщине проводят биопсию хориона — исследование ворсинок, покрывающих оболочку плода. Это исследование дает точный ответ на вопрос, есть ли у ребенка генетическая патология.
- Определение уровня гормонов беременности.Когда плод имплантируется в матку, резко возрастает уровень гормона хронического гидротропина человека. Если у мамы не выявлен сахарный диабет или многоплодная беременность, значительное повышение ХГЧ свидетельствует о наличие патологий у плода.
- Определение уровня плацентарного лактогена.Это гормон, вырабатываемый плацентой, защищает плод: понижает уровень глюкозы, продуцирует аминокислоты, а также подавляет иммунитет, если организм матери не воспринимает будущего малыша как «родного» — т.е. организм женщины отторгает плод. Понижение и повышение уровня плацентарного лактогена свидетельствует об аномалии развития беременности.
- Определение уровня свободного эстриола.Его концентрация — точный маркер наличия патологий у малыша, например, если родители являются близкими родственниками. Понижение эстриола указывает на гидроцефалию, анэнцефалию (отсутствие головного мозга) у ребёнка, синдромы Дауна, Патау и Эдвардса, другие нарушения
- Определение уровня белка РАРР-А.Этот плазменный белок вырабатывается в большом количестве только во время беременности. По уровню белка РАРР-А судят о возможном самопроизвольном прерывании беременности, хромосомных нарушениях у плода и пр.
- Уровень ингибина А.Показатель повышается в 2 раза при наличии синдрома Дауна у малыша. Это тоже плацентарный гормон (гидропротеин), по которому судят о развитии беременности.
Все анализы проводятся натощак. Перед процедурой женщине нужно выспаться, избегать стрессов и настроиться на позитив.
УЗИ-диагностика плода при пренатальном скрининге в 1 триместре
УЗИ на ранних сроках проводят методом двухмерной илитрехмерной эхографии. Несмотря на то, что размеры плода составляют ещё всего несколько сантиметров, УЗ — диагностика очень информативна
Например, только в этот период можно выполнить важное исследование — УЗИ воротниковой зоны плода. Избыток лимфатической жидкости в воротниковой зоне указывает на возможное развитие аномалий — это сигнал, что маму необходимо обследовать более тщательно
После 13-й недели беременности лимфатическая система полностью формируется, и лимфа поступает в кровь, растекаясь по всему организму.
УЗИ показывает количество эмбрионов, точный срок беременности, размеры плода, его размещение в матке, приблизительное очертание скелета, выявляет правильное положение органов, симметричность развития головного мозга, пропорциональность развития костей. Также доктор изучает строение носовой кости — признак, исключающий синдром Дауна.