Ультразвуковой скрининг третьего триместра
Содержание:
- Как определить тонус матки
- Категории
- Основные симптомы крупного плода
- Причины крупного плода
- Диагностика диабета беременных в Клиническом госпитале на Яузе
- Лечение диабета беременных
- Ведение беременности и родов крупным плодом
- Маленький живот у беременной
- Диабет беременных — роды
- Способ Стройковой
- Зачем определять вес ребенка по УЗИ?
- Что такое варикозная болезнь
- Оперный репертуар[править | править код]
- Причины отставания в развитии и росте
- Роль плаценты в физическом развитии плода
- Крупный плод при беременности: как рожать — кесарево сечение?
- Задержка внутриутробного развития: виды, прогноз
- Прогноз
Как определить тонус матки
Как правило, тонус задней стенки матки протекает бессимптомно и диагностируется только по ультразвуковому исследованию
Поэтому так важно соблюдать рекомендации врача и вовремя проходить необходимые в каждом триместре беременности обследования. Если на УЗИ будет выявлено мышечное напряжение, врач порекомендует безопасные препараты, которые помогут поддерживать здоровую беременность
Если напряжение концентрируется на передней стенке матки или в ее нижней части, женщина может ощущать характерные симптомы:
- напряжение в нижней части живота;
- тянущие боли;
- дискомфорт в области поясницы.
Похожие ощущения возникают в первые дни болезненных менструаций и служат характерным признаком напряжения мышечных стенок матки.
На более поздних сроках женщина может отмечать чувство отвердения в нижней части живота, а если приложить к нему ладонь, на ощупь он окажется «каменным». Также могут возникать резкие схваткообразные боли, которые долгое время не проходят. Этим гипертонус отличается от «тренировочных» схваток, называемых схватками Брекстона-Хикса. Последние, как правило, безболезненны и проходят достаточно быстро. Тогда как боль при гипертонусе может сохраняться длительно.
pixabay.com  / 
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Основные симптомы крупного плода
Как правило, вынашивание крупного ребенка не имеет каких-либо особенностей, отличающих его от обычно протекающей беременности.
Заподозрить макросомию можно на основании чрезмерного прироста массы тела будущей мамы ближе к родам (более пятнадцати килограмм от исходного веса), избыточного увеличения окружности живота (более ста сантиметров). Кроме этого, у таких женщин, как правило, выявляется высота стояния дна матки более сорока двух сантиметров.
У некоторых будущих мам, вынашивающих крупный плод, могут возникать симптомы, характерные для сдавления нижней полой вены. Они представлены приступами головокружения и тошноты, слабостью, тяжестью в груди, звоном в ушах, возникающими в положении лежа на спине.
Макросомия плода может стать причиной осложненной беременности и родов. В 2016 году ученые Читинской государственной медицинской академии опубликовали работу, по результатам которой было установлено, что частота родовых травм позвоночника и спинного мозга при макросомии плода значительно превышает таковую при нормосомии.
Кроме этого, при вынашивании крупного ребенка чаще возникают такие осложнения, как фетоплацентарная недостаточность, досрочное прерывание беременности, слабость родовой деятельности и так далее. Женщины, родившие крупного малыша естественным путем, зачастую сталкиваются с разрывом промежности, влагалища.
Использованы фотоматериалы Shutterstock
Причины крупного плода
Чаще всего крупный плод вынашивают женщины, у которых во время беременности развился сахарный диабет. Увеличение веса плода связано с чрезмерным поступлением глюкозы в организм ребенка. При таком заболевании у матери развитие ребенка происходит неравномерно.
Еще одна причина избыточного веса плода – резус-конфликт. В этом случае увеличение веса ребенка происходит не за счет прироста жировой ткани, а за счет отеков, являющихся следствием гемолитической болезни, развивающейся при резус-конфликте. Резус-конфликт возникает, если женщина имеет отрицательную группу крови, а ребенок – положительную. В результате различий резусов у ребенка понижается уровень гемоглобина, развивается желтуха, появляются отеки, увеличиваются внутренние органы (селезенка и печень).
Слишком большой вес ребенка иногда является следствием переношенной беременности. Перенашивание бывает физиологическим и биологическим. При физиологическом перенашивании беременность длится на 7-14 дней больше положенного срока, однако при этом состояние ребенка не ухудшается. Во втором случае появляются признаки перезревания плаценты и плода. Кости черепа малыша в этом случае более плотные и массивные, а подвижность костей по отношению друг к другу уменьшена, вследствие чего роды могут проходить более тяжело.
Очень часто крупный ребенок рождается у женщины, которая неправильно питается. Булки, пряности, соления, шоколад, жирное мясо и прочие продукты с высоким содержанием жира и углеводов способствуют увеличению веса как у матери, так и у ребенка.
Диагностика диабета беременных в Клиническом госпитале на Яузе
Признаки сахарного диабета у беременных
Гестационный диабет у беременных обычно не связан с классическими симптомами сахарного диабета, такими, как жажда или обильное выделение мочи (полиурия).
Анализы беременных на сахарный диабет
Первая фаза. При первом визите беременной женщины к врачу на любом сроке ей проводятся исследования уровня глюкозы в венозной крови – определение глюкозы натощак, независимо от приёма пищи, гликированного гемоглобина. Это первая фаза исследований для выявления сахарного диабета или гестационного диабета у беременных. При выявлении сахарного диабета пациента направляется для наблюдения и лечения к врачу-эндокринологу.
Вторая фаза. На сроке 24-28 недель всех пациенток, не показавших выявленных нарушений углеводного обмена при первом исследовании, вызывают для проведения глюкозотолерантного теста (ПГТТ), для выявления «скрытого диабета». Это делается потому, что возникновение диабета беременных связано с развитием резистентности к инсулину под влиянием гормонов, вырабатываемых плацентой. Поэтому в подавляющем большинстве случаев гестационный диабет развивается во второй половине беременности после 24 недель, когда наблюдается пик выработки плацентарных гормонов.
Тест толерантности к глюкозе
Проводится для выявления патологической резистентности к инсулину, характерной для скрытого диабета у беременных. Беременным проводится двухчасовой тест, только в лаборатории.
В течение 3 дней, предшествующих тесту, женщина должна питаться обычным для себя образом, включая углеводы (>150 г углеводов в день), сохранять привычную физическую активность. Вечером накануне тестирования ужин должен включать 30-50 г углеводов.
В день исследования до проведения анализа нельзя курить и принимать лекарства, способные повлиять на уровень глюкозы (витамины, глюкокортикоидные гормоны, препараты железа, в состав которых входят углеводы, бета-адреномиметики, бета-адреноблокаторы). Пить воду можно.
Производится забор венозной крови натощак (после 8-14 часов голода, обычно – с утра, до завтрака).
Затем пациентка принимает раствор глюкозы (75 г).
И производят забор крови через час и через два после сахарной нагрузки. В норме уровень глюкозы в крови после сахарной нагрузки не должен превышать через час – 10 ммоль/л, через 2 часа – 8,5 ммоль/л.
При выявлении манифестного сахарного диабета пациентка направляется к эндокринологу, гестационного сахарного диабета – проходит лечение у акушера-гинеколога или терапевта.
Лечение диабета беременных
Диета при сахарном диабете беременных
В большинстве случаев достаточно соблюдения специальной диеты, рекомендованной диетологом на основании индекса массы тела беременной и ее вкусовых предпочтений. Эффективность диетотерапии определяется сохранением нормальных показателей глюкозы в крови.
Диета при диабете беременных рекомендует:
- Исключить простые углеводы — сладости, выпечку, белый хлеб, мёд, сахар, варенье, сладкие напитки и фрукты, мороженое.
- Ограничить сложные углеводы – крупы (манку, рис – исключить), картофель, кукуруза, бобовые, макаронные изделия из твёрдых сортов пшеницы. Распределить их приём равномерно на несколько приёмов пищи в течение дня, чтобы исключить голодание (вызывает образование кетоновых тел).
- Употреблять достаточное количество белка – мясо, рыба, морепродукты, птица, грибы, яйца, твёрдый сыр, молочные и кисломолочные продукты средней жирности (3-5%).
- Необходимо обогатить рацион клетчаткой и витаминами – зелень, овощи (кроме варёной моркови и свеклы), кисло-сладкие ягоды (виноград исключить).
- Правильно выбирать жиры, не превышать рекомендованное врачом их количество – растительные масла (добавлять в готовые блюда), орехи, семечки. Животные жиры (сливочное масло, колбасы) – ограничить.
- При готовке варить, тушить, готовить на пару и запекать блюда. Не жарить. Не готовить во фритюре.
Детально меню беременной при гестационном сахарном диабете составит врач, учитывая индивидуальные особенности каждой конкретной женщины.
Использовать в чистом виде стол №9 при сахарном диабете беременной не стоит из-за существенного ограничения его калорийности. Подробно, что можно кушать при диабете беременных расскажет врач на очной консультации.
Фармакотерапия
В тех случаях, когда с помощью диеты не удается достичь желаемого контроля уровня гликемии в крове, есть признаки негативного влияния на плод — прибегают к назначению лекарственных препаратов – инсулина. При диабете беременных нельзя использовать сахароснижающие препараты в таблетках. Инсулинотерапию назначает врач-эндокринолог. Беременных с сахарным диабетом, находящихся на инсулинотерапии, ведут совместно эндокринолог, терапевт и акушер-гинеколог.
Физическая активность
Пациенткам рекомендуется регулярная физическая активность – прогулки на свежем воздухе (не менее 150 минут в неделю), плавание.
Ведение беременности и родов крупным плодом
Тактика ведения беременности при большой массе ребенка предполагает регулярный контроль состояния матери и плода. Медикаментозная терапия с назначением спазмолитиков и токолитиков показана только при риске преждевременных родов. Если расстройство сочетается с укорочением шейки матки, возможна установка акушерского пессария или наложение швов вокруг цервикального канала. Пациентке рекомендованы лечебная гимнастика, коррекция диеты с ограничением количества углеводов и жиров. При лечении сопутствующих заболеваний и осложнений беременности необходимо исключать препараты с анаболическим действием.
Обычно плод крупного размера способен родиться самостоятельно, однако в ряде случаев предпочтительным является кесарево сечение. Оптимальный способ родоразрешения выбирают с учетом данных о прошлых беременностях и родах, информации о клиническом соответствии размеров плода и таза женщины, наличии экстрагенитальной и генитальной патологии, сроке и особенностях гестационного периода:
- Оперативное родоразрешение. Кесарево сечение показано при переношенной беременности, тазовом предлежании, анатомическом сужении таза, наличии миоматозных узлов или аномалий развития матки. Хирургическое вмешательство также выполняют роженицам в возрасте до 18 и от 30 лет с заболеваниями, при которых необходимо сократить или исключить потужной период, мертворождением и привычным невынашиванием в прошлом, зачатием при помощи ВРТ.
- Естественные роды. Рекомендованы при неосложненном течении беременности, благоприятном акушерском анамнезе и достаточных размерах таза для прохождения ребенка по родовым путям. В родах обязательно отслеживается сократительная активность матки и состояние плода, контролируется соответствие головки размерам таза. При необходимости вводятся анальгетики, спазмолитики, утеротоники. В последовом и раннем послеродовом периоде проводятся мероприятия для предупреждения послеродовых кровотечений.
Если в естественных родах наблюдаются слабость и другие аномалии родовой деятельности, возникают признаки гипоксии плода, определяются диагностические критерии функционального сужения таза, родоразрешение завершают экстренным кесаревым сечением по жизненным показаниям. Интранатальная гибель плода в осложненных родах служит показанием для проведения краниотомии.
Маленький живот у беременной
В течение первых четырех-пяти месяцев многие женщины могут успешно маскировать изменение формы тела. А некоторым беременным и маскировать ничего не нужно – живот остается маленьким очень долго. Если время идет, а животик едва растет, молодые мамы, с нетерпением ждущие перемен, начинают серьезно беспокоиться.
Гинекологи говорят, что если живот маленький в первом триместре беременности – для беспокойства нет причин. В первые месяцы нередки случаи, когда беременные женщины даже худеют, а не набирают вес из-за повышенной чувствительности к некоторым продуктам и запахам, а также тошноты и рвоты. А живот, не покрытый жиром, у худых беременных, естественно, кажется намного меньше, чем у полных женщин.
Также очень долго выглядят маленькими, животы женщин, занимающихся спортом. Это связано с тем, что сильные мышцы хорошо удерживают растущую матку.
Девушка на велотренажере
Фактически, причиной для беспокойства является низкая высота нижней части матки по отношению к сроку беременности, тесно связанная с размером плода. Измерения этого параметра проводятся гинекологом во время плановых посещений, и если что-то вызывает у врача беспокойство, он направляет пациентку для дополнительных анализов.
Патологические причины маленького живота при беременности:
- Иногда причиной этого состояния является олигогидрамнион – аномалия, связанная с уменьшением количества плодных вод. Патология чаще встречается у женщин старше 40 лет, хронически больных или с гипертонией, вызванной беременностью.
- Причиной также может быть задержка внутриутробного развития, из-за материнских причин, проблем с плацентой и / или пуповиной или из-за пороков развития плода, которые препятствуют его нормальному развитию.
- Живот перестает расти и остается маленьким при замирании – гибели плода.
В редких случаях размер живота кажется не соответствующим сроку беременности, из-за неправильно рассчитанной даты зачатия. Это может случиться у женщин с нерегулярными менструальными циклами.
Диабет беременных — роды
При компенсированном течении гестационного диабета, нормальном развитии плода и состоянии женщины проводятся роды в срок естественным путём. Вопрос о досрочном родоразрешении, кесаревом сечении может возникнуть при наличии соответствующих показаний со стороны матери или плода.
Специалистами Клинического госпиталя на Яузе в программу наблюдения за беременностью включены обязательные скрининги развития плода и анализы для диагностики нарушений обмена сахара. Даются рекомендации по специальной диете для женщин с проявлениями диабета беременных. При необходимости осуществляется строгий гликемический контроль в течение всей беременности, обеспечивая благополучное ее завершение и рождение здорового ребенка.
Способ Стройковой
Для расчета используется такая формула:
Х = (МЖ:K + ОЖ *ВДМ)/2
- Х – масса тела будущего малыша в граммах;
- МЖ – масса тела беременной женщины в килограммах;
- ОЖ – обхват живота в сантиметрах;
- ВДМ – высота стояния дна матки (определяется во время УЗИ или при пальпации гинекологом);
- К – константа (неизменный показатель для веса пациентки).
|
Вес пациентки в кг |
Менее 51 |
51-53 |
54-65 |
57-62 |
63-65 |
66-73 |
74-81 |
82 и более |
|
Константа |
15 |
16 |
17 |
18 |
19 |
20 |
21 |
22 |
Пример расчета:
Если беременная женщина весит 73 кг, константа для расчета равна 20. По данным последнего визита к гинекологу ОЖ составляет 94 см, а расположение маточного дна 33 см. Примерный вес малыша в этом случае составляет:
Х = (73:20 + 94*33) /2 = 1552,8 грамм
Можно предположить, что вес малыша в это время составляет около 1550 грамм. Эта формула считается довольно точной, поскольку безошибочно помогает рассчитать вес малыша более чем в 50% случаев.
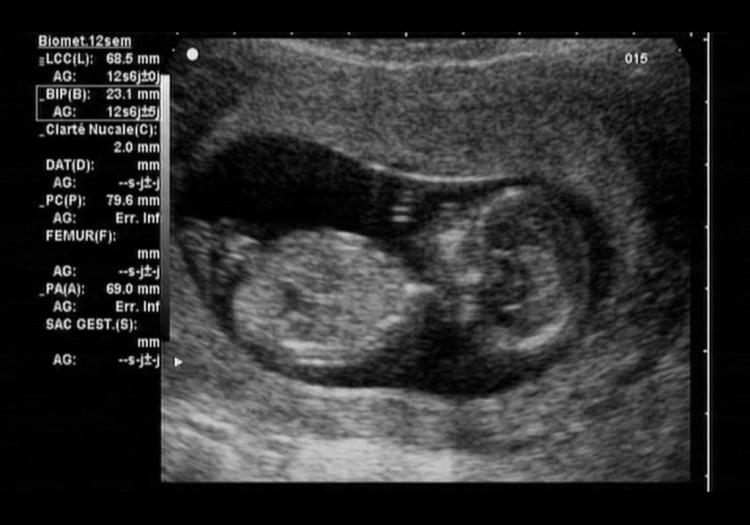
Зачем определять вес ребенка по УЗИ?
На протяжении беременности масса тела малыша увеличивается от нескольких миллиграмм до нескольких килограмм. Это происходит за счет роста и развития мягких тканей, органов, костей, мышц, жировой прослойки. Динамика набора – важный критерий внутриутробной диагностики.
Определение веса ребенка по параметрам УЗИ проводится с такими целями:
- Оценка соответствия развития плода нормам. Даже с учетом зависимости размеров плода от многих факторов, динамика набора указывает на особенности развития. Низкие и высокие показатели веса могут указывать на серьезные патологии беременности.
- Психологическое состояние матери. Чем больше будущая мама знает о малыше, тем спокойнее для нее проходит беременность.
- Выбор тактики ведения родов. Определение массы тела младенца на большом сроке необходимо, чтобы оценить риски естественных родов. Если ребенок весит больше 4 кг, а будущая мама имеет узкий таз, врачи могут настаивать на проведении кесарева сечения. Естественные роды в этом случае грозят множественными разрывами и тяжелыми родовыми травмами малыша.
Что такое варикозная болезнь
Варикозное расширение вен нижних конечностей — стойкое и необратимое расширение вен, возникающее в результате грубых изменений их стенок, а также недостаточности их клапанного аппарата вследствие генетического дефекта. Первичные факторы возникновения варикоза – наследственная слабость сосудистой стенки. Вторичные факторы приводящие к варикозном у расширению вен – это длительные нагрузки на нижние конечности.
Статистика показывает, что у 40-65 % будущих матерей варикозное расширение вен развивается хотя бы раз в жизни . Большинство женщин с ожирением страдают варикозным расширением вен во время беременности.
Хотя варикозное расширение вен наиболее распространено в ногах, оно может встречаться в других местах. Особенно на поздних сроках беременности извитые вены могут появляться на ягодицах, во влагалище или вульве. Это происходит, когда нижняя часть живота и матка оказывают повышенное давление на вены в данных местах.
Оперный репертуар[править | править код]
Причины отставания в развитии и росте
Симметричная задержка развития чаще возникает из-за хромосомных и генетических нарушений плода, гипофункции (гипотиреоза) щитовидной железы у материи и недостаточности работы гипофиза (гипофизарного нанизма), вырабатывающего гормон роста соматропин. Влияют на развитие плода опасные инфекции, перенесенные матерью в период беременности — краснуха, токсоплазмоз, герпес и цитомегаловирус. Их определяют как ТОРЧ комплекс.Асимметричная форма задержки развития связана с патологиями плаценты — фетоплацентарной недостаточностью, возникающей в третьем триместре беременности. ФПН приводит к гипоксии (кислородному голоданию) плода. Причины фетоплацентарной недостаточности — поздний гестоз, многоплодная беременность, дефекты пуповины, предлежание и сосудистая недостаточность плаценты.
Роль плаценты в физическом развитии плода
Фетальный рост в значительной степени модулируется плацентарной функцией, ведь плацента отвечает за дыхание и питание младенца. Плацентарные нарушения приводят к критическим респираторным, печеночным и почечным нарушениям функции плода. В этом случае его рост и развитие затормаживаются.
Ранние проблемы с плацентой возникают из-за неполного вторжения трофобластов, что приводит к ремоделированию (патологическому изменению) миометрических артерий и уменьшению маточно-плацентарного кровотока, что обычно связано с преэклампсией (тяжелое состояние, сопровождающееся отеками, повышенным давлением и другими неприятными симптомами) и ограничением роста плода.Исследования показывают, что способность маточной плацентарной единицы поддерживать плод постепенно уменьшается. Одновременно происходит увеличение диаметра пупочной артерии, изменение скорости и объема кровотока в ответ на растущие потребности плода. Эти параметры фактически покрывают постепенно снижающуюся способность матоплацентарной системы удовлетворять требования для нормального роста и развития.
Крупный плод при беременности: как рожать — кесарево сечение?
Довольно немаленький процент беременностей, при которых плод развивается крупным, благополучно заканчивается путем естественных родов. Они ведутся под врачебным наблюдением с отслеживанием сердцебиений плода. Сразу после рождения младенца непременно должен осмотреть неонатолог, а также необходимо провести некоторые исследования для исключения нарушений в здоровье новорожденного, в частности сахарного диабета и гемолитической болезни.
Но не исключено, что женщине придется готовиться к операции. Крупный плод является косвенным показанием к кесареву сечению. Хирургических родов не избежать, если в сочетании с крупным плодом имеются другие показания к проведению кесарева:
- узкий таз при беременности;
- тазовое предлежание плода;
- многоводие;
- поздний гестоз;
- сахарный диабет при беременности;
- снижение уровня сахара в крови;
- преждевременное отхождение околоплодных вод;
- обвитие пуповиной;
- перенашивание беременности;
- слабая родовая деятельность.
В экстренном порядке кесарево сечение при крупном плоде может быть проведено в случае слабой родовой деятельности, при затяжных родах, клинически узком тазе (что обнаруживается уже в процессе родов) или если возникает риск разрыва матки
.В целом, особых причин для волнений нет. Доверьтесь своему врачу — и все пройдет, как нельзя лучше. Не отказывайтесь от госпитализации на последних сроках, если Вам будет это предложено. Принимать роды крупного ребеночка с предварительной подготовкой и дородовым наблюдением — значительно легче и в принципе правильно. Медицинский контроль позволит существенно снизить вероятные риски и предотвратить осложнения.
В конце концов, множество женщин рожает больших карапузов не просто самостоятельно, но и еще и без всяческих трудностей и осложнений! Ведь роды в каждом отдельном случае проходят по-своему, с индивидуальными отличиями и особенностями.
А потому ничего не бойтесь — со всем можно справиться. Удачных Вам родов! Ждите своих богатырей с любовью и нетерпением!
Специально для nashidetki.net- Лариса Незабудкина
Задержка внутриутробного развития: виды, прогноз
Диагноз «задержка развития» ставится при выявлении внутриутробного недоразвития физических параметров плода. При сильном недоразвитии плод погибает. Если патологии совмещаются с жизнью, то «маловесные» малыши рождаются недоношенными — до 37 недель. Менее 10% детей с ЗВРП имеют шанс родиться в нормальные сроки.Возможны две формы задержки ВРП: симметричная и асимметричная.
- Симметричная форма: дефицит массы тела сочетается с недостаточность длины роста и недоразвитием окружности головы.
- Асимметричная форма: дефицит массы тела наблюдается при нормальных показателях роста и окружности головы. Эта форма встречается чаще.
Задержка внутриутробного развития может иметь разную тяжесть:
- I степень — развитие плода отстает на 2 недели;
- II степень — задержка развития на 2-4 нед;
- III степень — плод отстает в развитии свыше 4-х недель.
Прогноз
При М. б. прогноз для матери и особенно для плодов может оказаться неблагоприятным. Для матери прогноз определяется тяжестью токсикоза, длительным течением родов, возможностью развития гипотонического кровотечения, послеродовыми заболеваниями септического характера (см. Послеродовые заболевания).
Плоды при М. б. часто погибают вследствие преждевременных родов; оперативное вмешательство при ведении родов у рожениц с многоплодием иногда неблагоприятно отражается на здоровье новорожденного.
Профилактика осложнений. Беременные с многоплодием требуют тщательного наблюдения в условиях женской консультации. При осложненном течении беременности (токсикозы, угроза выкидыша и др.) необходима срочная госпитализация в отделение патологии беременных для соответствующего лечения.
См. также Беременность, Роды.
Библиография: Бройнунг М. Анализ причин преждевременных родов, многоплодия и мертворождений, Вопр. охр. мат. и дет., т. 15, № 12, с. 40, 1970, библиогр.; Генетико-статистический анализ многоплодия у человека, Генетика, т. 12, № 9, с. 118, 1976, библиогр.; Демидов В. Н. и Ф e д e р 3. М. Особенности гемодинамики при многоплодной беременности, Вопр, охр. мат. и дет., т. 21, № 11, с. 67, 1976; Капралова Р. С. Диагностика многоплодной беременности, Акуш, и гинек., № 8, с. 62, 1977; С ы р о в а т к о Ф. А. и др. Вспомогательные методы диагностики многоплодной беременности, там же, № 4, с. 66, 1969.